En 2010, el Sistema Nacional de Salud (SNS) facturó 958 millones de recetas. Dada la masiva exposición de la población a los medicamentos, los riesgos asociados a su consumo adquieren una enorme relevancia desde la perspectiva de salud pública. Pacientes sobremedicados en situaciones de bajo riesgo e inframedicados en situaciones de indicación demostrada, deficientemente informados, polimedicados, automedicados y un porcentaje no despreciable que sufre efectos adversos evitables, es en buena parte la fotografía de la prescripción en atención primaria que puede mejorarse. Sorprendentemente, la mayor parte de las estrategias farmacéuticas en el SNS no se han orientado al control de estos problemas, sino sobre todo a reducir el gasto farmacéutico, que no es el problema sino una de las consecuencias de «los problemas» de la prescripción (y de la regulación y la gestión de la prestación farmacéutica). Algunos elementos esenciales para mejorar esta situación pasan por una mayor integración asistencial, el desarrollo de la historia clínica electrónica, estrategias globales de mejora de la seguridad y la reducción del papel de la industria farmacéutica, hasta estrategias más macro, como la creación de una agencia que pueda evaluar objetivamente el valor adicional aportado por un nuevo medicamento y su coste adicional, la fijación de precios acorde con la relación coste-efectividad, la exclusión de la cobertura de medicamentos con escaso o nulo valor añadido, etc. Gestionar la prescripción implica el desarrollo de programas longitudinales de atención a los pacientes que incorporen las actuaciones clínicas de los diferentes profesionales, incluyendo a quién, cuánto y con qué tratar.
In 2010, the Spanish National Health Service (NHS) paid for 958 million prescriptions. Given the massive population exposure to medication, the risks associated with drug consumption are highly significant from the perspective of public health. Areas requiring improvement in primary care prescription include overtreatment of patients in low risk situations, undertreatment of those in whom medication is indicated, poor patient information, polymedication, self-medication and the appreciable percentage of preventable adverse effects. Surprisingly, most of the pharmaceutical strategies in the NHS have not aimed to address these problems but have instead concentrated on reducing pharmaceutical expenditure, which is not a problem of pharmaceutical expenditure per se but is rather a consequence of “the problems” of prescription (and of the regulation and management of pharmaceutical services). Some key elements to improve this situation include more integrated healthcare, the development of electronic medical records systems, overall strategies to improve safety, and reducing the role of the pharmaceutical industry. Macro strategies include creating an agency able to objectively assess the additional value provided by a new drug and its additional cost, price fixing in line with cost-effectiveness, and exclusion of drugs with little or no added value from coverage, etc. Managing prescription involves the development of longitudinal patient care programs that incorporate clinical actions from different professionals, including whom to treat, how much to treat and how to treat.
El Sistema Nacional de Salud (SNS) español factura más de 950 millones de recetas1. Se estima que alrededor de 200 millones de recetas adicionales se prescriben pero no se dispensan. Estas cifras omiten las dispensaciones por receta privada y las correspondientes a las mutualidades públicas de funcionarios (MUFACE, MUGEJU, ISFAS) con recetas diferentes y opacas al escrutinio de esta prestación financiada públicamente. Tampoco incluyen los productos de uso hospitalario no dispensados en oficinas de farmacia, no menos opacos. Así, España defiende la medalla de plata (tras el oro estadounidense) en el campeonato mundial de consumo de fármacos2. Esta entusiasta actividad prescriptora supuso, en 2009, en cifras redondas, 14.000 millones de euros1, unos 300 euros por habitante y año, aunque con grandes diferencias entre los «activos» (menos de 80 euros/año) y los «pensionistas» (próximos a los 2000 euros/año). En torno al 6% de este gasto, algo más de 800 millones de euros, fue sufragado por los pacientes (el interesadamente olvidado copago de los «activos») y el resto por el SNS1. Aunque en 2010 el gasto medio por receta experimentó una reducción, el número de recetas facturadas siguió aumentando3.
La casi totalidad de este millardo de recetas fue formalmente prescrita en atención primaria, aunque una parte sustancial responde a la indicación de médicos hospitalarios y especialistas. La «prescripción inducida» es un rasgo idiosincrático del SNS español4 que, salvo en estudios concretos, impide conocer las características específicas de la prescripción en «atención primaria». La expresión «prescripción en atención primaria» debe entenderse como «prescripción en receta oficial del SNS», y como norma, la atribución de aciertos y problemas debe repartirse entre los diferentes niveles asistenciales.
A pesar de su visibilidad y de ser el objeto de prácticamente todas las políticas del medicamento, el gasto farmacéutico no es el único (ni probablemente el principal) problema de la prescripción en el SNS. Dada la masiva exposición de la población a los medicamentos, los riesgos asociados a su consumo adquieren una enorme relevancia desde la perspectiva de la salud pública, casi con seguridad superior a la de muchas afecciones de alta prevalencia.
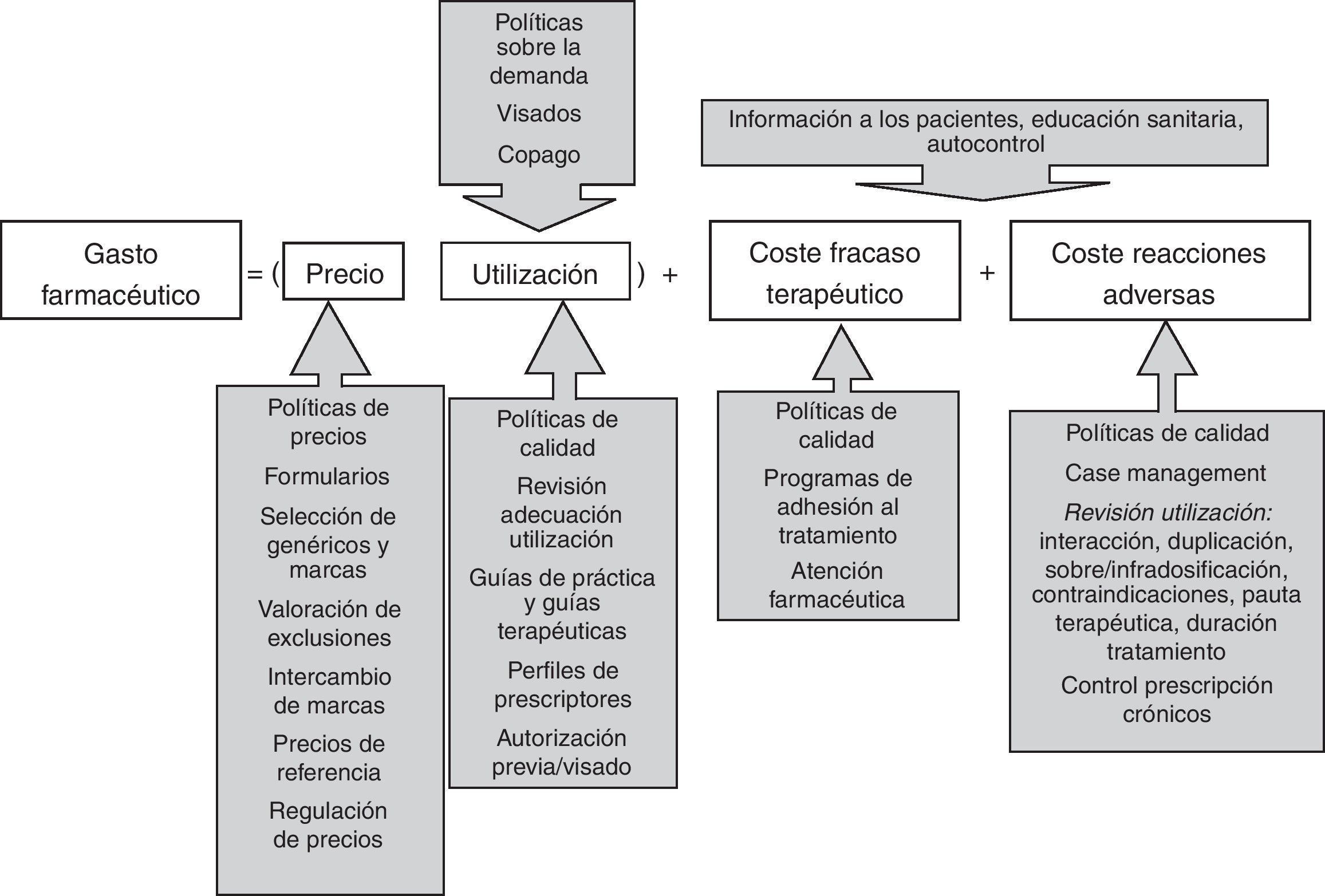
«El problema» del gasto farmacéutico es una de las consecuencias de «los problemas» de la prescripción (y de la regulación y la gestión de la prestación farmacéutica) antes que su causa. En la figura 1 se muestra un diagrama de los componentes del gasto farmacéutico y algunas de las políticas para afrontarlos5. Más allá del precio de los medicamentos, la atención del SNS debería centrarse en otros aspectos: 1) las cantidades dispensadas; 2) la calidad y la adecuación de los tratamientos, tanto por defecto como por exceso; y 3) los costes derivados del fracaso terapéutico (medicación errónea, insuficiente, abandonada, etc.) y de los efectos adversos.
Componentes del gasto farmacéutico y políticas farmacéuticas5.
Este artículo pretende aproximar el estado actual del SNS respecto a estos tres elementos: consumo de medicamentos, adecuación de la prescripción, y efectos adversos de la infrautilización y de la sobreutilización.
El problema de las cantidades dispensadas: elevado consumo y alta variabilidadSegún la Encuesta Nacional de Salud de 2001, el 48% de los españoles había tomado un medicamento en las dos semanas previas a la entrevista; la de 2003 situaba esa cifra en el 55% y la de 2006 en el 62%. Para las personas de 65 a 74 años de edad estas cifras fueron del 81%, el 86% y el 89%, y para las de 75 y más años de edad fueron del 86%, el 92% y el 93%6. Los datos publicados por el Observatorio del Uso de Medicamentos de la Agencia Española de Medicamentos y Productos Sanitarios, referidos a un conjunto amplio, pero no exhaustivo, de grupos farmacéuticos, muestran que las dosis diarias definidas (DDD) por 1000 habitantes y día dispensadas a cargo del SNS han pasado de 502 en el año 2000 a 754 en el año 2006, lo que supone un crecimiento anual medio del 8,4%7.
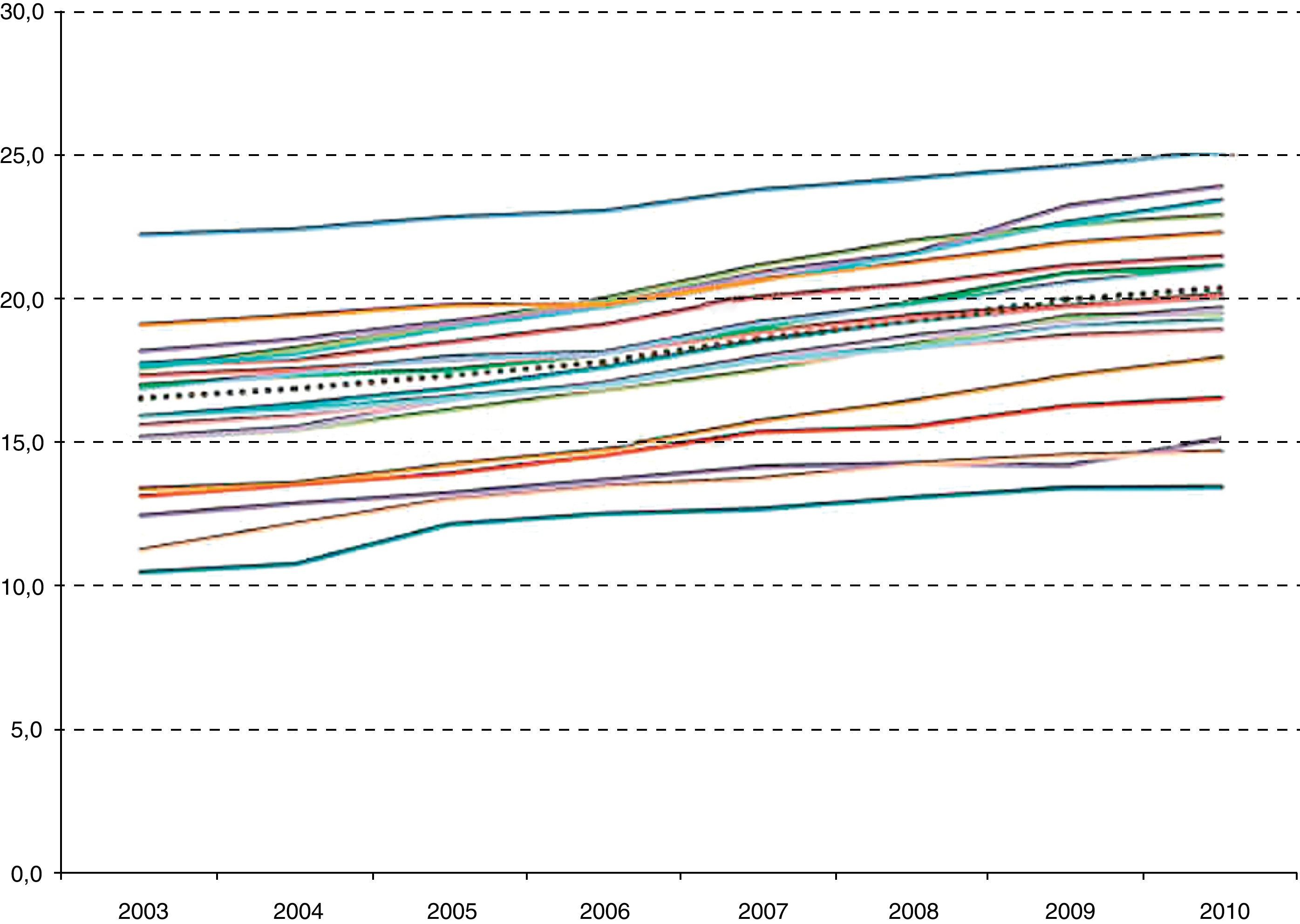
Las cifras crudas de recetas dispensadas a cargo del SNS también muestran un notable ascenso en los últimos años, pues han pasado de 764,6 millones de recetas en 2005 (17,3 por habitante) a 957,9 millones en 2010 (20,4 por habitante)8. Más interesante es observar (fig. 2) que hay importantes diferencias en el número de recetas por habitante entre comunidades autónomas (entre 15 y 25 por 1000 habitantes, para 2010), y que estas diferencias no tienden a converger a lo largo del tiempo (coeficientes de variación entre 0,17 y 0,19 para los años revisados), lo cual sugiere que, como norma, aunque no para todas las comunidades autónomas, no existe tanto un proceso de corrección de desigualdades como de crecimiento generalizado, con independencia de que las tasas de prescripción fueran altas o bajas en el origen.
Número de recetas por habitante empadronadoy comunidad autónoma (2003-2010). Elaboración propia a partir de datos disponibles en la web del Ministerio de Sanidad y Política Social. La línea punteada corresponde al promedio del Sistema Nacional de Salud. Datos crudos (sin ajuste por edad, sexo ni porcentaje de activos/pensionistas) por habitante empadronado (sin excluir mutulidades ni personas sin cobertura de la prestación farmacéutica).
Los trabajos del Grupo de Investigación en Utilización de Medicamentos en el SNS vienen mostrando diferentes aspectos de la variabilidad en las tasas poblacionales de consumo de medicamentos por áreas de salud y zonas básicas. Entre los hallazgos de mayor interés para diseñar una agenda adecuadamente orientada cabe señalar9–11:
- 1)
El precio medio de la DDD de los grupos farmacológicos empleados en cada territorio, una variable que depende de la selección de fármacos de cada grupo en las diferentes áreas, varía ligeramente entre territorios, mientras que las cantidades de medicamentos dispensados varían en mucha mayor cuantía.
- 2)
La variabilidad en el consumo de medicamentos tiene una enorme trascendencia poblacional debido a las altas tasas de prescripción. Grandes volúmenes de población recibirán o no un determinado medicamento en función de su lugar de residencia.
- 3)
Esta variabilidad en precio, y sobre todo en cantidades dispensadas, se traduce en una gran variabilidad en el gasto en medicamentos en cada territorio. Así, en 2005, el gasto (para pensionistas) en fármacos cardiovasculares osciló entre 6505,7 y 28.397,1 euros por cada 100 pensionistas según el área de salud de residencia.
- 4)
Con carácter general, las variaciones en el gasto dependen más de las diferencias en las cantidades de fármacos dispensadas en cada territorio que de su precio, y no tanto de que se dispensen más o menos genéricos como de la cantidad total de medicamentos dispensados.
- 5)
La variabilidad apenas se atenúa al estandarizar por edad, sexo y porcentaje de pensionistas, lo cual sugiere que tiene escasa relación con las posibles características diferenciales de los residentes en los diferentes territorios.
- 6)
Los grupos terapéuticos para tratar condiciones similares no parecen competir por los mismos pacientes, sino que tienden a mostrarse como complementarios. Por ejemplo, el alto consumo de un tipo de antihipertensivos en un territorio no se asocia a un bajo consumo del resto de antihipertensivos, sino al contrario, a incrementos en el consumo de todos.
- 7)
Los consumos de diversos fármacos se asocian entre sí y en diferentes tipos de población, dibujando territorios que, respecto al conjunto del SNS, se comportan como hiperconsumidores, normoconsumidores o hipoconsumidores en la mayor parte de medicamentos, y ello pese a las diferencias en la prevalencia de las enfermedades a tratar entre territorios.
- 8)
En cuanto a la recurrente «prescripción inducida», en los análisis multinivel, el área de salud a que pertenece cada centro de salud tiende a influir en la variabilidad en algunos fármacos, pero no en otros. La atención especializada común a diferentes centros de salud influye muy notablemente en la prescripción de algunos fármacos que suelen ser prescritos inicialmente desde aquélla (p. ej., betabloqueantes), pero apenas en otros que se prescriben masivamente en atención primaria (p. ej., estatinas).
Siguiendo de manera aproximada la taxonomía de Buetow et al12 para los problemas de adecuación de la prescripción, éstos pueden referirse a:
- 1)
Problemas de indicación (o no) de un tratamiento farmacológico, que se producen por dos vías: prescribir un medicamento innecesariamente, sin beneficios clínicos para el paciente (sobreutilización), u omitir una prescripción beneficiosa para el paciente (subutilización).
- 2)
Problemas de elección del medicamento (con independencia de la adecuación de la indicación): incluyen la prescripción de fármacos contraindicados en pacientes concretos, la prescripción de medicamentos con interacciones potencialmente dañinas, la duplicación innecesaria de productos similares y la elección de medicamentos subóptimos respecto a otros disponibles, incluyendo la no elección de los medicamentos equivalentes de menor precio (genéricos cuando están disponibles).
- 3)
Problemas de administración del medicamento, centrados tradicionalmente en los errores de vía de administración y posología, que pueden traducirse en tratamientos que no alcanzan el umbral terapéutico o en efectos adversos por dosis excesivas. Este apartado también incluye los problemas derivados de la inadecuada comunicación con el paciente respecto a pautas, formas de administración, efectos previsibles y otros determinantes del correcto cumplimiento del tratamiento.
- 4)
Problemas vinculados al seguimiento y la revisión del tratamiento, que incluyen la no verificación de su efectividad, la inercia terapéutica (no modificación cuando resulta insuficiente) y la desatención a la adherencia y los efectos adversos.
Obviamente, a los problemas de la prescripción pueden unirse problemas en otros puntos de la cadena farmacéutica. Afinar conclusiones sobre la adecuación de la prescripción en la atención primaria del SNS no es fácil, pues la mayor parte de los estudios disponibles han abordado un problema concreto, en subgrupos de población concretos y en lugares concretos, y su generalización al conjunto del SNS es compleja.
Indicaciones inadecuadas: pasarse o no llegarMeneu y Gil-Cervera13 revisaron los artículos españoles publicados entre 1991 y 2003 que documentaban problemas de inadecuación de la prescripción, siguiendo también aproximadamente la citada taxonomía12. Respecto a los problemas de indicación, señalan la sobreutilización de antibióticos, sobre todo en infecciones de vías respiratorias, como uno de los temas recurrentes de la literatura, aunque otros grupos terapéuticos, como los antiulcerosos y los hipolipidemiantes, también muestran porcentajes muy abultados (superiores a los dos tercios de lo dispensado) de prescripción inadecuada. En el lado opuesto de la inadecuación, los pacientes que no reciben un tratamiento que estaría indicado, destacan los estudios en prevención secundaria de la cardiopatía isquémica, la hipertensión arterial y el asma, así como los relativos al tratamiento de síntomas «menores» (p. ej., laxantes o antieméticos en pacientes oncológicos tratados con opiáceos)14. Algunos trabajos han mostrado también un problema de indicación debido a un diagnóstico incorrecto (p. ej., altos porcentajes de diagnósticos dudosos de hipertensión15 o hiperlipidemia16 que conducían a tratamientos).
Otra revisión reciente, no exhaustiva, de estudios publicados en la última década sobre la adecuación en el SNS de algunos tipos de medicamentos17, no muestra mejores perfiles. Por sobreutilización destacan los antibióticos (entre el 6% y el 55%), los hipolipidemiantes (entre el 10% y el 79%), los antiulcerosos (entre el 13% y el 54%) y, sobre todo, el abuso de los antiosteoporóticos (entre el 43% y el 92%). Por el lado de la subutilización cabe señalar, además del tratamiento anticoagulante en la fibrilación auricular (entre el 33% y el 75% de pacientes con indicación no tratados) y el de la prevención secundaria de la cardiopatía isquémica, la capacidad para combinar el sobreuso de algunos fármacos en poblaciones de bajo riesgo con un cierto grado de subutilización en grupos de alto riesgo y en prevención secundaria (caso de los hipolipidemiantes, la gastroprotección con inhibidores de la bomba de protones o, probablemente, de los propios antiosteoporóticos en las personas mayores con fractura osteoporótica previa).
La información a los pacientesRespecto a los estudios que revisan la información que reciben o el conocimiento que tienen los pacientes sobre los medicamentos prescritos, casi un 31% de ellos declararon no recibir nunca o casi nunca información de sus médicos, y hasta un 82% no recibir información escrita, aunque estas cifras pueden mejorar si se valoran en la consulta. Los estudios que evalúan el conocimiento de los pacientes sobre sus tratamientos muestran resultados inquietantes. Un trabajo que valoraba el manejo de la nitroglicerina sublingual de los pacientes con cardiopatía isquémica mostró que sólo el 16% sabían cómo utilizarla ante una crisis de angina de esfuerzo (menos de la mitad habían recibido información al respecto por su médico de atención primaria)18.
El problema de los resultados: entre la ausencia de efectividad y los efectos adversosEs importante señalar que los problemas relacionados con medicamentos no siempre suponen la presencia de daño (reacciones adversas a medicamentos) y no siempre implican un uso inadecuado de ellos (las reacciones adversas pueden producirse con el uso adecuado del fármaco). APEAS, el estudio más extenso de cuantos han tratado los problemas relacionados con medicamentos en atención primaria, revisó en 2006 más de 96.000 consultas de centros de salud repartidos por toda España19, e identificó efectos adversos en una de cada 100 visitas (medicina general: 1,03; enfermería: 1,15; pediatría: 0,48), de los que casi la mitad (el 48,2%) estuvieron relacionados con medicamentos. Respecto a su gravedad, APEAS clasificó el 64,3% como leves, el 30,0% como moderados y el 5,7% como graves; un 46% de los efectos adversos se consideraron evitables. Aunque el porcentaje de efectos adversos pueda parecer menor, su multiplicación por la actividad de la atención primaria del SNS (393 millones de consultas de atención primaria en 2009: medicina general, 225 millones; enfermería, 133 millones; pediatría, 35 millones) revela un panorama muy preocupante. En números redondos, estaríamos hablando de casi 19 millones de efectos adversos atribuidos a medicamentos, de los cuales algo más de un millón serían graves y casi la mitad (8,8 millones) potencialmente evitables. Por otra parte, el seguimiento a largo plazo de pacientes ancianos en un centro de salud20 encontró, en un 41%, al menos un problema relacionado con medicamentos identificado por su médico de atención primaria (con un promedio de 2,3 problemas relacionados con medicamentos por caso). Estas cifras coinciden con las de otros estudios que han valorado las visitas a los servicios de urgencias hospitalarios o los ingresos hospitalarios debidos a problemas asociados con medicamentos o relacionados con ellos. Generalizarlas al conjunto del SNS supondrían en torno a 300.000 ingresos hospitalarios anuales causados por problemas relacionados con medicamentos (de ellos, 213.000 evitables).
Mejorar la prescripción (y de paso el gasto farmacéutico)Pacientes sobremedicados (en situaciones de bajo riesgo), pero también inframedicados (en tratamientos de efectividad demostrada), deficientemente informados, polimedicados, automedicados y, en un porcentaje no despreciable, sufriendo efectos adversos por los medicamentos que tomaron o por los que dejaron de tomar, no es todo el panorama de la prescripción en atención primaria que, sobre todo, está hecha con los porcentajes complementarios, los correspondientes a los pacientes correctamente tratados. Sin embargo, la mayor parte de las estrategias farmacéuticas en el SNS se han orientado a reducir el gasto farmacéutico mediante la reducción del precio de los medicamentos. Las políticas desplegadas no parecen visualizar la estrecha relación entre la calidad de la prescripción, las cantidades prescritas y el volumen de gasto (farmacéutico y asistencial). Por ello, su éxito para controlar el crecimiento del gasto a medio plazo ha sido limitado, más allá del impacto pasajero de la reducción de precios. Un trabajo que evaluaba el impacto de estas políticas sobre el precio medio de las recetas, el consumo por habitante y el gasto por habitante en Cataluña entre 1996 y 200621 mostraba que, aunque habían tenido cierto efecto sobre el precio medio de los medicamentos, su impacto sobre el gasto había sido nulo (para 12 de las 16 medidas analizadas) o menor (para 4), en parte por la sustitución de medicamentos más baratos por otros más caros, en parte porque los incrementos en el consumo compensaban las reducciones en precio.
Los elementos esenciales para mejorar la prescripción y la gestión de la prescripción y de la prestación farmacéutica del SNS son diversos. Algunos gozan de cierta anuencia en el sector, mientras que otros son objeto de fuertes discrepancias. Estos elementos pasan por una mayor integración asistencial, pues aunque la descoordinación y la compartimentación de la atención no son un problema exclusivo de los medicamentos, su gestión se complica cuando ésta lo hace22. Algunas estrategias macro pueden ayudar a mejorar. La creación de una agencia que pueda evaluar objetivamente el valor adicional aportado por un nuevo medicamento y su coste adicional, la fijación de precios acorde con la relación coste-efectividad, la exclusión de la cobertura de medicamentos con escaso o nulo valor añadido, etc., podrían suponer avances importantes. En un nivel más meso, de gestión, otras piezas incluyen el desarrollo de la historia clínica informatizada con sistemas de ayuda a la prescripción y al seguimiento de sus problemas, el desarrollo de estrategias globales de mejora de la seguridad, reducir el papel de la industria farmacéutica en la formación y la información a los profesionales (en especial de algunas estrategias como las de extensión de la enfermedad [disease mongering] o las de fabricación de evidencias sesgadas) o los propios ensayos promocionales. Igualmente, el uso de indicadores juiciosos (asociados a la adecuación de la prescripción y centrados en la prevención secundaria y los altos riesgos antes que en los pequeños riesgos) puede ser de interés. En definitiva, preocuparse menos por la libertad de prescripción y la igualdad de acceso a productos de idéntica eficacia y superior precio, y más prestar atención a la responsabilidad sobre la adecuada prescripción.
Gestionar la prescripción y la prestación farmacéutica no es tanto un problema de organigramas como de desplazar la importancia (clínica y económica) desde el «qué nivel hace qué cosa» hacia el «qué se hace al paciente en cualquier nivel», y desde los resultados de una unidad o servicio hacia los resultados para el paciente. Gestionar la prescripción no es tanto gestionar medicamentos como la atención a enfermedades y enfermos. Implica el desarrollo de programas longitudinales de atención a los pacientes que incorporen las actuaciones clínicas de los diferentes profesionales, incluyendo a quién, cuánto y con qué tratar.
En todo caso, la utilización de medicamentos es, hoy por hoy, uno de los principales problemas de salud de la sociedad española. Probablemente, la carga de enfermedad asociada al uso y abuso de medicamentos queda tan sólo por detrás de las enfermedades cardiovasculares y el cáncer, y también probablemente ya sea tiempo de empezar a abordarlo con actuaciones decididas para la promoción de su uso adecuado y la prevención de los efectos adversos de su uso inadecuado.
Declaraciones de autoríaTodos los autores han contribuido por igual al contenido intelectual y la redacción del manuscrito, y todos han aprobado su versión final.
FinanciaciónNinguna.
Conflictos de interesesS. Peiró y R. Meneu han recibido ocasionalmente honorarios por su participación en conferencias o ponencias en actos científicos patrocinados por diversas firmas farmacéuticas o instituciones dependientes de las administraciones sanitarias. Igualmente, la Fundación Instituto de Investigación en Servicios de Salud ha recibido financiación de diversas firmas e instituciones para el desarrollo de actividades científicas o de difusión de resultados científicos.