Informe SESPAS 2022: La respuesta a la pandemia de COVID-19
Más datosSe realiza una reflexión en torno a tres grandes palancas para reconstruir el sistema sanitario: la gobernanza, la integración asistencial y la digitalización. España tiene niveles preocupantes de calidad de la democracia y de confianza de la población en sus políticos, y se requieren grandes cambios en la Administración pública para conseguir un mejor Estado. La sanidad presenta una arquitectura institucional deficiente que impide una adecuada gobernanza macro. También falta autonomía de gestión de los centros sanitarios públicos, lo cual dificulta la competencia por comparación, la integración asistencial y la coordinación intranivel y entre niveles asistenciales. La pandemia ha puesto en valor el profesionalismo y ha demostrado que es posible una gestión sanitaria ágil, pero el reto es mantener esa flexibilidad fuera del estado de alarma. La integración asistencial es más necesaria a medida que la población envejece (aunque sea saludablemente), y la financiación capitativa es una potente herramienta para lograrla. La digitalización concierne a prácticamente todos los ámbitos de la sanidad y la salud poblacional, y traerá consigo cambios organizativos de gran calado, requiriendo nuevos métodos de evaluación, diferentes según el grado de intrusismo en la salud individual. La telemedicina, auspiciada durante la pandemia con vocación de permanencia, induce cambios en las relaciones laborales, entre otros. Es preciso medir el valor de las herramientas y de las tecnologías digitales. España tiene una oportunidad única para su transformación digital, gracias a los fondos europeos.
Reflection on three major levers for rebuilding the healthcare system: governance, integration of health and social care and digitalization. Spain has worrying levels of quality of democracy and public confidence in its politicians, and major changes are required in public administration to achieve a better state. Healthcare suffers from a deficient institutional architecture that prevents adequate macrogovernance. There is also a lack of autonomy in the management of public health centers, which hinders competition by comparison, care integration and coordination within and between levels of care. The pandemic has highlighted the value of professionalism and has shown that agile healthcare management is possible, but the challenge is to maintain this flexibility outside state of alarm. Care integration is more necessary as the population ages (albeit healthily), and per capita financing is a powerful tool to achieve it. Digitization concerns practically all areas of healthcare and population health, and will bring with it far-reaching organizational changes, requiring new methods of evaluation that differ according to the degree of intrusiveness in individual health. Telemedicine, sponsored during the pandemic with a view to permanence, induces changes in labor relations, among others. It is necessary to measure the value of digital tools and technologies. Spain has a unique opportunity for its digital transformation, thanks to European funds.
- •
España tiene niveles preocupantes de calidad de la democracia y de confianza de la población en sus políticos. Se requieren grandes cambios en la Administración pública para conseguir un mejor Estado.
- •
Un Estado con mayor capacidad resolutiva y más democráticamente controlado a través de una sociedad fuerte y movilizada evitaría el riesgo del Estado de papel, sin aspiraciones de eficacia social, concentrado en los intereses cortoplacistas de las cambiantes organizaciones que lo gestionan.
- •
La pandemia ha puesto en valor el profesionalismo y ha demostrado que una gestión sanitaria ágil es posible, pero el reto es mantener esa flexibilidad fuera de un estado de alarma.
- •
Falta autonomía de gestión de los centros sanitarios públicos, lo que dificulta la competencia por comparación, la integración asistencial y la coordinación intranivel y entre niveles asistenciales.
- •
La integración asistencial es más necesaria a medida que la población envejece (aunque sea saludablemente), y la financiación capitativa es una potente herramienta para lograrla.
- •
La transformación digital de la sanidad conlleva dos tendencias contrapuestas: a compartir conocimiento y a explotarlo para apropiarse privadamente de su valor.
- •
La digitalización concierne a prácticamente todos los ámbitos de la sanidad y la salud poblacional, y traerá consigo cambios organizativos de gran calado.
- •
La telemedicina, auspiciada durante la pandemia con vocación de permanencia, induce cambios en las relaciones laborales, entre otros.
- •
La medicina digital ha de valorarse, como la no digital, según los resultados en salud que aporte. Validar las herramientas de salud digital implica nuevos retos regulatorios, examinar las relaciones entre desarrolladores y usuarios, y valorar requisitos técnicos, clínicos, de usabilidad y de coste.
Cualquier perspectiva de «reconstrucción» debe tener clara la contribución del sistema de salud al bienestar social. La mejora de la salud, la capacidad de respuesta, la protección financiera, la eficiencia y la equidad son ampliamente aceptadas como las concreciones fundamentales de esa aportación. También hay que considerar efectos externos en otros sectores. Llevamos tiempo observando la realidad de un buen sistema sanitario español con mal pronóstico. Hemos alertado incluso de los peligros de «latinoamericanización»1 o de subasta pública de los activos del sistema de salud2. Abundan las propuestas de reconstrucción que, con énfasis diversos, indican aspectos clave de la actuación, destacando el aumento del porcentaje de gasto sanitario financiado públicamente y una mejor gobernanza como ineludibles. El aumento en el gasto sanitario, acompañado del factor de sostenibilidad que ha de suponer la plena incorporación de los criterios de coste-efectividad para priorizar la cartera de servicios, vendrá facilitado por la experiencia reciente que ha hecho patente hasta qué punto la economía depende de la sanidad; queda en un segundo plano, de momento, el hecho de que la educación puede ser una palanca más potente para incidir tanto en el desarrollo como en la salud de la población, ya que, en España, la sanidad cumple y la educación cojea3.
En este artículo nos centraremos en aquellos aspectos que nos han encargado los responsables del Informe SESPAS 2022: el ya citado como ineludible de gobernanza, así como los de integración asistencial y digitalización.
GobernanzaA nivel macro, la pandemia ha puesto de manifiesto contradicciones y déficits en la arquitectura institucional de nuestro sistema de salud. Pero además, en la práctica han faltado, o han funcionado mal, los órganos de gobernanza capaces de coordinar los niveles competenciales del Estado, las comunidades autónomas y las administraciones locales. Dentro de un mismo ámbito territorial, también ha fallado la conexión entre las estructuras de salud pública y la atención primaria. La salud pública en particular necesita una nueva gobernanza4 en las líneas del reciente Informe de SESPAS con propuestas para el diseño y el funcionamiento de una Agencia Estatal de Salud Pública5.
Frente al pesimismo del párrafo anterior, hay motivos para el optimismo, sobre todo en microgestión y mesogestión: «La pandemia ha permitido visualizar la excelente capacitación de los profesionales sanitarios, buen reflejo de un sistema de formación de médicas/os (MIR) y enfermeras/os que forma parte del capital del país. También hemos visto la gran capacidad de adaptación de la red sanitaria pública, con liderazgo clínico eficaz, colaboración entre profesiones y entre especialidades, con incorporación exprés de avances científicos y organizativos en un contexto de gestión de emergencia más flexible»6. El profesionalismo ha conseguido la necesaria plasticidad de la atención hospitalaria y en la atención primaria, supliendo las carencias de unas estructuras administrativas innecesariamente rígidas, obsoletas e inadecuadas para un sector muy dinámico7.
Centros sanitarios con mucha más autonomía han de poder desarrollar políticas de personal en un marco de competencia por comparación en calidad, pues el capital humano es el principal activo del sistema de salud. No será fácil: en unos momentos en que se precisa un mejor Estado, para algunos la gestión pública es un oxímoron y para otros se circunscribe al ámbito de la gestión directa. Mal asunto. Está muy bien basarse en el derecho (imparcialidad, equidad), pero también hay que hacerlo en la gestión (efectividad, eficiencia) pública y privada. El sector público regula, contrata y subvenciona al sector privado, pero lastrado por un Derecho público anquilopoyético, que precisa del dinamismo del sector privado: la capacidad gestora desarrollada en muchos centros durante la pandemia hubiera sido imposible sin el estado de excepción. Mediante el Real Decreto-Ley (RDL) 36/2020, de 30 de diciembre, se aprobaron medidas urgentes para la modernización de la Administración pública y para la ejecución del Plan de Recuperación, Transformación y Resiliencia. Se cumplía así una condición necesaria —que no suficiente— para mejorar la escasísima tasa de absorción de fondos europeos por parte de España, el 39% de los fondos estructurales entre 2014 y 2020, la peor de la Unión Europea. Para España, la cifra de inversiones a desembolsar —condicionadas al cumplimiento en plazo de los objetivos— podría superar, anualmente y durante los próximos 5 años, el 3% del producto interior bruto. Las 61 páginas del citado RDL suponen una importante sacudida regulatoria con numerosas implicaciones: nuevos principios de gestión y control presupuestario, simplificación de procedimientos administrativos, digitalización, colaboración público-privada para la contratación pública, especialización de profesionales y funcionarios en los tres niveles territoriales, y otras muchas.
Cada vez, pues, resulta más urgente la reforma siempre pendiente de la Administración pública8. Nieto9, desde hace décadas, y Dahlstron y Lapuente10 más recientemente, lo han argumentado con suma claridad. Ramió y Salvador11 identifican cuatro capturas —política, sindical, corporativa y de los jueces de lo contencioso-administrativo y de lo social (laboral)— con las que hay que lidiar. Como siempre, radicalismo selectivo —evitar coaliciones de bloqueo actuando sobre un frente clave y reducido para generalizar las innovaciones que funcionen por difusión— y alianzas. Por ejemplo, si está claro que conviene cambiar el perfil de los nuevos empleados públicos, ¿quiénes mejor que los cuerpos de élite para colaborar en el empeño? Recordemos que siempre cabe el grandfathering: las nuevas reglas se aplican a futuro.
Existen muchas pruebas acerca de cómo la competencia entre centros sanitarios y profesionales mejora la calidad de la atención, especialmente en el Reino Unido12, aunque también en los Estados Unidos de América, Noruega y Suecia13. Pero en España hay un derecho público inadecuado para la prestación de servicios sanitarios, a pesar de que una mayor autonomía de gestión y la personalidad jurídica propia favorecen la eficiencia14. El reto es ir evolucionando hacia un sistema de financiación pública que premie el mejor comportamiento. En nuestra sanidad coexiste la gestión directa de servicios —con una muy ligera incorporación de nuevas formas de gestión, como consorcios, fundaciones o sociedades mercantiles públicas— con la gestión indirecta de servicios mediante, sobre todo, conciertos y, muy secundariamente, concesiones de obra y concesiones administrativas, mecanismos de compra pública innovadora y contratos de riesgo compartido. Esa rigidez se adapta mal a la misión y las necesidades de los servicios sanitarios modernos, y conduce paradójicamente a un alto nivel de empleo inestable, abuso generalizado de contratos temporales y ausencia de la necesaria longitudinalidad, tan esencial en la atención primaria. Aunque la ausencia de una verdadera cultura evaluadora en la Administración española impide contar con evidencia suficiente y rigurosa sobre cómo han funcionado hasta el momento las distintas fórmulas de gestión sanitaria, ya sean integralmente públicas o de colaboración público-privada, sabemos que la respuesta modal implica finalidad no lucrativa y, en entornos sin economías de escala —como atención primaria—, tal vez fórmulas cooperativas de trabajo profesional por cuenta propia15.
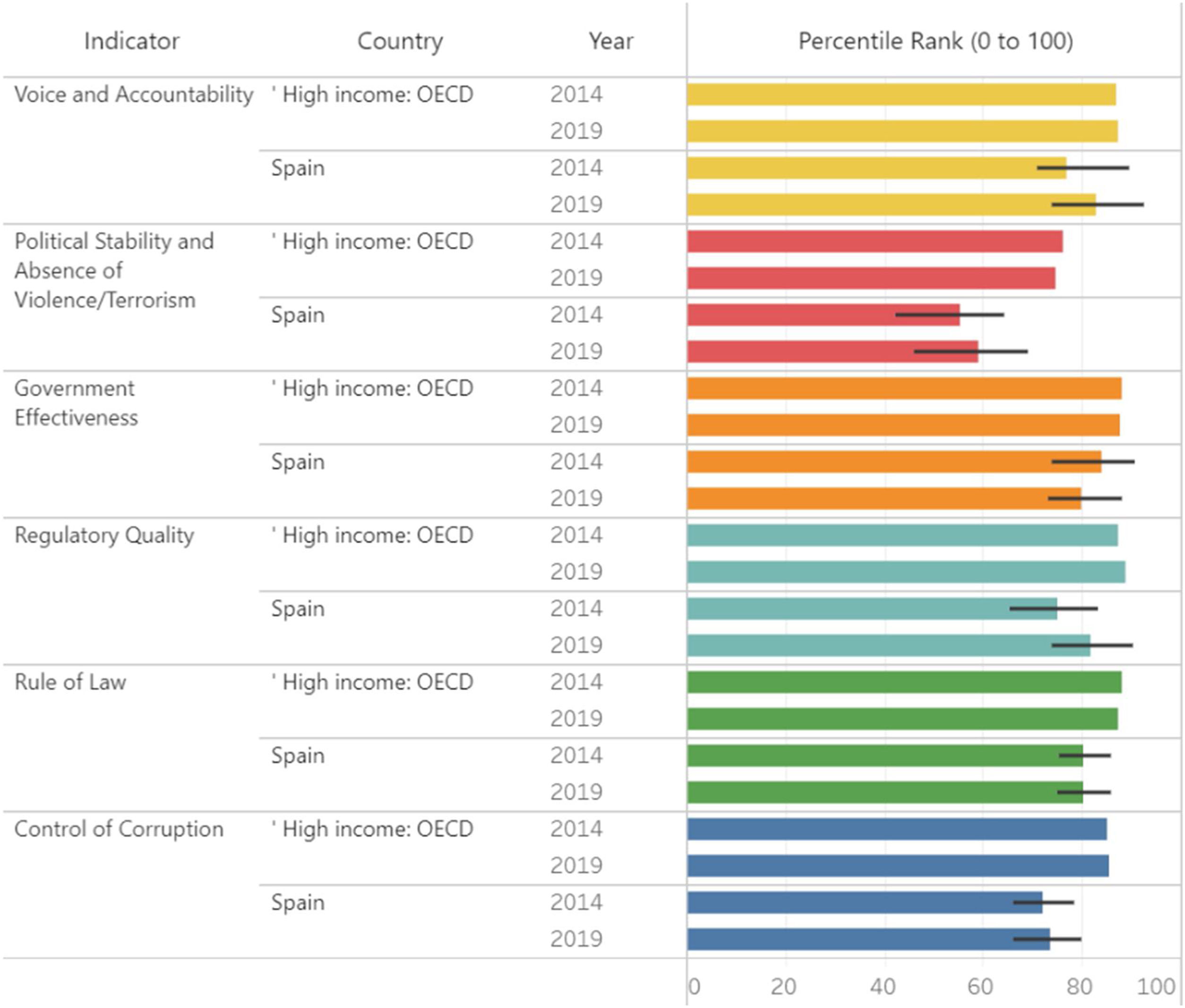
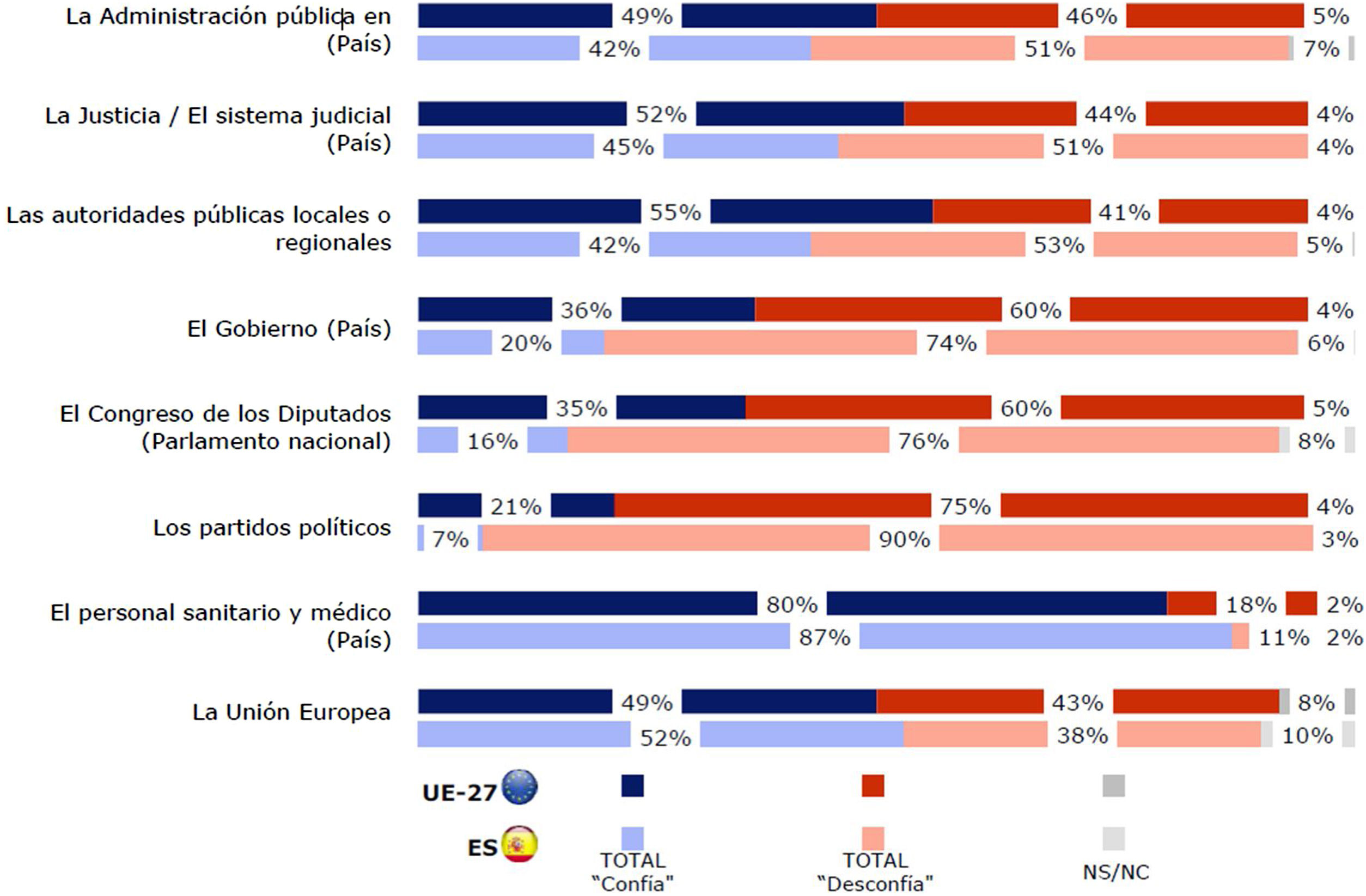
En España persisten déficits importantes de calidad institucional en los aspectos de calidad regulatoria, respeto a la ley y los contratos, y control de la corrupción, como argumentan Alcalá y Jiménez16. Particularmente importante ha sido el de control de la corrupción (fig. 1), pues ha provocado un descenso en los niveles de confianza de las instituciones en el momento en que hay que afrontar la pandemia. Cuando las personas notan que pueden influir en sus gobiernos están más satisfechas con la democracia y confían más en ellos, como indica la European Social Survey de 2016. El último Eurobarómetro (fig. 2) señala la bajísima confianza de los españoles en los partidos políticos, el Congreso de los Diputados y el Gobierno. Confianza que, tal como se ha ido perdiendo, puede recuperarse.
Vamos a necesitar un Estado con mayor capacidad resolutiva y más democráticamente controlado a través de una sociedad fuerte y movilizada, evitando los extremos opuestos del Estado dictatorial y la anarquía, y sin obviar el riesgo del Estado de papel, sin aspiraciones de eficacia social, más atento a los intereses cortoplacistas de las cambiantes organizaciones que lo gestionan. Se trata de avanzar por un «pasillo estrecho», en palabras de Acemoglu y Robinson17, entre el poder de las normas, costumbres e instituciones de una sociedad y las posibilidades de actuar colectivamente para limitar posibles excesos de la jerarquía política, mediante transparencia y buen gobierno18.
Las pandemias, y sobre todo la inevitable transición energética, exigen no tanto más Estado como mejor Estado 19. Puede hacerse20, pero no será fácil cambiar a un marco de autonomía responsable, pues para vencer conservadurismos y propiciar una mejor gestión pública, como la de Dinamarca o Portugal, se requiere una mejor política 21.
Integración y coordinación asistencialLa sanidad está constituida por los servicios asistenciales y los de salud pública. Algunos de los primeros, como muchos procesos quirúrgicos, admiten una aproximación «industrial» compatible con la alta cualificación y sofisticación de profesionales y medios empleados. Admiten una concepción fundamentalmente fabril22 gracias a las importantes economías de escala y aprendizaje traducibles en una mejor calidad. Por otra parte, el envejecimiento saludable, junto con la vida independiente, se han convertido en un desafío clave. Aunque se fomente la autonomía, van instalándose enfermedades crónicas y limitaciones para las actividades cotidianas que requieren tanto servicios sanitarios, atención primaria y hospitalaria, como servicios sociales. Aunque se trate de procesos tan protocolizables como los «fabriles» y los individuos pertenezcan a grupos homogéneos, el grado de «artesanía» aumenta hasta el extremo de que la suma de tratamientos correctos para los diferentes problemas de una persona puede convertirse en un tratamiento incorrecto. Hace ya décadas que se trabaja en la integración asistencial23, existen revistas exclusivamente dedicadas al tema, y pruebas piloto como la del proyecto Horizonte 2020 en el cual participa Valencia (https://projectvaluecare.eu/about-project-valuecare/).
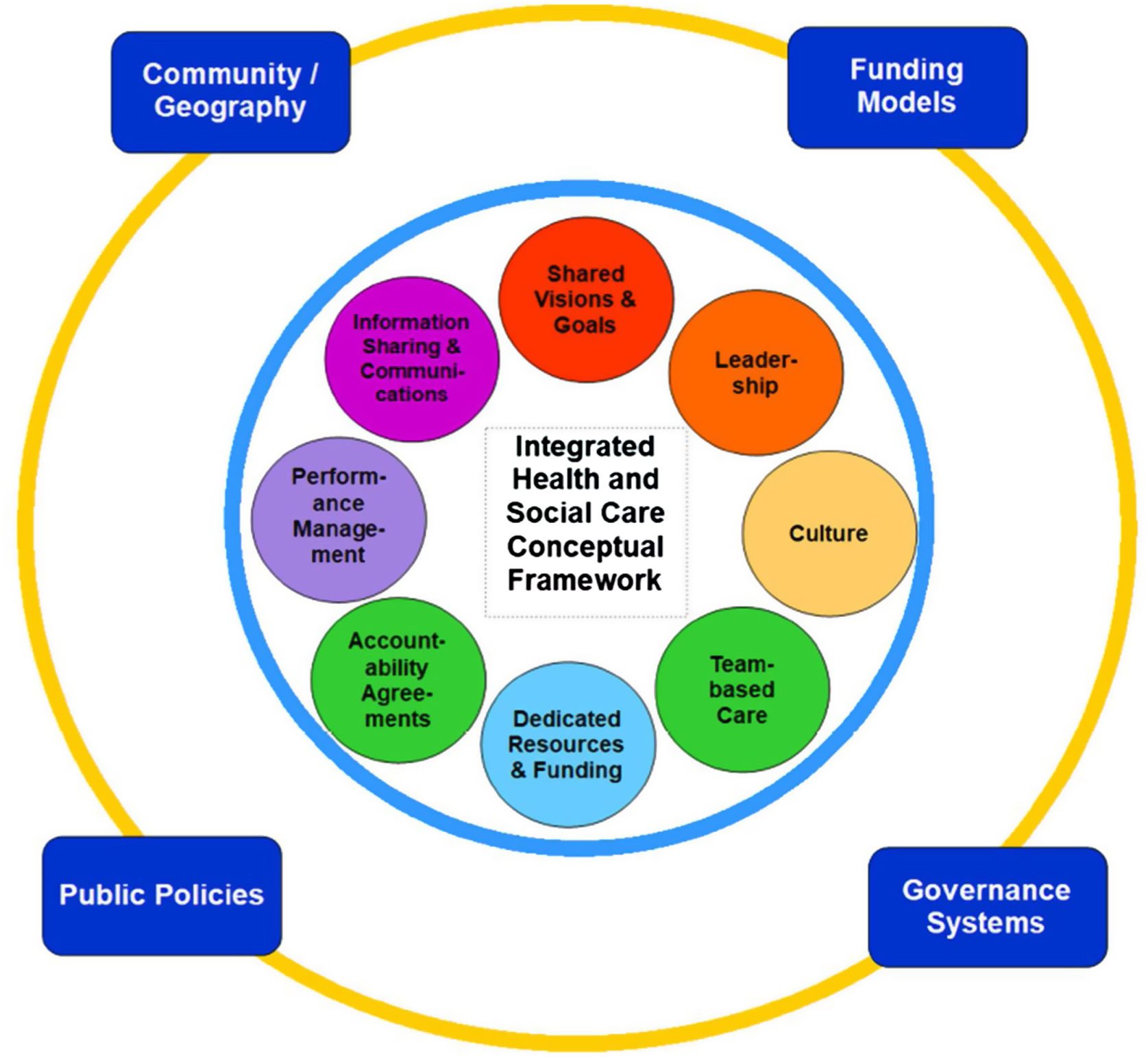
La integración sanitaria y social es absolutamente contingente según el país, qué organizaciones están implicadas y con qué objetivos. La figura 3 representa los siete factores que facilitan la integración sanitaria y social, así como las cuatro circunstancias externas que la condicionan.
Diagrama de la integración sanitaria y social. (Fuente: Cheng y Catallo35.)
En España, la mejorable gobernanza y la esclerosis gestora lastran y retrasan la integración asistencial. Primero, faltan políticas sanitarias y sociales decididas comparables a las de Inglaterra, que culminará la implementación de la atención integrada antes de abril de 202224. Segundo, falta capacidad de reacción de las organizaciones sanitarias, muy necesitadas —en el marco descrito de autonomía de gestión y competencia por comparación— de una financiación de base capitativa que estimule esa integración25,26. Pasar de financiar servicios sanitarios a financiar atención sanitaria a una población constituye una palanca de fomento de la integración que se está utilizando de manera creciente en el mundo. Los proveedores integrados pueden ser una empresa aseguradora (como en los Estados Unidos), un seguro de enfermedad o una mutua (como en Holanda y Alemania), o una entidad que atiende a una zona geográfica (como en Suecia, el Reino Unido y España). Cuando existe base geográfica, como en España, se trata de efectuar un ajuste que permita igual financiación para igual necesidad (Reino Unido), o igual subsidio público para igual necesidad (algunos países escandinavos). El mayor problema en el ajuste por necesidad es el de aislar la influencia de la oferta —la mayor condicionante de la utilización sanitaria—, pues se trata de permitir que cada población reciba la respuesta promedio, del país, a su necesidad sanitaria.
La financiación capitativa resulta, en España, un instrumento coherente de control del gasto, que sirve a la finalidad pública de atender según la necesidad sanitaria relativa y que estimula la expresión clínica de la eficiencia a través de la capacidad resolutiva, pues estimula la búsqueda de «quién hace mejor qué» en cada proceso.
La digitalización de la sanidadUno de los ejes de la transformación de la economía española27, y de la sanidad, es la digitalización, que induce un cambio tecnológico extremadamente disruptivo en la asistencia sanitaria, en su organización y en los sistemas de información. Es una de las palancas de cambio más potentes de la sanidad, e incluso se habla de la «transformación digital del sector sanitario»28.
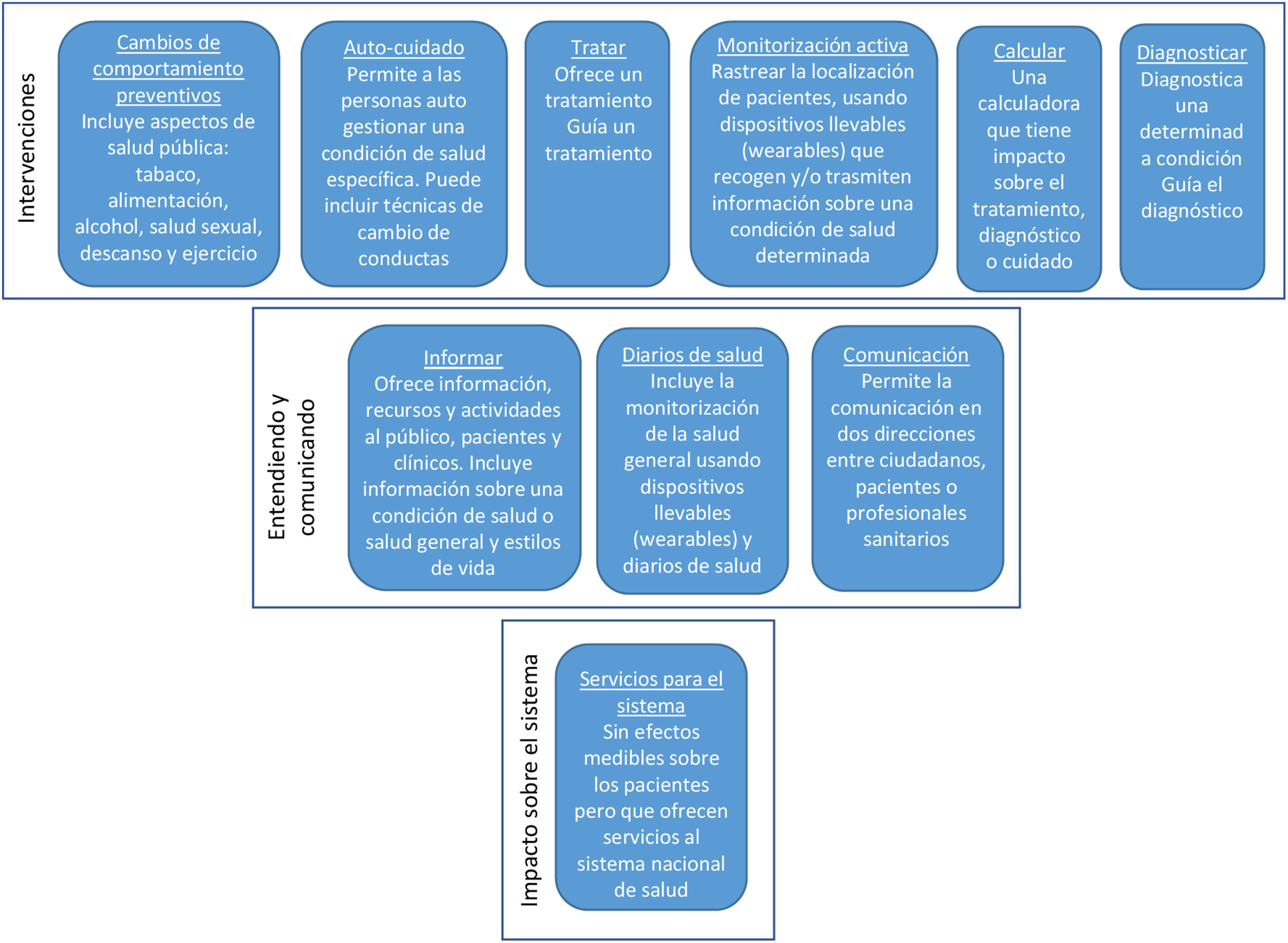
Las tecnologías digitales aplicadas a la salud incluyen una combinación heterogénea técnicamente, pero también según su papel en la interacción terapéutica y diagnóstica con las personas. El National Institute for Health and Clinical Excellence (NICE) británico las categoriza en tres grandes grupos (fig. 4)29: 1) las centradas en facilitar la gestión de un sistema o servicio de salud, como la historia clínica digital, la receta electrónica o los sistemas informatizados de gestión hospitalaria; 2) las diseñadas para transmitir información y facilitar la comunicación entre agentes; y 3) las que intervienen directamente sobre la salud de una persona. Esta clasificación es relevante para definir estándares de evaluación, que debe ser tanto más estricta cuanto más intrusiva sea la tecnología en la vida de los pacientes concretos.
Clasificación de las tecnologías sanitarias digitales. (Fuente: adaptada de NICE.29)
Durante la pandemia se generalizó y extendió el uso de la telemedicina, y en particular de las consultas virtuales a través de internet o por teléfono, es decir, el nivel 2. Sin embargo, la pandemia ha potenciado también una digitalización mucho más amplia. Por una parte, en el nivel 3 se expanden las tecnologías para prevenir, diagnosticar y tratar enfermedades, con efectos medibles sobre la salud de las personas usuarias. Por otra parte, la medicina digital está posibilitando la explotación de la información mediante inteligencia artificial.
La transformación digital de la sanidad conlleva dos tendencias contrapuestas, a compartir conocimiento y a explotarlo para apropiarse privadamente de su valor:
- •
Compartir: datos epidemiológicos, socioeconómicos y de movilidad humana están disponibles en abierto en grandes Hubs, y se tiende a utilizar códigos en abierto, en un contexto de democratización del software (comunidades R o Matlab).
- •
Extraer valor privado (también económico) de los datos: se generan muchos datos como subproducto de la actividad sanitaria y de la investigación biomédica, y gracias a la potencialidad de los algoritmos de inteligencia artificial hoy en día es posible extraer gran valor y nuevo conocimiento para la investigación, la gestión y la mejora de los tratamientos de pacientes concretos. Los datos tienen un alto valor de mercado para el marketing y para las estrategias empresariales. La sanidad está ganando atractivo empresarial. Grandes compañías, como Google o Amazon, han entrado en el negocio de extraer valor a datos brutos generados por el sistema sanitario. Surge así un reto ético y de seguridad de enorme trascendencia, que ha de resolverse con la elección del tipo de acuerdo adecuado entre la organización que genera los datos brutos y la encargada de extraer su valor.
El uso de las consultas telemáticas se ha disparado desde los primeros meses de la pandemia30. Las plataformas web de encuentro entre oferta y demanda de atención médica o de enfermería para consultas virtuales ha crecido exponencialmente en todo el mundo. Un efecto indirecto de este fenómeno es el cambio en las relaciones laborales en sanidad, hacia la uberización29 (profesionales autónomos sin relación contractual con un empleador fijo, que cobran por acto y trabajan a través de plataformas digitales, como Livi: https://www.liviconnect.com/).
La medicina digital debe valorarse, como la no digital, según los resultados en salud que aporte, vigilando también sus efectos sobre la equidad, ya que las personas carentes de competencias digitales podrían quedar relegadas, lo que afecta particularmente a grupos de población de bajo nivel educativo y personas mayores. Validar las herramientas de salud digital implica nuevos retos regulatorios, examinar las relaciones entre desarrolladores y personas usuarias, y valorar requisitos técnicos, clínicos, de usabilidad y de coste31. Establecer el valor clínico para los/las pacientes es primordial32, porque no es oro todo lo que reluce, y lo digital deslumbra. Además, en las teleconsultas pediátricas se prescriben más antibióticos, la adherencia a las guías es menor33, y las app de salud tienen calidad variable y pueden inducir una preocupación mórbida por la salud, aportando poco o nulo valor34.
Conclusiones: qué hemos aprendido, qué debemos hacer y qué debemos evitarEs urgente la reforma de la Administración pública, también en lo que concierne a la sanidad. La pandemia ha puesto de manifiesto la precaria arquitectura institucional del sistema de salud y los problemas de coordinación entre niveles competenciales y asistenciales; en particular, la necesidad de una coordinación efectiva entre salud pública y atención primaria.
El profesionalismo ha salvado in extremis la salud de la población durante la pandemia. Un paso adelante más permanente requiere centrarse en la mejora de la gestión pública y en los resultados de salud y bienestar, más que en la actividad sanitaria. Convendría que la capacidad resolutiva mostrada durante la primera fase de la pandemia y la agilización de procedimientos que el estado de excepción ha permitido no desaparezcan con este. El adecuado ejercicio de la autonomía de gestión pasa por recurrir cuando sea posible al derecho privado (civil y mercantil) en la gestión pública, y que el control del financiador público sea ex-post mediante auditoría. Ello implica una sanidad más diferenciada de la Administración pública general.
Tanto los indicadores de calidad de la gobernanza como la confianza de la población en sus políticos presentan niveles preocupantes en España. Vamos a necesitar un Estado con mayor capacidad resolutiva y más democráticamente controlado a través de una sociedad fuerte y movilizada. No más Estado, sino mejor Estado. Y mejor política. El buen gobierno (imparcialidad, calidad regulatoria, efectividad gubernamental, control de la corrupción, respeto a la ley) es la auténtica riqueza de las naciones. La regulación y la gestión clínica y sanitaria podrían ser paladines para la necesaria mejora en la gestión pública.
La integración asistencial se hace más necesaria a medida que la sociedad envejece. El abordaje de la cronicidad no permite soluciones «fabriles», sino «artesanas», y una financiación capitativa de organizaciones integradas podría, en el marco de autonomía de la gestión, contribuir a mejoras sustanciales. La financiación capitativa es un acicate para la integración, y esta proporciona longitudinalidad del cuidado, evitando la práctica de «acicalar y largar» (compensar y derivar), el hacer por hacer y la competencia entre niveles que caracteriza a los sistemas fragmentados. Una organización sanitaria autónoma, bajo una política consistente, gestiona la utilización orientándose hacia la coordinación entre niveles tanto sanitarios como sanitario-sociales.
La sanidad es uno de los sectores que más rápidamente completará su digitalización, pero cómo lo haga marcará el futuro. Las tecnologías sanitarias digitales abarcan un amplio y heterogéneo conjunto que requiere métodos propios de evaluación. La digitalización concierne a prácticamente todos los ámbitos de la sanidad y la salud poblacional, y traerá consigo cambios organizativos de gran calado. La pandemia ha acelerado procesos ya iniciados, pero que se habían ralentizado por las fuertes resistencias al cambio características de muchas organizaciones sanitarias. Por una vez, hay fondos suficientes para proyectos innovadores de gasto no recurrente, incluyendo la transformación digital, por la vía instrumental del Next Generation European Union.
La colaboración público-privada es un elemento fundamental de la transformación digital, pero plantea retos éticos y regulatorios de gran calado.
Contribuciones de autoríaAmbas personas firmantes han contribuido igualmente a la conceptualización, la redacción y la revisión del manuscrito
FinanciaciónNinguna.
Conflictos de interesesNinguno.