Se analizan los principales cambios en los patrones de utilización sanitaria que se están produciendo en España como consecuencia de la crisis y de las medidas adoptadas frente a ella. Se examina el impacto de la reforma en el diseño del copago farmacéutico, que ofrece como resultado una importante reducción en el número de recetas dispensadas en las oficinas de farmacia, si bien sus efectos sobre la adherencia al tratamiento, el acceso a tratamientos necesarios y efectivos, y en última instancia la salud, aún se desconocen. Asimismo, el artículo constata que en los años más recientes de la crisis se han producido aumentos en los tiempos y listas de espera de intervenciones quirúrgicas, y en la insatisfacción que los ciudadanos muestran hacia la sanidad pública. Del análisis de los datos de las Encuestas Nacionales de Salud 2006 y 2011/12 se concluye que, en lo que respecta a los servicios no cubiertos –en particular las visitas al dentista–, la crisis está teniendo un efecto disuasorio en la utilización sanitaria de las capas sociales más desfavorecidas. Se recomienda definir mejor el papel que deben tener las aportaciones de los usuarios dentro del ámbito del Sistema Nacional de Salud, y prestar atención y medios a quienes más lo necesitan, para evitar que los colectivos con mejor situación socioeconómica capturen los servicios que quedan disponibles tras los recortes de fondos públicos.
This article analyzes the main changes in healthcare use patterns in Spain related to the economic recession and to the measures taken to address it. The impact of the reform of drug copayment is examined; the number of prescriptions has decreased, although the effects of this reform on adherence, access to necessary and effective treatments, and health, are still unknown. This article also describes how waiting times and waiting lists for surgery have increased in recent years, as has the population's dissatisfaction with the national health system. Analysis of microdata from the Spanish national health surveys for 2006 and 2011/12 show that the economic recession is deterring the use of uncovered dental visits among the lowest social class. We recommend clearer definition of the role played by copayments within the national health system, and focussing on those who most need healthcare in order to prevent the more socioeconomically advantaged collectives from consuming a larger share of available services after the cuts.
El impacto de las crisis económicas sobre la utilización de los servicios sanitarios es, en teoría y a priori, de signo desconocido, y puede producirse a través de cambios en la salud de los individuos o de alteraciones en los recursos que aquéllos pueden destinar a la atención sanitaria1. La literatura científica muestra que el modo en que las crisis afectan a la salud depende, entre otras cosas, del modelo de protección social vigente en cada país y de las medidas que los gobiernos adoptan para salir de la recesión2,3. Sin embargo, en la investigación empírica disponible sobre la situación actual no hay mucha controversia al respecto de que las crisis tienden a reducir la renta media de las familias y, por tanto, a dificultar el acceso a los servicios médicos. Así, cuanto mayor es el montante de los pagos directos que los pacientes han de afrontar para recibir atención sanitaria, más probable es que reduzcan su uso, tal y como concluyen Lusardi et al.1, que examinan el cambio en las pautas de obtención de atención médica como consecuencia de la disminución de la renta y el empleo debido a la crisis. Estos autores también comprueban que cuanto mayor es la pérdida de riqueza mayor es la reducción neta en la utilización de atención no urgente, y que el impacto es particularmente elevado en los jóvenes y los individuos de rentas más bajas. Otros países han constatado asimismo una fuerte asociación entre los ciclos económicos recesivos y una disminución en el uso de los servicios sanitarios (particularmente de los preventivos), que tiende a perjudicar sobre todo a los más pobres4.
En España, la respuesta a la crisis se ha estructurado fundamentalmente a partir de una política de austeridad que afecta de manera notable a la sanidad pública5. El presente artículo analiza el impacto de las últimas reformas sobre la utilización de los servicios sanitarios, haciendo hincapié en sus efectos sobre la equidad. Abordamos inicialmente las consecuencias del cambio en el diseño y el ámbito de aplicación del copago, para examinar a continuación otras medidas que van desde el fin de la universalización de la asistencia hasta el recorte de medios técnicos y humanos. El texto finaliza con las consabidas conclusiones y recomendaciones.
- •
La reforma del copago ha tenido como consecuencia un descenso importante en el número de recetas dispensadas en las oficinas de farmacia en el primer período tras la aplicación de la medida, aunque se mantiene el ritmo de crecimiento previo al cambio normativo.
- •
Es necesario y urgente conocer cuáles han sido los grupos de pacientes y de medicamentos más afectados por la drástica disminución del consumo, a fin de evaluar la potencial reducción del consumo excesivo atribuible a la gratuidad y su impacto sobre la adherencia a los tratamientos, el acceso a tratamientos necesarios y efectivos, y en última instancia sobre la salud.
- •
Si no se desea que el copago se convierta en un impuesto sobre la enfermedad, debe tener un papel recaudatorio limitado. Siempre es preferible un copago evitable y basado en criterios de efectividad a un copago lineal y obligatorio.
- •
La crisis económica parece estar dificultando el acceso a algunos servicios sanitarios a los grupos socioeconómicos más desfavorecidos. Por consiguiente, es importante diseñar medidas de protección dirigidas de manera específica a estos colectivos, como medio de evitar que las consecuencias de la crisis recaigan principalmente sobre ellos.
El Sistema Nacional de Salud (SNS) español ha dispuesto, hasta mediados de 2012, con la entrada en vigor del Real Decreto 16/20126, de una cobertura farmacéutica gratuita para pensionistas y sus dependientes, mientras los activos –salvo excepciones, como los funcionarios– debían pagar un 40% del precio de venta al público de las prescripciones farmacéuticas extrahospitalarias. En el caso de medicamentos indicados principalmente para enfermedades crónicas se aplicaba un porcentaje de copago del 10%, con un tope por prescripción. Por otra parte, no existían topes ni techos en la cantidad máxima de aportación que debían realizar los individuos.
Los porcentajes nominales de coaseguramiento (40% y 10%) permanecieron inalterados en las dos últimas décadas, pese a que el copago efectivo medio había quedado en menos de la mitad desde la década de 1980 (pasando del 15% en 1980 al 7% en 2009). La reducción de la participación efectiva en el copago vendría explicada por el progresivo envejecimiento de la población, el alto número de medicinas con un copago del 10% y el consumo excesivo asociado al potencial riesgo moral7. Como resultado de ello y de otros factores, el consumo de medicamentos por persona en España se ha situado entre los mayores del mundo8.
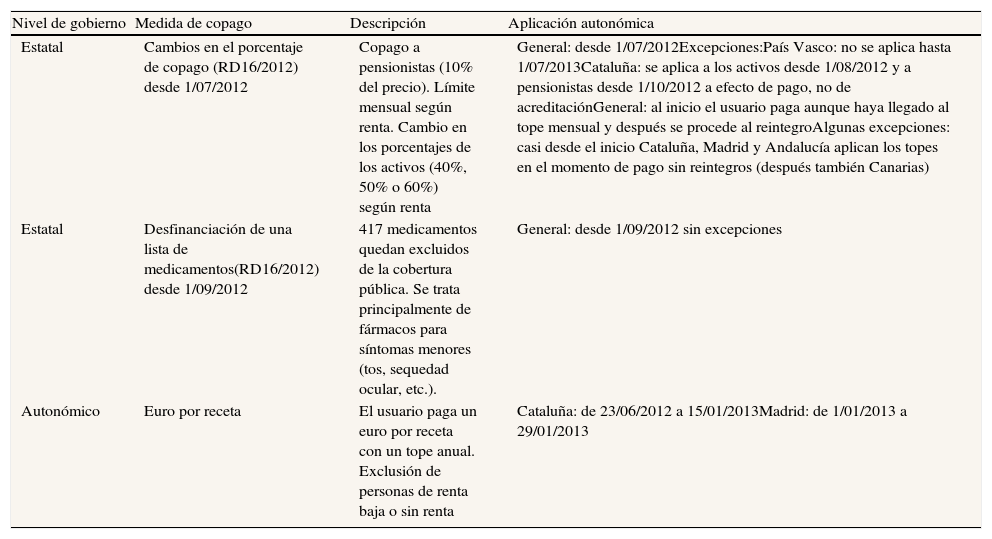
En junio de 2012 se produce una reforma bastante profunda del sistema de copago sobre los medicamentos dispensados en las oficinas de farmacia, con tres tipos de políticas («tripago») que entran en vigor casi de manera concurrente entre finales de junio y comienzos de octubre de 20125,9. Se trata de: 1) la introducción temporal de un copago de 1 euro por receta con un máximo anual en Cataluña y Madrid, adoptando la forma de una tasa autonómica, hasta su suspensión por el Tribunal Constitucional; 2) la reforma del copago estatal, que pone fin a la gratuidad extensiva a todos los pensionistas, haciéndoles pagar un 10% del precio de los medicamentos con un límite máximo mensual, y que al mismo tiempo aumenta el porcentaje del precio a cargo de los activos hasta el 50% y el 60%, dependiendo de su nivel de renta; y 3) la desfinanciación de un conjunto amplio de más de 400 medicamentos que suponen la mayor parte de determinados grupos terapéuticos, la mayoría indicados para síntomas menores.
En la tabla 1 se muestra la secuencia temporal de la aplicación de estas tres medidas en España y en algunas comunidades autónomas.
Reformas estatales y autonómicas en el copago farmacéutico en 2012
| Nivel de gobierno | Medida de copago | Descripción | Aplicación autonómica |
| Estatal | Cambios en el porcentaje de copago (RD16/2012) desde 1/07/2012 | Copago a pensionistas (10% del precio). Límite mensual según renta. Cambio en los porcentajes de los activos (40%, 50% o 60%) según renta | General: desde 1/07/2012Excepciones:País Vasco: no se aplica hasta 1/07/2013Cataluña: se aplica a los activos desde 1/08/2012 y a pensionistas desde 1/10/2012 a efecto de pago, no de acreditaciónGeneral: al inicio el usuario paga aunque haya llegado al tope mensual y después se procede al reintegroAlgunas excepciones: casi desde el inicio Cataluña, Madrid y Andalucía aplican los topes en el momento de pago sin reintegros (después también Canarias) |
| Estatal | Desfinanciación de una lista de medicamentos(RD16/2012) desde 1/09/2012 | 417 medicamentos quedan excluidos de la cobertura pública. Se trata principalmente de fármacos para síntomas menores (tos, sequedad ocular, etc.). | General: desde 1/09/2012 sin excepciones |
| Autonómico | Euro por receta | El usuario paga un euro por receta con un tope anual. Exclusión de personas de renta baja o sin renta | Cataluña: de 23/06/2012 a 15/01/2013Madrid: de 1/01/2013 a 29/01/2013 |
Fuente: Puig-Junoy, Rodríguez-Feijoó y López-Valcárcel (2013).
Lo positivo de la reforma –básicamente poner de relieve que universal no equivale a gratuito, en un contexto en el que España registraba uno de los consumos de medicamentos por persona más altos del mundo– se ha visto ensombrecido por ciertos aspectos mejorables. El primero es el trato diferencial, a igual renta y necesidad, de los activos con enfermedades importantes, ya que el porcentaje de copago es muy alto y no se aplica ningún límite máximo. El segundo es que el copago de los activos, a pesar de pretenderlo, no es en función de la renta: lo es el porcentaje por envase, pero no lo que acaba pagando por sus medicinas quien más las necesita, ya que sabemos que el 50% del copago se acumula en el 5% de los activos más enfermos10. Y en tercer lugar, la incapacidad de gestionar el límite máximo de los pensionistas en el momento de la dispensación no sólo resulta bochornosamente costosa, sino que inhabilita precisamente la función reductora del riesgo financiero de ese límite. Ahora bien, estas reformas han producido, por primera vez en más de tres décadas, una reducción espectacular del número de recetas dispensadas en las oficinas de farmacia9.
Hasta ahora únicamente se ha llevado a cabo una primera evaluación cuantitativa, preliminar, del impacto conjunto que sobre el número de recetas dispensadas en las oficinas de farmacia han tenido las diferentes medidas de copago (euro por receta, cambios en el copago estatal y desfinanciación) en los primeros 10 meses de aplicación, en cada una de las comunidades autónomas9.
En el referido estudio se estiman 17 modelos de series temporales ARIMA univariadas, separados para cada comunidad autónoma, para el período de enero de 2003 a mayo de 2012. Se utiliza una predicción dinámica de estos modelos para estimar el contrafactual (número predicho de recetas en ausencia de las medidas de intervención) de cada comunidad. La variable de resultado es el impacto conjunto de las medidas adoptadas en cada comunidad autónoma calculado como la diferencia, expresada en porcentaje, entre el valor acumulado realmente observado de recetas a 3, 6 y 10 meses, y el valor predicho por los respectivos modelos (contrafactuales).
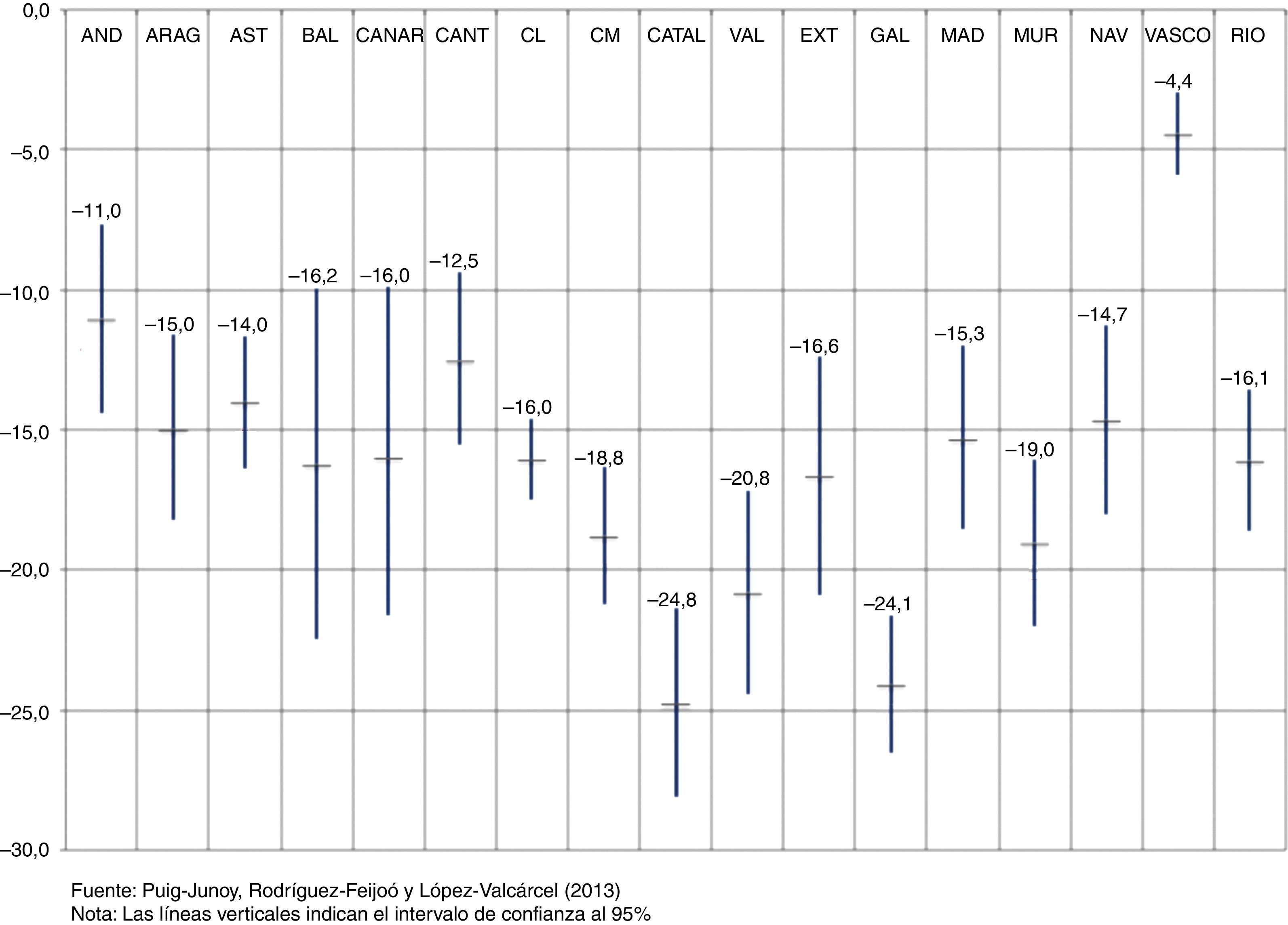
Los resultados del estudio citado indican que a los 3, 6 y 10 meses se produce una reducción muy destacable en el número de recetas dispensadas en comparación con el contrafactual (ausencia de las reformas adoptadas) en todas las comunidades autónomas, con la excepción del País Vasco, donde en este periodo sólo se ha adoptado la desfinanciación. El impacto en Cataluña, con la adopción de la tasa autonómica, ha supuesto una reducción del 24,8% en el número de recetas a los 10 meses, cifra más alta que la del resto de comunidades, y que únicamente no muestra una diferencia estadísticamente significativa al 95% respecto de la de Galicia (-24,1%) y Comunidad Valenciana (-20,8%). El impacto estimado en Cataluña también es el más alto al cabo de 3 meses (13,3%), pese a no haber aplicado en este periodo inicial la reforma estatal, y al cabo de 6 meses (-22,6%) (fig. 1).
Otra contribución de este análisis9 es proporcionar evidencia de la alta sensibilidad de la demanda de prescripción de medicamentos al precio, y sobre el hecho de que un pequeño copago lineal (1 € por receta) tiene un gran impacto en el uso de medicamentos. Los resultados de la explotación de las diferencias regionales en las políticas de copago también concuerdan con la hipótesis de que el primer euro de coste compartido tiene una gran repercusión en el consumo de fármacos11.
La reforma del copago farmacéutico puede modificar tanto el nivel como la tendencia temporal del número de recetas, pero aún no podemos hacer afirmaciones precisas sobre la magnitud de estos cambios y debemos estar pendientes de la aparición de evaluaciones rigurosas, que sólo serán posibles si el SNS pone los datos a disposición de los investigadores. De hecho, los datos del primer año completo de copago, hasta julio de 2013, sugieren claramente que el copago causó un cambio en escalón del número de recetas, sin cambio de la tendencia en la mayor parte de las comunidades autónomas. Parece, pues, que la reforma del copago sólo ha modificado el nivel, es decir, sólo se ha reducido el número de recetas en el primer período tras la aplicación de la medida, pero que se mantiene el ritmo de crecimiento previo al cambio normativo, ya que los otros incentivos a la prescripción no se han visto alterados. Por lo tanto, cabría esperar que, a partir de ahora, las comparaciones estáticas del número de recetas mes a mes (antes/después) vayan mostrando, si no hay más cambios, tasas de crecimiento positivas siguiendo la tendencia temporal previa a la reforma. Esto no será indicación de que el impacto se diluye, sino simplemente de que el efecto sobre la tendencia a buscar/prescribir cada vez un mayor número de recetas con el paso del tiempo no ha desaparecido, lo cual es muy probable ya que ello depende de muchos más factores además de la reforma del copago: presión comercial sobre los prescriptores, presión asistencial, formación e incentivos de los prescriptores, etc. Si, adicionalmente, el efecto inicial sobre el nivel del número de recetas no es permanente (la conciencia de coste se va perdiendo según pasa el tiempo), las tasas de crecimiento del número de recetas podrían tender a superar incluso a las previas.
En todo caso, no deja de sorprender el escaso conocimiento e interés de las autoridades sanitarias acerca del impacto de una medida de gran calado social, ya que sabemos poco o nada sobre los mecanismos de decisión de paciente y médico a la hora de reducir las recetas dispensadas, y sobre sus efectos en el consumo necesario e innecesario, en la adherencia a los tratamientos, en el uso de otros servicios asistenciales o en la salud.
La aplicación, a partir del 1 de octubre de 2013, de un nuevo copago del 10% sobre los medicamentos de dispensación hospitalaria, con un máximo por receta de 4,20 euros, pero sin límite máximo global, no apunta precisamente en la mejor dirección posible si el objetivo es reducir el uso innecesario: se trata de medicamentos para enfermedades, en general, con escasa probabilidad de riesgo moral, no se fijan límites máximos por persona integrando todos los copagos, etc. Esta medida apunta más bien al puro objetivo recaudador a corto plazo, ajeno tanto al potencial impacto negativo sobre la salud como al efecto de compensación que puede producirse sobre el gasto a medio plazo en forma de complicaciones y aumento del gasto por uso hospitalario. Por otro lado, este nuevo y controvertido copago sigue ajeno también a los intentos de relacionar los copagos con la eficacia y la relación coste-efectividad, que ya hace años han empezado a practicar otros países, de manera que la subvención pública es mayor en los tratamientos más necesarios, más efectivos y con mejor relación coste-efectividad12
Otras medidas de austeridad: reducciones presupuestarias y cambios en el aseguramientoAl margen de los cambios producidos en el sistema de copagos, la respuesta española a la crisis en el sector sanitario está abarcando distintos frentes, como la reforma del modelo de aseguramiento o las cuantiosas reducciones presupuestarias. De acuerdo con lo consignado por la Estadística de Gasto Sanitario Público13, entre 2010 y 2011 el gasto sanitario público total se redujo en 2837 millones de euros. Siguiendo los conceptos de la clasificación económica del gasto, la mayor parte de la caída (unos 1150 millones de euros) corresponde a la disminución de la partida de transferencias corrientes (recetas), seguida por los gastos de capital (1045 millones) y los correspondientes a remuneración de personal (aproximadamente 977 millones de euros). El resto de las partidas (consumos intermedios, consumo de capital fijo, conciertos) experimentan, en cambio, ligeros incrementos. Todas estas medidas pueden generar cambios en la utilización y tener impacto sobre la equidad, en tanto en cuanto dificulten el acceso efectivo a los servicios sanitarios o mermen la calidad de la atención recibida.
El Real Decreto Ley 16/20126 incorporó, entre otras acciones, la exclusión de la cobertura sanitaria pública de los inmigrantes irregulares. Aunque aún no disponemos de información sobre el impacto concreto en la utilización que ha tenido esta medida, las repercusiones esperables ya se han anunciado repetidamente14,15: una caída en el uso de los servicios que han dejado de ser accesibles y un incremento en los de carácter sustitutivo, a los que continúan teniendo derecho, como las urgencias. Los efectos indeseados en la salud de los colectivos excluidos se han hecho visibles, en ocasiones, de una manera trágica16.
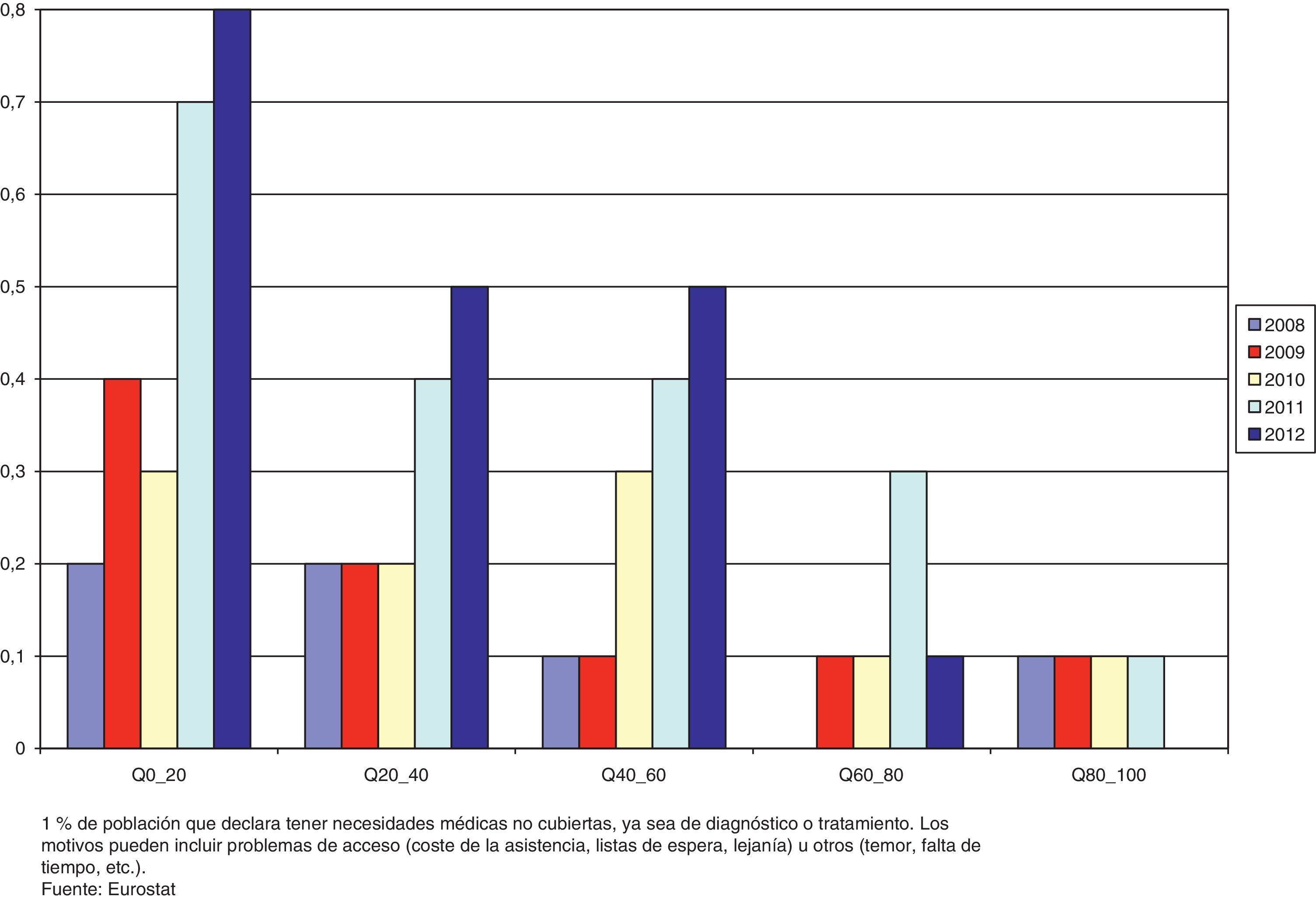
Las dificultades en el acceso relacionadas con la crisis no se circunscriben a las personas excluidas de la cobertura del SNS. De acuerdo con la Encuesta de Condiciones de Vida para España17, el porcentaje de población que declara tener necesidades médicas no cubiertas ha experimentado un crecimiento entre 2008 y 2012 que afecta particularmente a los quintiles de renta más bajos (fig. 2). Esto implica que el gradiente social en el acceso ha tendido a acentuarse en los últimos años. Este panorama también se observa, de un modo más acusado, en otros países europeos fuertemente golpeados por la crisis, como Grecia18. No obstante, el análisis de otras fuentes de datos que suministran información similar ofrece resultados contradictorios. Así, una comparación de las dos últimas Encuestas Nacionales de Salud para España (ENSE)19,20 muestra una cierta reducción en el porcentaje de personas que declaran haber necesitado asistencia médica y no haberla recibido (desde el 3,63% al 2,01% del total). Sin embargo, sí se aprecia un incremento de la proporción de casos debidos a los motivos más directamente relacionados con la crisis: el coste de la asistencia, la falta de cobertura y el tiempo de espera.
Por su parte, los indicadores de listas y tiempos de espera divulgados a través del sistema de información del SNS no muestran una evolución visible durante la crisis, al menos en lo que se refiere al acceso a las consultas especializadas21. En cambio, sí se registra cierto empeoramiento, en particular a partir de 2010, tanto en el número de pacientes en espera para intervenciones quirúrgicas no urgentes por 1000 habitantes (9,38 en 2006 y 11,82 en 2012) como en el tiempo de espera medio para dichas intervenciones (que pasa de 70 a 76 días). Si, como indican los usuarios de la sanidad privada, la principal ventaja de este servicio es la relativa a la agilidad o rapidez22, es previsible que en tanto en cuanto el acceso a la sanidad pública se vea dificultado por los recortes aumente el volumen de población que, pudiendo pagarlo, acuda preferiblemente al sector privado.
Otro posible efecto de los recortes es el deterioro de la calidad de los servicios públicos, lo que puede influir sobre las pautas de utilización. Los datos del Barómetro Sanitario muestran que entre 2006 y 2011 se produjo una cierta mejora en la valoración de los ciudadanos hacia la sanidad pública, y una reducción en el porcentaje de población que opinaba que el SNS necesitaba cambios fundamentales o bien que era necesario rehacerlo por completo23. En cambio, entre 2011 y finales de 2012, una vez se han puesto en marcha buena parte de las medidas «anticrisis», se observa cierto retroceso en la satisfacción ciudadana y una ligera elevación del porcentaje de personas que creen que hay que acometer reformas de peso24. Es pronto para evaluar el efecto que estas cifras pueden tener en la sustitución de servicios públicos por privados. Los datos indican que se está produciendo, incluso en plena crisis, un aumento en el número de pólizas de seguro privadas. Así, en 2011 las pólizas aumentaron un 1,6% y en 2010 un 5,6%25. No obstante, en etapas previas, cuando la valoración de los servicios públicos seguía una tendencia al alza, también se registraban incrementos en la penetración del seguro de asistencia sanitaria, en parte derivados del aumento de la renta familiar. Otro indicador de hasta qué punto la confianza de los usuarios puede ir desplazándose del sector público al privado lo constituye la proporción de funcionarios que, teniendo opción para elegir entre prestadores de asistencia sanitaria, escoge el sector privado. Sin embargo, hasta el momento los datos no muestran cambios destacables en este sentido26.
¿Cómo han cambiado las pautas de uso de los servicios médicos?La información que permite analizar la evolución de las consultas al médico es escasa. Las ENSE muestran una ligera reducción en el porcentaje de personas que dicen haber acudido en el último mes a una consulta médica. En lo que respecta a la atención de primer nivel, el Sistema de Información de Atención Primaria también apunta a una menor frecuentación registrada por persona asignada y año entre 2009 (5,56) y 2012 (5,31), aunque la evolución difiere entre comunidades autónomas27. El período de análisis es muy reducido, pero 2009 es el primer año del cual se dispone de datos de todas las comunidades autónomas en esta fuente.
Hemos querido comprobar si existe un efecto temporal influyente en la utilización de los servicios médicos, una vez controla por variables sociodemográficas, geográficas y de necesidad. Para indagar en los posibles cambios en las pautas de acceso antes y durante la crisis hemos llevado a cabo un ejercicio empírico muy sencillo a partir de los datos que para la población mayor de 15 años suministran las ENSE 2006 y 2011-12. Puesto que el cambio de comportamiento de los usuarios dependerá de una manera importante de si los servicios forman parte (o no) de la cobertura pública, estudiamos tanto el acceso a las consultas al médico como el correspondiente a los servicios de atención dental. Y teniendo en cuenta que las pautas de acceso difieren para los servicios de atención primaria y especializada28,29, analizamos por separado las consultas al médico de familia y las efectuadas a otros médicos especialistas. Asimismo, tratamos de evaluar el impacto que la crisis puede estar teniendo en los grupos sociales más vulnerables. Para ello estimamos modelos probit a partir de un conjunto de datos procedentes de las dos encuestas, que hacen depender la probabilidad de acudir a la consulta de un factor temporal t, de un vector X de variables relevantes entre las que se incluye la clase social, y de un término de interacción entre la clase social y t que indicará si la crisis muestra efectos diferenciales por grupos sociales.
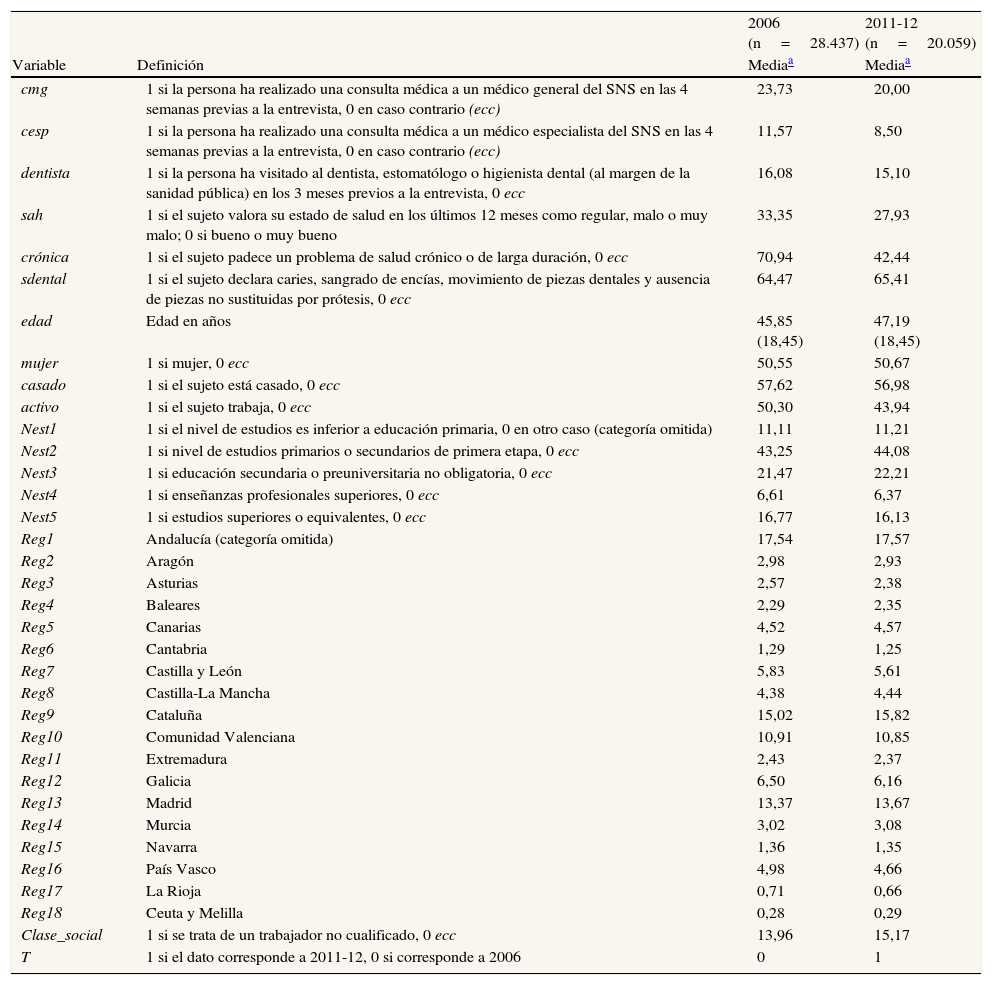
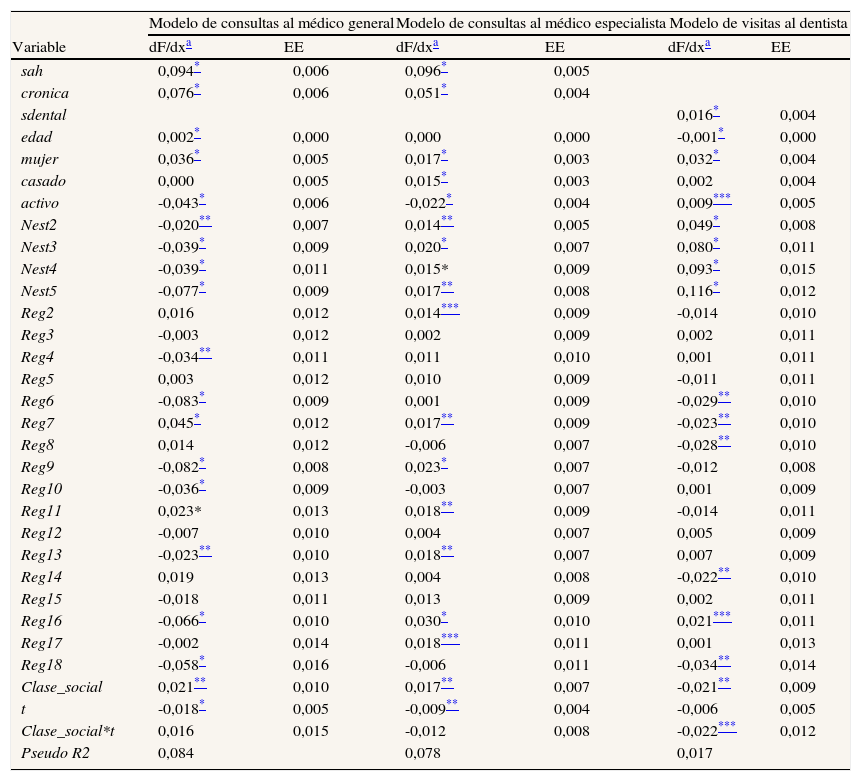
La tabla 2 recoge la definición de variables y las principales características de la muestra. Las variables dependientes cmg y cesp indican si se ha acudido a la consulta del médico general/especialista del SNS en las 4 semanas previas a la entrevista. Por su parte, el acceso a la consulta del dentista se define a partir de la información de las visitas financiadas privadamente en los 3 meses previos (dentista). En lo que respecta a las variables independientes, se incluyen indicadores básicos de salud, que obviamente difieren entre modelos. Para los modelos referidos a las consultas al médico general y al especialista se contemplan tanto la autovaloración del estado general de salud como la presencia de enfermedades crónicas diagnosticadas. Llama la atención la evolución registrada por estas variables entre 2006 y 2011-12, que sugiere una mejora sustancial de la salud media durante la época de crisis. No obstante, este hecho puede deberse, al menos en lo que respecta a la valoración subjetiva, a que la salud está siendo evaluada en términos relativos, de manera que en un contexto de problemas económicos y altas tasas de desempleo la salud se situaría por detrás de otras preocupaciones de los individuos30. En el caso de las enfermedades crónicas, como se trata de dolencias diagnosticadas por el médico, la reducción podría deberse a la menor frecuentación al médico general. La evolución de estos indicadores contrasta con la correspondiente a la proxy de salud oral, que permanece estable durante el período considerado. Hemos definido esta última a partir de la información sobre el estado de los dientes y las muelas que proporcionan los entrevistados. En particular, consideramos que se produce un problema de salud oral cuando se declaran caries, sangrado de encías, movimiento o falta de piezas, excluyendo por tanto aquellas situaciones que obligan a haber acudido previamente al dentista (piezas empastadas o extraídas, prótesis…) y que pueden provocar un problema de endogeidad en la variable. El resto de las variables independientes, representativas del sexo, la edad, el estatus familiar y laboral, el nivel de estudios, la región de residencia y la clase social, son comunes a todos los modelos estimados. La aproximación a la clase social se construye distinguiendo los trabajadores no cualificados del resto de la población, lo que nos permite identificar al colectivo más desfavorecido de toda la escala social. Las diferencias en la definición de categorías sociales entre las dos ENSE, por otra parte, impiden el uso de una categorización más desagregada. Las ENSE de los años 2006 y 2011-12 cuentan con un total de 29.478 y 21.007 observaciones, respectivamente. Una vez eliminados los valores perdidos, la muestra final empleada consta de 48.496 individuos (28.437 procedentes de la ENSE 2006 y 20.059 de la ENSE 2011-12).
Definición de variables y estadísticos descriptivos
| 2006 (n=28.437) | 2011-12 (n=20.059) | ||
| Variable | Definición | Mediaa | Mediaa |
| cmg | 1 si la persona ha realizado una consulta médica a un médico general del SNS en las 4 semanas previas a la entrevista, 0 en caso contrario (ecc) | 23,73 | 20,00 |
| cesp | 1 si la persona ha realizado una consulta médica a un médico especialista del SNS en las 4 semanas previas a la entrevista, 0 en caso contrario (ecc) | 11,57 | 8,50 |
| dentista | 1 si la persona ha visitado al dentista, estomatólogo o higienista dental (al margen de la sanidad pública) en los 3 meses previos a la entrevista, 0 ecc | 16,08 | 15,10 |
| sah | 1 si el sujeto valora su estado de salud en los últimos 12 meses como regular, malo o muy malo; 0 si bueno o muy bueno | 33,35 | 27,93 |
| crónica | 1 si el sujeto padece un problema de salud crónico o de larga duración, 0 ecc | 70,94 | 42,44 |
| sdental | 1 si el sujeto declara caries, sangrado de encías, movimiento de piezas dentales y ausencia de piezas no sustituidas por prótesis, 0 ecc | 64,47 | 65,41 |
| edad | Edad en años | 45,85 (18,45) | 47,19 (18,45) |
| mujer | 1 si mujer, 0 ecc | 50,55 | 50,67 |
| casado | 1 si el sujeto está casado, 0 ecc | 57,62 | 56,98 |
| activo | 1 si el sujeto trabaja, 0 ecc | 50,30 | 43,94 |
| Nest1 | 1 si el nivel de estudios es inferior a educación primaria, 0 en otro caso (categoría omitida) | 11,11 | 11,21 |
| Nest2 | 1 si nivel de estudios primarios o secundarios de primera etapa, 0 ecc | 43,25 | 44,08 |
| Nest3 | 1 si educación secundaria o preuniversitaria no obligatoria, 0 ecc | 21,47 | 22,21 |
| Nest4 | 1 si enseñanzas profesionales superiores, 0 ecc | 6,61 | 6,37 |
| Nest5 | 1 si estudios superiores o equivalentes, 0 ecc | 16,77 | 16,13 |
| Reg1 | Andalucía (categoría omitida) | 17,54 | 17,57 |
| Reg2 | Aragón | 2,98 | 2,93 |
| Reg3 | Asturias | 2,57 | 2,38 |
| Reg4 | Baleares | 2,29 | 2,35 |
| Reg5 | Canarias | 4,52 | 4,57 |
| Reg6 | Cantabria | 1,29 | 1,25 |
| Reg7 | Castilla y León | 5,83 | 5,61 |
| Reg8 | Castilla-La Mancha | 4,38 | 4,44 |
| Reg9 | Cataluña | 15,02 | 15,82 |
| Reg10 | Comunidad Valenciana | 10,91 | 10,85 |
| Reg11 | Extremadura | 2,43 | 2,37 |
| Reg12 | Galicia | 6,50 | 6,16 |
| Reg13 | Madrid | 13,37 | 13,67 |
| Reg14 | Murcia | 3,02 | 3,08 |
| Reg15 | Navarra | 1,36 | 1,35 |
| Reg16 | País Vasco | 4,98 | 4,66 |
| Reg17 | La Rioja | 0,71 | 0,66 |
| Reg18 | Ceuta y Melilla | 0,28 | 0,29 |
| Clase_social | 1 si se trata de un trabajador no cualificado, 0 ecc | 13,96 | 15,17 |
| T | 1 si el dato corresponde a 2011-12, 0 si corresponde a 2006 | 0 | 1 |
La tabla 3 muestra los resultados de las estimaciones, tanto para las consultas al médico (general y especialista) como para las visitas al dentista. Los resultados de las variables de control coinciden, en general, con lo esperado. Las estimaciones para la variable de clase social indican que pertenecer al grupo de trabajadores no cualificados aumenta significativamente la probabilidad de acceder al médico del SNS (entre un 2,1% y un 1,7% para médico general y especialista, respectivamente), mientras que lo contrario ocurre en el caso de las visitas al dentista (donde la probabilidad disminuye un 2,1%). En lo que respecta al factor temporal, los datos indican que los individuos pertenecientes a la muestra de 2011-12 registran una probabilidad más baja de acudir a cualquiera de los servicios analizados en relación con los incluidos en la ENSE 2006, si bien este efecto sólo resulta estadísticamente significativo en el caso de las consultas al médico general y especialista. Así, formar parte de la muestra de la última ENSE reduce la probabilidad de acudir al médico general en un 1,8%, y la de acudir al especialista en un 0,9%. Por su parte, el signo del término de interacción de la clase social y el factor temporal sugiere que los individuos de clases sociales más desfavorecidas ven ligeramente facilitado su acceso a las consultas públicas al médico general durante la época de crisis, mientras que lo contrario ocurre con las consultas al especialista. No obstante, ninguno de estos efectos resulta significativo. En cambio, en lo referente a los servicios de atención dental privados, el modelo muestra que la probabilidad de acceder a este servicio es más reducida durante la crisis para los individuos de menor clase social, aunque el efecto es relativamente débil.
Resultados de la estimación del acceso a las consultas médicas y visitas al dentista, 2006-2011/12. Modelo probit
| Modelo de consultas al médico general | Modelo de consultas al médico especialista | Modelo de visitas al dentista | ||||
| Variable | dF/dxa | EE | dF/dxa | EE | dF/dxa | EE |
| sah | 0,094* | 0,006 | 0,096* | 0,005 | ||
| cronica | 0,076* | 0,006 | 0,051* | 0,004 | ||
| sdental | 0,016* | 0,004 | ||||
| edad | 0,002* | 0,000 | 0,000 | 0,000 | -0,001* | 0,000 |
| mujer | 0,036* | 0,005 | 0,017* | 0,003 | 0,032* | 0,004 |
| casado | 0,000 | 0,005 | 0,015* | 0,003 | 0,002 | 0,004 |
| activo | -0,043* | 0,006 | -0,022* | 0,004 | 0,009*** | 0,005 |
| Nest2 | -0,020** | 0,007 | 0,014** | 0,005 | 0,049* | 0,008 |
| Nest3 | -0,039* | 0,009 | 0,020* | 0,007 | 0,080* | 0,011 |
| Nest4 | -0,039* | 0,011 | 0,015* | 0,009 | 0,093* | 0,015 |
| Nest5 | -0,077* | 0,009 | 0,017** | 0,008 | 0,116* | 0,012 |
| Reg2 | 0,016 | 0,012 | 0,014*** | 0,009 | -0,014 | 0,010 |
| Reg3 | -0,003 | 0,012 | 0,002 | 0,009 | 0,002 | 0,011 |
| Reg4 | -0,034** | 0,011 | 0,011 | 0,010 | 0,001 | 0,011 |
| Reg5 | 0,003 | 0,012 | 0,010 | 0,009 | -0,011 | 0,011 |
| Reg6 | -0,083* | 0,009 | 0,001 | 0,009 | -0,029** | 0,010 |
| Reg7 | 0,045* | 0,012 | 0,017** | 0,009 | -0,023** | 0,010 |
| Reg8 | 0,014 | 0,012 | -0,006 | 0,007 | -0,028** | 0,010 |
| Reg9 | -0,082* | 0,008 | 0,023* | 0,007 | -0,012 | 0,008 |
| Reg10 | -0,036* | 0,009 | -0,003 | 0,007 | 0,001 | 0,009 |
| Reg11 | 0,023* | 0,013 | 0,018** | 0,009 | -0,014 | 0,011 |
| Reg12 | -0,007 | 0,010 | 0,004 | 0,007 | 0,005 | 0,009 |
| Reg13 | -0,023** | 0,010 | 0,018** | 0,007 | 0,007 | 0,009 |
| Reg14 | 0,019 | 0,013 | 0,004 | 0,008 | -0,022** | 0,010 |
| Reg15 | -0,018 | 0,011 | 0,013 | 0,009 | 0,002 | 0,011 |
| Reg16 | -0,066* | 0,010 | 0,030* | 0,010 | 0,021*** | 0,011 |
| Reg17 | -0,002 | 0,014 | 0,018*** | 0,011 | 0,001 | 0,013 |
| Reg18 | -0,058* | 0,016 | -0,006 | 0,011 | -0,034** | 0,014 |
| Clase_social | 0,021** | 0,010 | 0,017** | 0,007 | -0,021** | 0,009 |
| t | -0,018* | 0,005 | -0,009** | 0,004 | -0,006 | 0,005 |
| Clase_social*t | 0,016 | 0,015 | -0,012 | 0,008 | -0,022*** | 0,012 |
| Pseudo R2 | 0,084 | 0,078 | 0,017 | |||
EE: error estándar.
Fuente: elaboración propia.
El número de recetas dispensadas en las oficinas de farmacia, después de un crecimiento continuado e insensible a las medidas de contención de costes basadas en los precios durante dos décadas, ha experimentado una reducción de casi el 25% en Cataluña (10 meses después de las reformas) y de al menos el 14% en 14 de las 17 comunidades autónomas. Vista la gran sensibilidad al precio de las recetas, es urgente conocer cuáles han sido los grupos de pacientes y de medicamentos más afectados por esta drástica reducción, a fin de evaluar la potencial disminución del consumo excesivo atribuible a la gratuidad y su impacto sobre la adherencia a los tratamientos, el acceso a tratamientos necesarios y efectivos, y en definitiva sobre la salud.
Una agenda de reforma ordenada no puede huir de definir mejor el papel de las aportaciones de los usuarios en el SNS. Si no se desea que el copago se convierta en un impuesto sobre la enfermedad, debe tener un papel recaudatorio limitado. Siempre es preferible un copago evitable y basado en criterios de efectividad a un copago lineal y obligatorio12,31. Los copagos evitables, generalmente asociados a sistemas de precios de referencia de equivalencia química, farmacológica o terapéutica, se basan en hacer pagar al paciente sólo la diferencia entre el precio de venta de un medicamento y el de otro considerado equivalente o similar que es más barato (precio de referencia). De esta forma, el paciente puede evitar el copago eligiendo el medicamento con el precio de referencia. Si el copago es obligatorio, lo óptimo es que sea de importe reducido para todos, que se acumule la cifra total que paga un paciente con un límite máximo de aportación (Suecia) o un porcentaje de la renta (Alemania), y excluyendo a enfermos crónicos y personas sin capacidad económica (o reduciendo mucho su importe en estos casos). El coste de no tomar medicinas efectivas, por ejemplo, tras un infarto, es demasiado alto como para disuadir aún más a los pacientes imponiendo grandes copagos.
Además, en las consultas a los servicios sanitarios no cubiertos, como los de atención dental privados, parece que la crisis tiende a reducir su uso en las capas sociales más desfavorecidas. Finalmente, el cambio en el modelo de aseguramiento, que deja fuera de la cobertura pública a los inmigrantes irregulares, supone una barrera al acceso muy difícil de franquear que perjudica claramente a un colectivo de por sí vulnerable. Como advierte el Banco Mundial, las estrategias de lucha contra la crisis han fallado con frecuencia a la hora de garantizar el acceso a servicios sociales esenciales a los colectivos más vulnerables, y paradójicamente han tendido a beneficiar a los grupos con mejor posición social4. La lección a aprender, por tanto, consiste en prestar atención y medios a quienes más lo necesitan.
La falta de información completa y la existencia de efectos retardados de las reformas sobre el acceso a la asistencia hacen imposible, de momento, una evaluación refinada del impacto de la crisis32. Más osado aún es hacer previsiones de futuro. Se ha señalado acertadamente la oportunidad que ofrece la recesión para reducir las enormes variaciones en la práctica médica, contribuyendo así a reducir gasto innecesario y iatrogénico, y promoviendo mayores niveles de eficiencia y equidad33. Sin embargo, los recortes efectuados hasta ahora, que no se han orientado de manera específica a disminuir la actividad en las áreas de menor coste-efectividad, inducen a pensar que las futuras reducciones en la actividad diagnóstica y terapéutica no se regirán necesariamente por criterios de eficiencia y equidad.
Contribuciones de autoríaAmbos autores son responsables del diseño y la redacción del artículo, y han dado su aprobación a la versión final del texto.
FinanciaciónNinguna.
Conflicto de interesesNinguno.