Analizar el proceso de prestación de ayuda a morir en Cataluña identificando las principales tensiones, dificultades o fuentes de malestar relacionadas con la práctica profesional.
MétodoEstudio cualitativo con entrevistas individuales (n=29) y grupos focales (n=19) a profesionales que han participado en el proceso de prestación de ayuda a morir. La selección de participantes combinó los procedimientos de bola de nieve y maximización de la variabilidad teniendo en cuenta las variables perfil profesional, nivel asistencial, sexo, edad y territorialidad. Muestreo intencionado y teórico.
ResultadosEl proceso de prestación de ayuda a morir tiene cuatro momentos principales: 1) acogida de la solicitud, 2) procedimiento médico-burocrático, 3) prestación propiamente dicha y 4) cierre. En cada uno surgen fuentes de malestar que tienen que ver con las tensiones entre lo legal y lo moral, la concepción del propio rol profesional, la falta de reconocimiento de roles profesionales, el estrés y la sobrecarga, la falta de apoyo formal e informal, y la relación con la persona solicitante y su familia. Destaca ante todo el estrés burocrático-administrativo derivado de una ley garantista, con verificación previa y posterior, en un sistema sanitario muy tensionado tras los recortes presupuestarios y la COVID-19.
ConclusionesLas fuentes de malestar en la prestación de ayuda a morir son diversas y de naturaleza psicológica, psicosocial y estructural. Estos resultados pueden orientar intervenciones de apoyo psicológico, de soporte entre iguales y de tipo informativo, formativo, de implicación institucional y de reducción de la carga.
To analyze the process of assisted death provision in Catalonia and identify the main tensions, difficulties, and/or sources of discomfort related to professional practice.
MethodA qualitative study was conducted based on interviews (n=29) and focus groups (n=19) with professionals who participated in the euthanasia process. The selection of participants combined the snowball and maximization of variability procedures, taking into account the variables of professional profile, setting, gender, age and territoriality. Intentional and theoretical sampling process.
ResultsThe assisted death process is divided into four main moments: 1) reception of the request, 2) medical-bureaucratic procedure, 3) the actual procedure, and 4) closure. At each of these moments, difficulties arise that can be a source of discomfort and have to do with the limits and tensions between the legal and moral, the conception of one's own professional role, the lack of recognition of some professional roles, stress and overload, the lack of formal and informal support, and the relationship with the patient and his/her family. The bureaucratic-administrative stress derived from a protective law, with both prior and subsequent verifying control, stands out, given that it stresses the professionals immersed in a healthcare system already under high pressure after budget cuts and the COVID-19 epidemic.
ConclusionsThroughout the assisted death process, the sources of distress are diverse and of a psychological, psychosocial, and structural nature. These results may lead to interventions for psychological and peer support, information, training, institutional involvement, and burden reduction.
La aplicación de la Ley Orgánica de Regulación de la Eutanasia (LORE)1 conlleva un cambio social significativo. Desde su entrada en vigor, en junio de 2021, en Cataluña se han recibido el 28% de las peticiones y se han realizado el 35% de las prestaciones de todo el Estado español. En cifras absolutas, hasta diciembre de 2022 Cataluña recibió 246 solicitudes, se realizaron 120 prestaciones y 64 solicitantes fallecieron durante la tramitación2. Esto implica a centenares de profesionales de medicina, enfermería, farmacia, trabajo social, psicología y derecho que son llamados/as a repensar su práctica asistencial3. En este repensarse hay implicaciones éticas, políticas, legales, clínicas y también personales4,5. En definitiva, estas personas se encuentran en un proceso social, profesional y personal de construcción del significado de esta nueva responsabilidad clínica6. Algunos estudios llevados a cabo en otros países afirman que entre el 15% y el 20% de estos/estas profesionales experimentan algún tipo de malestar durante el proceso7,8. Sin embargo, no conocemos ningún estudio que ofrezca evidencia sobre el detalle de las perspectivas de los/las profesionales implicados/as en la aplicación de la LORE en nuestro país.
Presentamos un análisis de la experiencia de los/las profesionales en la implementación de la LORE en Cataluña, identificando las principales tensiones, dificultades y fuentes de malestar relacionadas con la participación en este proceso.
MétodoLos métodos previstos para la realización del estudio se pueden consultar en otra publicación9. Resumidamente, se trata de un estudio cualitativo a partir de entrevistas individuales y grupos focales con profesionales que han participado en algún proceso de eutanasia. La selección de participantes combinó los procedimientos de bola de nieve10 y maximización de la variabilidad, teniendo en cuenta las variables perfil profesional, nivel asistencial, sexo, edad y territorialidad. El muestreo fue intencionado y teórico.
Contrariamente a lo previsto en el protocolo de investigación, se consideró adecuado ampliar de cinco a ocho las entrevistas exploratorias, finalizar la fase fenomenológica al alcanzar la saturación de los datos tras 21 entrevistas (en lugar de las 26 previstas) y realizar tres grupos de discusión con el fin de profundizar en aspectos clave surgidos en las entrevistas mediante las dinámicas argumentativas que esta técnica facilita.
En los grupos de discusión, de entre 6 y 8 personas, y de 60 minutos de duración, participaron 19 personas, de las cuales 9 ya habían sido entrevistadas y 10 fueron reclutadas ad hoc mediante un muestreo de bola de nieve. En total, participaron 39 personas.
Para el análisis, los/las investigadores/as examinaron independientemente las entrevistas y los grupos de discusión, centrándose en codificar de forma inductiva las descripciones de experiencias de malestar o dificultad relatadas por los/las participantes. Posteriormente triangularon sus respectivas codificaciones y consensuaron tanto la codificación final de las experiencias como su agrupación en los cuatro momentos que se describen en el apartado de resultados.
El estudio fue aprobado por el Comitè Ètic d’Investigació amb Medicaments del IDIAP Jordi Gol, código 22/094-P.
Los resultados que se reportan en el presente artículo siguen los estándares para informar investigaciones cualitativas (SRQR, Standards for Reporting Qualitative Research)11.
ResultadosEn las entrevistas destaca la narración de la aplicación de la ley en términos de proceso, el cual puede dividirse en cuatro momentos: 1) acogida de la solicitud, 2) procedimiento médico-administrativo, 3) prestación propiamente dicha y 4) cierre. Seguidamente se ofrece una descripción de las principales experiencias de malestar o dificultad que han relatado los/las participantes en cada uno de estos momentos. Entre paréntesis se indican el/los código/s ID de la entrevista o grupo de discusión (v. Tabla I en el Apéndice online) de donde proceden los hallazgos descritos. En las tablas 1 a 4 se reproducen algunos verbatims que, a modo de ejemplo, ilustran estas experiencias.
Experiencias en el momento de la acogida de la solicitud
| Experiencia | Verbatim |
|---|---|
| Sinsentido del proceso deliberativo cuando la persona solicitante se muestra determinada | «Ella ya… En el momento era una cosa que tenía muy elaborada. […] que la paciente lo tuviese tan claro, creo que me facilitó mucho la tarea. La señora no era ambivalente en ningún caso, sino que […] sabía muy bien lo que quería y por qué lo quería. […]. A veces, con los de la [oficina] […], cuando tú lo vas colgando todo…: “Justifícalo más”, y a veces me costaba un poco. No hay tanto matiz, no hay grises, esta señora tiene esta enfermedad crónica, lleva mucho tiempo…» (P17, médica) |
| Tensión entre profesionales en casos «fronterizos» | «Era una señora mayor, de edad muy avanzada, 94 años. No tenía patologías crónicas estudiadas, pero tenía una fragilidad muy avanzada [...] un dolor crónico [...] se cansaba mucho [...] tenía que llevar pañal. Le gustaba charlar, pero enseguida tenía que parar porque se cansaba. Tenía un diagnóstico de deterioro cognitivo, y esto fue lo que [...] nos creó tanto conflicto en el centro [...]. Empezaron a decir que esta señora no tenía capacidad de decisión. Entonces valoramos a la paciente, le pasamos un Mini-mental y la entrevistamos. Nos pareció que sí tenía capacidad de decisión. […] Entonces nos dijeron que “cómo le hacíamos eso a esta abuela tan mona”.» (P18, médica) |
| Malestar ante la ausencia de enfermería en la ley y la falta de reconocimiento de su rol en la recepción de solicitudes | «Bueno, durante los 3 años [anteriores a la Ley] que la visité, creo que no hubo una sola visita en la que no me dijera “yo no quiero vivir así”. Y me lo repetía un montón de veces. Y yo […] estaba completamente convencido […]. Me sentía muy cuestionado. Muy cuestionado. Y solo. […] Porque ella [la doctora] iba entrando en el caso cuando había descompensaciones. […] El peso de este caso creo que lo llevé yo.» (P14, enfermero) |
| Dificultades o frenos de la familia cuando se opone a la decisión de la persona solicitante | «También es cierto que tuvimos que reunirnos con los hijos para poder hablar del tema. Lo hicimos en el domicilio, lo hicimos aquí... Con la doctora y la psicóloga […]. Nos fuimos reuniendo periódicamente con todos los hijos, porque no todos estaban de acuerdo. Entonces fue un tema que tuvimos que trabajar […]. Porque veíamos que cuando la paciente hacía esta demanda, la familia era: “No. De esto no se habla. ¿Cómo quieres morirte? Tú no estás para morirte. Eres joven, estás bien, nosotros te cuidamos”. Pero ella no quería eso. Entonces entramos a dialogar y, poco a poco, semana a semana, como que fueron cediendo.» (P14, enfermero) |
| Miedos en poblaciones pequeñas | «Lo que sí me daba un poco de miedo es que se supiera en el pueblo que habíamos practicado una eutanasia […]. Las mentalidades de la gente son muy duras […], los pueblos son muy crueles […], te pueden hacer mucho daño.» (P12, enfermera en población de 6000 habitantes) |
| Malestar por sobrecarga de solicitudes | «[…] Que solo me toquen las mías, […] por encima de todo tengo un compromiso con mis enfermos; […] hacer una rotación dentro del equipo, una rotación en Barcelona, o vía PADES, o como queráis, pero repartirlas, repartirlas. […] “La de la eutanasia”, “la doctora es la que se encarga”. No, yo no me encargo, perdona. Yo no me encargo. […] Yo puedo resolver dudas que surjan, pero esta semana lo he decidido claramente. Si no, objeto.»(P19, médica) |
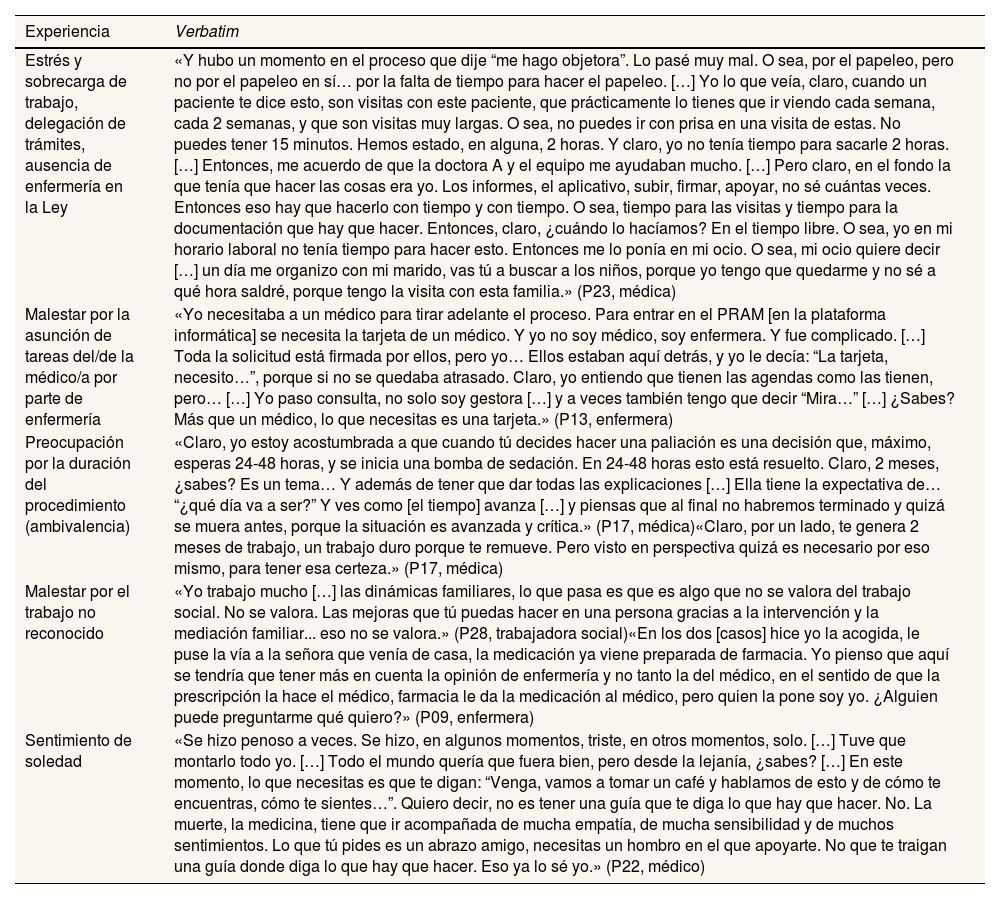
Experiencias durante el periodo de realización del procedimiento médico-administrativo
| Experiencia | Verbatim |
|---|---|
| Estrés y sobrecarga de trabajo, delegación de trámites, ausencia de enfermería en la Ley | «Y hubo un momento en el proceso que dije “me hago objetora”. Lo pasé muy mal. O sea, por el papeleo, pero no por el papeleo en sí… por la falta de tiempo para hacer el papeleo. […] Yo lo que veía, claro, cuando un paciente te dice esto, son visitas con este paciente, que prácticamente lo tienes que ir viendo cada semana, cada 2 semanas, y que son visitas muy largas. O sea, no puedes ir con prisa en una visita de estas. No puedes tener 15 minutos. Hemos estado, en alguna, 2 horas. Y claro, yo no tenía tiempo para sacarle 2 horas. […] Entonces, me acuerdo de que la doctora A y el equipo me ayudaban mucho. […] Pero claro, en el fondo la que tenía que hacer las cosas era yo. Los informes, el aplicativo, subir, firmar, apoyar, no sé cuántas veces. Entonces eso hay que hacerlo con tiempo y con tiempo. O sea, tiempo para las visitas y tiempo para la documentación que hay que hacer. Entonces, claro, ¿cuándo lo hacíamos? En el tiempo libre. O sea, yo en mi horario laboral no tenía tiempo para hacer esto. Entonces me lo ponía en mi ocio. O sea, mi ocio quiere decir […] un día me organizo con mi marido, vas tú a buscar a los niños, porque yo tengo que quedarme y no sé a qué hora saldré, porque tengo la visita con esta familia.» (P23, médica) |
| Malestar por la asunción de tareas del/de la médico/a por parte de enfermería | «Yo necesitaba a un médico para tirar adelante el proceso. Para entrar en el PRAM [en la plataforma informática] se necesita la tarjeta de un médico. Y yo no soy médico, soy enfermera. Y fue complicado. […] Toda la solicitud está firmada por ellos, pero yo… Ellos estaban aquí detrás, y yo le decía: “La tarjeta, necesito…”, porque si no se quedaba atrasado. Claro, yo entiendo que tienen las agendas como las tienen, pero… […] Yo paso consulta, no solo soy gestora […] y a veces también tengo que decir “Mira…” […] ¿Sabes? Más que un médico, lo que necesitas es una tarjeta.» (P13, enfermera) |
| Preocupación por la duración del procedimiento (ambivalencia) | «Claro, yo estoy acostumbrada a que cuando tú decides hacer una paliación es una decisión que, máximo, esperas 24-48 horas, y se inicia una bomba de sedación. En 24-48 horas esto está resuelto. Claro, 2 meses, ¿sabes? Es un tema… Y además de tener que dar todas las explicaciones […] Ella tiene la expectativa de… “¿qué día va a ser?” Y ves como [el tiempo] avanza […] y piensas que al final no habremos terminado y quizá se muera antes, porque la situación es avanzada y crítica.» (P17, médica)«Claro, por un lado, te genera 2 meses de trabajo, un trabajo duro porque te remueve. Pero visto en perspectiva quizá es necesario por eso mismo, para tener esa certeza.» (P17, médica) |
| Malestar por el trabajo no reconocido | «Yo trabajo mucho […] las dinámicas familiares, lo que pasa es que es algo que no se valora del trabajo social. No se valora. Las mejoras que tú puedas hacer en una persona gracias a la intervención y la mediación familiar... eso no se valora.» (P28, trabajadora social)«En los dos [casos] hice yo la acogida, le puse la vía a la señora que venía de casa, la medicación ya viene preparada de farmacia. Yo pienso que aquí se tendría que tener más en cuenta la opinión de enfermería y no tanto la del médico, en el sentido de que la prescripción la hace el médico, farmacia le da la medicación al médico, pero quien la pone soy yo. ¿Alguien puede preguntarme qué quiero?» (P09, enfermera) |
| Sentimiento de soledad | «Se hizo penoso a veces. Se hizo, en algunos momentos, triste, en otros momentos, solo. […] Tuve que montarlo todo yo. […] Todo el mundo quería que fuera bien, pero desde la lejanía, ¿sabes? […] En este momento, lo que necesitas es que te digan: “Venga, vamos a tomar un café y hablamos de esto y de cómo te encuentras, cómo te sientes…”. Quiero decir, no es tener una guía que te diga lo que hay que hacer. No. La muerte, la medicina, tiene que ir acompañada de mucha empatía, de mucha sensibilidad y de muchos sentimientos. Lo que tú pides es un abrazo amigo, necesitas un hombro en el que apoyarte. No que te traigan una guía donde diga lo que hay que hacer. Eso ya lo sé yo.» (P22, médico) |
Experiencias relacionadas con el momento de la prestación de la eutanasia
| Experiencia | Verbatim |
|---|---|
| Dificultades comunicativas y necesidad de inclusión o reconocimiento del rol facilitador de psicología y trabajo social | «Tú vas con tu maletín y entras en una casa… preciosa, por cierto. Pero, ¿cómo te reciben? Es una situación incómoda por desconocida. Por mucho que hayas hablado con la familia, tú vas allí a poner fin a la vida de un ser querido. Había un montón de gente, estaba lleno. Se crea una situación incómoda, porque ¿qué dices? “Hola, buenas, vengo a…” No. En mi opinión tendría que haber una persona que dinamice todo esto. […] Tendría que haber estrategias de comunicación, porque tú no puedes decir según qué, porque cuando yo lo miré [a otro médico] con pánico, la familia estaba allí, mirándote a ti.» (P21, médico) |
| Impacto moral o emocional durante la administración de la medicación | «Ella estaba en el sofá, y la cogimos entre todos y la acompañamos a la cama, la acomodamos, y ella empezó a bromear. Perdón… [llora]. Son situaciones muy duras. Empezó a bromear, ella siempre con su humor negro, y nos hizo reír a todos. Dijo unas palabras para cada uno de nosotros. No pensaba que me iba a emocionar tanto… [sigue llorando] Y fue bonito, al final fue muy bonito. Cada hijo se llevó una despedida, una gratitud, un perdón. A nosotros nos reconoció el trabajo que hicimos por ella y el acompañamiento. Y luego vino el momento de poner la medicación. Supongo que fue lo peor, porque […] fue poner la medicación y que cerrara los ojos, fue un gran impacto […]. Fue la inmediatez. Nosotros, cuando ponemos una sedación, pasan unas horas, ves que se va confortando el paciente, ves que se reduce el síntoma para el que pones la sedación, pero aquí ella estaba sonriendo, despidiéndose, diciendo “nos vemos pronto”, y fue poner la medicación y ella ya no estaba.» (P14, enfermero) |
Experiencias relacionadas con el cierre del proceso
| Experiencia | Verbatim |
|---|---|
| Malestar por no haber sido reconocidos o cuidados por la institución o por los/las compañeros/as de trabajo | «En teoría, nosotros aquí en el hospital, en teoría, tenemos el día posterior de reflexión. Mi día posterior de reflexión es en el ambulatorio viendo a 25 pacientes. Hasta eso fue imposible cambiar. Y esto ya se lo dije a la jefa. Digo, esto tiene que cambiar. Porque tú tienes que poder descansar mentalmente de esto. O sea, para mí fue finalmente una experiencia muy positiva en todos los aspectos, profesional y personal. Pero a mí al día siguiente me apetecía pensar en esto y no llegar al ambulatorio a ver 25 pacientes. O sea, que también tenemos que tener pequeños “minilujos” de poder pensar y reflexionar, comentarlo con compañeros, poder tener ese día.» (P23, médica) |
| Duelo por la muerte del paciente | «Pero yo todavía tengo la mirada… [se emociona y llora] Tengo la mirada de B [paciente]. Bueno, es remover muchos sentimientos, pero es una cuestión puramente personal mía, es mío, no es una cuestión del acto en sí.» (P21, médico) |
En el momento de acogida de la solicitud, los/las médicos/as participantes destacan la determinación de las personas solicitantes; una determinación fruto de una reflexión personal muchas veces madurada durante años. Esta determinación, por un lado, les infunde seguridad moral (P17), pero por otro lado les hace sentir en una posición incómoda, ya que perciben que la capacidad y la autonomía de esa persona están en contradicción con la obligatoriedad de tener que verificar el cumplimiento de los requisitos, y que su determinación convierte en absurdos los procesos de deliberación obligatorios (P17, GD01, GD03).
Durante este proceso, a la citada incomodidad se puede sumar una sensación de impotencia o inseguridad al percibir que el propio criterio profesional puede ser cuestionado por otros/as profesionales (P17, P18). Esto se exacerba en el caso de que la persona solicitante pertenezca a algún colectivo ante el cual se pueden presentar dificultades de interpretación de la ley, como aquellos con diagnóstico psiquiátrico, los que han hecho una ideación racional de final de vida al considerar que ya han cumplido su proyecto vital, o los que se encuentran en el inicio de una demencia ya diagnosticada (P18).
El momento de recepción de una solicitud también es problemático para los/las profesionales de enfermería, dado que en el texto legal no se prevé que se puedan hacer responsables de un proceso de ayuda a morir. Los/las profesionales de enfermería a menudo establecen una relación de confianza con las personas a las que cuidan de forma continuada, de modo que en ocasiones reciben peticiones de eutanasia de las que no pueden hacerse responsables. Por el hecho de que no esté contemplada legalmente esta función de enfermería, la acogida se convierte en fuente de malestar y de falta de reconocimiento (P14, GD03).
En especial al inicio, pero también a lo largo de todo el proceso, es posible que aparezcan tensiones en el seno de la familia de la persona solicitante (P14, P16, P17, P23, P28, P29), sobre todo cuando hay algún miembro que no lo acepta o que se posiciona en contra de la petición. Estas tensiones pueden ser experimentadas como incómodas, entorpecedoras o incluso amenazantes. Esto puede agravarse en poblaciones pequeñas, en las que, según las/los participantes, se está más expuesto/a a rumores y señalamientos (P12, P16, P28). En caso de oposición familiar, los/las profesionales consideran fundamental la participación de profesionales de psicología o de trabajo social (GD01), que a menudo no están disponibles en el proceso (P28, P29).
Ya desde este momento de acogida de la solicitud pueden observarse expresiones de sobrecarga laboral y emocional. Esto se explica, en parte, por las objeciones de otros/as profesionales, ya sean formales o de facto, de conciencia o por prevención de estos mismos malestares, que hacen que algunos de los/las participantes hayan recibido más de una solicitud, sientan la presión de ser indispensables e incluso que se les haya etiquetado como «los eutanasiadores» en sus entornos laborales (P19, P13, P25, GD3).
Procedimiento médico-administrativoEste tiempo que, con matices que veremos más abajo, es percibido por los profesionales como largo (GD01, GD03), puede prolongarse todavía más debido a varios factores. El más destacado de ellos es la dificultad para encontrar a un/una médico/a consultor/a que emita un informe favorable, que se ocupe de su función en los tiempos esperados o que se desplace al domicilio a visitar a la persona, pues muchos/as trabajan en el ámbito hospitalario (P06, P13, P17, P20, GD01, GD3). Además, prácticamente todos los relatos están repletos de casuísticas que dilatan los tiempos, como por ejemplo peticiones hechas en periodos vacacionales (P10, P12, P13, P18, P20), oposición o frenos de la familia, o gestión de donaciones de órganos por parte de profesionales que no están acostumbrados a hacerlo (P04, P13, P17, P22). Todo ello hace que los/las profesionales refieran inseguridad, impotencia y preocupación por el alargamiento del tiempo de espera de la persona solicitante, que es tiempo de sufrimiento (P17, GD01). Además, en los casos de enfermedad terminal muy avanzada existe el miedo a no llegar a tiempo (P08, P17, GD01).
A pesar de este sentir generalizado, el hecho de que el procedimiento sea largo se vive con cierta ambivalencia, ya que para algunos/as participantes es un tiempo necesario para poder hacerse cargo del proceso sin mayores estragos emocionales o morales (P05, P17), algo que también se considera necesario para las familias (P14, P16, P17, P23, P28, P29).
Además, todas estas gestiones, junto con las visitas más o menos frecuentes al paciente, que pueden durar hasta 2 horas, y una plataforma informática que, según el personal de medicina, es poco intuitiva y a menudo se bloquea, lo que también se reconoce desde posiciones administrativas (P03), suponen mucho tiempo en el quehacer cotidiano del/de la profesional, que no es liberado/a de carga asistencial (P04, P17, P19, P22, P23). Todo esto puede ser muy estresante para los/las profesionales, que en ocasiones expresan sensación de estar inmersos/as en un proceso burocrático que poco tiene que ver con el ejercicio clínico para el que fueron formados/as (GD01), malestar por la falta de apoyo de las instituciones para las que trabajan (P22, P23), soledad (P05, P13, P22, GD02, GD03) e incluso ganas de abandonar el proceso (P23). Esta vivencia puede dar pie a objeciones encubiertas que sobrecarguen a otro/a facultativo/a, o a que enfermería asuma roles y tareas que legalmente solo puede llevar a cabo un/a médico/a (P13, GD01).
Prestación de la eutanasiaEl día de la prestación, la preocupación principal de los/las participantes tiene que ver con el control de la situación y de la imagen del equipo profesional ante la persona solicitante y su familia. Entre las principales circunstancias que deben controlar destacan que la disposición de la habitación sea adecuada (P04, P09, P11, P18, P29), que la familia presente esté tranquila (P06, P09, P11, P21, GD01), que los roles de los distintos miembros del equipo profesional estén claros (P14, P28, GD03), asegurar el procedimiento de administración de la medicación (P10, P14, P15), que la acción de la medicación sea la esperada (P05, P15, P16, P21) y que haya una buena coordinación con el quirófano y el equipo de trasplantes en caso de donación (P04, P13, P17). El hecho de que la ubicación [domicilio u hospital] donde se prestará el servicio sea la misma en la que cada profesional suele trabajar es citado como factor facilitador, pero difícilmente controlable (P10, P17, P23, GD03).
Muchos/as de los/las profesionales participantes describen el momento de la administración de la medicación como «muy duro» (P19) o el «acto definitivo» (P04), de gran intensidad emocional o de impacto, en el que su percepción del tiempo se altera, sorprendiéndoles la rapidez o la lentitud con la que llega la muerte (P04, P14, P17, P19, P27, GD02). Cuando el/la profesional percibe su posición como central o causante de la muerte, expresa también sufrimiento (P14, P21, GD01), mientras que el/la profesional que se sitúa como facilitador/a o instrumento para llevar a cabo la voluntad de la persona solicitante relata vivencias más serenas (P10, P11, GD02).
Durante el procedimiento, los/las profesionales pueden experimentar dificultades para comunicarse adecuadamente con la familia. Así, son frecuentes los relatos de extrañeza o tensión (aunque también los de belleza o de sentimientos ambivalentes), en los que la participación de profesionales de trabajo social, psicología o del servicio hospitalario de atención espiritual, no siempre convocados, se percibe como facilitadora (P08, P14, P21, P23, P26, P28, P29).
CierreUna vez finalizada la prestación, la mayoría de los/las profesionales participantes relatan una necesidad de «parar» (P10, P23, P19), de llevar a cabo alguna actividad placentera (con el mismo equipo, con sus seres queridos o en soledad) (P13, P16), de «celebrar la vida» (P18) y compartir su experiencia con otros/as profesionales en encuentros informales (P11) o en sesiones formales (P11, P21) pasado un tiempo.
No poder cerrar adecuadamente el proceso suele ser causa de malestar. Por ejemplo, aquellas personas que relatan dificultades para compartir lo vivido con los/las demás profesionales del centro donde trabajan, o las que manifiestan haber trabajado ese mismo día o al día siguiente, en general lo hacen con resquemor hacia los/las compañeros/as de trabajo que no se han interesado por su vivencia (P21), o hacia la institución para la que trabajan (P22, P23), ya que consideran que no les cuidó como debería.
Los/las profesionales que se mostraron más afectados/as durante la entrevista habían establecido un vínculo fuerte con la persona solicitante, y al preguntarles por su dolor lo relacionaron más con un proceso de duelo que con un daño moral (P14, P21).
En este sentido, si consideramos la entrevista en sí misma como parte del cierre para los/las participantes, en especial cuando se les pide que digan en una frase corta qué ha significado este proceso para ellos/ellas, sobresalen, sin minimizar su dolor o malestar, la experiencia de aprendizaje vital (P04, P10, P17, GD02), el acto de amor (P14, P21) y la satisfacción por haber participado en la mejora de las condiciones de vida de las personas, con la muerte formando parte de esta (P09, P22, GD01).
DiscusiónDentro de los momentos clave de la prestación se han detectado diversas dificultades y fuentes de malestar. Sobresalen la decisión sobre casos fronterizos respecto a los criterios de la ley y el desacuerdo con otros/as profesionales, la gestión de los tiempos administrativos previos a la resolución de la Comisión de Garantía y Evaluación de eutanasia, la falta de reconocimiento de los roles no médicos, la relación y la comunicación con la familia, la sobrecarga de trabajo, la acumulación de solicitudes en unos pocos profesionales, la sensación de abandono por parte de la institución, el impacto moral o emocional en el momento de administrar la medicación y la disonancia entre la práctica de la eutanasia y la autoimagen profesional relacionada con la cultura de la profesión médica.
La literatura referida a otros países destaca dificultades y malestares similares. Son fuente de malestar la ambigüedad de las peticiones por criterios poco claros12 o cambiantes8, sobre todo en lo que se refiere a pacientes psiquiátricos/as13,14, a personas de edad avanzada con cansancio de vivir15, a la falta de consentimiento contemporáneo16 o por hallarse bajo la sombra o la amenaza del suicidio no legal17,18. Otra fuente de malestar es la decisión en sí y la angustia moral que esta conlleva19,20, ya sea por unos cuidados paliativos deficientes21, por falta de comprensión de las razones de la persona solicitante22,23, por el control y la dirección por otras personas o por sentirse cuestionado/a12. En este sentido, se identifican vivencias muy diferentes entre médicos/as y enfermeros/as, ya que unos/unas basarían su decisión en la ética de la justicia y otros/otras lo harían en la ética del cuidado, poniendo el foco en la interrelación y la vulnerabilidad24,25. Otras fuentes de malestar respaldadas por la literatura son las dificultades en el manejo del contexto familiar26,27 y las dificultades en el trabajo en equipo28, así como la objeción de conciencia29. Destaca asimismo la falta de apoyo institucional, una cierta cultura evasiva de las instituciones por la presión organizativa y por la falta de tiempo y de protocolos claros12. Finalmente, se señala también la falta de preparación y de formación de los/las profesionales30, sobre todo en comunicación31.
La diferencia fundamental con otros países es la relevancia del estrés burocrático derivado de una ley que ofrece muchas garantías. Varios factores pueden ser los causantes de esta diferencia. Primero, la ley española impone un procedimiento complejo en forma y plazos, y un registro documental extenso y riguroso con un control previo y posterior a la prestación. Segundo, se trata de una ley con un excesivo protagonismo del estamento médico, de modo que la carga de trabajo queda acumulada en los/las facultativos/as, o alternativamente se delega el trabajo a enfermería, sin la previsión, los recursos ni el reconocimiento necesarios. Finalmente, esta prestación se ha puesto en marcha sin un presupuesto específico ni unos recursos para llevarla a cabo en un sistema de salud (sobre todo en atención primaria, donde se acoge la mayor parte de las solicitudes) ya tensionado por recortes presupuestarios y por la pandemia de COVID-19.
ConclusionesLas fuentes de malestar explicitadas por los/las profesionales implicados/as en la aplicación de la LORE son diversas, de naturaleza administrativa, moral, psicológica, psicosocial y estructural. Cabe mencionar especialmente la sobrecarga burocrática, que puede actuar como distorsionador en todo el procedimiento. Considerando estos resultados, es preciso un replanteamiento normativo del procedimiento, ya que existe el riesgo de que las dificultades de tipo administrativo den lugar a más «objeciones», y no por razón de conciencia, sino para evitar la sobrecarga laboral. Por otro lado, será importante diseñar intervenciones de apoyo psicológico o entre iguales, y de tipo informativo, formativo, de implicación institucional y de reducción de la carga, para que la aplicación de la ley no dependa del voluntarismo de algunos/as profesionales y se pueda normalizar esta nueva práctica clínica32.
Las limitaciones de este estudio tienen que ver con que los resultados constituyen una especie de fotografía fija de los momentos iniciales de la aplicación de la LORE. Es de esperar que las prácticas, con sus dificultades y tensiones, vayan cambiando con el tiempo y estos resultados queden desfasados en un plazo relativamente corto. De hecho, es incluso deseable que los resultados aquí expuestos orienten tanto propuestas de buenas prácticas en nuestro contexto como nuevas investigaciones. En este sentido, como líneas de investigación futuras creemos interesante profundizar en dos aspectos que de alguna manera influyen transversalmente en todos los momentos descritos: las distintas concepciones que tienen los/las profesionales de la prestación de ayuda a morir, así como de su propio rol profesional.
Disponibilidad de bases de datos y material para réplicaEl IDIAP Jordi Gol no tiene dispuesto ningún mecanismo para depositar las bases de datos anonimizadas en repositorios públicos. Los datos no están a disposición pública debido a restricciones de privacidad. Sin embargo, la base de datos convenientemente anonimizada puede ser puesta a disposición de las personas que lo soliciten mediante petición expresa al investigador principal del proyecto: Dr. Xavier Busquet-Duran (xbusquet@umanresa.cat).
Según la literatura internacional, entre el 15% y el 20% de los/las profesionales que participan en una prestación de ayuda para morir experimentan algún tipo de malestar.
¿Qué añade el estudio realizado a la literatura?Por primera vez se ofrece evidencia sobre el detalle de las perspectivas de los/las profesionales en la aplicación de la ley de eutanasia en España.
¿Cuáles son las implicaciones de los resultados obtenidos?Es preciso replantear el procedimiento para reducir su elevada carga administrativa, diseñar intervenciones de apoyo específicas y elaborar propuestas de buenas prácticas para nuestro contexto.
Salvador Peiró.
Declaración de transparenciaLa autora principal (garante responsable del manuscrito) afirma que este manuscrito es un reporte honesto, preciso y transparente del estudio que se remite a Gaceta Sanitaria, que no se han omitido aspectos importantes del estudio, y que las discrepancias del estudio según lo previsto (y, si son relevantes, registradas) se han explicado.
Contribuciones de autoríaTodas las personas firmantes han hecho contribuciones sustanciales en el estudio. E. Moreno-Gabriel y X. Busquet-Duran concibieron el estudio, y junto con P. Toran-Monserrat, M. Domènech, P. Beroiz, L. Íñiguez-Rueda, G. Cantarell y N. Vallès-Peris elaboraron el diseño. X. Busquet-Duran, M. Verdaguer, E. Moreno, M. Domènech y A. Arreciado Marañón llevaron a cabo el trabajo de campo y la recopilación de los datos. M. Verdaguer y E. Moreno-Gabriel prepararon la base de datos y fueron responsables de la codificación. Todas las personas firmantes interpretaron los resultados. X. Busquet-Duran, M. Verdaguer y M. Feijoo-Cid redactaron la primera versión del artículo. Todas las personas firmantes revisaron la bibliografía, elaboraron propuestas, revisaron el texto de forma crítica y aprobaron la versión final para su publicación.
AgradecimientosA todas las personas que han participado en las entrevistas. A la Fundación Galatea, al Colegio de Médicos de Barcelona, a la Oficina de Prestación de Ayuda para Morir y a la Comisión de Garantía y Evaluación de Cataluña.
FinanciaciónProyecto realizado con el apoyo del Departament de Salut de la Generalitat de Catalunya, en la convocatoria correspondiente al año 2021 de concesión de subvenciones del Plan Estratégico de Investigación e Innovación en Salud (PERIS) 2016-2020, modalidad Proyectos de investigación orientados al ámbito de la atención primaria, con el código de expediente SLT021/21/000046.
Conflictos de interesesNinguno.