Conocer la incidencia anual de exposiciones accidentales a sangre y fluidos biológicos en el personal sanitario de un hospital comarcal, y describir sus características, situaciones asociadas y seguimiento.
MétodoEstudio longitudinal retrospectivo de los accidentes biológicos notificados anualmente, de forma voluntaria, por los trabajadores expuestos en la Fundació Hospital de l’Esperit Sant (en Santa Coloma de Gramenet, Barcelona) entre los años 2005 y 2014. Se realiza un estudio descriptivo de las variables relacionadas con el trabajador expuesto, la exposición, su mecanismo de producción y el paciente fuente de la exposición. Se han calculado las incidencias de exposición por cada 100 camas y por categoría laboral.
ResultadosSe han declarado 318 exposiciones, el 89,62% percutáneas y el resto contaminaciones de piel no intacta o mucosas. La incidencia media de exposiciones percutáneas de todo el periodo ha sido de 17,6 por cada 100 camas/año (límites 10,3 en 2013 y 24,5 en 2005). Los médicos son el colectivo profesional con mayor riesgo (5,29 exposiciones por cada 100 médicos). Más del 50% se han producido en el área de cirugía. El 44,2% refiere una actividad profesional media en el centro igual o inferior a 1 año. El pinchazo ha sido la lesión percutánea más frecuente. No se han declarado casos de transmisión viral ocupacional.
ConclusionesLa incidencia ocupacional de exposiciones percutáneas declaradas en el hospital sufre oscilaciones significativas a lo largo del periodo analizado. El riesgo de exposición está relacionado con la categoría laboral, la experiencia profesional, el área de trabajo y la actividad realizada.
To determine the annual incidence of healthcare professionals’ accidental exposure to blood and body fluids in a community hospital and describe their characteristics, associated situations and follow-up.
MethodA longitudinal, retrospective study of biological accidents voluntarily reported on a yearly basis by exposed healthcare professionals at Fundació Hospital de l’Esperit Sant (in Santa Coloma de Gramenet, Barcelona, Spain), between 2005 and 2014. A descriptive analysis of the variables related to the exposed professional, the exposure itself, its production mechanism and the source patient was conducted. The rate of exposure was calculated per 100 occupied beds and by job category.
Results318 exposures were reported; 89.62% were percutaneous and the remainder were non-intact skin or mucous contamination. The mean percutaneous exposure incidence rate from 2005 to 2014 was 17.6 per 100 occupied beds/year (limits 10.3 in 2013 and 24.5 in 2005). Doctors were exposed to the greatest risk (5.29 exposures per 100 doctors). Over 50% occurred in a surgical setting. 44.2% of exposed healthcare professionals had been working at the centre for 1 year or less on average. Puncture was the most common percutaneous lesion. No cases of occupational viral transmission were reported.
ConclusionsThe rate of percutaneous exposure reported in this hospital fluctuated significantly throughout the analysis period. Risk of exposure is related to job category, work experience, the setting and the activity performed.
El riesgo biológico es uno de los peligros más importantes a los que se exponen cada día los trabajadores de la salud1,2. Debido a su trabajo, se arriesgan a la exposición accidental a virus de transmisión sérica y a otras enfermedades infecciosas. Esto puede ocurrir a través de inoculación percutánea por pinchazo, corte o rasguño, y por contacto con piel no intacta o salpicadura a mucosas de sangre u otros fluidos corporales, tejidos o muestras de laboratorio.
Los principales virus de transmisión sérica a los que se exponen son el virus de la hepatitis B (VHB), el virus de la hepatitis C (VHC) y el virus de la inmunodeficiencia humana (VIH)1,3. La Organización Mundial de la Salud estima que anualmente se producen, en todo el mundo, dos millones de pinchazos con aguja en personal sanitario que resultan en infecciones por estos virus, y probablemente las cifras estén subestimadas4. En 2002, las enfermedades por exposición ocupacional correspondían al 40% de las infecciones por VHB y VHC, y al 2,5% de las infecciones por VIH5.
El riesgo de infección se correlaciona con las condiciones y las características de la actividad laboral, la prevalencia de la infección y la transmisibilidad de los agentes6. El riesgo de transmisión del VHB después de una exposición se encuentra entre el 6% y el 30%, y el del VHC es inferior al 1%7. El riesgo medio de infección por el VIH tras una exposición percutánea a sangre contaminada es del 0,3%, aunque se considera mayor si el paciente está en fase terminal, ya que la carga viral es muy alta8.
Pese a que cada vez disponemos de más fármacos para la profilaxis y el tratamiento de estas enfermedades, es importante no olvidar las medidas de prevención primaria porque son las únicas plenamente eficaces para evitar el riesgo.
La prevención primaria se basa principalmente en el conocimiento de los riesgos y en la aplicación de medidas de prevención adecuadas. Con este objetivo, en 1991 se creó en los Estados Unidos el Proyecto EPInet (Exposure Prevention Information Network)9, que luego se extendió a otros países como Francia, Japón y el Reino Unido, y que en 1995 se adaptó en España bajo el nombre de Proyecto EPINETAC.
En 2003 se realizó en España un estudio analítico prospectivo de las exposiciones percutáneas notificadas entre 1996 y 2000 al sistema EPINETAC, que incluyó 16.374 casos y en el que se obtuvo una incidencia de 11,8 exposiciones por cada 100 camas1. Además, el estudio reveló que más del 20% de las exposiciones eran evitables.
Posteriormente se han ido implementado nuevas medidas de prevención en los hospitales españoles, entre ellos la Fundació Hospital de l’Esperit Sant (FHES) de Santa Coloma de Gramanet (Barcelona), donde el primer protocolo de actuación tras una exposición data de 1985. Este protocolo se ha ido actualizando (la última actualización es de 2011), y en 1998, además, se participó en el diseño de un cuaderno de buena praxis impulsado por el Colegio Oficial de Médicos de Barcelona10. Anualmente se realizan sesiones y talleres de prevención de riesgos, acompañados en 1998, 2004, 2009, 2011 y 2014 de campañas de sensibilización, que incluían sesiones formativas generales dirigidas a todo el personal asistencial y talleres específicos para el personal de enfermería, de quirófano y de limpieza. También se han publicado carteles divulgativos para todo el personal asistencial y viñetas distribuidas por correo electrónico; medidas todas ellas dirigidas a reforzar el cumplimiento de las precauciones universales o estándar.
Es necesario conocer si la incidencia de contaminaciones accidentales y las características asociadas al riesgo de exposición ocupacional se han modificado, y así disponer de información para valorar los programas implantados hasta el momento y planificar nuevas estrategias. Para ello, analizamos la evolución de la incidencia anual de exposiciones accidentales a sangre y fluidos biológicos que se produjeron en el personal sanitario de la FHES entre 2005 y 2014, con el objetivo principal de describir las características de las exposiciones ocupacionales más frecuentes y sus posibles situaciones asociadas, así como la prevalencia de infecciones transmisibles en las fuentes y la influencia de las campañas de sensibilización en nuestra población laboral.
Material y métodosSe diseñó un estudio longitudinal, retrospectivo y descriptivo de los accidentes biológicos notificados de forma voluntaria por el trabajador implicado al sistema de vigilancia de la FHES entre los años 2005 y 2014. Se trata de un hospital comarcal del área de Barcelona de 165 camas, con una plantilla de 576 trabajadores y un área de influencia de 220.134 habitantes. Estos datos están obtenidos de la memoria del centro de 2014, año en el que hubo 12.173 altas de agudos y 11.572 intervenciones quirúrgicas11.
La población estudiada corresponde a los trabajadores en plantilla del hospital que ocuparan un puesto de médico de plantilla, médico residente, diplomado en enfermería, auxiliar de enfermería, matrona, personal de laboratorio, celador, personal de limpieza, lavandería o mantenimiento durante los años estudiados, además de los estudiantes de medicina y enfermería que cursaron prácticas en el hospital durante ese periodo.
Se incluyen todos los accidentes notificados al sistema de vigilancia del centro, como variable dependiente, en los que se hubiera producido una exposición a sangre o a otros fluidos biológicos (semen, secreciones vaginales o líquido cefalorraquídeo, pleural, sinovial, pericárdico o amniótico) en un profesional de ámbito sanitario, bien sea por inoculación percutánea (pinchazo, corte, rasguño) o a través de mucosas o piel no intacta (salpicadura), durante su actividad laboral. Quedan excluidos los accidentes producidos fuera del horario laboral y aquellos empleados del hospital que realizan únicamente trabajo administrativo o de gestión.
Las variables independientes analizadas son:
- •
Datos del trabajador expuesto: edad, sexo, categoría laboral (médico de plantilla, médico residente, diplomado en enfermería, auxiliar de enfermería, matrona, personal de laboratorio, celador, personal de limpieza, lavandería o mantenimiento), años de actividad profesional, área de trabajo y serologías frente a VHB, VHC y VIH basales.
- •
Datos de la exposición: fecha de exposición y notificación, turno de trabajo, horas de trabajo acumuladas, lugar, tipo de fluido, objeto causante y mecanismo, localización anatómica, uso de medidas de protección y profilaxis postexposición.
- •
Datos del paciente fuente: estado serológico frente a VHB, VHC y VIH.
- •
Datos de seguimiento del trabajador expuesto: seroconversión VHB, VHC o VIH. A los trabajadores que sufrieron una exposición accidental con un paciente fuente infectado por VHB, VHC o VIH, o cuando la fuente era desconocida, se les realizó un seguimiento en las semanas 6, 12 y 24 posteriores al accidente, de acuerdo con el protocolo del centro. Al personal expuesto a una fuente VIH positiva se le ofreció tratamiento postexposición inmediato con antirretrovirales en las primeras 4 horas después del accidente, y a los expuestos al VHB que no estaban protegidos se les ofreció gammaglobulina hiperinmune antihepatitis B y el inicio simultáneo de la vacunación antihepatitis B, salvo que fueran no respondedores ya conocidos a la vacuna.
Los datos se recogieron mediante encuesta y fueron archivados en una base de datos desde 2005 hasta 2014. Para garantizar la confidencialidad de la información, los datos de filiación se codificaron de manera automática al introducirse en el ordenador.
La realización del estudio fue aprobada por el Comité Ético de Investigación Clínica de la Fundació Unió Catalana d’Hospitals y por la Comisión de Investigación del centro.
Análisis estadísticoComo indicador del riesgo de exposición se calcularon las tasas de incidencia de exposiciones percutáneas por cada 100 camas y año. El riesgo de exposición para cada categoría laboral se calculó usando como denominador el total de trabajadores en plantilla de cada categoría cada año. Para el análisis descriptivo de las variables cualitativas se calcularon las frecuencias absolutas y sus correspondientes porcentajes. Para las variables cuantitativas se calcularon las medias y las desviaciones estándar. Los análisis estadísticos se realizaron con el paquete SPSS-versión 22.0.
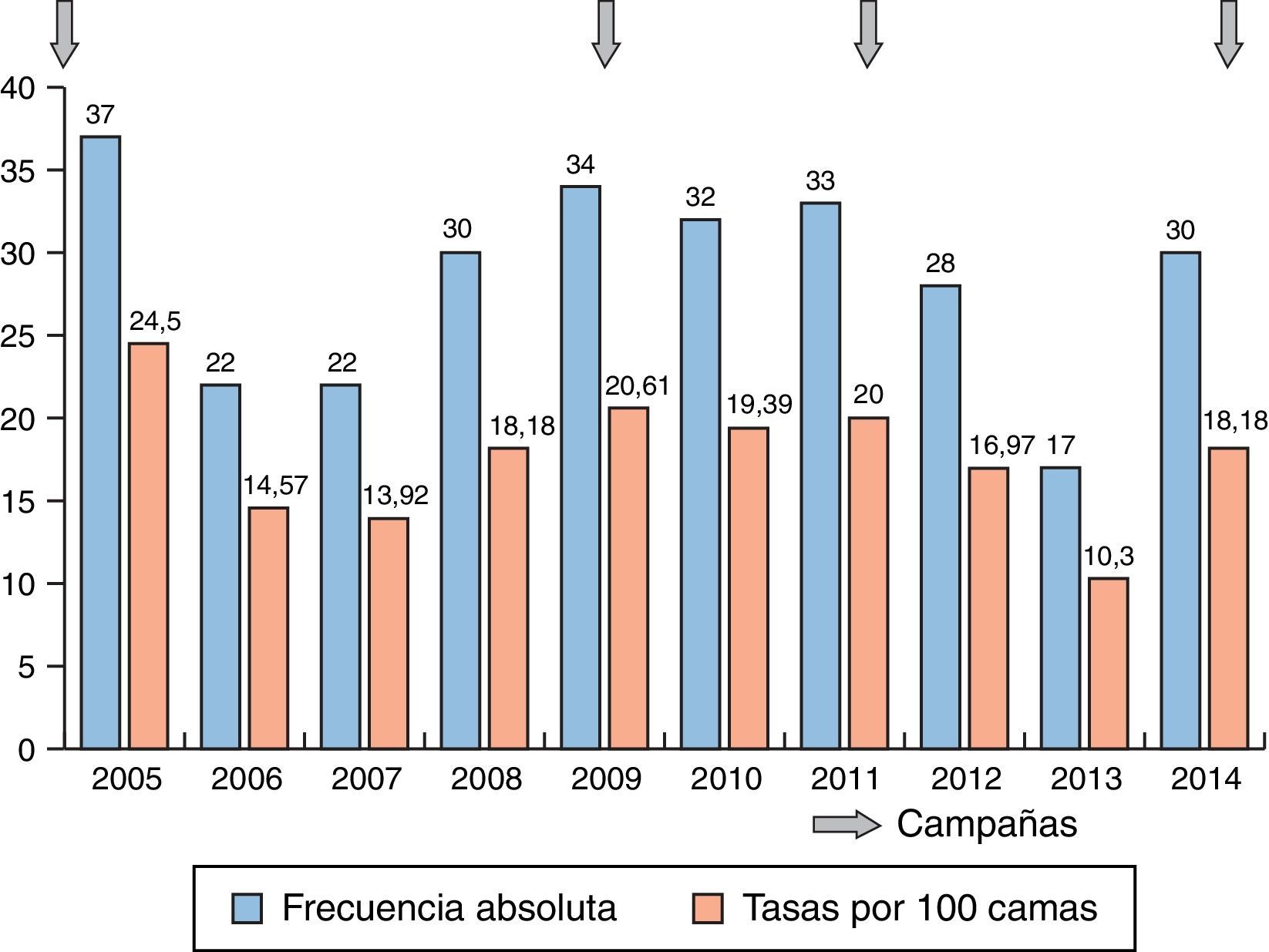
ResultadosEntre 2005 y 2014 se declararon un total de 318 exposiciones accidentales en la FHES, de las cuales un 89,62% (285) fueron percutáneas y el resto contaminaciones de piel no intacta o salpicaduras a mucosas. La distribución de las exposiciones percutáneas ha oscilado entre un máximo de 37 en 2005 y un mínimo de 17 en 2013. La tasa media de exposiciones percutáneas ha sido de 17,6 por 100 camas/año, con cifras que han variado entre 10,3 en 2013 y 24,5 en 2005 (fig. 1), siendo estas diferencias estadísticamente significativas (p <0,001).
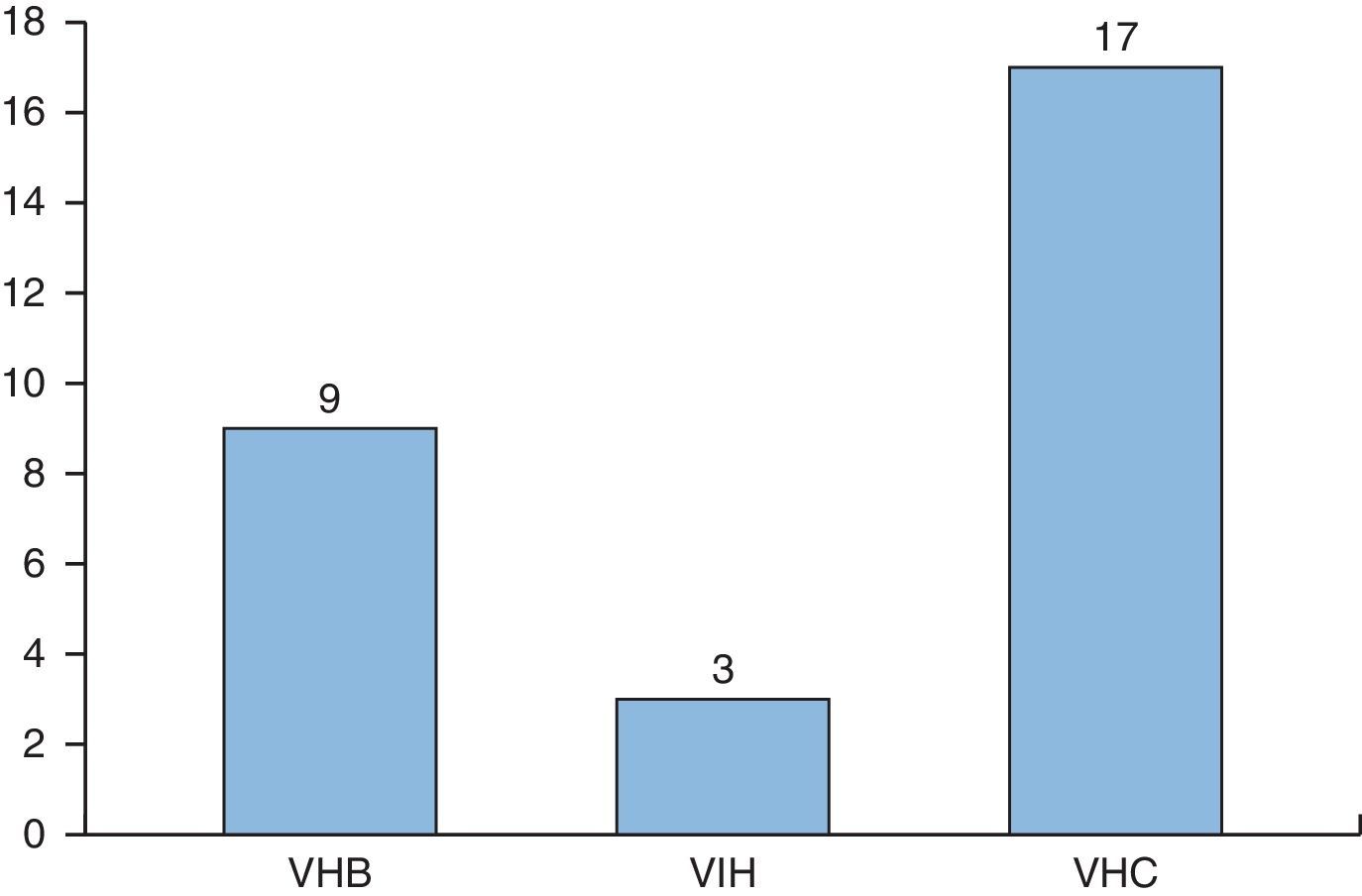
De las exposiciones percutáneas recogidas, en un 3,2% el paciente fuente tenía infección activa o era portador del VHB, en el 1,1% estaba infectado por el VIH y en el 6% por el VHC (fig. 2). En un 78% de los casos la fuente era negativa, y el 12% de las exposiciones eran de fuente desconocida.
El tipo de lesión percutánea más frecuente han sido los pinchazos, que representan el 85,7% de las exposiciones, seguidos de los cortes (8,6%) y los rasguños (3,6%). La mayoría de las lesiones han sido superficiales (71,6%), seguidas de las moderadamente profundas (24,1%), mientras que las profundas representan el 4,3%. La sangre es el fluido biológico que con más frecuencia ha causado estas exposiciones, en el 96,1% de los casos. La zona anatómica más afectada han sido las manos (94,2% de los casos). El 19,1% del personal expuesto no usaba ningún dispositivo de protección (guantes simples de látex o vinilo, gafas protectoras o batas impermeables) en el momento de la exposición, y un 68,0% llevaba guantes simples de látex o vinilo.
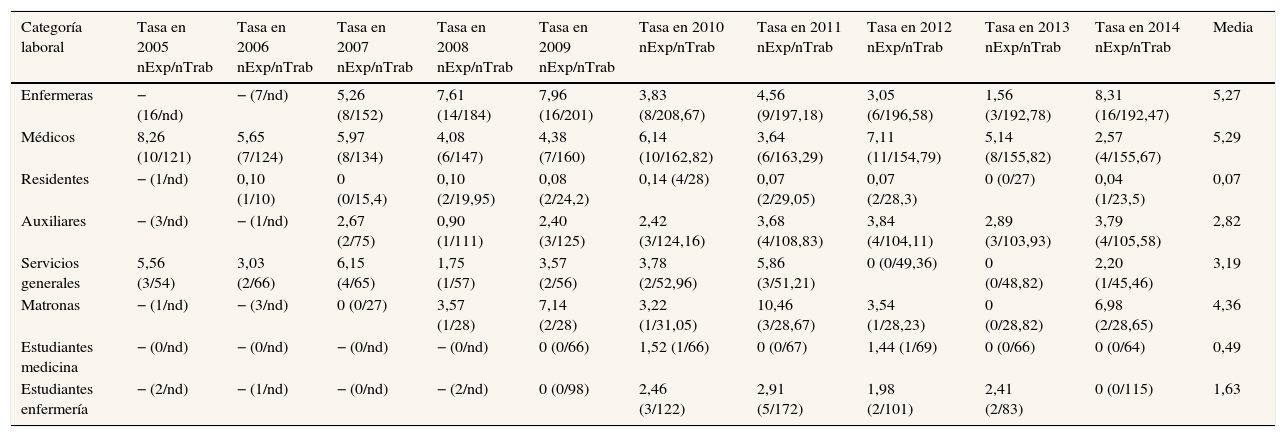
La edad media del personal en el que se han producido las exposiciones es de 40,52 años (desviación estándar: 9,87), y en el 73,7% de los casos los profesionales afectados han sido mujeres. El 36,1% de las exposiciones declaradas afectan a diplomados en enfermería, el 27% a médicos, el 12% a colectivos en formación (6% estudiantes de enfermería, 5,3% médicos residentes y 0,7% estudiantes de medicina), el 9,8% a auxiliares clínicos, el 5,6% a personal de limpieza y el 4,9% a matronas. Sin embargo, el colectivo con mayor riesgo de exposición ha sido el de los médicos de plantilla, con una tasa media de casi 5,29 por cada 100 médicos/año, seguidos de los diplomados en enfermería (5,27 de cada 100) y las matronas (4,36 por cada 100) (tabla 1).
Tasas anuales de exposición percutánea ocupacional según categoría laboral
| Categoría laboral | Tasa en 2005 nExp/nTrab | Tasa en 2006 nExp/nTrab | Tasa en 2007 nExp/nTrab | Tasa en 2008 nExp/nTrab | Tasa en 2009 nExp/nTrab | Tasa en 2010 nExp/nTrab | Tasa en 2011 nExp/nTrab | Tasa en 2012 nExp/nTrab | Tasa en 2013 nExp/nTrab | Tasa en 2014 nExp/nTrab | Media |
|---|---|---|---|---|---|---|---|---|---|---|---|
| Enfermeras | − (16/nd) | − (7/nd) | 5,26 (8/152) | 7,61 (14/184) | 7,96 (16/201) | 3,83 (8/208,67) | 4,56 (9/197,18) | 3,05 (6/196,58) | 1,56 (3/192,78) | 8,31 (16/192,47) | 5,27 |
| Médicos | 8,26 (10/121) | 5,65 (7/124) | 5,97 (8/134) | 4,08 (6/147) | 4,38 (7/160) | 6,14 (10/162,82) | 3,64 (6/163,29) | 7,11 (11/154,79) | 5,14 (8/155,82) | 2,57 (4/155,67) | 5,29 |
| Residentes | − (1/nd) | 0,10 (1/10) | 0 (0/15,4) | 0,10 (2/19,95) | 0,08 (2/24,2) | 0,14 (4/28) | 0,07 (2/29,05) | 0,07 (2/28,3) | 0 (0/27) | 0,04 (1/23,5) | 0,07 |
| Auxiliares | − (3/nd) | − (1/nd) | 2,67 (2/75) | 0,90 (1/111) | 2,40 (3/125) | 2,42 (3/124,16) | 3,68 (4/108,83) | 3,84 (4/104,11) | 2,89 (3/103,93) | 3,79 (4/105,58) | 2,82 |
| Servicios generales | 5,56 (3/54) | 3,03 (2/66) | 6,15 (4/65) | 1,75 (1/57) | 3,57 (2/56) | 3,78 (2/52,96) | 5,86 (3/51,21) | 0 (0/49,36) | 0 (0/48,82) | 2,20 (1/45,46) | 3,19 |
| Matronas | − (1/nd) | − (3/nd) | 0 (0/27) | 3,57 (1/28) | 7,14 (2/28) | 3,22 (1/31,05) | 10,46 (3/28,67) | 3,54 (1/28,23) | 0 (0/28,82) | 6,98 (2/28,65) | 4,36 |
| Estudiantes medicina | − (0/nd) | − (0/nd) | − (0/nd) | − (0/nd) | 0 (0/66) | 1,52 (1/66) | 0 (0/67) | 1,44 (1/69) | 0 (0/66) | 0 (0/64) | 0,49 |
| Estudiantes enfermería | − (2/nd) | − (1/nd) | − (0/nd) | − (2/nd) | 0 (0/98) | 2,46 (3/122) | 2,91 (5/172) | 1,98 (2/101) | 2,41 (2/83) | 0 (0/115) | 1,63 |
nExp/nTrab: número de exposiciones accidentales/número de trabajadores; nd: no hay datos.
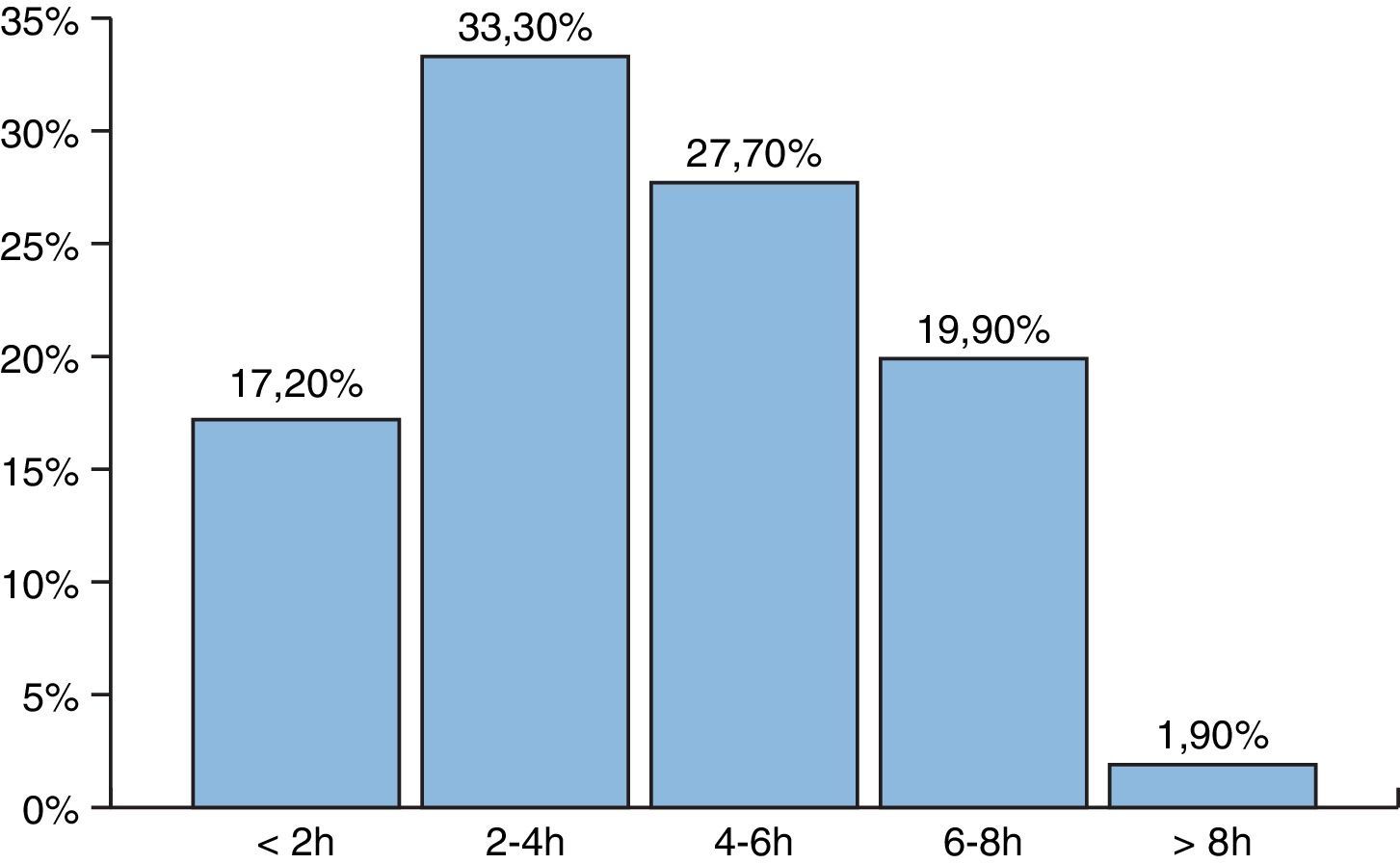
La mayoría de las exposiciones se produjeron en el turno de mañana (56,2%), seguido del turno de tarde (24,7%) y el de noche (19,1%). En el 33,3% de los casos los trabajadores llevaban entre 2 y 4 horas trabajando en el momento de la exposición (fig. 3). El 44,2% de los expuestos refiere un periodo medio de actividad profesional en la FHES igual o inferior a 1 año.
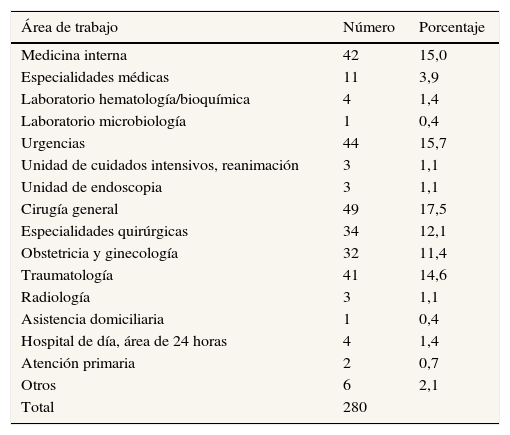
En relación al área de trabajo, en el área quirúrgica (quirófano y planta de hospitalización de cirugía general y especialidades quirúrgicas) se producen más del 50% de las exposiciones, y en el área médica (sala de hospitalización de medicina interna y especialidades médicas) en torno al 20%; en el servicio de urgencias ocurren el 15,4%. Dentro del departamento de cirugía, el servicio de cirugía general es el que ha declarado un mayor número de exposiciones (17,5%), y entre los departamentos de medicina, el servicio de medicina interna (15%) (tabla 2).
Distribución de las exposiciones percutáneas ocupacionales según el área de trabajo
| Área de trabajo | Número | Porcentaje |
|---|---|---|
| Medicina interna | 42 | 15,0 |
| Especialidades médicas | 11 | 3,9 |
| Laboratorio hematología/bioquímica | 4 | 1,4 |
| Laboratorio microbiología | 1 | 0,4 |
| Urgencias | 44 | 15,7 |
| Unidad de cuidados intensivos, reanimación | 3 | 1,1 |
| Unidad de endoscopia | 3 | 1,1 |
| Cirugía general | 49 | 17,5 |
| Especialidades quirúrgicas | 34 | 12,1 |
| Obstetricia y ginecología | 32 | 11,4 |
| Traumatología | 41 | 14,6 |
| Radiología | 3 | 1,1 |
| Asistencia domiciliaria | 1 | 0,4 |
| Hospital de día, área de 24 horas | 4 | 1,4 |
| Atención primaria | 2 | 0,7 |
| Otros | 6 | 2,1 |
| Total | 280 |
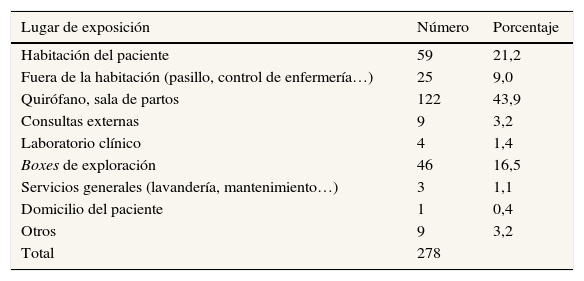
Los quirófanos y las salas de parto son donde se han producido de manera más frecuente estas exposiciones (43,9%), seguidos de la habitación del paciente (21,2%) y los boxes de exploración (16,5%) (tabla 3).
Distribución de las exposiciones percutáneas ocupacionales según el lugar del hospital donde se produjo el accidente
| Lugar de exposición | Número | Porcentaje |
|---|---|---|
| Habitación del paciente | 59 | 21,2 |
| Fuera de la habitación (pasillo, control de enfermería…) | 25 | 9,0 |
| Quirófano, sala de partos | 122 | 43,9 |
| Consultas externas | 9 | 3,2 |
| Laboratorio clínico | 4 | 1,4 |
| Boxes de exploración | 46 | 16,5 |
| Servicios generales (lavandería, mantenimiento…) | 3 | 1,1 |
| Domicilio del paciente | 1 | 0,4 |
| Otros | 9 | 3,2 |
| Total | 278 |
Las agujas han sido el material más frecuentemente implicado (61,6%), seguidas del instrumental quirúrgico (36,2%). Dentro de las agujas, las jeringas desechables (estándar, de insulina y tuberculina) han sido las más asociadas a exposiciones, representando el 46,6%. En relación al instrumental quirúrgico, las agujas de sutura son la causa más frecuente de exposición (19,8%), seguidas del bisturí (6,7%). Las exposiciones se produjeron principalmente durante el uso del material (50,4%) y su recogida (29,9%). En el 4,3% de los casos sucedieron al desechar el material en un lugar inadecuado y en el 2,2% al encapuchar la aguja.
Después de la exposición, en un 0,7% de los casos no se realizó ninguna actuación. Las actuaciones más realizadas fueron la aplicación de un desinfectante (82,3%) junto a la provocación del sangrado de la herida (80,2%). Más del 90% de los trabajadores que sufrieron una infección con una fuente VIH positiva aceptaron realizar tratamiento antirretroviral postexposición. No se ha detectado ningún caso de transmisión de VHB, VHC o VIH de los pacientes al personal sanitario accidentado.
DiscusiónA pesar de las campañas de información y de las sesiones formativas continuadas del centro, la incidencia media de exposiciones percutáneas ocupacionales notificadas en el periodo estudiado (17,6 por cada 100 camas/año) es superior a la descrita en España entre 1996 y 20001.
El aumento de la incidencia con respecto a los valores españoles de años anteriores podría deberse a la incorporación de servicios y al aumento de la complejidad de las actividades realizadas tras la inauguración del nuevo hospital en 2007, aunque también puede haber influido una mayor sensibilización del personal sanitario para declarar las exposiciones. No obstante, al revisar registros anteriores de incidencia del centro vemos que acostumbra a situarse por encima de los valores españoles. Encontramos, por ejemplo, que en 2002 la tasa de exposiciones fue de 19,7 por cada 100 camas, aunque en los años anteriores hubo tasas superiores (29,8 por cada 100 camas en 1998)12. Por tanto, los resultados obtenidos concuerdan con las oscilaciones observadas en años anteriores. En estudios de otros países, la incidencia de exposiciones ocupacionales es también variable; en una revisión reciente13 oscila entre el 8,4% en Bélgica y el 28% en los Estados Unidos.
Al comparar las campañas de sensibilización e información realizadas en el centro con las tasas de exposición anual, observamos que en los años siguientes a la realización de estas se produce una ligera disminución de las tasas de exposición y que, en general, las tasas de los últimos años tienden a la estabilización, sin llegar a valores tan altos como los registrados en 1998. La reducción más significativa de notificaciones la encontramos en 2013, a los 2 años de realizar una campaña sobre prevención de pinchazos accidentales (fig. 1); por tanto, se comprueba la utilidad de las intervenciones formativas y de sensibilización que defiende la literatura14.
La infección sérica más prevalente reportada en los pacientes estudiados ha sido la hepatitis C. En el 6,6% de las exposiciones declaradas, el paciente fuente era portador del VHC; cifra superior a la de infección por VIH, que es el virus que genera mayor temor en los profesionales sanitarios y en la población general. Desde la aparición de los tratamientos antirretrovirales se ha producido una disminución importante de la incidencia del sida y de su morbimortalidad15. En consecuencia, se ha reducido la necesidad de hospitalización y de procedimientos instrumentales en este colectivo, disminuyendo el riesgo de exposición ocupacional al virus. Por otro lado, los programas de inmunización frente a la hepatitis B iniciados en Cataluña en 1985, con la vacunación de los recién nacidos de madres portadoras del VHB y la inclusión de la vacunación frente a la hepatitis B en el calendario vacunal, han influido en la reducción de la incidencia poblacional de esta infección. En los últimos tiempos han aparecido nuevos tratamientos frente al VHC y previsiblemente se reducirán los pacientes afectos y sus complicaciones, disminuyendo por tanto el riesgo de exposición a este virus en futuros estudios.
En nuestra serie no se han declarado casos de transmisión de estos virus; incidencia inferior a la esperada según otros autores7,15.
La mayoría de las exposiciones se produjeron durante el turno de mañana. La relevancia de este resultado queda limitada debido a que se desconocen las variaciones en el número de trabajadores y en la actividad de cada turno, que acostumbra a ser mayor durante la mañana.
Es un hecho bien documentado que el riesgo de exposición se relaciona con la categoría laboral y la actividad o el tipo de trabajo realizado3,16,17. En general, el personal de enfermería es el colectivo profesional con mayor riesgo de exposición accidental ocupacional1,16,18. Sin embargo, según nuestros datos, aunque en números absolutos la frecuencia es mayor en este grupo, las tasas son ligeramente superiores en los médicos de plantilla.
Ippolito et al.16, en el estudio italiano Rischio Occupazionale da HIV Group, concluyen que la tasa según la categoría laboral y el área específica de trabajo son los mejores indicadores para valorar la efectividad de las intervenciones de prevención y control. De ahí que la educación sanitaria y el uso de métodos de trabajo más seguros deben intensificarse en los servicios de cirugía general, de urgencias y de medicina interna, ya que en ellos se concentran la mayoría de las exposiciones.
Es evidente que el grado de experiencia laboral tiene un papel importante en la accidentabilidad, como revela la literatura17,19. Aunque al analizar los casos de esta serie no se observa un mayor número de accidentes en los estudiantes y residentes, encontramos que en el 44,2% de las exposiciones notificadas el profesional tenía 1 año o menos de actividad laboral en el centro. Por consiguiente, hay que seguir insistiendo y reforzando la prevención, especialmente durante la formación académica y los primeros años tras la incorporación a la actividad laboral o a un nuevo centro.
Las lesiones percutáneas se producen principalmente en las manos, y la sangre es el material biológico al que con más frecuencia se exponen los profesionales. La lesión causante por excelencia es el pinchazo con aguja, en especial con jeringas desechables. Vale la pena reflexionar sobre el alto porcentaje de exposiciones con agujas canuladas (superior al 60%), ya que son precisamente los pinchazos con estas agujas los que se asocian a un mayor riesgo de contagio de microorganismos de transmisión sérica1,20,21.
Al estudiar las situaciones asociadas a las exposiciones percutáneas también se observa que la mitad se producen durante el uso del material y casi el 30% en la recogida; en concreto, parte de ellos se producen al encapuchar la aguja y al desechar el material en un lugar inadecuado. Se incluyen aquí el 5,6% de los accidentes que ocurren en el personal de limpieza, la mayoría al pincharse con material punzante o cortante de contenedores excesivamente llenos, o con material eliminado de forma inadecuada en una bolsa de residuos convencionales. Llama la atención que se sigan produciendo casos por estos mecanismos, dado que el riesgo asociado a estos procedimientos es bien conocido por los profesionales desde hace años y se desaconseja su realización en todas las guías y recomendaciones de prevención de riesgos22–24. Las exposiciones debidas a este tipo de acciones son totalmente prevenibles, y en consecuencia evitables, por lo que deberíamos seguir incidiendo en ellas en futuras intervenciones.
Finalmente, cabe destacar que en un 19,1% de los casos declarados no se estaba utilizando ningún material de protección en el momento de la exposición, a pesar de conocer los riesgos. Del mismo modo, aunque en la mayor parte de las exposiciones se realizó alguna medida postexposición de las recomendadas en las guías6,21, como la provocación del sangrado o el lavado de manos, sigue habiendo un pequeño porcentaje de casos en los que no se realizó ninguna de las recomendaciones.
La principal limitación del estudio radica en que la notificación de la exposición es voluntaria por parte del trabajador afectado, lo que puede llevar a una infraestimación, que en algunos estudios es de alrededor del 50%25. No obstante, el presente trabajo nos ha permitido identificar colectivos, áreas de trabajo y actividades que conllevan un mayor riesgo, para poder planificar nuevas estrategias de prevención y monitorizar la efectividad de las medidas de control realizadas hasta la fecha.
La educación sanitaria que se inicia durante la formación académica es la base para la prevención primaria. Además, esta educación debe reforzarse de manera repetida durante los años de profesión mediante campañas de concienciación y sesiones formativas, en especial durante los primeros años de actividad laboral en un centro.
Esta enseñanza continuada debe complementarse con la adherencia a las precauciones estándar recomendadas en las guías, una mayor disponibilidad de contenedores de desecho en los lugares de utilización, el empleo de guantes y material de protección individual, y la sustitución progresiva del instrumental por material de seguridad si está disponible26.
En resumen, podemos concluir que la incidencia de exposiciones accidentales percutáneas declaradas en nuestro centro sufre oscilaciones significativas a lo largo de los 10 años estudiados, con diferencias según la categoría laboral y el área de trabajo, siendo los trabajadores con experiencia inferior a 1 año los que presentan una mayor accidentabilidad. Existe una influencia positiva de las campañas informativas y educativas en la reducción de las exposiciones accidentales.
Son necesarios más estudios que valoren qué situaciones contribuyen al riesgo ocupacional en los colectivos con mayor incidencia de exposiciones declaradas, para así poder realizar intervenciones más dirigidas.
Editora responsable del artículoMaría Victoria Zunzunegui.
Declaración de transparenciaLa autora principal (garante responsable del manuscrito) afirma que este manuscrito es un reporte honesto, preciso y transparente del estudio que se remite a Gaceta Sanitaria, que no se han omitido aspectos importantes del estudio, y que las discrepancias del estudio según lo previsto (y, si son relevantes, registradas) se han explicado.
La tasa de incidencia de punciones accidentales recogida hace unos años en nuestro país era de 11,8 exposiciones por cada 100 camas. Conocer la evolución de los accidentes declarados en un hospital en un periodo largo permite analizar la evolución y las situaciones que pueden influir para tomar medidas que intenten reducirlos.
¿Qué añade el estudio realizado a la literatura?Refuerza la hipótesis de que la formación dirigida reduce el número de accidentes biológicos y que la experiencia laboral influye en los accidentes, ya que el 42% de los implicados tenían menos de un año de actividad laboral en el centro. Debe insistirse en el cumplimiento de las precauciones estándar y en la formación de los profesionales sanitarios antes y después de su incorporación al mercado de trabajo. Las medidas introducidas tienen que evaluarse periódicamente.
M. Torres y J. Sobrino concibieron el trabajo. La estructura y la redacción del artículo corresponden a C. Pérez. N. Msabri y E. Niño han contribuido a la recogida de los datos. M. Torres, G. De la Red y J. Sobrino supervisaron todos los aspectos de su realización. Todos/as los/las autores/as han participado en la redacción del manuscrito, han aportado ideas, han interpretado los hallazgos, han revisado los borradores del manuscrito y han aprobado la versión final. Los/las autores/as comparten la responsabilidad del artículo.
AgradecimientosA la Sra. M. Carmen Hidalgo Rabaneda y al Sr. Evaristo Arenas Orante por su colaboración en la obtención de los datos laborales del presente estudio.
FinanciaciónNinguna.
Conflictos de interesesNinguno.