Informe SESPAS 2022: La respuesta a la pandemia de COVID-19
Más datosEste artículo recoge los aspectos epidemiológicos más destacados en las primeras fases de la pandemia y unas primeras reflexiones desde una unidad, el Centro de Coordinación de Alertas y Emergencias Sanitarias, que ha coordinado la vigilancia en el ámbito nacional. La COVID-19ha puesto de manifiesto las carencias de la vigilancia y la dificultad para gestionar una crisis sanitaria sin un modelo robusto de salud pública. El compromiso de los profesionales durante la epidemia ha suplido en muchas ocasiones la falta de recursos y se ha evidenciado la necesidad de incorporar nuevas profesiones a los equipos de vigilancia. Es urgente contar con herramientas para automatizar los procesos y realizar una recogida oportuna de información. Para ello, la salud pública y la vigilancia deben participar en el proceso de desarrollo digital del Sistema Nacional de Salud. Es importante también reforzar la capacidad de análisis promoviendo alianzas y acciones conjuntas. La necesidad de adaptación rápida ha supuesto una mejora en los sistemas existentes y el desarrollo de nuevas herramientas, que deben convertirse en cambios estructurales que mejoren la calidad de la vigilancia, disminuyendo brechas territoriales y asegurando una respuesta coordinada ante futuras crisis. Son necesarios cambios profundos en la vigilancia en salud pública, que debe estar integrada en todos los niveles asistenciales. Se ha visto también durante esta alerta la importancia de la coordinación en materia de salud pública en un Estado descentralizado, en especial cuando nos enfrentamos a situaciones de crisis. En el contexto internacional es preciso revisar las herramientas para compartir datos desde etapas tempranas en una alerta.
In this article we provide the most important epidemiological aspects in the first phases of the pandemic and some preliminary reflections from the Coordinating Centre for Health Alerts and Emergencies, the unit that has coordinated surveillance at the national level. COVID-19 has brought to light the weaknesses in the surveillance system and how difficult it is to manage a health crisis in the absence of a robust public health structure. The commitment of public health professionals during this epidemic has made up for the lack of resources in many occasions, and has evidenced the need to incorporate new professional profiles to surveillance teams. The need to rapidly adapt has achieved an improvement in existing systems and the development of new tools and new systems. These need to turn into structural changes that improve the quality of surveillance, decreasing territorial gaps and ensuring a better and coordinated response to future health crises. It is urgent to incorporate tools for process automation and to grant timely availability of data. To that end, public health and epidemiological surveillance must participate in the process of digital development within the National Health System. Profound changes are needed in public health surveillance, which has to be integrated in all healthcare levels. It is also important to strengthen the capacity for analysis by promoting alliances and joint actions. During this alert, the importance of coordination in public health in a decentralized country has been evident. At international level, it is necessary to review the tools to share data to coordinate an alert from the early stages.
- •
La COVID-19ha puesto de manifiesto las carencias de la vigilancia y la dificultad para gestionar una crisis sanitaria sin un modelo robusto de salud pública.
- •
Son necesarios cambios estructurales que mejoren la calidad de la vigilancia en salud pública, disminuyan las brechas territoriales y aseguren una respuesta coordinada ante futuras crisis.
- •
Para ello es urgente reforzar e incorporar nuevas profesiones a los equipos de vigilancia.
- •
La salud pública debe integrarse en los niveles asistenciales y participar en el proceso de desarrollo digital del Sistema Nacional de Salud. Se debe contar con herramientas para automatizar los procesos y realizar una recogida oportuna de información.
- •
Se debe también reforzar la capacidad de análisis promoviendo alianzas y acciones conjuntas.
Un año después de la pandemia de gripe A(H1N1) de 2009 escribíamos desde el Centro de Coordinación de Alertas y Emergencias Sanitarias (CCAES) algunas reflexiones y propuestas de mejora de la vigilancia tras aquella crisis1. Muchas de ellas, como la necesidad de fortalecer la recogida y el análisis de datos, favorecer el intercambio de información entre servicios asistenciales y salud pública, y la urgencia de reforzar la capacidad de respuesta con estructuras organizativas fuertes y consolidadas, podríamos volver a recogerlas letra a letra tras esta pandemia. ¿No hemos aprendido en estos años? ¿No fueron suficientemente importantes aquella alerta y lo vivido después para reforzar los sistemas de vigilancia y de salud pública? Parece claro que la respuesta es «no», y nos lleva a plantearnos si de nuevo pasará lo mismo.
Ha habido muchas actuaciones clave en la lucha contra la COVID-19; han sido fundamentales el diagnóstico precoz y el manejo de los casos, las medidas no farmacológicas de aislamiento, la identificación, el seguimiento y la cuarentena de los contactos, las medidas de prevención y control, la comunicación y la implicación de la comunidad, y finalmente la vacunación de la población. Sin embargo, establecer estas medidas adecuadamente requiere disponer de datos ágiles y de calidad que solo pueden derivar de una capacidad de vigilancia desarrollada con anterioridad. De otra manera, sin una información robusta y oportuna será difícil proponer las mejores recomendaciones en cada momento, valorar su impacto, incluyendo las inequidades producidas, y entender globalmente la situación.
Debemos reflexionar por qué algo que parece obvio para los que trabajamos en salud pública no es entendido y asumido como un compromiso de todos, que requiere decisiones para redistribuir y priorizar recursos.
La COVID-19ha evidenciado las carencias en la vigilancia en salud pública en nuestro país y lo difícil que es gestionar una crisis sanitaria sin un modelo robusto de salud pública coordinado con los demás actores del Sistema Nacional de Salud (SNS).
Este artículo revisa los aspectos epidemiológicos más destacados en las primeras cinco ondas de la pandemia y plantea unas primeras reflexiones desde una unidad, el CCAES, que ha coordinado la vigilancia en el ámbito nacional a través del consenso de la Ponencia de Alertas y Planes de Preparación y Respuesta. Busca fundamentalmente promover la reflexión entre profesionales y responsables de poner en marcha los sistemas de vigilancia.
Primera parte: resumen de la epidemia de COVID-19 en España y su vigilanciaPrimeras semanas. Declaración de emergencia de salud pública de importancia internacional y declaración de pandemia por parte de la Organización Mundial de la Salud
El 31 de diciembre de 2019, la Comisión de Salud Municipal de Wuhan (Hubei, China) notificó a la Organización Mundial de la Salud (OMS) 27 casos de neumonía de etiología desconocida con inicio de los síntomas el 8 de diciembre. El 7 de enero de 2020, las autoridades chinas identificaron como agente causante un nuevo virus de la familia Coronaviridae, que se denominó SARS-CoV-2, cuya secuencia genética compartieron el 12 de enero. El 13 de enero, Tailandia informó del primer caso diagnosticado fuera de China. El Director General de la OMS declaró el brote de nuevo coronavirus como una emergencia de salud pública de importancia internacional el 30 de enero.
El fin de semana del 22 y 23 de febrero, las autoridades italianas informaron sobre importantes agrupamientos de casos en Lombardía, Piamonte y Véneto. En la última semana de febrero, el norte de Italia era ya el epicentro de la pandemia, y el 8 de marzo, Italia decretó estrictas medidas de salud pública, incluido el distanciamiento físico. El 11 de marzo de 2020, la OMS determina en su evaluación que la COVID-19 constituye una pandemia global2.
En España, los dos primeros casos se detectaron el 31 de enero de 2020 en La Gomera y el 9 de febrero en Mallorca, importados de Alemania y Francia, respectivamente, y no originaron casos secundarios.
Primera onda de la pandemia en España. Paso rápido de la contención a la mitigaciónEntre el 24 y el 25 de febrero se notificaron cinco casos en Tenerife, Madrid, Comunidad Valenciana y Cataluña, con vínculo epidemiológico con Italia. El 2 de marzo se habían detectado 114 casos en España y esa semana aumentaron progresivamente, aunque la mayoría tenían un vínculo identificado y la transmisión se concentraba en dos zonas del territorio.
En aquel momento, la definición de «caso» incluía a aquellas personas con un cuadro clínico compatible con infección respiratoria aguda y antecedentes en los 14 días previos de estancia en áreas con transmisión comunitaria de COVID-19 o de contacto estrecho con casos probables o confirmados, así como a personas hospitalizadas por infección respiratoria aguda con criterios de gravedad descartadas otras posibles etiologías.
El lunes 9 de marzo se duplicaron los casos en 24 horas, de 527 notificados hasta el domingo a 999 notificados el lunes. El 10 de marzo, el porcentaje de casos sin vínculo conocido había pasado de un 2,5% a un 28%, y en la semana del 9 al 15 de marzo el incremento medio diario de casos notificados fue del 38%, pasando a 7767 ese domingo.
En este contexto, ante el incremento de casos, la pérdida de las cadenas de transmisión y la necesidad de implementar medidas coordinadas por la gran amenaza potencial, el 14 de marzo se declaró el estado de alarma mediante el Real Decreto 463/20203, reforzado entre el 30 de marzo y el 8 de abril con un «permiso laboral obligatorio recuperable» que buscaba evitar toda actividad económica no esencial y enlazaba con los días festivos de Semana Santa del 9 al 12 de abril4.
El 24 de enero se publicó la primera versión del procedimiento de vigilancia y se acordó notificar los casos de forma individualizada a través de la herramienta SiViEs de la Red Nacional de Vigilancia Epidemiológica, gestionada por el Centro Nacional de Epidemiología. Durante los primeros 3 meses, la definición de «caso» fue adaptándose al contexto epidemiológico, la evidencia clínica, las capacidades de vigilancia y la disponibilidad de pruebas diagnósticas. Hasta principios de mayo hubo ocho actualizaciones de la estrategia con cambios en la definición de «caso», centrada en los primeros momentos en la detección temprana de casos importados y muy limitada por la necesidad de priorizar las escasas pruebas diagnósticas disponibles.
La rápida evolución de la situación hizo imposible enseguida la notificación diaria individualizada, y se acordó el envío de datos agregados diariamente al CCAES incluyendo el número de casos confirmados, hospitalizados, ingresados en la unidad de cuidados intensivos y fallecidos, para analizar la evolución de la epidemia en tiempo real y poder disponer de los datos mínimos necesarios para la toma de decisiones. Así, desde finales de febrero, el sistema de vigilancia incluía información agregada para el seguimiento diario de la curva epidémica y, de forma limitada, información individualizada para la caracterización de casos que permitió el análisis de la afectación por sexo y grupos de edad, objetivándose una mayor proporción de casos en mujeres y de enfermedad grave en hombres5.
Los resultados de la primera ronda del estudio nacional de seroprevalencia ENE-COVID6 permitieron estimar la sensibilidad del sistema de vigilancia durante la primera onda en un 9,7% (intervalo de confianza del 95%: 8,96-10,29). Es decir, que el número real de infecciones estimado en el pico de esta onda se acercaría a las 100.000 diarias, muy superior a las 10.000 notificadas al sistema. Quedaron sin diagnosticar los casos leves y asintomáticos, generalmente personas más jóvenes que no requerían hospitalización y con baja letalidad.
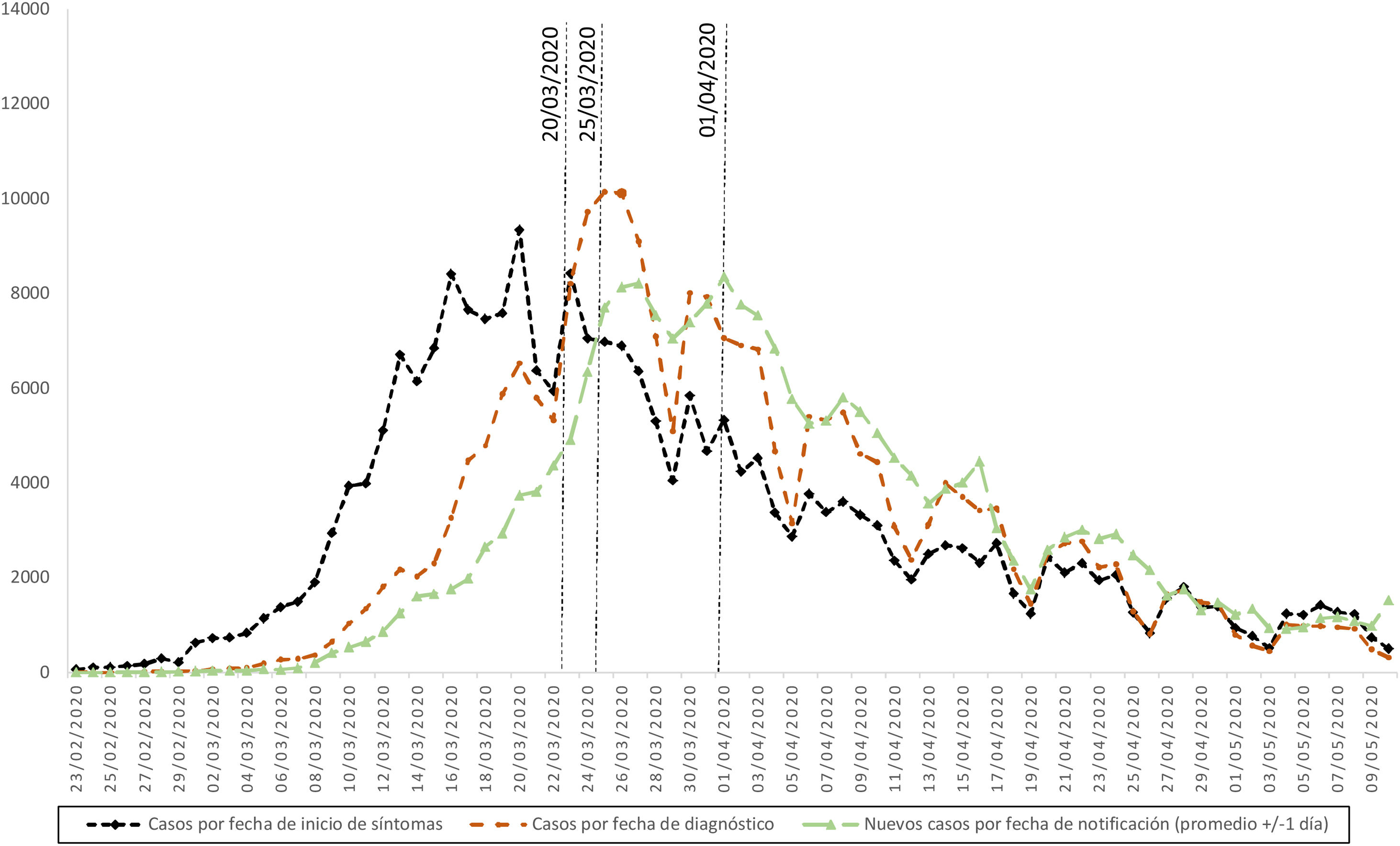
A principios de mayo, con una situación epidemiológica favorable, la Ponencia acordó que la notificación diaria de casos en el territorio nacional fuera exclusivamente individualizada. Se automatizaron y simplificaron algunos procesos de vigilancia y se introdujeron en SiViEs los datos individuales de cada caso confirmado desde el inicio. Un análisis de puntos de inflexión de la serie de datos de la primera ola, mediante una regresión joinpoint, muestra el pico de casos por fecha de inicio de los síntomas el 20 de marzo, por fecha de diagnóstico el 25 de marzo y por fecha de notificación el 1 de abril; es decir, un retraso de 12 días entre el inicio de los síntomas y la notificación (fig. 1). Este retraso al estimar la evolución temporal de la curva basándose en los casos notificados se vio también en una estimación realizada con técnicas de nowcasting7.
Proceso de desescalada. Refuerzo de las capacidades de vigilancia y mejora de los sistemas de informaciónEl 4 de mayo se inició un proceso de desescalada que finalizó el 21 de junio y que tenía como marco el «Plan de transición hacia una nueva normalidad», de 28 de abril. El Plan incluía cuatro fases con incremento progresivo de las actividades socioeconómicas y de la movilidad8. Este proceso fue acompañado de la nueva «Estrategia de diagnóstico precoz, vigilancia y control», aprobada el 6 de mayo, que tenía por objeto la detección y la notificación exhaustiva de los casos, su aislamiento y la cuarentena de sus contactos.
Un panel de indicadores cualitativos y cuantitativos de la situación epidemiológica y las capacidades básicas fueron guiando el proceso9, y fueron la base para la aprobación, unos meses después, del documento de «Actuaciones de respuesta coordinada»10. Este documento ha permitido establecer las recomendaciones sobre las medidas no farmacológicas de control de la transmisión en las etapas posteriores.
Las lecciones aprendidas en la primera ola permitieron crear o consolidar sistemas adicionales para el seguimiento de la pandemia. Cabe destacar el sistema de recogida de resultados de laboratorio SERLAB, que en un primer momento incluyó todos los resultados de las pruebas de reacción en cadena de la polimerasa y de otras pruebas moleculares, y posteriormente de los test rápidos de antígenos, de los laboratorios tanto públicos como privados. Hay que mencionar también el sistema de información sobre capacidad hospitalaria, que recibe información diaria de hospitales públicos y privados con cobertura nacional. En junio de 2020 se inició la vigilancia nacional de brotes de COVID-19, cuyo análisis ha sido de gran ayuda para identificar situaciones, ámbitos y grupos de población de mayor riesgo11.
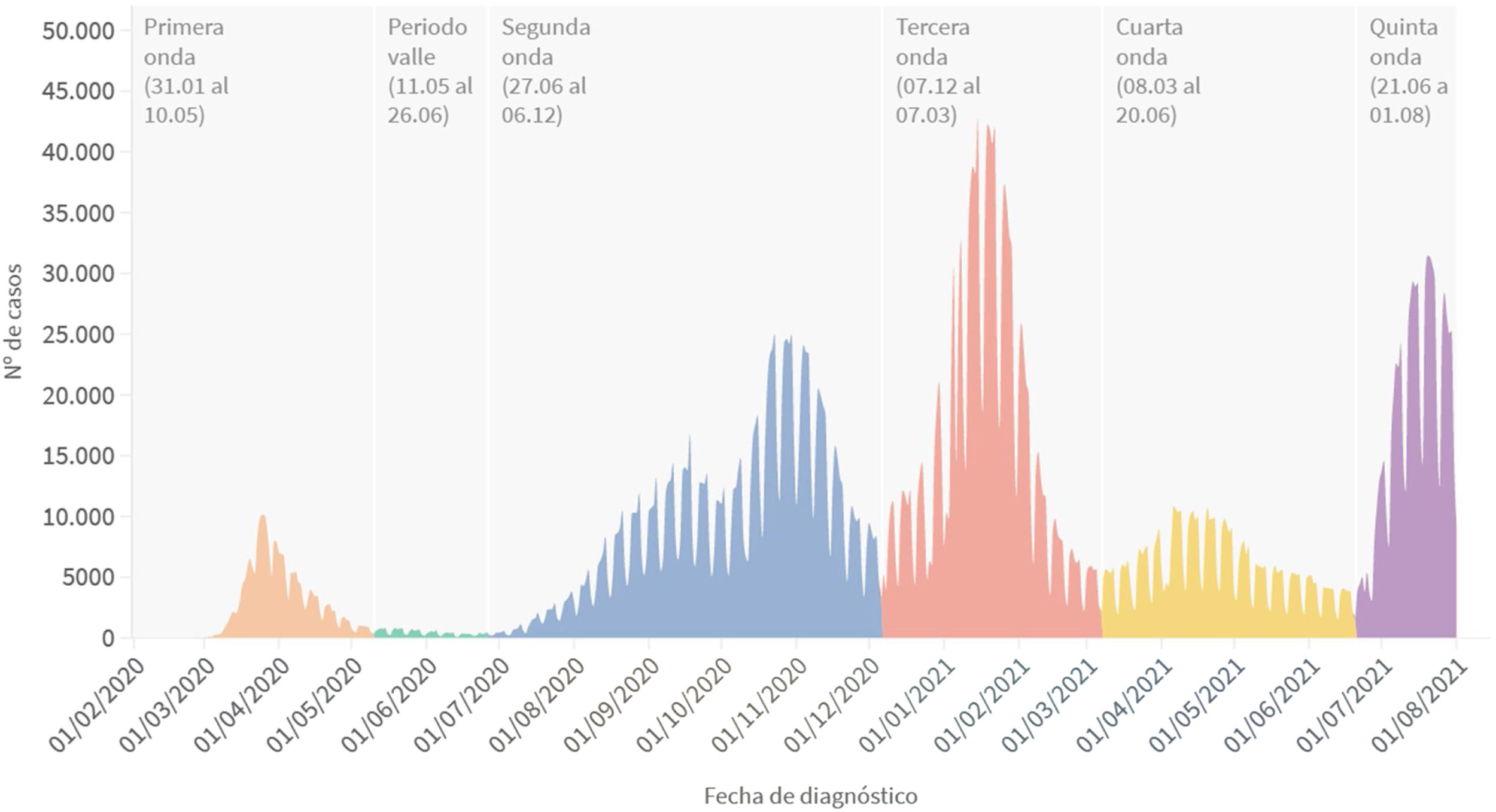
Segunda onda pandémica y posteriores. Adaptación de las herramientas y de los sistemas de vigilanciaEl levantamiento de las restricciones a la movilidad al inicio del verano de 2020 y la detección de importantes brotes, inicialmente en Cataluña y Aragón, relacionados con la movilidad de trabajadores del sector agrícola, supuso de nuevo un desafío para el SNS. Un aumento lento, pero constante, de casos desde finales de junio marcó el inicio temprano de una segunda onda pandémica en España, que fue seguida de otras tres (aunque no todos los territorios siguieron el mismo patrón), todas de diferente magnitud e impacto, pero en general todas asociadas a periodos de incremento de las interacciones de poblaciones de territorios con diferente situación epidemiológica, como ocurrió durante el verano, en el puente de diciembre y en Navidad del año 2020 (fig. 2).
La segunda onda y las posteriores tuvieron unas características y un comportamiento diferentes de la primera (tabla 1). La proporción de casos fue mayor en las mujeres en la primera onda, hecho que no se observó en las siguientes. La mediana de edad pasó de 61 años en la primera onda a 28 años en la quinta (en la segunda, tercera y cuarta ondas, la edad mediana fue de 41, 42 y 38 años, respectivamente). El porcentaje de casos asintomáticos pasó de un 6% en la primera onda a alrededor del 40% en las posteriores.
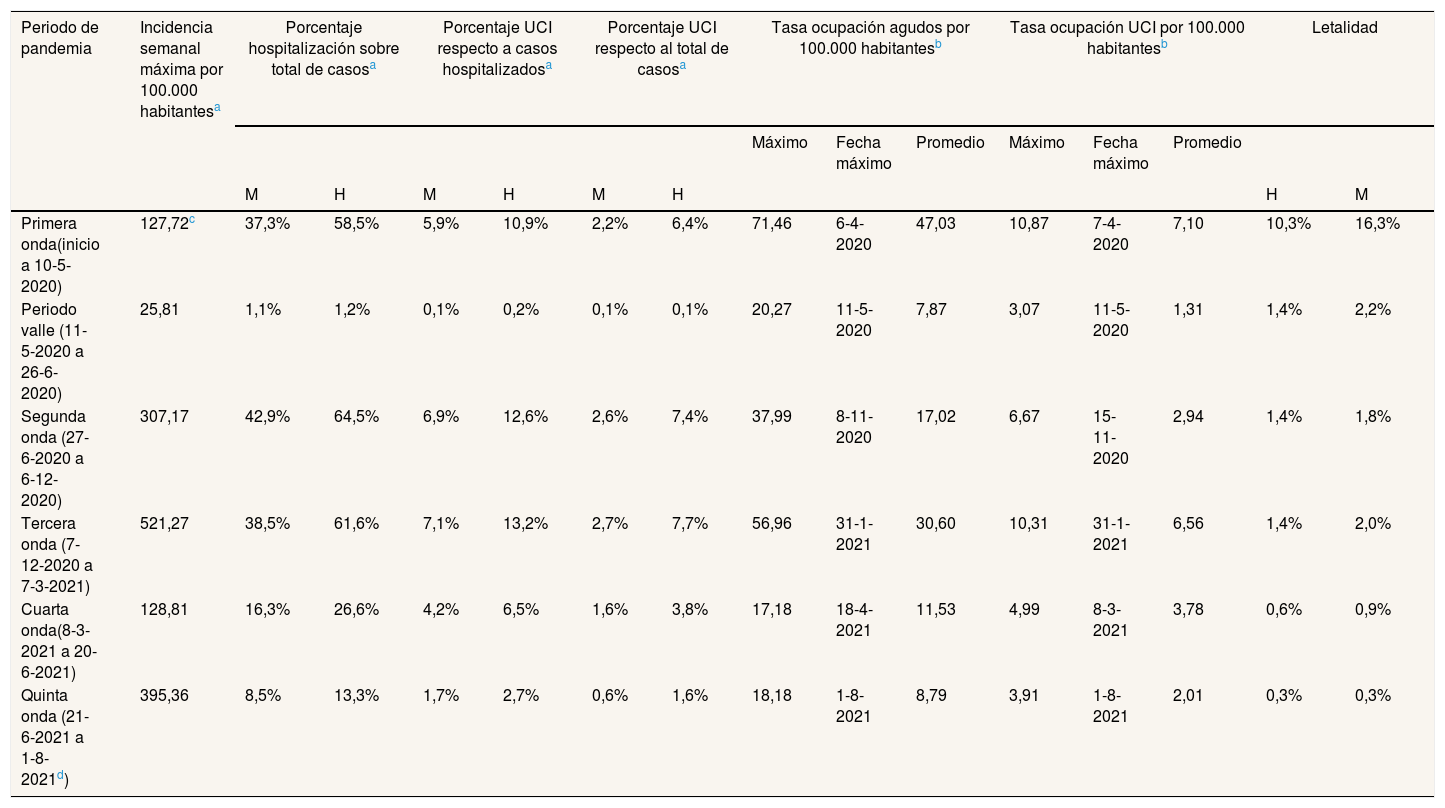
Incidencia semanal máxima e indicadores de gravedad y de presión hospitalaria producidos por el SARS-CoV-2 en los distintos periodos pandémicos
| Periodo de pandemia | Incidencia semanal máxima por 100.000 habitantesa | Porcentaje hospitalización sobre total de casosa | Porcentaje UCI respecto a casos hospitalizadosa | Porcentaje UCI respecto al total de casosa | Tasa ocupación agudos por 100.000 habitantesb | Tasa ocupación UCI por 100.000 habitantesb | Letalidad | ||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Máximo | Fecha máximo | Promedio | Máximo | Fecha máximo | Promedio | ||||||||||
| M | H | M | H | M | H | H | M | ||||||||
| Primera onda(inicio a 10-5-2020) | 127,72c | 37,3% | 58,5% | 5,9% | 10,9% | 2,2% | 6,4% | 71,46 | 6-4-2020 | 47,03 | 10,87 | 7-4-2020 | 7,10 | 10,3% | 16,3% |
| Periodo valle (11-5-2020 a 26-6-2020) | 25,81 | 1,1% | 1,2% | 0,1% | 0,2% | 0,1% | 0,1% | 20,27 | 11-5-2020 | 7,87 | 3,07 | 11-5-2020 | 1,31 | 1,4% | 2,2% |
| Segunda onda (27-6-2020 a 6-12-2020) | 307,17 | 42,9% | 64,5% | 6,9% | 12,6% | 2,6% | 7,4% | 37,99 | 8-11-2020 | 17,02 | 6,67 | 15-11-2020 | 2,94 | 1,4% | 1,8% |
| Tercera onda (7-12-2020 a 7-3-2021) | 521,27 | 38,5% | 61,6% | 7,1% | 13,2% | 2,7% | 7,7% | 56,96 | 31-1-2021 | 30,60 | 10,31 | 31-1-2021 | 6,56 | 1,4% | 2,0% |
| Cuarta onda(8-3-2021 a 20-6-2021) | 128,81 | 16,3% | 26,6% | 4,2% | 6,5% | 1,6% | 3,8% | 17,18 | 18-4-2021 | 11,53 | 4,99 | 8-3-2021 | 3,78 | 0,6% | 0,9% |
| Quinta onda (21-6-2021 a 1-8-2021d) | 395,36 | 8,5% | 13,3% | 1,7% | 2,7% | 0,6% | 1,6% | 18,18 | 1-8-2021 | 8,79 | 3,91 | 1-8-2021 | 2,01 | 0,3% | 0,3% |
H: hombre; M: mujer; UCI: unidad de cuidados intensivos.
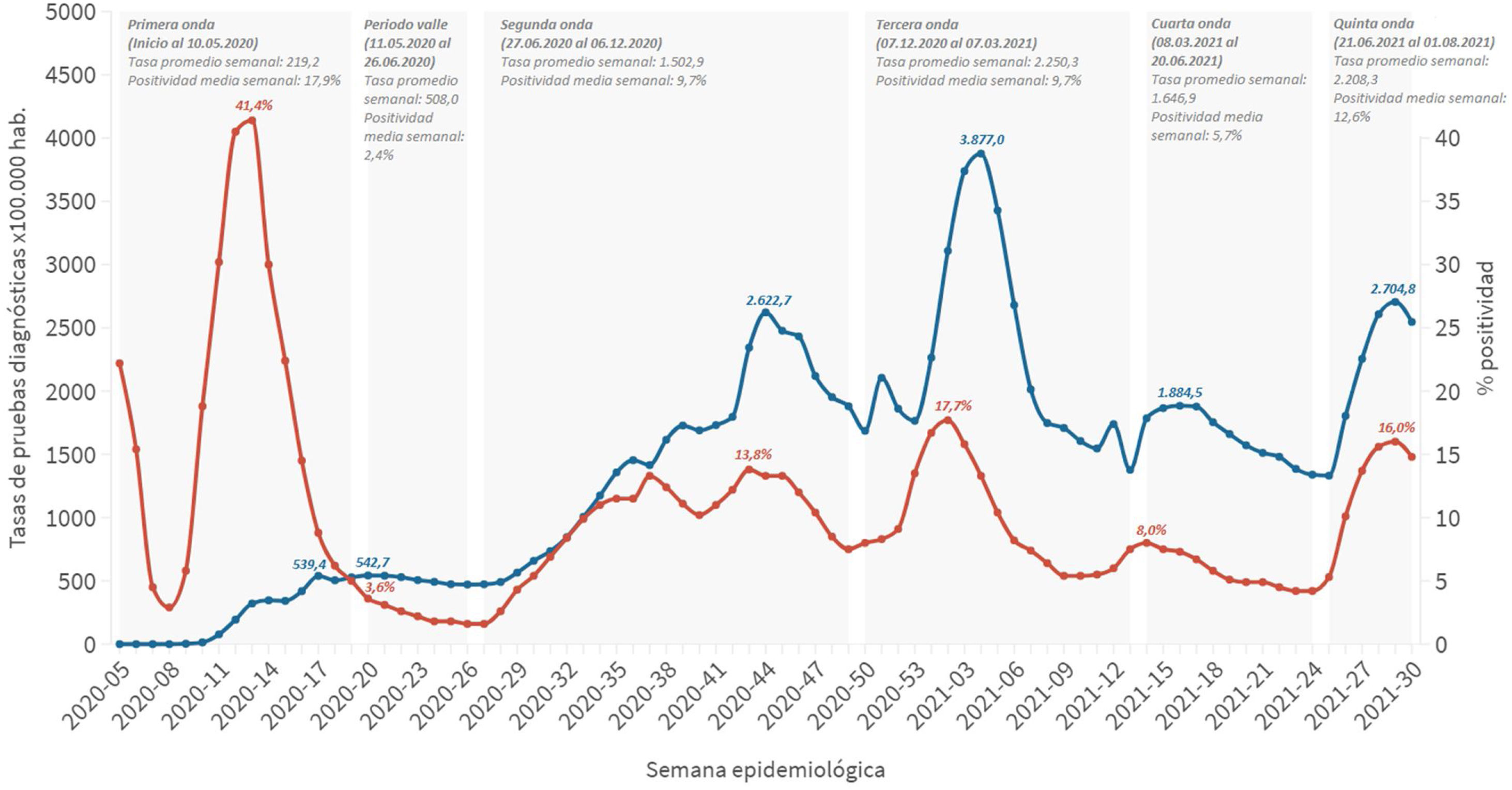
La capacidad diagnóstica aumentada y la mejora de la estrategia de detección precoz de casos y seguimiento de contactos incrementaron notablemente la capacidad de detección del sistema. La figura 3 muestra la evolución de las pruebas diagnósticas realizadas y el porcentaje de positividad. Según los resultados del estudio ENE-COVID, y utilizando los indicadores de letalidad asociados a este estudio6,12, se estima que la sensibilidad del sistema pasó del 9,7% al 60-80% a partir de mayo de 2020.
Segunda parte: reflexiones para impulsar el cambio de la vigilancia en salud pública en EspañaComo refleja la comunicación de la Comisión Europea sobre las primeras lecciones aprendidas13, la COVID-19ha puesto de manifiesto el papel esencial de la vigilancia, ha mostrado las limitaciones de los sistemas actuales y ha hecho evidente que estos son tan efectivos como los datos que los alimentan. En toda Europa, la falta de datos comparables, completos y oportunos en las primeras semanas significó que la evaluación del riesgo y la investigación epidemiológica no pudieron llevarse a cabo de forma idónea, perdiendo un tiempo crítico para detectar la verdadera escala, la velocidad y la gravedad de la epidemia, y retrasando la toma de decisiones clave.
La pandemia todavía no ha terminado, pero es importante ir analizando los distintos ámbitos involucrados, y la vigilancia es uno fundamental.
El compromiso de los profesionales frente a la falta de recursosEsta crisis ha evidenciado la fortaleza y el compromiso de los/las profesionales y de los/las ciudadanos/as de nuestro país. En el campo de la salud pública, la escala y la velocidad del brote superaron rápidamente los recursos y las capacidades de las unidades de vigilancia, y fue el compromiso de los/las profesionales lo que posibilitó que pudiéramos disponer de información de la mejor calidad posible para guiar la toma de decisiones. La red de vigilancia en España está consolidada, sus responsables tienen experiencia, pero la infradotación crónica de recursos hizo inviable una respuesta rápida y suficiente en muchos territorios, y supuso en los primeros momentos una falta de agilidad en la recogida y el análisis de la información.
La falta de automatización de muchos procesos ha dificultado la recogida oportuna de información y ha puesto en duda la confianza en el sistema de vigilanciaEl desarrollo tecnológico de los sistemas sanitarios ha sido tradicionalmente impulsado por las necesidades de gestión de los recursos asistenciales. Las unidades responsables de la salud pública han tenido normalmente una participación menor y tardía en dichos procesos. Como consecuencia, los sistemas están escasamente automatizados, son poco interoperables entre las diferentes unidades del sistema y están infradimensionados para trabajar con los volúmenes de datos utilizados durante la pandemia. Por ello, se vieron ampliamente desbordados en los primeros momentos, con graves dificultades para poder recoger y notificar de manera oportuna los casos que se confirmaban.
Esta situación, en especial al principio, llevó al cuestionamiento y la desconfianza hacia las instituciones y los servicios de salud pública. Para que esto no suceda de nuevo, deben producirse cambios en la cultura de las Administraciones sanitarias. La salud pública y la vigilancia deben participar en el proceso de desarrollo digital del SNS y de otros organismos con implicaciones en la salud, desde el primer momento y al mismo nivel que el resto de las áreas involucradas.
La necesidad de adaptación rápida supuso una mejora en los sistemas existentes y el desarrollo de nuevos sistemas y herramientasEn los primeros momentos, la insuficiencia de las herramientas para la vigilancia se vio clara. Sin embargo, se ha puesto de manifiesto que, cuando hay voluntad y se invierten recursos, los sistemas se pueden adaptar rápidamente y consiguen capturar la información necesaria con altísimos niveles de calidad. Así, la COVID-19 se ha convertido en la primera enfermedad de declaración obligatoria informatizada y automatizada prácticamente en todo el país. Gracias a ello, se ha obtenido información oportuna a todos los niveles. Otros ejemplos son la creación de SERLAB y el registro de vacunaciones (REGVACU), así como la incorporación a la vigilancia de los datos de secuenciación genética, que ha supuesto también una coordinación importante entre los servicios de microbiología y salud pública, y un nuevo reto de integración de información. Otro ejemplo es la monitorización del virus en aguas residuales, que puede ser una herramienta de gran utilidad y debe estudiarse la mejor forma de integrarla en los sistemas de alerta y vigilancia de determinadas enfermedades. El desafío ahora es que estas herramientas no tengan únicamente un desarrollo enfocado a la vigilancia de la COVID-19, sino que se conviertan en cambios estructurales que mejoren la calidad de la vigilancia.
Necesidad de reforzar la capacidad de análisisDurante el curso de la pandemia se ha hecho un gran esfuerzo en la recogida de datos relevantes para su seguimiento, pero su utilidad ha estado limitada por la falta de un análisis profundo y oportuno. El proceso de unificación de los sistemas de vigilancia y, en algunos casos, de la utilización de identificadores únicos que se produjo progresivamente a partir del 11 de mayo de 2020, permitieron una mejor automatización de los procesos de análisis y un uso más exhaustivo de la información de diferentes fuentes, aunque se siguen necesitando mejoras sustanciales en estos aspectos.
Un sistema de vigilancia fuerte debe contar con una sólida capacidad de análisis para poder gestionar las medidas de prevención y control con el menor retraso posible, y poder evaluar las consecuencias de una crisis como la vivida. El abordaje de la pandemia requiere multiplicar los análisis de datos para considerar no solo la evolución de la situación epidemiológica en términos absolutos, sino también la interacción con otros problemas como la cronicidad y las desigualdades sociales en salud14, y será necesario profundizar en el impacto en los grupos más vulnerables, así como determinar la carga real de la enfermedad y las inequidades asociadas15.
Además, deben promoverse alianzas con unidades de investigación para establecer el asesoramiento científico y coordinar las acciones conjuntas necesarias en momentos de crisis. El estudio de seroprevalencia coordinado por el Instituto de Salud Carlos III es un buen ejemplo de ello, así como la colaboración establecida con el Comité Español de Matemáticas.
Necesidad de cambios estructurales profundos en la vigilancia en salud pública. Integración de la salud pública en todos los niveles asistencialesEsta crisis ha evidenciado la necesidad urgente de transformar la salud pública y generar nuevos paradigmas que faciliten la adopción de políticas transversales. La salud pública debe integrarse en los niveles asistenciales, trabajar de la mano y compartir datos de la forma más efectiva, pero también debe colaborar con múltiples áreas de conocimiento y agentes ajenos al sector salud, como el económico o el social, afianzando redes sólidas de colaboración que generen sinergias para que las políticas sanitarias sean efectivas en lo teórico, pero también factibles y aplicables en la práctica16.
En el dictamen de la Comisión para la Reconstrucción Social y Económica publicado en julio de 2020 se recoge la necesidad de reforzar la vigilancia en salud pública, y del desarrollo en las comunidades autónomas de estructuras de salud pública dotadas de los medios humanos y tecnológicos, y de los recursos presupuestarios necesarios, para el desempeño eficaz de sus funciones17.
Debemos convertir las acciones puestas en marcha durante la pandemia en cambios estructurales que aseguren una mejor respuesta coordinada ante futuras crisis. Disponer de sistemas de vigilancia robustos, flexibles y eficientes que reduzcan las brechas territoriales y entre los diferentes componentes del sistema sanitario es clave para esta transformación.
Un reto inmediato para el desarrollo de la vigilancia en salud pública es reconocer su carácter multidisciplinario, incorporando nuevas profesiones a los equipos de vigilancia y reforzando los habituales perfiles sanitarios con aquellos más relacionados con las ciencias sociales, la informática, la gestión y el análisis de datos. Es fundamental también desarrollar las herramientas de apoyo necesarias y potenciar las alianzas con los campos de la asistencia, la investigación y la docencia.
La importancia de la coordinación en materia de salud pública en un Estado descentralizadoLa Ponencia de Alertas y Planes de Preparación y Respuesta, al igual que el resto de las Ponencias, han tenido un papel fundamental en la gestión de la pandemia. El día 24 de enero se publicó la primera versión de la «Estrategia de vigilancia, detección precoz y control de la COVID-19». Esta estrategia, en revisión permanente, ha dado un marco común y ha logrado un consenso en las actuaciones de vigilancia y control de casos y contactos, nada fácil en situaciones de crisis, con escenarios diferentes entre los distintos territorios, con información escasa y con un grado de incertidumbre alto. Pero, precisamente en estas situaciones, es imprescindible integrar el conocimiento y la experiencia de todos los profesionales.
Necesidad de compartir datos en el ámbito internacional para contribuir a la coordinación en etapas tempranasComo el Panel Independiente para la Preparación y Respuesta ante una Pandemia establecido por la OMS18 concluyó, el sistema de alerta internacional actual no funciona con la agilidad suficiente al enfrentarse a patógenos respiratorios que se propagan rápido. Es preciso rediseñar y desarrollar los sistemas de vigilancia y alerta en los ámbitos nacional, regional y mundial, y esto requiere un compromiso con un desarrollo equilibrado en todos los países.
Habrá que estar también atentos a la creación del espacio europeo de datos en el sector sanitario, una de las prioridades de la Comisión para el periodo 2019-2025. La propuesta es construir un sistema de datos sobre bases transparentes que protejan plenamente los datos de las personas y refuercen la portabilidad de sus datos sanitarios19.
ConclusionesLo reflejado en este artículo es una primera reflexión, pero se requieren un análisis y una evaluación profundos para identificar y dar respuesta a las debilidades y fragilidades del sistema de vigilancia, los puntos de mejora, los que deben fortalecerse y la mejor solución para hacerlo. Es necesario iniciar una reforma profunda de la vigilancia, que debe llegar enmarcada en una estrategia de vigilancia en salud pública y en el desarrollo de un real decreto que articule una red de vigilancia en salud pública. Los/las profesionales debemos hacer todo lo que esté en nuestra mano para salir de esta crisis con un sistema de vigilancia más fuerte, más resolutivo y mejor preparado para el futuro.
Disponibilidad de bases de datos y material para réplicaLos datos utilizados en este estudio son públicos y se pueden descargar gratuitamente en: https://cnecovid.isciii.es/covid19/#documentaci%C3%B3n-y-datoshttps://cnecovid.isciii.es/covid19/#documentaci%C3%B3n-y-datos (consultado el 5-3-2022).
Contribuciones de autoríaM.J. Sierra Moros escribió el primer borrador del manuscrito, en cuya concepción, planteamiento y diseño participaron también F. Simón Soria, B. Suárez Rodríguez y L. García San Miguel. E.V. Martínez Sánchez y S. Monge Corella hicieron el análisis de los datos y elaboraron las tablas y figuras, en cuya interpretación han participado todos/as los/las autores/as. Todas las personas firmantes han colaborado en la redacción del artículo y en la revisión crítica de los diferentes borradores con importantes contribuciones intelectuales, han aprobado la versión final del manuscrito y se responsabilizan de su contenido.
AgradecimientosA todos/as los/las profesionales de la Red Nacional de Vigilancia Epidemiológica que con su dedicación y esfuerzo han hecho posible que durante la pandemia de COVID-19 se dispusiera de información de calidad para guiar la toma de decisiones.
FinanciaciónNinguna.
Conflicto de interesesNinguno.