Se describe la organización general de la atención urgente extrahospitalaria en las comunidades autónomas y se recogen datos de actividad correspondientes a 2010, a partir de la información disponible en el Sistema de Información de Atención Primaria del Ministerio de Sanidad, Política Social e Igualdad. La atención urgente se presta a través de dispositivos diversos que cubren las 24 horas. Medicina de familia atendió 17,8 millones de consultas urgentes y enfermería 10,2 millones (año 2010, 14 comunidades autónomas, 79,7% de la población del Sistema Nacional de Salud). La frecuentación a urgencias oscila entre 0,11 y 0,83 consultas urgentes por habitante y año a medicina de familia, y entre 0,05 y 0,57 consultas por habitante y año a enfermería. Toda reforma en la gestión de las urgencias prehospitalarias comporta cambios organizativos y pretende mejoras valorables en la coordinación asistencial. Respecto a los nuevos diseños organizativos, el mayor peso específico recae en la parcela de recursos humanos para poder conseguir los nuevos objetivos de futuro que se planteen en una estructura de trabajo en equipo en su significado más operativo. No cabe duda de que el reto principal que se plantea es una óptima coordinación con otros niveles asistenciales, sin olvidar otros colectivos de servicios al ciudadano, como cuerpos policiales, servicios sociales, residencias geriátricas, etc. Si la mejor atención al usuario tiene que centrar todos estos esfuerzos, su contrapartida, con su movilidad, variabilidad individual, nivel de exigencia y, sobre todo, según su uso de los servicios disponibles, es la que determinará el resultado final. La cuantificación de los logros puede medirse de diversas maneras, pero principalmente como los recursos empleados, el grado de satisfacción de todos los actores implicados y la óptima gestión de la demanda que contribuya a difundir la necesidad de un uso racional de los servicios sanitarios.
The present article describes the general organization of pre-hospital emergency care in the autonomous regions and provides data on activity corresponding to 2010, drawn from the information available in the Primary Care Information System of the Ministry of Health, Social Policy and Equality. Emergency care is provided through various organizational structures covering 24-hour periods. Family medicine attended 17.8 million emergency consultations and nursing attended 10.2 million (year 2010, 14 autonomous communities, 79.7% of the National Health System population). Emergency department utilization ranged between 0.11 and 0.83 urgent family physician consultations per inhabitant/year and between 0.05 and 0.57 nursing consultations per inhabitant/year. Any reform in the management of pre-hospital emergency care will involve organizational changes and aims to produce measurable improvements in healthcare coordination. In the new organizational designs, most of the responsibility lies with human resources in order to achieve the new goals for the future aims to be presented in an operational teamwork structure. Undoubtedly, the main challenge is to achieve optimal coordination with other welfare levels, including the police, social services, nursing homes, etc. If optimal care of the population needs to count on the efforts of all these groups, mobility, individual differences, consistent achievement of high standards, and –most of all– the use of these services by citizens will determine the final result. The results can be quantified in various ways, but evaluation should concentrate on the resources used, the degree of satisfaction among all the parties involved and optimal management of demand, which will help to disseminate the need for a rational resource use.
- •
La red sanitaria pública para la atención urgente, incluida la domiciliaria, consiste en centros de salud y consultorios locales durante su horario habitual, dispositivos específicos extrahospitalarios (tipo Servicios de Urgencias de Atención Primaria) y los centros coordinadores de urgencias y emergencias (061 y 112).
- •
En 2010 se han atendido, en los dispositivos específicos extrahospitalarios, 22,4 millones de urgencias de medicina y 12,5 millones de enfermería (datos extrapolados a partir de 14 comunidades autónomas).
- •
El modelo de Atención Continuada Urgente del Territorio es un sistema integrado que comprende cuatro elementos clave: una política específica de recursos humanos que incluye la formación continuada, un sistema de triage estructurado, la homogenización de circuitos y flujos entre niveles asistenciales incluyendo la historia clínica compartida, y la gestión integrada entre atención primaria y hospitalaria.
- •
Algunos rasgos de la aplicación del modelo de Atención Continuada Urgente del Territorio en Cataluña incluyen la creación de la figura del coordinador de urgencias, la reorganización de los recursos, la creación de nuevos dispositivos de urgencias con más recursos y la creación de direcciones funcionales únicas para atención primaria y hospitalaria.
El análisis de la atención sanitaria de carácter urgente en el medio extrahospitalario presenta muchas vertientes, incluida su relación no siempre sencilla con las urgencias hospitalarias1. Seguramente en conexión con el propio concepto de “urgencia” (que engloba una gran variedad de situaciones) se encuentra el hecho de la pluralidad organizativa que requiere su atención, que se extiende a los sistemas de información. El Ministerio de Sanidad, Política Social e Igualdad, y las comunidades autónomas en el seno del Sistema de Información de Atención Primaria (SIAP), se han propuesto construir un SIAP2 consensuado y útil para el conjunto del Sistema Nacional de Salud (SNS), que incluye tanto el contenido como la metodología para la obtención de los datos. Se presentan aquí algunos de los resultados generales sobre la organización y la actividad de la atención a la urgencia extrahospitalaria.
Material y métodosOrganizaciónSe ha utilizado como base el documento Atención a la urgencia extrahospitalaria; organización en las comunidades autónomas3, junto a la información disponible en las páginas web de cada una de ellas (tabla 1).
Organismos que coordinan la atención a las urgencias y emergencias extrahospitalarias en las comunidades autónomas
| Comunidad autónoma | Denominación | Dependencia | Web |
| Andalucía | Empresa Pública de Emergencias Sanitarias | Empresa pública | http://www.epes.es/cocoon/index.html |
| Aragón | Gerencia de Urgencias y Emergencias 061-Aragón | Gerencia del Servicio Regional de Salud | http://www.aragon.es/DepartamentosOrganismosPublicos/Organismos/Servicio-Aragones-de-Salud/Areas-Tematicas/InformacionCiudadano_DerechosDeberes/ci.05_aragon_urgencias.detalleDepartamento |
| Asturias | SAMU Asturias (Servicio de Atención Médica Urgente) | Gerencia del Servicio Regional de Salud | http://www.asturias.es/portal/site/astursalud/menuitem.461040ff6bd06c3bee65750268414ea0/?vgnextoid=9488e109806e6210VgnVCM10000097030a0aRCRD |
| Baleares | SAMU 061 Baleares (Servicio de Atencion Médica Urgente) | Gerencia del Servicio Regional de Salud | http://pactepalma.com/linea_es.php?id=44&id_recursoCategoria=0 |
| Canarias | SUC - Servicio de Urgencias de Canarias | GSC-Gestión de servicios para la salud y la seguridad en Canarias | http://www.gsccanarias.com/ |
| Cantabria | Gerencia 061 | Gerencia del Servicio Regional de Salud | http://www.scsalud.es/061/index.php |
| Castilla y León | Emergencias Sanitarias de Castilla y León Sacyl | Gerencia del Servicio Regional de Salud | http://www.salud.jcyl.es/sanidad/cm/institucion/tkContent?idContent=711505&locale=es_ES&textOnly=false |
| Castilla-La Mancha | GUETS - Gerencia de Urgencias, Emergencias y Transporte Sanitario del SESCAM | Gerencia del Servicio Regional de Salud | http://sescam.jccm.es/web1/home.do?main=/ciudadanos/elSescam/elSescamQueHacemosCarteraGUETS.html |
| Cataluña | SEM - Sistema d’Emergències Mèdiques | Empresa pública | http://www.sem.es/portal/web/benvinguda |
| Comunidad Valenciana | Servicio de Asistencia Sanitaria Urgente y Emergencias (Dirección General de Asistencia Sanitaria) | Gerencia del Servicio Regional de Salud | http://www.san.gva.es/cas/inst/homeinst.html |
| Extremadura | Servicio Público de Atención de Urgencias y Emergencias | Consejería de Presidencia | http://112.juntaex.es/ |
| Galicia | Urxencias Sanitarias 061 | Fundación Pública de Urxencias Sanitarias de Galicia 061 | http://061.sergas.es/asp/inicio.asp?idioma=2 |
| Madrid | Servicio de Urgencia Médica de Madrid, SUMMA 112 | Gerencia del Servicio Regional de Salud | http://www.madrid.org/cs/Satellite?language=es&pagename=SUMMA112%2FPage%2FS112_home |
| Murcia | Gerencia de Emergencias del 061 | Gerencia del Servicio Regional de Salud | http://www.061murcia.org/ |
| Navarra | Centro de Gestión de Emergencias 112 SOS Navarra | Agencia Navarra de Emergencias (Presidencia) | http://www.navarra.es/home_es/Gobierno+de+Navarra/Organigrama/Los+departamentos/Presidencia+justicia+e+interior/Organigrama/Estructura+Organica/ANE/ |
| País Vasco | Emergentziak - Emergencias | Gerencia del Servicio Regional de Salud | http://www.osakidetza.euskadi.net/v19-emer0001/es/contenidos/informacion/emer_nuestra_organizacion/es_emer/emergencias_nuestra_organizacion.html |
| La Rioja | SOS Rioja | Consejería de Administraciones Públicas | http://www.larioja.org/npRioja/default/defaultpage.jsp?idtab=441001 |
| Ceuta y Melilla | Servicio 061 | INGESA | http://www.ingesa.msc.es/organizacion/quienes/home.htm |
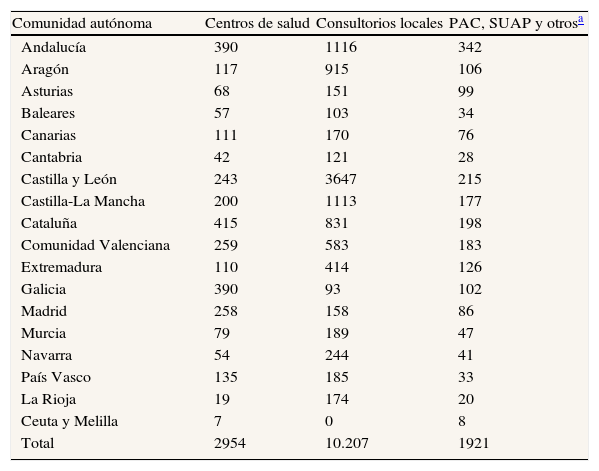
Se han recabado datos de actividad urgente de las comunidades autónomas. Sus sistemas de información responden a necesidades propias y es por ello que los datos no siempre son homogéneos. En el momento actual se dispone de información homogénea en relación a la actividad ordinaria2,4, pero no de forma completa sobre la actividad urgente. Se presenta información correspondiente a 2010, desagregada por tipo de profesional, de 14 comunidades autónomas (79,7% de la población del SNS), y del total de las urgencias de 10 comunidades (51,3% población). En seis comunidades autónomas se conocen ambos aspectos. Los datos de 2007-2009 están disponibles en la web2. La información por lugar de atención incluye el 68,9% de la población del SNS. La frecuentación se ha calculado dividiendo el total de consultas urgentes entre la población con tarjeta sanitaria, y se expresa como número de consultas urgentes por habitante y año. Los datos corresponden a la actividad desarrollada en los dispositivos específicos de urgencias de atención primaria (puntos de atención continuada [PAC], Servicios de Urgencias de Atención Primaria [SUAP] y similares; tabla 2). No se incluye información sobre la atención prestada en los centros de salud y en los consultorios locales durante su horario habitual, por las dificultades intrínsecas de su registro, ni la ofrecida por otros servicios de urgencias extrahospitalarias (061 y dispositivos afines).
Número y tipo de dispositivos que atienden urgencias extrahospitalarias en las comunidades autónomas2
| Comunidad autónoma | Centros de salud | Consultorios locales | PAC, SUAP y otrosa |
| Andalucía | 390 | 1116 | 342 |
| Aragón | 117 | 915 | 106 |
| Asturias | 68 | 151 | 99 |
| Baleares | 57 | 103 | 34 |
| Canarias | 111 | 170 | 76 |
| Cantabria | 42 | 121 | 28 |
| Castilla y León | 243 | 3647 | 215 |
| Castilla-La Mancha | 200 | 1113 | 177 |
| Cataluña | 415 | 831 | 198 |
| Comunidad Valenciana | 259 | 583 | 183 |
| Extremadura | 110 | 414 | 126 |
| Galicia | 390 | 93 | 102 |
| Madrid | 258 | 158 | 86 |
| Murcia | 79 | 189 | 47 |
| Navarra | 54 | 244 | 41 |
| País Vasco | 135 | 185 | 33 |
| La Rioja | 19 | 174 | 20 |
| Ceuta y Melilla | 7 | 0 | 8 |
| Total | 2954 | 10.207 | 1921 |
PAC: punto de atención continuada; SUAP: servicio de urgencias de atención primaria.
Los dispositivos se agrupan en dos grandes tipos: a) Centros de salud que permanecen abiertos fuera de su horario de atención ordinaria. La denominación más frecuente es PAC, su ubicación suele ser rural y suelen están atendidos por los profesionales del equipo de atención primaria correspondiente, complementados en ocasiones por otros contratados para la atención urgente. b) En el ámbito urbano es frecuente la existencia de dispositivos dedicados únicamente a la urgencia extrahospitalaria, que se ubican en un centro de salud o en otras dependencias sanitarias, con personal propio y horario generalmente complementario al de los centros de salud. Se conocen como SUAP o con otras denominaciones. Pueden depender de gerencias de atención primaria o de los centros coordinadores de emergencias. Hay PAC y SUAP en Aragón, Asturias, Baleares, Castilla y León, Castilla-La Mancha, Madrid y Murcia; PAC y SNU en Canarias, Galicia y Navarra; PAC en Comunidad Valenciana, Extremadura y País Vasco; SUAP en La Rioja, Ceuta y Melilla. En Andalucía, los centros de atención a urgencias se denominan UCCU; en Cataluña CAP y CUAP; y en Navarra SUR, SUE y SEU. En Madrid, además, hay CAU, y en Murcia PEA.
En todas las comunidades autónomas, cualquier persona que precise atención urgente puede obtenerla de varias formas: personándose en un centro de salud o consultorio local, acudiendo a dispositivos de urgencia extrahospitalarios o solicitando atención en el domicilio, y también, si es necesario, en la calle. La versatilidad de la atención que se presta se sustenta en una organización compleja y flexible, y con particularidades locales. A continuación se describen los rasgos generales.
Centros de salud y consultorios localesEn todos los centros de salud existe una organización específica para la atención a las urgencias que se presenten durante el horario habitual (turnos, atención al propio cupo, etc.), tanto en el mismo centro como en el domicilio del paciente. La atención urgente se extiende a los consultorios locales, si bien el horario de éstos se restringe a sus horas de funcionamiento, que en los núcleos muy pequeños no es de carácter diario. En los centros de salud se dispone de dotación adecuada para la atención a las urgencias habituales, incluido el soporte vital avanzado, así como la posibilidad de requerir la intervención de otros profesionales (061-112) u ordenar trasporte sanitario al hospital. Igualmente, el personal sanitario de los centros de salud está disponible para ser activado por los centros coordinadores de urgencias. La actividad urgente se compatibiliza con las tareas ordinarias. En la tabla 2 se recoge la amplia red de centros de salud y consultorios locales existentes en cada comunidad autónoma.
Dispositivos específicos de atención urgente extrahospitalariaEn todas las comunidades autónomas hay dispositivos específicos para la atención a la urgencia extrahospitalaria. La denominación, los horarios y las funciones concretas de estos dispositivos varían entre, e incluso dentro de, cada comunidad autónoma, pero pueden describirse dos grandes tipos de dispositivos: PAC y SUAP. En la tabla 2 se recogen numéricamente, y en la página web del Ministerio de Sanidad, Política Social e Igualdad2 se encuentra una relación de estos dispositivos por comunidades autónomas.
Centros coordinadores de urgencias y emergenciasDurante el último decenio, en todas las comunidades autónomas se han puesto a disposición de los ciudadanos teléfonos para la atención de situaciones de urgencia y emergencia (061 o 112, y en algunas ambos). Detrás de estos teléfonos hay una organización variada. En la mayor parte de las comunidades autónomas se han creado organismos específicos para la gestión y la coordinación de la atención a las demandas de los ciudadanos (tabla 1). En unos casos se trata de gerencias dependientes de los servicios de salud y en otros de empresas o fundaciones públicas sanitarias. También hay casos en que esta gestión se integra en órganos de emergencias generales (112), y un caso se integra en una dirección general (tabla 1).
La coordinación operativa se lleva a cabo desde centros coordinadores (que tienen distintas denominaciones), ya sea centralizados para toda la comunidad autónoma, ya descentralizados provincialmente. Atendidos por personal entrenado, desde estos centros se responde a la demanda ciudadana en función de la necesidad, bien informando o aconsejando sobre la actitud a tomar, bien activando la red asistencial de atención primaria más cercana, o activando recursos propios: transporte sanitario o unidades medicalizadas y dotadas de recursos, y personal para proporcionar soporte vital básico o avanzado, incluyendo unidades de vigilancia intensiva móviles y helicópteros en zonas poco accesibles. En los casos de catástrofes, se coordinan con otros dispositivos. Algunos centros coordinadores también ofrecen información sanitaria telefónica, servicio de apoyo a profesionales, coordinación interhospitalaria, coordinación general del transporte sanitario, y formación y capacitación específicas. En las páginas web de las comunidades autónomas (tabla 1) puede encontrarse información sobre la carta de servicios, recursos, modos de requerir el servicio y otros aspectos dirigidos a los ciudadanos.
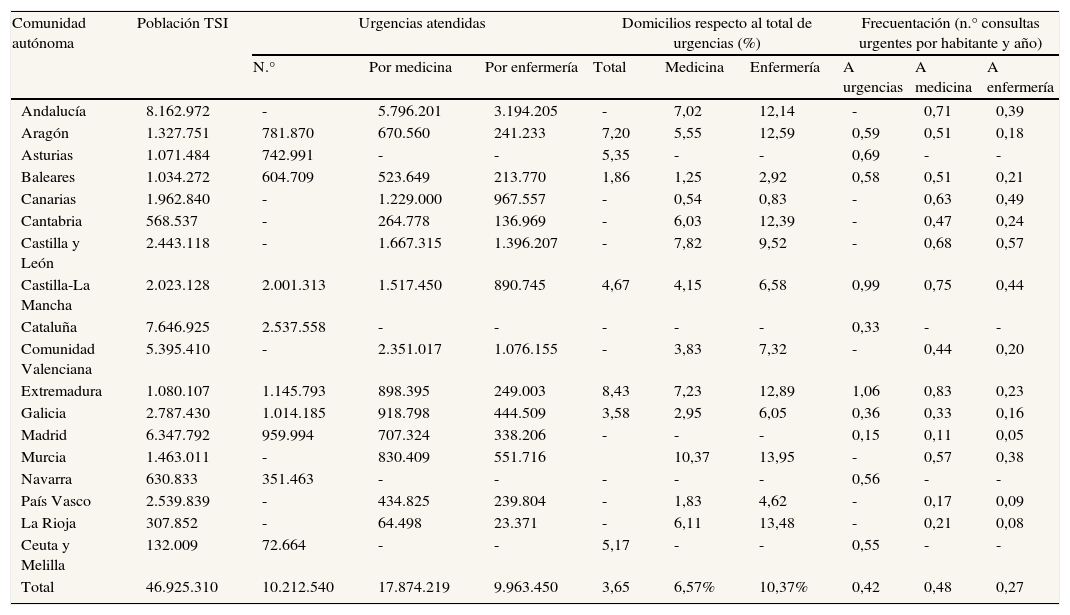
Actividad urgenteEn la tabla 3 se presentan datos de actividad urgente de las comunidades autónomas. Medicina de familia atendió (año 2010, 14 comunidades autónomas, 79,7% de la población del SNS) 17,8 millones de consultas urgentes y enfermería 10,2 millones. La proyección de estos datos al conjunto del SNS arrojaría 22,4 y 12,5 millones de consultas urgentes, respectivamente. La frecuentación a urgencias varía en las distintas comunidades autónomas entre 0,11 y 0,83 consultas por habitante y año en medicina de familia (0,48, 14 comunidades autónomas), y entre 0,05 y 0,57 en enfermería (0,27, 14 comunidades autónomas). Las visitas a domicilio de carácter urgente representan el 3,6% de las urgencias totales (entre el 1,9% y el 8,4% según la comunidad autónoma; 20,1% de la población del SNS), el 6,6% de las urgencias de medicina (entre el 0,54% y el 10,4%; 66,3%) y el 10,4% de las de enfermería (entre el 0,8% y el 13,9%; 66,3%).
Actividad urgente en las comunidades autónomas (año 2010)2
| Comunidad autónoma | Población TSI | Urgencias atendidas | Domicilios respecto al total de urgencias (%) | Frecuentación (n.° consultas urgentes por habitante y año) | ||||||
| N.° | Por medicina | Por enfermería | Total | Medicina | Enfermería | A urgencias | A medicina | A enfermería | ||
| Andalucía | 8.162.972 | - | 5.796.201 | 3.194.205 | - | 7,02 | 12,14 | - | 0,71 | 0,39 |
| Aragón | 1.327.751 | 781.870 | 670.560 | 241.233 | 7,20 | 5,55 | 12,59 | 0,59 | 0,51 | 0,18 |
| Asturias | 1.071.484 | 742.991 | - | - | 5,35 | - | - | 0,69 | - | - |
| Baleares | 1.034.272 | 604.709 | 523.649 | 213.770 | 1,86 | 1,25 | 2,92 | 0,58 | 0,51 | 0,21 |
| Canarias | 1.962.840 | - | 1.229.000 | 967.557 | - | 0,54 | 0,83 | - | 0,63 | 0,49 |
| Cantabria | 568.537 | - | 264.778 | 136.969 | - | 6,03 | 12,39 | - | 0,47 | 0,24 |
| Castilla y León | 2.443.118 | - | 1.667.315 | 1.396.207 | - | 7,82 | 9,52 | - | 0,68 | 0,57 |
| Castilla-La Mancha | 2.023.128 | 2.001.313 | 1.517.450 | 890.745 | 4,67 | 4,15 | 6,58 | 0,99 | 0,75 | 0,44 |
| Cataluña | 7.646.925 | 2.537.558 | - | - | - | - | - | 0,33 | - | - |
| Comunidad Valenciana | 5.395.410 | - | 2.351.017 | 1.076.155 | - | 3,83 | 7,32 | - | 0,44 | 0,20 |
| Extremadura | 1.080.107 | 1.145.793 | 898.395 | 249.003 | 8,43 | 7,23 | 12,89 | 1,06 | 0,83 | 0,23 |
| Galicia | 2.787.430 | 1.014.185 | 918.798 | 444.509 | 3,58 | 2,95 | 6,05 | 0,36 | 0,33 | 0,16 |
| Madrid | 6.347.792 | 959.994 | 707.324 | 338.206 | - | - | - | 0,15 | 0,11 | 0,05 |
| Murcia | 1.463.011 | - | 830.409 | 551.716 | 10,37 | 13,95 | - | 0,57 | 0,38 | |
| Navarra | 630.833 | 351.463 | - | - | - | - | - | 0,56 | - | - |
| País Vasco | 2.539.839 | - | 434.825 | 239.804 | - | 1,83 | 4,62 | - | 0,17 | 0,09 |
| La Rioja | 307.852 | - | 64.498 | 23.371 | - | 6,11 | 13,48 | - | 0,21 | 0,08 |
| Ceuta y Melilla | 132.009 | 72.664 | - | - | 5,17 | - | - | 0,55 | - | - |
| Total | 46.925.310 | 10.212.540 | 17.874.219 | 9.963.450 | 3,65 | 6,57% | 10,37% | 0,42 | 0,48 | 0,27 |
TSI: tarjeta sanitaria individual.
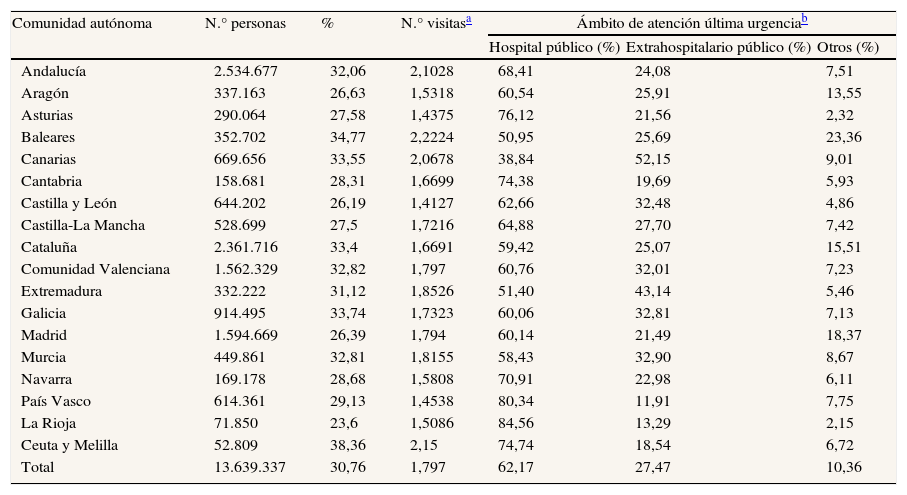
Según la última Encuesta Nacional de Salud (ENSE, 2006), 13,6 millones de personas (el 30,76% de la población) ha declarado haber precisado atención urgente durante el último año. El número medio de asistencias recibidas fue de 1,8 y la última se realizó en el ámbito extrahospitalario público en el 27,47% de los casos (calculado sobre los ciudadanos que declararon precisar atención). En la tabla 4 se presentan los datos de las comunidades autónomas. En la web del Ministerio de Sanidad, Política Social e Igualdad pueden consultarse datos desagregados por edad, sexo y otras características5.
Ciudadanos que declaran haber acudido a urgencias durante el último año, número medio de asistencias y ámbito de atención a la última urgencia (Encuesta Nacional de Salud de España 2006)5
| Comunidad autónoma | N.° personas | % | N.° visitasa | Ámbito de atención última urgenciab | ||
| Hospital público (%) | Extrahospitalario público (%) | Otros (%) | ||||
| Andalucía | 2.534.677 | 32,06 | 2,1028 | 68,41 | 24,08 | 7,51 |
| Aragón | 337.163 | 26,63 | 1,5318 | 60,54 | 25,91 | 13,55 |
| Asturias | 290.064 | 27,58 | 1,4375 | 76,12 | 21,56 | 2,32 |
| Baleares | 352.702 | 34,77 | 2,2224 | 50,95 | 25,69 | 23,36 |
| Canarias | 669.656 | 33,55 | 2,0678 | 38,84 | 52,15 | 9,01 |
| Cantabria | 158.681 | 28,31 | 1,6699 | 74,38 | 19,69 | 5,93 |
| Castilla y León | 644.202 | 26,19 | 1,4127 | 62,66 | 32,48 | 4,86 |
| Castilla-La Mancha | 528.699 | 27,5 | 1,7216 | 64,88 | 27,70 | 7,42 |
| Cataluña | 2.361.716 | 33,4 | 1,6691 | 59,42 | 25,07 | 15,51 |
| Comunidad Valenciana | 1.562.329 | 32,82 | 1,797 | 60,76 | 32,01 | 7,23 |
| Extremadura | 332.222 | 31,12 | 1,8526 | 51,40 | 43,14 | 5,46 |
| Galicia | 914.495 | 33,74 | 1,7323 | 60,06 | 32,81 | 7,13 |
| Madrid | 1.594.669 | 26,39 | 1,794 | 60,14 | 21,49 | 18,37 |
| Murcia | 449.861 | 32,81 | 1,8155 | 58,43 | 32,90 | 8,67 |
| Navarra | 169.178 | 28,68 | 1,5808 | 70,91 | 22,98 | 6,11 |
| País Vasco | 614.361 | 29,13 | 1,4538 | 80,34 | 11,91 | 7,75 |
| La Rioja | 71.850 | 23,6 | 1,5086 | 84,56 | 13,29 | 2,15 |
| Ceuta y Melilla | 52.809 | 38,36 | 2,15 | 74,74 | 18,54 | 6,72 |
| Total | 13.639.337 | 30,76 | 1,797 | 62,17 | 27,47 | 10,36 |
En 19676 se instauró en España un modelo de asistencia urgente con la creación de los Servicios Normales de Urgencias (SNU) y los Servicios Especiales de Urgencias (SEU), todavía activos hoy día en alguna comunidad autónoma. Desde 1988, siguiendo las directrices del Plan Director de Urgencias Sanitarias del Instituto Nacional de la Salud (INSALUD), se pretendía la amortización progresiva hasta la desaparición total de estos servicios, cuya actividad tenía que ser asumida por los profesionales de los Equipos de Atención Primaria (EAP). En Cataluña, en 19987, después de 8 años de aplicación de las medidas para la reforma de la atención primaria, el decreto 168/1998 del Departamento de Sanidad y Seguridad Social contemplaba la sustitución, total o progresiva, de los servicios ordinarios (SOU) y especiales de urgencias (SEU) gestionados por el Instituto Catalán de la Salud (ICS), por otros dispositivos asistenciales. En 20016, el INSALUD crea los SUAP con el objetivo de consolidar laboralmente el personal de los SNU y de los SEU. En Cataluña, en 2006 se determinó en el Acuerdo de la Mesa Sectorial de Negociación de Sanidad8 el nuevo modelo de atención continuada y de urgencias en atención primaria del ICS, para el periodo de 2007-2010, regulado mediante el Decreto 258/2007 de 27 de noviembre, publicado en el DOGC de 30 de noviembre de 20079. Este nuevo modelo tiene como principales objetivos la mejora de la calidad del servicio y de las condiciones de trabajo de sus profesionales, y comporta el despliegue de un nuevo mapa de servicios que se configura en ámbitos territoriales de atención continuada y urgente denominados Atención Continuada Urgente de Base Territorial (ACUT), donde se definen combinaciones de tres dispositivos asistenciales, según las características geográficas y demográficas, que rompen el paradigma de la relación de la atención continuada, el territorio o Área Básica de Salud (ABS) y los profesionales (EAP). En estos dispositivos se integra el personal sanitario de los SEU, los SOU, servicios de atención continuada de los EAP y el personal de refuerzo de atención continuada. La prestación de los servicios se realiza mediante profesionales con plazas específicas adscritas al ACUT y con la participación de los profesionales de los EAP del ámbito territorial correspondiente.
En la búsqueda de un modelo organizativo ideal de atención urgente se ha partido de las adaptaciones del modelo inicial a toda una serie de cambios profundos en el sistema sanitario de nuestro país, como ha sido la reforma de la atención primaria. Las mejoras en todas las comunidades autónomas han de valorarse si se consigue un modelo que permita desarrollar un sistema integrado de prestación de servicios urgentes.
Sistema integradoUn sistema integrado de prestación de servicios urgentes10 responde a cuatro elementos clave (tabla 5):
- 1.
Integración de recursos humanos que contemple programas de inmersión de profesionales de los distintos ámbitos asistenciales. Con esta mayor participación se pretende alcanzar una atención asistencial continua que mejore el conocimiento compartido y facilite una capacitación profesional que contribuya a disminuir la variabilidad en la practica asistencial, mediante la elaboración de criterios comunes, guías y protocolos de actuación. Al mismo tiempo, deben consensuarse planes de formación conjunta en los aspectos clínicos más relevantes que se determinen.
- 2.
Integración funcional, en la cual se contemplan las herramientas de comunicación y triage. Las mejoras en comunicación evitan duplicidades (derivaciones, pruebas, terapéuticas), se aumenta el conocimiento compartido y, si se dispone de un mismo sistema de información, se consigue el objetivo de una historia clínica compartida. El acceso asistencial se facilita a través de un sistema de triage estructurado único, tanto telefónico como presencial. También permite facilitar información sobre salud a la población, canalizar la demanda sanitaria, asignar el recurso más eficiente y evitar retrasos en la atención de problemas de salud más complejos y graves.
- 3.
Integración clínica, que pretende homogeneizar circuitos de atención que faciliten la continuidad asistencial en todos aquellos procesos clínicos que conlleven pruebas complementarias y derivaciones entre profesionales de distintos niveles asistenciales.
- 4.
Gestión clínica, donde todos los órganos de dirección de los distintos niveles de decisión han de trabajar de manera conjunta para fijar objetivos específicos, solucionar problemas operativos, seguir la evolución de los indicadores de actividad que se determinen, definir los controles de calidad y establecer los incentivos según los objetivos marcados.
Elementos clave de contenido en un sistema integrado10,16,17
| Recursos humanos |
| • Sesiones clínicas y programas de docencia en atención primaria a través de atención especializada• Planificar y organizar el sistema de trabajo que facilite la formación y la coordinación asistencial• Compartir criterios asistenciales mediante la elaboración conjunta de protocolos y guías clínicas• Planes que permitan equipos interdisciplinarios mixtos• Rotaciones formativas (consultas externas, servicios hospitalarios, consultas de atención primaria, dispositivos de urgencias)• Periodo de rotación de algunas especialidades (MIR) fuera del ámbito tradicional hospitalario• Información actualizada y facilidades para el acceso a las actividades docentes y formativas• Formación dirigida a los motivos de derivación más frecuentes• Mayor disponibilidad de personal para coberturas asistenciales en imprevistos, incidencias, bajas laborales, etc. |
| Funcional |
| • Historia clínica compartida: sistemas de información compatibles entre instituciones y proveedores de servicios sanitarios• Implantación de un sistema único de triage. Triage estructurado. Sistema Español de Triage. Modelo Andorrano de Triage. Triage en atención primaria. Personal experto en triage. Centros acreditados en triage• Triage telefónico e información en salud. Gestión eficiente de la atención domiciliaria urgente• Comunicación operativa entre profesionales de niveles asistenciales para compartir información clínica y consultas de casos difíciles |
| Clínica |
| • Alta hospitalaria: documento consensuado en contenido (información para profesionales, planes terapéuticos y de control clínico), programación de controles en las agendas de atención especializada o con personal de enlace para programas de seguimiento (enfermo crónico, frágil, terminal)• Continuidad terapéutica: prescripción en altas hospitalarias, planes de tratamiento bien informados, receta electrónica, evitar prescripción inducida• Peticiones de interconsulta consensuadas en contenido informativo• Estandarización y protocolización de procesos delimitando competencias profesionales y pruebas complementarias• Detección del origen de las derivaciones improcedentes fuera de circuito• Coordinación de los procesos en atención domiciliaria: curas, inyectables, patología aguda, defunciones, enfermo crónico, frágil y paliativo, derivaciones a otros dispositivos asistenciales• Actualización de registros en la historia clínica compartida: alergias, vacunas, planes de medicación, problemas activos, pruebas complementarias• Gestión compartida de la incapacidad temporal• Registros en la historia clínica compartida de agendas de visitas programadas y pruebas complementarias cursadas• Acuerdos de perfiles clínicos en las derivaciones entre dispositivos asistenciales• Proyectos de abordaje de reagudizaciones en enfermos después de altas hospitalarias• Actuación preventiva en enfermos con muchos ingresos hospitalarios |
| Gestión clínica |
| • Fijar indicadores de calidad que identifiquen problemas, desviaciones de los objetivos y posibilidades de mejora: tiempo de espera asistencial, reclamaciones, satisfacción de pacientes y profesionales, calidad de las derivaciones entre niveles asistenciales• Información periódica de la actividad asistencial: número de visitas, motivos de consulta, nivel de gravedad, ingresos hospitalarios• Planes de acogida de los nuevos profesionales que faciliten su integración asistencial• Información y actualización continuada de las carteras de servicios• Planes de acogida de nuevas altas en el territorio (inmigración). Detección de usuarios sin equipo de atención primaria asignado en el territorio• Planes de actuación en hiperfrecuentadores• Planes de emergencias: de los centros, coordinación con cuerpos policiales, bomberos, protección civil• Integración del servicio de urgencias hospitalario dentro del hospital: las urgencias como responsabilidad de todo el hospital• Optimizar recursos materiales y detectar duplicidades asistenciales ineficientes• Identificar y determinar acciones para reducir la demanda evitable• Promover consensos territoriales sobre las atribuciones de cada nivel asistencial• Establecer programas de coordinación con servicicios sociales, residencias geriátricas y salud pública• Fijar criterios prioritarios en listas de espera, tiempos de demora asistencial, agendas sobrecargadas, con la participación de los profesionales• Fijar criterios de atención domiciliaria eficiente de patología aguda, crónica y urgente• Crear órganos acreditados de coordinación territorial entre la atención primaria y el hospital• Implantar programas territoriales de gestión de enfermedades crónicas, enfermo frágil y paliativo• Coordinación eficaz con la hospitalización a domicilio• Mejorar la gestión del proceso asistencial en los centros: papel del administrativo sanitario y de enfermería en la demanda aguda• Incentivos orientados a la mejora de la coordinación asistencial y a la mejor gestión de la demanda |
MIR: médico interno residente.
La coordinación de flujos asistenciales y el transporte sanitario ocuparían también diferentes apartados dentro de los cuatro elementos.
En un modelo ideal de sistema integrado para el pleno desarrollo de los cuatro elementos antes definidos y con la visión de que las urgencias son de las personas y no de las estructuras o niveles, la gestión de la atención sanitaria del área de salud donde se presta la atención urgente tendría que integrar a la atención primaria, la atención hospitalaria, la coordinación de flujos y el transporte sanitario. Esta integración es indispensable para unas mayores eficiencia y sostenibilidad del sistema sanitario, para garantizar la calidad de la asistencia y hacer más productivo el proceso asistencial. En resumen, el hospital deja de ser eje fundamental y desaparece en su concepción actual, para integrarse en una organización conjunta que fusiona todos los niveles asistenciales y de coordinación en un concepto de territorio como unidad básica de trabajo. Debido a que en el ámbito urbano y en las diversas áreas de salud pueden coincidir diferentes proveedores que gestionan servicios sanitarios, tanto de titularidad pública como privada, conseguir este modelo ideal de sistema integrado en cada territorio es todo un reto en gestión y coordinación.
Reformas en CataluñaEl ente público Servei Català de la Salut es el eje fundamental de la ordenación sanitaria de Cataluña. Con el reto demográfico de una población de 8.000.000 de habitantes en 2015, con un 16% de población inmigrante, el Departamento de Salud de la Generalitat de Cataluña12, dentro de las principales líneas de política sanitaria desde 2004 hasta 2012, contempla la reordenación de las urgencias y emergencias, una mayor inversión en recursos en transporte sanitario, el desarrollo de sistemas de información y la implantación de nuevas tecnologías de la información y las comunicaciones, como son el proyecto de la historia clínica compartida y la receta electrónica. Dentro de las prioridades del modelo sanitario catalán en el aspecto de la accesibilidad, se pretende reordenar y reforzar los servicios de urgencia de los hospitales y desarrollar un nuevo dispositivo asistencial de urgencias, definido como centros de urgencias de atención primaria (CUAP), hasta un total de 45 repartidos en todo el territorio catalán.
Modelo ACUTEl ICS13 es la empresa pública de servicios sanitarios más grande de Cataluña y presta atención sanitaria a casi seis millones de ciudadanos, un 76,56% del total de los asegurados. En el año 2005, su División de Atención Primaria llegó a la conclusión de que estaba en serio peligro la sostenibilidad de los servicios de atención continuada y urgente de su ámbito. La falta de un modelo organizativo identificable y el deterioro de las condiciones de trabajo de los profesionales originaban múltiples deficiencias que afectaban a la calidad de la prestación de los servicios y la satisfacción de los ciudadanos por la percepción de ser un servicio poco accesible y escasamente resolutivo, factor determinante, entre otras causas, del crecimiento importante de las urgencias en los centros hospitalarios.
El acrónimo ACUT (Atención Continuada Urgente de base Territorial) define el nuevo modelo organizativo único en todo el ámbito del ICS, que comenzó a implantarse a lo largo del año 2007 después del buen resultado previo de experiencias de mejora en diversos ámbitos territoriales y de la puesta en marcha de los primeros CUAP en 2005 (Sabadell, Cornellà de Llobregat), observándose una disminución de las urgencias hospitalarias en su ámbito de influencia. Cada ACUT cuenta con una plantilla de personal propia. En total se definieron 24 ACUT y el proceso de implantación supuso el cierre de 25 SEU y SOU. El modelo ACUT facilita el desarrollo de actuaciones de reordenación de servicios (sustitución o apertura de nuevos dispositivos), así como la optimización de recursos al concentrar la actividad en un menor número de centros asistenciales (tabla 6).
Relación de mejoras del modelo de Atención Continuada Urgente de Base Territorial (ACUT)
| • Promoción y reglamentación de actividades formativas: más de 500 médicos han aumentado su competencia profesional con un curso de actualización de urgencias11• En el conjunto de los ACUT se ha implementado más de un centenar de protocolos con objetivos variados (clínicos, organizativos, de coordinación)• Adaptaciones de los sistemas informáticos de apoyo a la actividad asistencial: módulo específico en la historia clínica informatizada (e-cap), agenda propia, programación en agendas remotas, “doctor universal”, receta electrónica• Iniciativas para compartir información clínica con otros proveedores, sobre todo servicios de urgencias hospitalarios: acceso a e-cap, historia clínica compartida, acceso a pruebas complementarias y a agendas de programación de visitas• Acceso a nuevos sistemas de retribución e incentivación: carrera profesional, retribución variable según cumplimiento de objetivos, complementos diversos, plus de jornada, precio por hora de atención continuada, etc.• Complemento retributivo para el coordinador del ACUT• Desaparición del pago por módulos de atención continuada a los profesionales de los equipos de atención primaria, para pasar a la retribución según las horas efectivamente realizadas• Renovación de los equipos de apoyo diagnóstico y tratamiento• Mejora de los espacios físicos y del confort, y remodelación integral de las áreas asistenciales• Adquisición de una nueva flota de vehículos para la atención continuada de todos los dispositivos• Definición del centro de urgencias de atención primaria como centro de referencia de atención al detenido• Mejoras e incremento de la cartera de servicios• Integración con atención primaria: participación de profesionales, actividades formativas, apoyo asistencial, coordinación asistencial, gestión de incapacidad temporal, registros e-cap• Apoyo asistencial de atención especializada. Interconsultas de control clínico• Apoyo de enfermería en el triage y en la gestión de la demanda |
La integración de todos los dispositivos de la red de atención continuada y de urgencias en el ACUT, junto a la unificación de la responsabilidad de su gestión en la figura de un coordinador, son factores clave que posibilitan la mejora de la interrelación con los servicios de urgencias hospitalarios en su coincidencia en el mismo ámbito de influencia territorial. Existen ejemplos en Cataluña de direcciones funcionales únicas con la integración de los dispositivos ACUT y el servicio de urgencias del hospital de referencia (hospitales de Vic, Figueres, Viladecans, Clínic de Barcelona, Vilafranca e Igualada).
El dispositivo mayoritario en los ACUT son los PAC8, mientras que los CUAP, en entornos básicamente urbanos8, están presentes actualmente en 23 de las 42 comarcas de Cataluña, un 33% de todos los dispositivos previstos para una óptima cobertura asistencial. Los CUAP funcionan 24 horas todos los días del año, y tienen un área de influencia determinada según el grado de concentración poblacional. Su cartera de servicios incluye una amplia capacidad de resolución de urgencias, por disponer de la tecnología de gestión de la información y la comunicación que le permite interactuar eficazmente con otros agentes de la red asistencial, desde los propios EAP hasta el hospital de referencia o el SEM/061. Al mismo tiempo, también dispone de laboratorio de parámetros críticos y cobertura de servicio de diagnóstico por la imagen. Los CUAP son dispositivos de mayor complejidad que requieren profesionales preparados y unas infraestructuras más sofisticadas, y al mismo tiempo innovadoras, en el ámbito de la atención primaria. En los aspectos formativos de su plantilla se contemplan cursos específicos, elaboración de protocolos de actuación y clínicos, rotaciones formativas hospitalarias, participación en reuniones de coordinación asistencial y sesiones clínicas con atención especializada. Para acabar, un CUAP ha de disponer de espacios que permitan atender y observar el curso evolutivo de los pacientes de riesgo y con inestabilidad clínica.
Conclusiones y recomendacionesSe observa una variedad de la organización a la atención urgente en las distintas comunidades autónomas, que probablemente responde a los condicionantes históricos y locales de cada una de ellas.
Cabe destacar la amplia accesibilidad a los servicios de urgencias extrahospitalarios, tanto horaria como geográfica, en todas las comunidades autónomas.
En relación a los datos de actividad, se constata que no tienen la homogeneidad ni la cobertura deseables, aun siendo conscientes de las dificultades para la recogida de estos datos, dada la variabilidad de organización y registros. En concreto, hay que destacar que no se proporcionan datos de actividad de los centros coordinadores de urgencias y emergencias (061-112), un volumen no despreciable y con toda probabilidad muy distinto, en términos relativos, en función de las comunidades autónomas. La falta de cobertura sólo permite ofrecer una aproximación a los datos desagregados por edad y sexo.
Teniendo en cuenta estas limitaciones, el volumen estimado, de 22,4 y 12,5 millones de urgencias atendidas por medicina y enfermería, respectivamente, puede ponerse en contexto teniendo en cuenta el volumen de actividad ordinaria en atención primaria: 214 y 125 millones de consultas2,4.
Para explicar las amplias diferencias de frecuentación serían necesarios análisis más complejos, que están fuera del propósito de este artículo14, pero no hay que minusvalorar los factores organizativos. Por ejemplo, puede esperarse que la frecuentación de los dispositivos de urgencia aquí recogida sea mayor en las comunidades autónomas con una alta proporción de población rural y alta densidad de PAC que en aquellas con grandes núcleos de población, horario de atención ordinaria en los centros de salud más amplio y alta presencia de los servicios 061.
Aunque este texto se limita a la descripción de la urgencia extrahospitalaria, es obligado volver a recordar la íntima y dialéctica relación de este tipo de atención con la prestada por los servicios de urgencias hospitalarios, así como la importancia de promover una mayor utilización relativa del nivel primario de atención, por razones de coste y de posible reducción de la iatrogenia15.
El modelo ACUT pretende conseguir un modelo ideal de sistema integrado, que puede verse favorecido por la integración de los dispositivos de urgencias en algunos servicios de urgencias hospitalarios del territorio de gestión del ICS. Queda mucho camino por recorrer para acabar de consolidar un modelo de atención urgente en España, por su historia reciente en nuestro siglo. Los indicadores actuales más utilizados y difundidos muestran un descenso importante de las urgencias hospitalarias en comparación con el crecimiento de la población. Dentro de la atención primaria de salud, la atención urgente, en un sistema integrado, está buscando su encaje en esa sensación de estar a medio camino de diferentes ámbitos asistenciales, muy posicionados en su estructura organizativa por su larga trayectoria existencial. La estabilización de plantillas, los liderazgos innovadores y bien retribuidos, la acreditación docente, los programas de investigación, los contratos de gestión adaptados y los nuevos roles asistenciales han de conseguir evitar su autodefinición constante, crecer en la ilusión por un proyecto diferente y único, y sentir el orgullo de pertenecer a una profesión de prestigio por los buenos resultados asistenciales en salud y de satisfacción del ciudadano.
Declaraciones de autoríaF. Miguel ha redactado el apartado de la atención a la urgencia en las comunidades autónomas. A.I. Fernández ha recogido y tratado los datos. A. Díaz ha redactado el apartado de mejoras en las urgencias prehospitalarias y la coordinación asistencial. F. Miguel y A. Díaz son responsables del artículo.
FinanciaciónNinguna.
Conflictos de interesesNinguno.
A los miembros del Grupo de Trabajo del Sistema de Información de Atención Primaria (SIAP) y a la Subcomisión de Sistemas de Información, participados por representantes de las comunidades autónomas. A. Díaz agradece a Francisco Hernansanz la oportunidad de participar en este artículo.