La evolución de atención primaria como respuesta a los cambios sociales en las últimas décadas es innegable, tanto en cifras como en la percepción de los que trabajamos o somos atendidos en ella. Pero las tradicionales dificultades de definición de funciones y asignación de recursos entre los niveles asistenciales deben reconducirse para basarse en la evaluación y no en la rentabilidad política ni en el racionamiento. Se necesita un modelo que, con visión de área, integralidad y autogestión, adecue la cartera de servicios en atención primaria a la sociedad actual, a las nuevas necesidades y demandas de los ciudadanos, y al progreso legítimo de los profesionales. Un modelo con una nueva asignación de recursos, que facilite una mayor capacidad resolutiva en atención primaria y de esta forma mejorar la eficiencia en el área. Por equidad, por economías de escala, corresponde al Consejo Interterritorial, como representación de las comunidades autónomas, establecer el cuaderno de bitácora; el apoyo de la Red de Agencias de Evaluación de Tecnologías, Instituto de Información Sanitaria, Guía Salud y la participación de la sociedad civil en sus múltiples formas, pueden aportar el conocimiento y la experiencia para diseñar, implantar y evaluar actuaciones dirigidas tanto para mejorar la práctica asistencial como la infraestructura organizativa y económica necesaria para sustentarla.
Despite the apparent stagnation, the development of primary care in response to social changes in recent decades is undeniable, both in figures and in the perception of those providing or using primary care. The traditional difficulties of defining roles and allocating resources among levels of care should be reassessed. A model is required that adjusts the health basket in primary care to today's society, to citizen's new needs and demands, and to the legitimate progress of health professionals, while maintaining the comprehensiveness of this level of care. A model with new resource allocation would increase decision-making in primary health care, thereby improving efficiency in this setting. With a view to equity, because of economies of scale, these changes should be agreed on by the Interregional Council, as the representative of the autonomous communities. The support of the Network of Agencies for Health Technology Assessment, the Institute for Health Information, the GuíaSalud Project and the participation of civil society in its many forms, can offer knowledge and experience for the design, implementation and evaluation of actions designed both to improve clinical practice and enhance the organizational and economic infrastructure necessary to support it.
- •
En Europa, las prestaciones y la cartera de servicios presentan una variabilidad espacial, tanto dentro de los estados como entre ellos, fruto de su modelo sanitario y de la mayor o menor descentralización. Puede observarse, en paralelo, una variabilidad temporal en su contenido y en la incorporación de los cambios, como resultado de evaluaciones técnicas o del consenso social en mayor o menor grado.
- •
La cartera de servicios que los ciudadanos efectivamente reciben está modulada no sólo por el marco legislativo sino también por aspectos de organización y gestión, protocolos clínicos, comportamiento de profesionales y pacientes. Su análisis incluye responder a qué, a cuánto, a quién y cómo.
- •
A pesar de la evolución en la atención primaria de España en las últimas décadas, tanto en infraestructura como resultados, no ha ocurrido lo mismo con el modelo de financiación, que exceptuando experiencias aisladas es rígido, obsoleto, con compartimentos estancos alejados de las políticas de coordinación requeridas.
- •
Necesitamos un modelo que, con visión de área, integralidad y autogestión, permita generar un marco organizativo y de gestión de la atención primaria capaz de adaptarse a la sociedad, a las nuevas necesidades y demandas de los ciudadanos, y al progreso legítimo de los profesionales. Corresponde al Consejo Interterritorial del Sistema Nacional de Salud, sus órganos técnicos y la sociedad civil, modelizar y consensuar estos cambios. Y debemos conseguir que tengan reflejo en los acuerdos del Consejo de Política Fiscal y Financiera, en las comunidades autónomas y, finalmente, en la ciudadanía.
Recordando lo que hemos vivido. La población en España aumentó un 20% a expensas de los hijos del baby-boom, de la inmigración y de nuestra destacable longevidad. Cambiaron los números (producto interior bruto, renta per cápita, matriculación de coches, instalaciones en las viviendas, escolarización) y cambiaron nuestra visión del mundo y nuestras formas de relación: de la televisión en blanco y negro a Internet, del coche al avión o las redes. Nos urbanizamos y nos internacionalizamos. Se pluralizaron las voces con la incorporación de diferentes colectivos (mujeres, jóvenes, ancianos, discapacitados, pacientes…), manteniendo nuestros fuertes componentes familiar y amistoso en lo individual.
Las transformaciones del sistema sanitario no podían ser menores1 con el acompañamiento de las tensiones para frenar o para avanzar, con la inevitable desazón de los profesionales y de la ciudadanía. Ya no nacemos en casa, y sí morimos en el hospital; somos el país europeo con más consultas por habitante, con un gasto farmacéutico disparatado, y con una ruta del colesterol en cada ayuntamiento. Teníamos la cartilla de la Seguridad Social y nos convertimos en un Sistema Nacional de Salud, financiado con impuestos; pronto el sistema se reformuló con las 17 transferencias autonómicas, seguido del pacto de financiación del cual la sanidad es una parte no diferenciada, con un diseño global del nuevo modelo a posteriori. Mejoraron infraestructuras y plantillas, atención primaria es la entrada del sistema, pero no puede acceder a las pruebas realizadas en el hospital2.
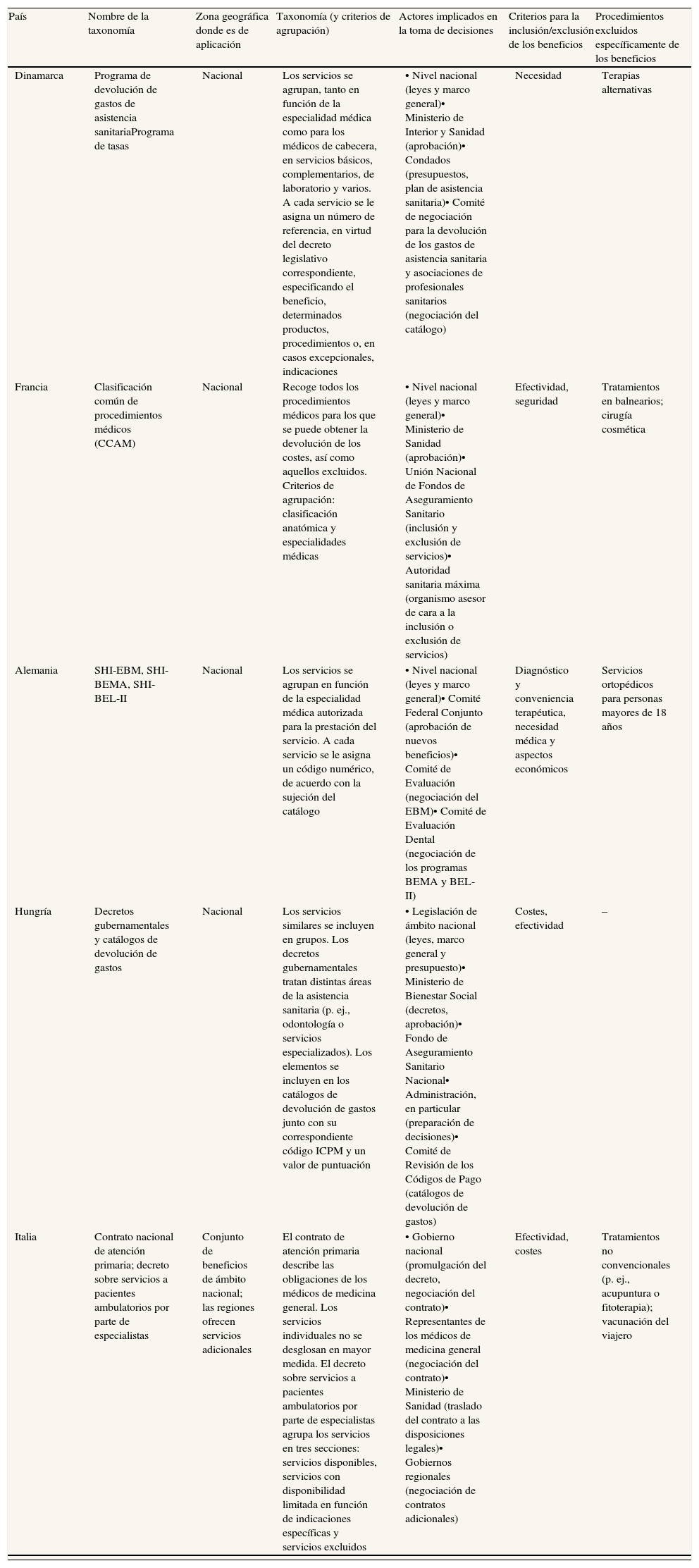
La cartera de servicios en tiempos revueltosPerspectiva europeaEn la revisión de la literatura destaca el proyecto HealthBASKET3. En él se pone de manifiesto una clara tendencia a definir más explícitamente las prestaciones (health basket) y la cartera de servicios (benefit catalogues). También se constata la tendencia a introducir criterios de coste-efectividad para las nuevas incorporaciones, con una transparencia variable según el servicio o el país considerados. Este proyecto realizó un importante esfuerzo para comparar taxonomías, ámbito geográfico, actores involucrados, criterios de inclusión y exclusión, tanto en el ámbito hospitalario como en el ambulatorio. Incluso sugieren, en el marco del «Método abierto de coordinación», la posibilidad de la existencia de un catálogo de mínimos europeo, al estilo de Italia y España, que pudiera ser más amplio en cada estado, reflejando las diferencias en salud, riqueza o preferencias sociales (tabla 1); sin olvidar las complejidades de la descentralización para cada uno de ellos y las lecciones para el ámbito europeo4.
Catálogos de beneficios o elementos sustitutivos para pacientes ambulatorios
| País | Nombre de la taxonomía | Zona geográfica donde es de aplicación | Taxonomía (y criterios de agrupación) | Actores implicados en la toma de decisiones | Criterios para la inclusión/exclusión de los beneficios | Procedimientos excluidos específicamente de los beneficios |
| Dinamarca | Programa de devolución de gastos de asistencia sanitariaPrograma de tasas | Nacional | Los servicios se agrupan, tanto en función de la especialidad médica como para los médicos de cabecera, en servicios básicos, complementarios, de laboratorio y varios. A cada servicio se le asigna un número de referencia, en virtud del decreto legislativo correspondiente, especificando el beneficio, determinados productos, procedimientos o, en casos excepcionales, indicaciones | • Nivel nacional (leyes y marco general)• Ministerio de Interior y Sanidad (aprobación)• Condados (presupuestos, plan de asistencia sanitaria)• Comité de negociación para la devolución de los gastos de asistencia sanitaria y asociaciones de profesionales sanitarios (negociación del catálogo) | Necesidad | Terapias alternativas |
| Francia | Clasificación común de procedimientos médicos (CCAM) | Nacional | Recoge todos los procedimientos médicos para los que se puede obtener la devolución de los costes, así como aquellos excluidos. Criterios de agrupación: clasificación anatómica y especialidades médicas | • Nivel nacional (leyes y marco general)• Ministerio de Sanidad (aprobación)• Unión Nacional de Fondos de Aseguramiento Sanitario (inclusión y exclusión de servicios)• Autoridad sanitaria máxima (organismo asesor de cara a la inclusión o exclusión de servicios) | Efectividad, seguridad | Tratamientos en balnearios; cirugía cosmética |
| Alemania | SHI-EBM, SHI-BEMA, SHI-BEL-II | Nacional | Los servicios se agrupan en función de la especialidad médica autorizada para la prestación del servicio. A cada servicio se le asigna un código numérico, de acuerdo con la sujeción del catálogo | • Nivel nacional (leyes y marco general)• Comité Federal Conjunto (aprobación de nuevos beneficios)• Comité de Evaluación (negociación del EBM)• Comité de Evaluación Dental (negociación de los programas BEMA y BEL-II) | Diagnóstico y conveniencia terapéutica, necesidad médica y aspectos económicos | Servicios ortopédicos para personas mayores de 18 años |
| Hungría | Decretos gubernamentales y catálogos de devolución de gastos | Nacional | Los servicios similares se incluyen en grupos. Los decretos gubernamentales tratan distintas áreas de la asistencia sanitaria (p. ej., odontología o servicios especializados). Los elementos se incluyen en los catálogos de devolución de gastos junto con su correspondiente código ICPM y un valor de puntuación | • Legislación de ámbito nacional (leyes, marco general y presupuesto)• Ministerio de Bienestar Social (decretos, aprobación)• Fondo de Aseguramiento Sanitario Nacional• Administración, en particular (preparación de decisiones)• Comité de Revisión de los Códigos de Pago (catálogos de devolución de gastos) | Costes, efectividad | – |
| Italia | Contrato nacional de atención primaria; decreto sobre servicios a pacientes ambulatorios por parte de especialistas | Conjunto de beneficios de ámbito nacional; las regiones ofrecen servicios adicionales | El contrato de atención primaria describe las obligaciones de los médicos de medicina general. Los servicios individuales no se desglosan en mayor medida. El decreto sobre servicios a pacientes ambulatorios por parte de especialistas agrupa los servicios en tres secciones: servicios disponibles, servicios con disponibilidad limitada en función de indicaciones específicas y servicios excluidos | • Gobierno nacional (promulgación del decreto, negociación del contrato)• Representantes de los médicos de medicina general (negociación del contrato)• Ministerio de Sanidad (traslado del contrato a las disposiciones legales)• Gobiernos regionales (negociación de contratos adicionales) | Efectividad, costes | Tratamientos no convencionales (p. ej., acupuntura o fitoterapia); vacunación del viajero |
| Países Bajos | Decreto sobre aseguramiento sanitario (tratamiento y servicios); Diagnose Behandeling Combinaties (DBC; similar al sistema DRG); enero de 2005 | Nacional | Los servicios de los médicos de medicina general se regulan de forma genérica exclusivamente por decreto. En el catálogo DBC (que incluye 111.527 elementos) se combina información sobre diagnóstico y tratamiento para los especialistas médicos. Los DBC se agrupan en tres listas diferentes que determinan las condiciones para la negociación de las tasas o la exclusión de los DBC del conjunto de beneficios. Criterios de agrupación: especialidad médica y grupo de productos | • Legislación de ámbito nacional (leyes y marco general)• Ministerio de Sanidad (decretos)• Organización para el mantenimiento del DBC (sistema DBC)• Médicos (establecimiento de prioridades) | Costes, efectividad | – |
| Polonia | Decretos gubernamentales y catálogo de beneficios | Nacional | El catálogo recoge todos los servicios cubiertos por el programa de aseguramiento sanitario social. Dichos servicios se vinculan a la normativa y las leyes correspondientes. Criterios de agrupación: área de asistencia sanitaria y especialidad médica | • Legislación de ámbito nacional (leyes y marco general)• Ministerio de Sanidad (reglamentos)• Fondo Sanitario Nacional (catálogo) | – | Vacunación; acupuntura, salvo que esté incluida en un tratamiento para los dolores crónicos |
| España | Real Decreto 63/1995 | Nacional, con aspectos regionales específicos | Los servicios se recogen explícitamente en el decreto. En determinados casos, los servicios se limitan a grupos de pacientes específicos. El decreto agrupa los servicios en cinco áreas de asistencia sanitaria (p. ej., atención primaria, asistencia especializada y asistencia farmacéutica), que posteriormente se subdividen. | • Legislación de ámbito nacional (leyes y marco general)• Gobierno de la nación (decreto)• Consejo Interterritorial y Consejo de Estado (inclusión de nuevos beneficios)• Profesionales médicos (prestación de servicios en función de las competencias definidas en el decreto) | Seguridad, eficacia y eficiencia | Cirugía cosmética (trasplante de pelo y uñas); cambio de sexo |
| Inglaterra | • Marco Nacional de Servicios• Contrato General de Servicios Médicos• Directrices clínicas | • Nacional• Nacional, con posibles variaciones en los Consorcios de Atención Primaria (PCT) | Los grupos de recursos sanitarios (HRG) se vinculan a los procedimientos. En la actualidad sólo se encuentran en uso 48 HRG. Las directrices recomiendan los servicios a utilizar ante determinadas indicaciones | • Poder legislativo de ámbito nacional (leyes y marco general)• Confederación NHS y Comité de Médicos de Medicina General (negociación del contrato)• Consorcios de Atención Primaria (PCT) (negociación de contratos adicionales)• NICE (directrices clínicas) | • Necesidad, eficacia• Necesidad, costes• Necesidad, costes y efectividad | Tratamientos odontológicos cosméticos |
Como participantes de este proyecto, Planas et al5 analizan la evolución y los aspectos principales de la cartera de servicios en España. Entre los elementos esenciales señalan la vaguedad de muchas definiciones, que dejan en manos del profesional su interpretación, con la consiguiente volatilidad del gasto, así como la necesidad de una mayor transparencia en los criterios de inclusión y exclusión, y la necesaria incorporación de criterios de coste-efectividad y participación ciudadana.
La Agencia de Evaluación de Tecnologías Sanitarias del Instituto de Salud Carlos III6 revisó la definición de cartera de servicios y los sistemas de priorización para su financiación en los países desarrollados. La definición suele ser explícita en los países basados en seguros sociales o pago por acto, mientras que suele ser implícita en los sistemas nacionales de salud.
Otro término de búsqueda en el análisis internacional, no desde la economía sino desde la medicina de familia, es comprehensive approach, para la WONCA uno de los componentes esenciales para la medicina general/medicina de familia. Kringos et al7 realizan una revisión sistemática de la literatura y proponen un instrumento de monitorización multidimensional para atención primaria en Europa con este enfoque. En la Agenda Europea de Investigación para Atención Primaria propuesta por la European General Practice Research Network8 se señalan las dificultades para identificar evidencias en este componente esencial de atención primaria, y se hacen propuestas de investigación.
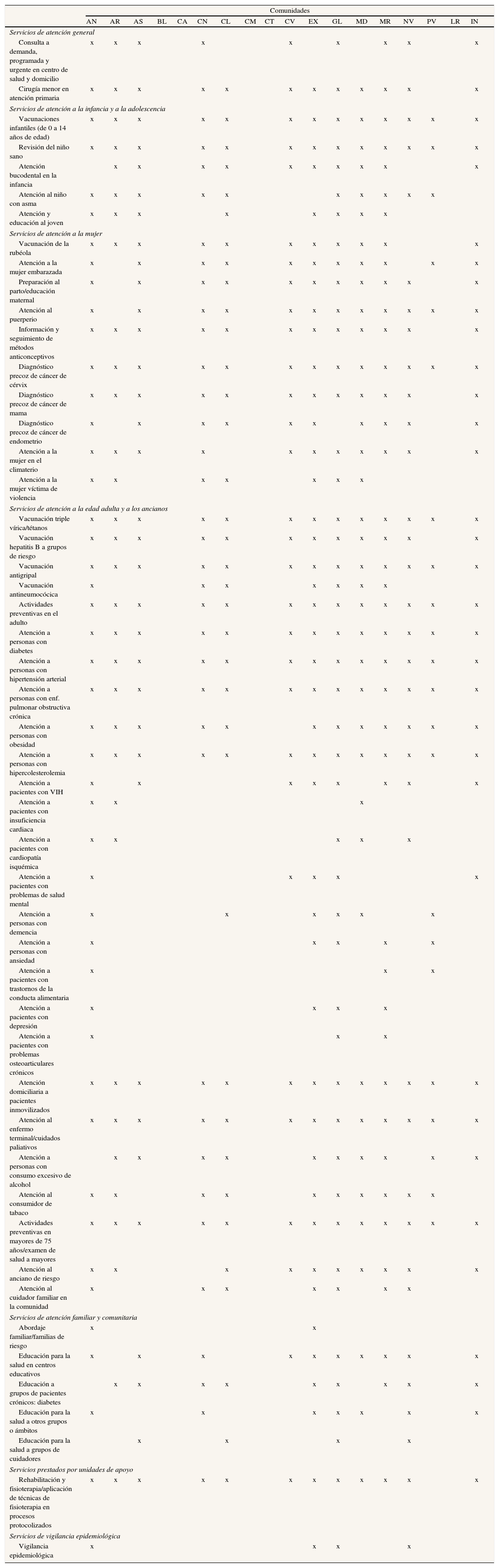
Perspectiva en EspañaEn España podemos seguir la definición y la evolución de la cartera de servicios en la literatura, muchas veces gris, de las comunidades autónomas, elaborada comparativamente por el Ministerio de Sanidad, Política Social e Igualdad9 (tabla 2), y analizada críticamente por el Consejo Económico y Social10.
Listados de carteras de servicios de las comunidades autónomas 2009
| Comunidades | ||||||||||||||||||
| AN | AR | AS | BL | CA | CN | CL | CM | CT | CV | EX | GL | MD | MR | NV | PV | LR | IN | |
| Servicios de atención general | ||||||||||||||||||
| Consulta a demanda, programada y urgente en centro de salud y domicilio | x | x | x | x | x | x | x | x | x | |||||||||
| Cirugía menor en atención primaria | x | x | x | x | x | x | x | x | x | x | x | x | ||||||
| Servicios de atención a la infancia y a la adolescencia | ||||||||||||||||||
| Vacunaciones infantiles (de 0 a 14 años de edad) | x | x | x | x | x | x | x | x | x | x | x | x | x | |||||
| Revisión del niño sano | x | x | x | x | x | x | x | x | x | x | x | x | x | |||||
| Atención bucodental en la infancia | x | x | x | x | x | x | x | x | x | x | ||||||||
| Atención al niño con asma | x | x | x | x | x | x | x | x | x | x | ||||||||
| Atención y educación al joven | x | x | x | x | x | x | x | x | ||||||||||
| Servicios de atención a la mujer | ||||||||||||||||||
| Vacunación de la rubéola | x | x | x | x | x | x | x | x | x | x | x | |||||||
| Atención a la mujer embarazada | x | x | x | x | x | x | x | x | x | x | x | |||||||
| Preparación al parto/educación maternal | x | x | x | x | x | x | x | x | x | x | x | |||||||
| Atención al puerperio | x | x | x | x | x | x | x | x | x | x | x | x | ||||||
| Información y seguimiento de métodos anticonceptivos | x | x | x | x | x | x | x | x | x | x | x | x | ||||||
| Diagnóstico precoz de cáncer de cérvix | x | x | x | x | x | x | x | x | x | x | x | x | x | |||||
| Diagnóstico precoz de cáncer de mama | x | x | x | x | x | x | x | x | x | x | x | x | ||||||
| Diagnóstico precoz de cáncer de endometrio | x | x | x | x | x | x | x | x | x | x | ||||||||
| Atención a la mujer en el climaterio | x | x | x | x | x | x | x | x | x | x | x | |||||||
| Atención a la mujer víctima de violencia | x | x | x | x | x | x | x | |||||||||||
| Servicios de atención a la edad adulta y a los ancianos | ||||||||||||||||||
| Vacunación triple vírica/tétanos | x | x | x | x | x | x | x | x | x | x | x | x | x | |||||
| Vacunación hepatitis B a grupos de riesgo | x | x | x | x | x | x | x | x | x | x | x | x | ||||||
| Vacunación antigripal | x | x | x | x | x | x | x | x | x | x | x | x | x | |||||
| Vacunación antineumocócica | x | x | x | x | x | x | x | |||||||||||
| Actividades preventivas en el adulto | x | x | x | x | x | x | x | x | x | x | x | x | x | |||||
| Atención a personas con diabetes | x | x | x | x | x | x | x | x | x | x | x | x | x | |||||
| Atención a personas con hipertensión arterial | x | x | x | x | x | x | x | x | x | x | x | x | x | |||||
| Atención a personas con enf. pulmonar obstructiva crónica | x | x | x | x | x | x | x | x | x | x | x | x | x | |||||
| Atención a personas con obesidad | x | x | x | x | x | x | x | x | x | x | x | x | ||||||
| Atención a personas con hipercolesterolemia | x | x | x | x | x | x | x | x | x | x | x | x | x | |||||
| Atención a pacientes con VIH | x | x | x | x | x | x | x | x | ||||||||||
| Atención a pacientes con insuficiencia cardiaca | x | x | x | |||||||||||||||
| Atención a pacientes con cardiopatía isquémica | x | x | x | x | x | |||||||||||||
| Atención a pacientes con problemas de salud mental | x | x | x | x | x | |||||||||||||
| Atención a personas con demencia | x | x | x | x | x | x | ||||||||||||
| Atención a personas con ansiedad | x | x | x | x | x | |||||||||||||
| Atención a pacientes con trastornos de la conducta alimentaria | x | x | x | |||||||||||||||
| Atención a pacientes con depresión | x | x | x | x | ||||||||||||||
| Atención a pacientes con problemas osteoarticulares crónicos | x | x | x | |||||||||||||||
| Atención domiciliaria a pacientes inmovilizados | x | x | x | x | x | x | x | x | x | x | x | x | x | |||||
| Atención al enfermo terminal/cuidados paliativos | x | x | x | x | x | x | x | x | x | x | x | x | x | |||||
| Atención a personas con consumo excesivo de alcohol | x | x | x | x | x | x | x | x | x | x | ||||||||
| Atención al consumidor de tabaco | x | x | x | x | x | x | x | x | x | x | ||||||||
| Actividades preventivas en mayores de 75 años/examen de salud a mayores | x | x | x | x | x | x | x | x | x | x | x | x | x | |||||
| Atención al anciano de riesgo | x | x | x | x | x | x | x | x | x | x | ||||||||
| Atención al cuidador familiar en la comunidad | x | x | x | x | x | x | x | |||||||||||
| Servicios de atención familiar y comunitaria | ||||||||||||||||||
| Abordaje familiar/familias de riesgo | x | x | ||||||||||||||||
| Educación para la salud en centros educativos | x | x | x | x | x | x | x | x | x | x | ||||||||
| Educación a grupos de pacientes crónicos: diabetes | x | x | x | x | x | x | x | x | x | |||||||||
| Educación para la salud a otros grupos o ámbitos | x | x | x | x | x | x | x | |||||||||||
| Educación para la salud a grupos de cuidadores | x | x | x | x | ||||||||||||||
| Servicios prestados por unidades de apoyo | ||||||||||||||||||
| Rehabilitación y fisioterapia/aplicación de técnicas de fisioterapia en procesos protocolizados | x | x | x | x | x | x | x | x | x | x | x | x | ||||||
| Servicios de vigilancia epidemiológica | ||||||||||||||||||
| Vigilancia epidemiológica | x | x | x | x | ||||||||||||||
AN: Andalucía; AR: Aragón; AS: Asturias; BL: Baleares; CA: Canarias; CN: Cantabria; CL: Castilla y León; CM: Castilla-La Mancha; CT: Cataluña; CV: Comunidad Valenciana; EX: Extremadura; GL: Galicia; MD: Madrid; MR: Murcia; NV: Navarra; PV: País Vasco; LR: La Rioja; IN: INGESA.
Fuente: Cartera de servicios de atención primaria. SIAP-SNS. Debe indicarse que el listado de los servicios de la cartera de servicios de cada comunidad autónoma no incluye la relación exhaustiva de la oferta de los servicios comunes que cada comunidad presta, sino aquellos que han sido priorizados y se han organizado de manera estructurada. Así, el hecho de no estar contemplado en el listado no ha de interpretarse como que ese servicio concreto no está incluido entre las prestaciones de esa comunidad autónoma, sino simplemente que la prestación de ese servicio no se realiza conforme a las pautas estandarizadas de la cartera de servicios de atención primaria.
Más allá de la planificación o de la normalización promovidas por el estado y las comunidades autónomas, es innegable que la mayor influencia en el contenido real, es decir, lo que se hace en las consultas de atención primaria, viene determinada por el contenido del elaborado programa formativo de la especialidad de medicina de familia y los diversos modelos de desarrollo profesional propuestos por las sociedades científicas (SEMFyC, SEMERGEN). La gran ventaja de esta situación es que combina el consenso social reflejado en la legislación, de medio-largo plazo, con la flexibilidad que la práctica asistencial requiere por la permanente evolución del conocimiento y las guías de práctica clínica.
Esperamos (y necesitamos) que el desarrollo de la especialidad de enfermería comunitaria suponga el mismo revulsivo que tuvo la medicina de familia entre los facultativos. Para otros profesionales (farmacéuticos, odontólogos, matronas, etc.), aunque no se justifique una especialidad, el espacio de atención primaria en el pregrado o posgrado es muy inferior a lo deseable, y obliga a un aprendizaje autodidacta o en el mismo puesto de trabajo.
La centralidad en el paciente de atención primaria supone también la atención a múltiples situaciones de carácter administrativo, entre las que no faltan propuestas racionalizadoras para la medicina de familia (visado11, incapacidad laboral12, receta electrónica) y para el área administrativa13, aunque con resultados desiguales e insuficientes hasta ahora.
A propósito de un caso: la capacidad resolutivaLa capilaridad en el acceso a la cartera de servicios es requisito para la equidad. A continuación se repasan brevemente los múltiples componentes implicados, desde la consulta al sistema, utilizando el diagnóstico como ejemplo. Para mayor profundidad académica, véase el reciente informe de la King's Fund14.
La capacidad diagnóstica del médicoTodo pasa por manos del médico, quien decide si hay salud, enfermedad o factor de riesgo, y si precisa “encadenarse” al sistema sanitario. La medicalización no es un proceso inocente, arrastra a personas sanas y enfermas a los excesos de la medicina y de los medicamentos. Se inventan enfermedades y se amplían sus límites (p. ej., prediabetes, prehipertensión, predepresión), o se reducen los márgenes de la normalidad (p. ej. las cifras normales de colesterol en sangre). Incluso se asusta a las poblaciones hasta el punto de producir pánico, como con la temida pandemia de gripe A de 2009/2010.
La capacidad diagnóstica del médico de atención primaria puede basarse en criterios de inclusión explícitos y en general basados en la realización de una actividad (p. ej., vacunación antigripal), o en parámetros objetivos (valores de tensión arterial, glucemia, etc.). En ocasiones el criterio de inclusión no se basa en datos tan “duros”, y entonces la inclusión es más subjetiva (p. ej., paciente inmovilizado). Esta capacidad exige no pasarse, por exceso ni por defecto, en la utilización de pruebas diagnósticas, y es uno de los aspectos diferenciales entre la atención primaria y la hospitalaria. En la población general, la prevalencia de enfermedad es mucho menor que en la población hospitalaria, y por tanto la rentabilidad y la fiabilidad de las pruebas diagnósticas y su intensidad de uso también. Al médico de atención primaria corresponde hacer un uso prudente de las pruebas diagnósticas, máxime en un marco de incertidumbre, falta de evidencia científica e indefinición de la mejor forma de uso de muchas de las pruebas disponibles, cuyo papel en la mejora de la calidad es relativa15.
Las actividades preventivas son uno de los componentes fundamentales de la cartera de servicios y han ido teniendo cada vez más peso en atención primaria, no siempre de forma justificada, con frecuencia a expensas de la actividad asistencial. El nivel a partir del cual una persona es considerada “enferma” y necesita tratamiento cada vez es más bajo, al igual que los objetivos terapéuticos a alcanzar, lo que contribuye a la medicalización de amplios grupos poblacionales, sin que haya un fundamento científico sólido que lo sustente16.
En atención primaria no siempre se trabaja con diagnósticos específicos. En situaciones de reciente comienzo (agudas) es frecuente la inespecificidad. Ante ellas puede ser suficiente la valoración de la gravedad («no tiene mala pinta»), la tranquilización, el uso prudente del «esperar y ver», y de diversos recursos terapéuticos, pero dependerá del grado de tolerancia a la incertidumbre del médico y del paciente (relacionado con la percepción de posible gravedad, el conocimiento previo, la continuidad de la atención y la confianza mutua). Otro problema frecuente es la realización de pruebas diagnósticas como elemento para tranquilizar al paciente o satisfacer sus demandas (p. ej., análisis para ver cómo está o por estar un poco cansado, radiografía por cualquier dolor osteoarticular, o mejor una resonancia magnética, etc.). La disponibilidad, la relativa accesibilidad, el coste asumible y las escasas molestias de muchas de las pruebas diagnósticas influyen en su mayor utilización, sin tener en cuenta la falta de evidencia científica respecto a su uso17–19.
La capacidad resolutiva de atención primariaLa capacidad diagnóstica debe reflejarse en la gestión, como cumplimiento del consenso social que la cartera de servicios significa. Por ello, algunas restricciones en la petición de pruebas diagnósticas desde atención primaria deberían ser revisadas2. Para que atención primaria sea la verdadera gestora de la atención sanitaria de la población, encontramos en todas las comunidades autónomas, con mayor o menor implantación, mecanismos favorecedores de ello20, como la historia clínica electrónica o la telemedicina21. Pero además, la realización de pruebas y exploraciones complementarias debe estar determinada por la patología del paciente, solicitada por el profesional que la precise en cada momento, indiferente de que la solicitud sea de atención primaria o especializada, con la misma lista de espera orientada por prioridades similares para ambos niveles22, evitando duplicidades y, si fuese el caso, estableciendo el cronograma de su realización.
Un anillo para unirlos a todos: la financiación¿Sabemos cuánto y cómo se financia la atención primaria en España?Para responder es necesario aproximarnos, primero a nivel macro, al gasto sanitario actual en atención primaria. Ante el discurso recurrente, inoperativamente victimista de si es adecuado, mucho o poco el gasto sanitario en atención primaria, habrá que contestar «depende»: de qué pretendamos hacer con él y de cómo lo midamos.
Algo en apariencia tan sencillo como conocer el gasto real en atención primaria, en el contexto del gasto total sanitario en el Sistema Nacional de Salud, se convierte en una labor académicamente desalentadora por:
- -
Los discordantes datos de las diversas fuentes de datos estadísticos.
- -
La persistencia arbitraria de una división funcional y orgánica de dos ámbitos asistenciales necesariamente abocados a entenderse mediante diferentes fórmulas de integración necesaria en el perímetro organizativo y la gestión integral del área.
- -
La falta de rigor en la inclusión de elementos importantes del gasto en atención primaria; por ejemplo, no se incluyen como gastos de atención primaria los generados por la demanda a la atención especializada de pruebas complementarias o estudios de imagen. De igual forma, se excluye la totalidad del gasto farmacéutico, cuando es conocido que en gran parte se genera desde este nivel.
- -
Las diferencias notables entre comunidades autónomas, en lo que se incluye o no como elemento de gasto en atención primaria. Hay servicios de salud que se incluyen en este nivel, por ejemplo los equipos de salud mental, los centros de orientación familiar, la fisioterapia, etc.
El análisis se complica si nos acercamos a la mesogestión. En el Informe del Sistema Nacional de Salud 2009 en elaboración23, todas las comunidades autónomas contestaron a la encuesta remitida por el Observatorio. Entre otros aspectos, se solicitó información sobre cuáles eran los criterios para asignar el presupuesto en las áreas de atención primaria o, en su caso, en las gerencias o áreas integradas. De acuerdo con la información facilitada, pueden establecerse tres tipos de criterios para la asignación en las áreas:
- 1)
Según el presupuesto histórico, sistema por el cual se financia la atención primaria en cinco comunidades autónomas.
- 2)
Mixto: parte de la asignación se realiza según el presupuesto histórico y parte teniendo en cuenta la cápita ajustada según tramos de edad (por tarjeta sanitaria individual), la dispersión geográfica, los objetivos asistenciales y su grado de complejidad. En este caso se encuentran la mayoría de las comunidades autónomas (ocho y las ciudades autónomas de Ceuta y Melilla). Es frecuente que la financiación para el capítulo de farmacia se haga teniendo en cuenta la cápita ajustada por tramos de edad. En este sistema de asignación mixto, algunas comunidades autónomas se encuentran en plena transición hacia un presupuesto de horizonte capitativo.
- 3)
Según la cápita: cuatro comunidades autónomas financian la atención primaria según la cápita, en su mayoría corregida y ajustada según tramos de edad y teniendo en cuenta el factor de dispersión geográfica. En algún caso, complementariamente a la financiación de base capitativa, algunos servicios se financian según costes (docencia, investigación, atención al cliente).
Se aprecia que el componente histórico tiene un peso muy importante en la mayoría de las comunidades autónomas, siendo en ocasiones el único criterio que se contempla. La pregunta clave es si una asignación basada fundamentalmente en el presupuesto histórico garantiza la equidad y la transparencia, si es más eficiente y si permite mejorar la gestión; o si, por el contrario, ya es tiempo para un modelo de financiación que sea un poderoso instrumento de modernización y de mejora de la calidad y de la eficiencia de la atención primaria. Son tres, al menos, los problemas del sistema tradicional de la asignación de recursos24:
- -
Falta de incentivos a la eficiencia, en la medida en que los ahorros conseguidos supondrían un menor presupuesto en el periodo siguiente.
- -
Recursos orientados a la oferta, a la situación actual en recursos humanos e infraestructura, independientemente de las necesidades de salud o de la demanda real de la población.
- -
Percepción del riesgo como inexistente, ya que finalmente los costes acaban siendo asumidos de forma colectiva.
Por otra parte, los intentos de avanzar en modelos alternativos se han visto en buena parte truncados, sea por problemas de diseño, por no haberlos aplicado con rigor o por los problemas derivados de introducir elementos de gestión y cierta transferencia del riesgo en un sector determinado por un entorno burocrático y rígido24.
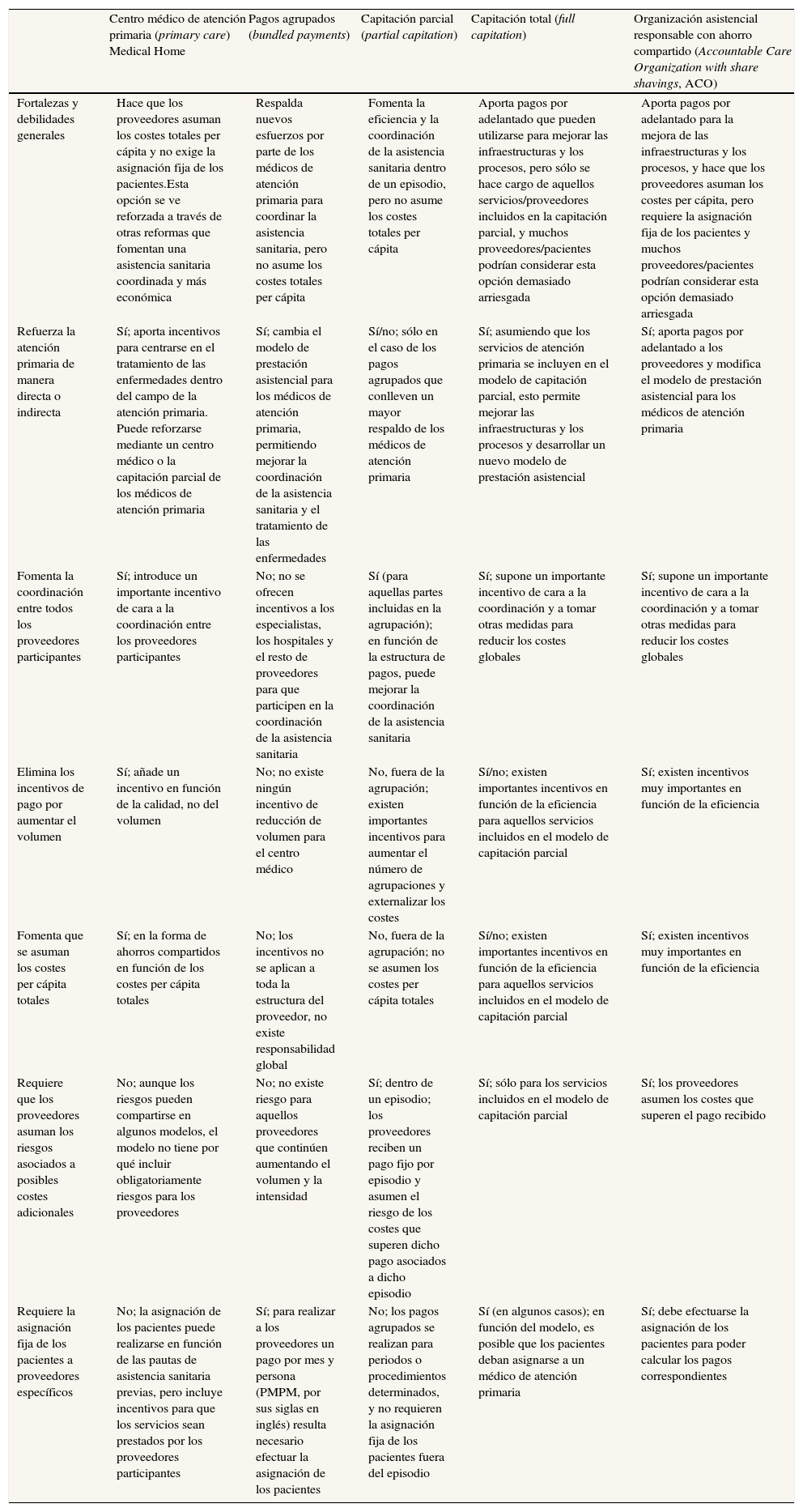
Experiencias de otros países, como la capacidad de reinventarse25,26 en Estados Unidos (tabla 3), el federalismo canadiense27, la autocrítica en los modelos Bismarck28 o Beveridge14, son aportaciones para una política sanitaria basada en la evaluación y no en la rentabilidad política o el racionamiento.
Reformas y estrategias en el pago a proveedores en Estados Unidos
| Centro médico de atención primaria (primary care) Medical Home | Pagos agrupados (bundled payments) | Capitación parcial (partial capitation) | Capitación total (full capitation) | Organización asistencial responsable con ahorro compartido (Accountable Care Organization with share shavings, ACO) | |
| Fortalezas y debilidades generales | Hace que los proveedores asuman los costes totales per cápita y no exige la asignación fija de los pacientes.Esta opción se ve reforzada a través de otras reformas que fomentan una asistencia sanitaria coordinada y más económica | Respalda nuevos esfuerzos por parte de los médicos de atención primaria para coordinar la asistencia sanitaria, pero no asume los costes totales per cápita | Fomenta la eficiencia y la coordinación de la asistencia sanitaria dentro de un episodio, pero no asume los costes totales per cápita | Aporta pagos por adelantado que pueden utilizarse para mejorar las infraestructuras y los procesos, pero sólo se hace cargo de aquellos servicios/proveedores incluidos en la capitación parcial, y muchos proveedores/pacientes podrían considerar esta opción demasiado arriesgada | Aporta pagos por adelantado para la mejora de las infraestructuras y los procesos, y hace que los proveedores asuman los costes per cápita, pero requiere la asignación fija de los pacientes y muchos proveedores/pacientes podrían considerar esta opción demasiado arriesgada |
| Refuerza la atención primaria de manera directa o indirecta | Sí; aporta incentivos para centrarse en el tratamiento de las enfermedades dentro del campo de la atención primaria. Puede reforzarse mediante un centro médico o la capitación parcial de los médicos de atención primaria | Sí; cambia el modelo de prestación asistencial para los médicos de atención primaria, permitiendo mejorar la coordinación de la asistencia sanitaria y el tratamiento de las enfermedades | Sí/no; sólo en el caso de los pagos agrupados que conlleven un mayor respaldo de los médicos de atención primaria | Sí; asumiendo que los servicios de atención primaria se incluyen en el modelo de capitación parcial, esto permite mejorar las infraestructuras y los procesos y desarrollar un nuevo modelo de prestación asistencial | Sí; aporta pagos por adelantado a los proveedores y modifica el modelo de prestación asistencial para los médicos de atención primaria |
| Fomenta la coordinación entre todos los proveedores participantes | Sí; introduce un importante incentivo de cara a la coordinación entre los proveedores participantes | No; no se ofrecen incentivos a los especialistas, los hospitales y el resto de proveedores para que participen en la coordinación de la asistencia sanitaria | Sí (para aquellas partes incluidas en la agrupación); en función de la estructura de pagos, puede mejorar la coordinación de la asistencia sanitaria | Sí; supone un importante incentivo de cara a la coordinación y a tomar otras medidas para reducir los costes globales | Sí; supone un importante incentivo de cara a la coordinación y a tomar otras medidas para reducir los costes globales |
| Elimina los incentivos de pago por aumentar el volumen | Sí; añade un incentivo en función de la calidad, no del volumen | No; no existe ningún incentivo de reducción de volumen para el centro médico | No, fuera de la agrupación; existen importantes incentivos para aumentar el número de agrupaciones y externalizar los costes | Sí/no; existen importantes incentivos en función de la eficiencia para aquellos servicios incluidos en el modelo de capitación parcial | Sí; existen incentivos muy importantes en función de la eficiencia |
| Fomenta que se asuman los costes per cápita totales | Sí; en la forma de ahorros compartidos en función de los costes per cápita totales | No; los incentivos no se aplican a toda la estructura del proveedor, no existe responsabilidad global | No, fuera de la agrupación; no se asumen los costes per cápita totales | Sí/no; existen importantes incentivos en función de la eficiencia para aquellos servicios incluidos en el modelo de capitación parcial | Sí; existen incentivos muy importantes en función de la eficiencia |
| Requiere que los proveedores asuman los riesgos asociados a posibles costes adicionales | No; aunque los riesgos pueden compartirse en algunos modelos, el modelo no tiene por qué incluir obligatoriamente riesgos para los proveedores | No; no existe riesgo para aquellos proveedores que continúen aumentando el volumen y la intensidad | Sí; dentro de un episodio; los proveedores reciben un pago fijo por episodio y asumen el riesgo de los costes que superen dicho pago asociados a dicho episodio | Sí; sólo para los servicios incluidos en el modelo de capitación parcial | Sí; los proveedores asumen los costes que superen el pago recibido |
| Requiere la asignación fija de los pacientes a proveedores específicos | No; la asignación de los pacientes puede realizarse en función de las pautas de asistencia sanitaria previas, pero incluye incentivos para que los servicios sean prestados por los proveedores participantes | Sí; para realizar a los proveedores un pago por mes y persona (PMPM, por sus siglas en inglés) resulta necesario efectuar la asignación de los pacientes | No; los pagos agrupados se realizan para periodos o procedimientos determinados, y no requieren la asignación fija de los pacientes fuera del episodio | Sí (en algunos casos); en función del modelo, es posible que los pacientes deban asignarse a un médico de atención primaria | Sí; debe efectuarse la asignación de los pacientes para poder calcular los pagos correspondientes |
Necesitamos un modelo que, con visión de área e integralidad, permita generar un nuevo marco organizativo y de gestión de la atención primaria que se adapte a la sociedad actual, a las nuevas necesidades y demandas de los ciudadanos, y al progreso legítimo de los profesionales. Un modelo que permita una mayor eficiencia y capacidad resolutiva de este nivel esencial. Esto requiere:
- -
Una nueva conceptualización del nivel de atención primaria y de su papel en el área.
- -
La definición rigurosa de la cartera de servicios.
- -
La valoración del coste real del servicio.
- -
La definición de los diferentes proveedores de los servicios y su forma de relación con el comprador inteligente o área.
- -
La definición precisa de objetivos con criterios de rigor y los mecanismos de su evaluación.
- -
Un sistema de incentivos, con las restricciones legales y éticas propias de un modelo público, independientemente del operador: solidaridad, equidad, integración de cuidados y ética, que promuevan la eficiencia y la participación de los ciudadanos y los profesionales29.
A partir de aquí podremos entrar en el debate de cómo financiar este gasto en atención primaria. Es necesario, pues, articular un modelo de financiación integrado orientado al área con varios subsistemas relacionados: la asignación de recursos en el área, el subsistema de asignación de recursos a la atención primaria y el subsistema de asignación de recursos a los centros, unidades y dispositivos de atención primaria de cada área.
Para desarrollar este nuevo modelo es preciso definir sus componentes esenciales30,31, y para cada uno de ellos las variables y los indicadores a cuantificar. En la revisión de la abundante bibliografía nacional e internacional que existe sobre el tema, podemos encontrar elementos comunes y principales:
- 1)
La cápita, expresión de la necesidad, se consolida en todos los trabajos como la variable principal de cualquier modelo de financiación de la atención primaria. Una cápita que, partiendo del gasto real por persona, debe ajustarse a la estructura demográfica, la dispersión geográfica, las necesidades en salud (morbilidad, ajuste por último año de vida, nivel educativo, privación…), la cartera de servicios que se presta y su grado de complejidad, y la estructura instalada, entre otros.
- 2)
En cada unidad funcional del ámbito de la atención primaria se establecerán objetivos de gestión y de gestión clínica ligados a la capacidad de resolución, la calidad, la eficiencia de la asistencia con los medios dispuestos, y el grado de satisfacción del usuario. Sería deseable que se ajustara a un modelo de gestión con evaluación externa (EFQM, ISO, acreditación de unidades de gestión clínica), más allá de los vaivenes políticos32 y los indicadores coyunturales.
- 3)
Un sistema retributivo orientado a la buena y eficiente práctica de los profesionales y al cumplimiento de los objetivos operativos e institucionales. En España puede ser un excelente referente la experiencia de los denominados QOF (The Quality and Outcomes Framework)33 del National Health Service, que forman parte de un complejo sistema de definición de indicadores, evaluación y mejora, en el cual los resultados constatables importan.
La definición de las variables a tener en cuenta en la financiación y su ponderación debe ser común para todo el estado y ser fruto de una reflexión sosegada en el seno del Consejo Interterritorial del Sistema Nacional de Salud10. El siguiente peldaño es su adaptación intracomunitaria, de forma que en cada comunidad autónoma actúe como un instrumento para su financiación solidaria y sostenible. En España, un análisis experto y cabal de Cabasés et al34 de la financiación del gasto sanitario ofrece múltiples sugerencias para la asignación de recursos dentro de las comunidades autónomas, tanto por sus claves para el modelo de financiación como por las estimaciones de necesidad relativa y su impacto en la equidad.
TendenciasEl mayor nivel cultural, económico y participativo de nuestra sociedad empujará la evolución de atención primaria, incrementando la accesibilidad y la complejidad de su cartera de servicios. En el ámbito profesional, continuarán las fuerzas para introducir innovaciones y, en contra o en paralelo, las fuerzas para implantarlas con la evaluación pertinente, ya sea farmacológica, tecnológica, organizativa o participativa35.
Por ser el foro de las comunidades autónomas, corresponde al Consejo Interterritorial establecer el cuaderno de bitácora para definir elementos, indicadores y criterios que permitan medir recursos y resultados orientados a la salud, a la satisfacción y a corregir desigualdades. Esto requiere que sus acuerdos tengan carácter vinculante y que participe en la materialización y la evolución del Acuerdo 6/2009 del Consejo de Política Fiscal y Financiera. Es necesario profundizar en las políticas de equidad (Ley 16/2003), y la financiación sanitaria deberá ser transparente, tanto la del estado como la de las comunidades autónomas, cuando no finalista.
Redes de conocimiento lideradas por el Instituto de Información Sanitaria, Guía Salud, las Agencias de Evaluación de Tecnologías, entre otros, y la participación de la sociedad civil en sus múltiples formas, pueden aportar el saber y la experiencia para diseñar, implantar y evaluar actuaciones dirigidas tanto a mejorar la práctica asistencial como la infraestructura organizativa y económica necesaria para sustentarla.
Contribuciones de autoríaEl diseño del trabajo y la aprobación de la versión final fueron realizados por todos los autores. A. Clavería contribuyó sustancialmente a la concepción del artículo y a los dos primeros apartados; M. Ripoll y J. Rey al tercer apartado; y A. López y C. Rodríguez al cuarto apartado.
FinanciaciónNinguna.
Conflictos de interesesNinguno.