Introducción
La investigación llevada a cabo en las últimas décadas ha demostrado de manera inequívoca la existencia de claras diferencias tanto en la morbilidad psiquiátrica como en el patrón de conducta enferma desarrollados por hombres y mujeres.
Los mecanismos que se han utilizado para explicar estas diferencias pertenecen a 2 tipos de formulaciones teóricas. La primera de ellas postula que son los factores constitucionales, genéticos y/o endocrinos los que condicionan las diferencias de morbilidad psiquiátrica entre ambos sexos. Sin embargo, la mayor parte de los estudios realizados en esta línea se muestran insuficientes para explicar su distinto comportamiento frente a esta problemática. Por el contrario, las teorías ambientalistas defienden que son las variables socioculturales, que actúan a través de roles y patrones de conducta socialmente impuestos, las que en última instancia condicionan el modo en que hombres y mujeres manifiestan su sufrimiento psicológico y las estrategias que adoptan para satisfacer sus necesidades de atención psiquiátrica.
Con este trabajo pretendemos mostrar algunas de las controversias referentes a las diferencias de género en la aparición y la distribución de los trastornos mentales, así como en la utilización de los servicios de salud mental y en la respuesta al tratamiento psicofarmacológico.
Influencia del género en la salud mental
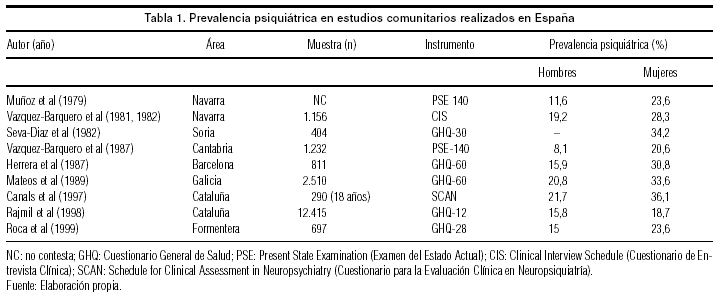
La tabla 1 recoge la prevalencia psiquiátrica encontrada en algunos de los estudios comunitarios llevados a cabo en España en las últimas décadas1-4. Observamos en las mujeres de todas las comunidades investigadas unas cifras elevadas de alteraciones psiquiátricas, situándose la prevalencia para la globalidad de los trastornos mentales entre el 18,7 y el 36,1%. Esta variabilidad depende en gran medida del instrumento de exploración psicopatológico utilizado. Así, el GHQ (cuestionario de detección de morbilidad psiquiátrica, validado para diferentes poblaciones y ampliamente utilizado en estudios epidemiológicos) genera unas cifras más uniformes, pero generalmente más elevadas, al incluir manifestaciones subclínicas, que las detectadas mediante entrevistas psiquiátricas.
Este exceso de morbilidad psiquiátrica, se debe fundamentalmente a la presencia significativamente más elevada de cuadros depresivos, ansiosos y fóbicos entre las mujeres; entre los hombres son más frecuentes los trastornos de personalidad y los derivados del consumo de alcohol y otras sustancias, que no quedan bien recogidos en muchos de los instrumentos de detección.
El consumo de ciertas drogas por parte de las mujeres es un hecho relativamente reciente y, por tanto, afecta fundamentalmente a los grupos de edad más jóvenes, los cuales, como ocurre con el consumo de alcohol, tienden a equiparar sus patrones conductuales a los de los hombres adultos. Mientras que el consumo de drogas, que implica una transgresión y un notable desarraigo y problemática psicosocial, predomina en los hombres y en los grupos más jóvenes, el consumo más socializado, generalmente medicalizado y a niveles adecuados de integración y afección psicosocial, lo hace en las mujeres de edad más avanzada1.
Un ejemplo del efecto de los cambios sociales producidos en mujeres en el mundo occidental es la creciente diferencia en las tasas de suicidio desde la década de los setenta, con un acortamiento de la distancia entre las frecuencias de tentativas de suicidio en ambos sexos5. Dos factores parecen contribuir a su descenso: los antidepresivos modernos, menos letales (forma común de suicidio entre las mujeres), y una mayor detección de la depresión como resultado de su mayor tendencia a solicitar asistencia.
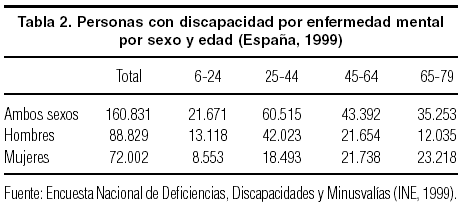
Los trastornos mentales se asocian a niveles significativos de discapacidad, por lo que cabría esperar unas tasas más elevadas de discapacidad para las mujeres. Cabe señalar que un único trastorno mental, como la depresión, la patología psiquiátrica más prevalente entre las mujeres, aparece como la segunda causa asociada a más años de vida ajustados por discapacidad en la estimación para el año 20206. Este impacto de la enfermedad mental no queda reflejado en la Encuesta Nacional de Deficiencias, Discapacidades y Estado de Salud7, donde no sólo el número de hombres discapacitados por enfermedad mental supera al de las mujeres, sino que su distribución por edades parece corresponder más a criterios de productividad que a la repercusión que la enfermedad mental tiene en la vida de las personas (tabla 2).
Influencia de los roles sociales
Los factores sociales y culturales tienen un papel fundamental en el desarrollo y el mantenimiento de la enfermedad mental, cuya influencia se manifiesta de diferente manera en hombres y mujeres en función de las matizaciones en los roles que cada uno se ve obligado a desempeñar en las distintas sociedades.
Los datos aportados por los diversos estudios comunitarios realizados en varios países, entre ellos el nuestro, evidencian diferencias significativas de morbilidad psiquiátrica para los diferentes grupos de edad. Estas variaciones con respecto a la edad siguen en las mujeres de nuestro medio dos tendencias: una relativa al incremento de las formas de patología tradicionalmente vinculadas a los roles masculinos, como el consumo de alcohol y otras sustancias, en los grupos de edad más jóvenes, y otra relacionada con el incremento de los cuadros afectivos y ansiosos en edades más avanzadas, generalmente a partir de una edad mediana. El incremento de la morbilidad psiquiátrica en mujeres casadas de mediana edad, en comparación con las solteras, es un hecho frecuentemente observado. En esencia, hoy se admite que dicha asociación es un rasgo característico de las mujeres, que no aparece en los hombres, para los que el estado civil «casado» se comporta como un factor de protección frente al desarrollo de la enfermedad mental8.
El papel que el trabajo desempeña en el bienestar psicológico de las mujeres es complejo y depende de una amplia serie de variables ligadas a la naturaleza de éste, su valoración social y las posibilidades que ofrece en su proceso de desarrollo personal. La aparente contradicción de los resultados de los diferentes estudios hay que establecerla precisamente en el significado que el trabajo adquiere en cada cultura. La referencia a la situación laboral de la mujer en abstracto resulta hoy inadecuada. A la hora de analizar el papel que el trabajo puede ejercer en la salud mental de la mujer, es necesario tener en cuenta los aspectos inherentes al significado y el sentido personal y social del mismo9.
La tendencia de las sociedades modernas a organizarse como sociedades urbanas lleva consigo una serie de cambios sociológicos capaces de transformar no sólo las interacciones que el individuo establece con su entorno, incluido su entorno sociolaboral, sino incluso con sus dinámicas familiares. Estos cambios indudablemente afectan tanto a los hombres como a las mujeres, pero plantean una problemática mayor a las mujeres, sobre todo a las casadas con hijos pequeños pertenecientes a las clases sociales más desfavorecidas10.
Influencia del ciclo reproductivo
La exposición perinatal a las hormonas sexuales parece ser la causa del dimorfismo sexual cerebral, tanto en morfología como en función, lo que regula la síntesis y actividad de enzimas, neurotransmisores, receptores y efectores. Las fluctuaciones de progesterona, tetrahidroprogesterona y estrógenos durante el ciclo menstrual pueden contribuir a los cambios que se producen en el ánimo en algunas mujeres11.
El curso de los diversos trastornos, en algunas mujeres, puede también verse afectado por el ciclo menstrual. La fase premenstrual parece revertir una especial vulnerabilidad para el inicio de un episodio depresivo o para el empeoramiento de la sintomatología depresiva; entre un 3 y un 8% de las mujeres en edad reproductiva presentan un trastorno disfórico premenstrual12.
En el período posparto la incidencia de ingresos psiquiátricos aumenta de forma significativa en los primeros 6 meses respecto a otros períodos de la vida de la mujer13; las tasas de prevalencia oscilan para la depresión posparto entre el 12 y el 15%. La coincidencia de la aparición del primer episodio depresivo con el puerperio es frecuente, y se incrementa el riesgo para otros episodios depresivos puerperales.
La posible relación entre la perimenopausia, la menopausia y la aparición de trastornos afectivos es un tema controvertido. En general, los estudios longitudinales realizados en la población general no han corroborado que durante la perimenopausia exista un incremento significativo del riesgo de depresión, a excepción de la menopausia quirúrgica. Los estudios con muestras clínicas, sobre todo de las que proceden de consultas ginecológicas, por el contrario, detectan un incremento de síntomas afectivos durante la perimenopausia. Probablemente, la explicación a esas discrepancias haya que buscarla en las diferencias entre las muestras estudiadas14. No obstante, es necesario realizar estudios interdisciplinarios que permitan valorar la interacción entre los factores hormonales y psicosociales.
Los estudios sobre farmacocinética de los psicofármacos han revelado diferencias importantes en la absorción y la biodisponibilidad, la distribución, el metabolismo y la eliminación en función del sexo. Las mujeres no sólo tienden a mostrar unas concentraciones plasmáticas de psicofármacos más elevadas que los hombres, sino fluctuaciones en los valores de algunos psicofármacos durante el ciclo menstrual11. Estas diferencias pueden ser las causas de una respuesta terapéutica diferencial en las mujeres, aspecto habitualmente ignorado en la práctica psiquiátrica.
Género y servicios de salud mental
Según la mayoría de los estudios, las mujeres tienden con mayor frecuencia que los hombres a buscar ayuda para sus problemas psiquiátricos en los servicios ambulatorios especializados, y las diferencias son más patentes en el ámbito de la atención primaria, cualquiera que sea la causa e independientemente de la región geográfica15. De ahí que se haya sugerido que ser mujer es una variable predictora de mayor utilización de servicios psiquiátricos.
Ahora bien, si diferenciamos entre la tasa de incidencia tratada --las personas que acuden por primera vez-- y la tasa de frecuentación --mayor número de contactos por caso--, los hombres presentan, según algunos estudios europeos, una mayor tasa de incidencia, aunque globalmente las mujeres presentan mayores tasas de frecuentación16. Sin embargo, según datos de algunos registros españoles, son los hombres los que tienen una media de contactos mayor.
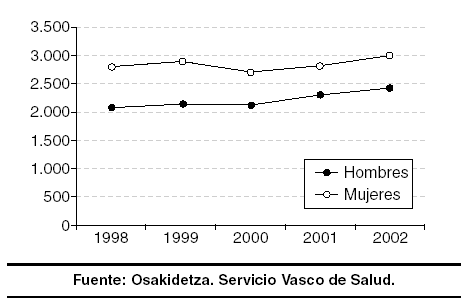
La tendencia a incrementarse las tasas de primeros contactos entre los hombres también se ha detectado recientemente en nuestro entorno. Según los datos procedentes del registro de casos psiquiátricos de Guipúzcoa, el porcentaje de los que acuden por primera vez a los servicios de salud mental en los últimos 5 años se acorta ligeramente, pasando del 43% en 1988 al 45% en 2002, cifras muy similares a las obtenidas en diferentes registros psiquiátricos españoles. Estos datos globales se matizan cuando se tiene en cuenta el grupo diagnóstico (fig. 1).
Figura 1. Evolución anual de las primeras consultas a servicios de salud mental según el sexo (Guipúzcoa, 1998-2002).
En el ámbito de los servicios hospitalarios los datos no son concluyentes. Mientras algunos estudios europeos recientes detectan tasas más altas de ingresos en los hombres17, en la población española no se confirman las diferencias, y su distribución es homogénea para los primeros ingresos hospitalarios18.
La estancia media de los ingresos hospitalarios para el total de trastornos mentales analizada por grupos relacionados con el diagnóstico (GRD) es ligeramente superior en las mujeres, en todos los casos. El análisis del conjunto mínimo básico de datos al alta hospitalaria (CMBD) muestra diferencias en el número de altas entre ambos sexos, máxima en el grupo de neurosis depresiva (el 68% de mujeres frente al 32% de hombres) cuya proporción se invierte en el grupo de psicosis (el 37% de altas en las mujeres frente al 63% en los hombres)19.
Respecto a la atención en los servicios de urgencias psiquiátricos, se constata que la utilizan con mayor frecuencia los hombres que las mujeres. El perfil sociodemográfico y clínico de los que demandan atención urgente es significativamente diferente, con el predominio entre ellos de unas mayores tasas de privación social, aislamiento y consumo de sustancias, así como trastornos de personalidad. En este mismo sentido, la proporción de los que acuden solos o conducidos por las fuerzas de orden público es significativamente mayor que en las mujeres en todos los estudios revisados20.
Es difícil explicar las diferencias encontradas en la utilización de los distintos recursos de salud mental. Hasta que éstas no se evalúen desde una perspectiva de género, y no sólo tomando el sexo como una variable estructural más, no tendremos respuestas más allá de la especulación.
Diferencias de género en la experiencia de prestar cuidados
En nuestro medio, más del 80% de los pacientes mentales crónicos conviven con su familia de origen, porcentaje muy por encima de lo estimado en países del entorno europeo21. Los factores culturales, pero sobre todo la falta de desarrollo de recursos comunitarios, son los que pueden explicar esta diferencia.
Los cuidadores de pacientes mentales se enfrentan no sólo a los problemas y las consecuencias que conlleva su propia labor y al abandono por parte de la Administración, que si cabe es mayor que la que sufren los cuidadores de pacientes con otras enfermedades, sino a otros problemas específicos, como los sentimientos de culpa y de vergüenza, de duelo, resentimiento y estigmatización.
En relativamente poco tiempo la psiquiatría ha pasado, de considerar a la familia, sobre todo a las madres, implicadas en la etiología de algunos trastornos mentales, a esperar de éstas que se conviertan en un recurso comunitario básico, en la mayoría de las ocasiones hasta su muerte, pero sin recibir la información y el apoyo necesarios para ello. Su perfil prácticamente se superpone al de la mayoría de cuidadores principales de otro tipo de enfermedades crónicas, un aspecto compartido por la mayoría de las sociedades: más de dos terceras partes son mujeres, de mediana edad, preferentemente madres, pero también esposas o hermanas, que tienen que compaginar los cuidados con otras tareas de responsabilidad22.
Aproximadamente un 15% de los cuidadores principales de pacientes psiquiátricos graves presentan problemas físicos atribuibles al hecho de cuidar, y la morbilidad psiquiátrica general es el doble de la esperada para la población general22,23. Las mujeres experimentan un mayor nivel de sobrecarga, así como mayores repercusiones en su estado de salud psíquico y físico, que los cuidadores principales hombres, sin que hasta la fecha esté bien establecido el mecanismo que explique las diferencias en el impacto sobre la salud24. La identificación de la carga derivada de los cuidados a los enfermos mentales continúa siendo parte integral de la investigación de los servicios psiquiátricos comunitarios; asimismo, sus costes deben ser incluidos en la valoración económica de los tratamientos25.
El cuidado familiar se ha basado en el tiempo y en el trabajo de las mujeres, que se suponen libres en términos económicos. Los cambios operados en la actual familia española, así como la masiva incorporación de la mujer al mercado laboral, ponen en peligro la continuidad del cuidado familiar. Por tanto, hay una necesidad urgente de buscar nuevas alternativas o de complementar esta labor con otro tipo de cuidados informales, así como de buscar formas más equitativas de compartir los costes y los riesgos que esto supone.
Formación de profesionales
La medicina de familia y la psiquiatría son las 2 especialidades médicas que más han contribuido a poner en primer plano los problemas sanitarios que conlleva ignorar la diversidad, y en especial la desigualdad de género26,27. Una encuesta realizada entre las asociaciones profesionales de psiquiatría de los países miembros de la Unión Europea revela que, aunque en todos ellos se considera el tema de vital importancia, solamente en tres (Reino Unido, Países Bajos y Dinamarca) está oficialmente regulada la formación de los psiquiatras en las diferencias de género de manera específica.
La educación en las diferencias de género está obstaculizada por barreras específicas ajenas al propio proceso educativo, entre las cuales cabe señalar la presencia mayoritaria de hombres en el profesorado (en nuestro país el 12% de los profesores de las facultades de medicina y alrededor del 20% de los coordinadores de área del Sistema Nacional de Salud son mujeres), el estereotipo sexista (ampliamente incorporado en nuestra forma de pensar, sentir y actuar como profesionales y como pacientes), la estructura, el funcionamiento y la dinámica de la familia (la distribución del poder y el reparto de responsabilidades que dan sentido y refuerzan los roles de género), la estructura, la organización y la provisión de servicios sanitarios y una buena parte de la legislación vigente.
La adquisición de conocimientos sobre las diferencias de género en la formación de los profesionales de salud mental no presenta dificultades especiales con tal de que se regule su obligatoriedad, tal como se ha previsto en el nuevo programa de formación de los residentes de psiquiatría elaborado por la comisión nacional de la especialidad en nuestro país. De todas formas, no hay que olvidar la influencia no intencionada que la enseñanza orientada a la adquisición de conocimientos ejerce sobre las actitudes. No es fácil evitar las «microdesigualdades» que se transmiten al impartir un programa teórico, como el paternalismo o la condescendencia, el uso sexista del lenguaje, la selección sesgada de ejemplos o de ilustraciones en psicopatología28.
Al actualizar los contenidos teóricos de los programas de formación, es necesario hacer una lectura cuidadosa de los hallazgos de investigación sobre las diferencias de género, ya que se han identificado múltiples deficiencias en este terreno, atribuibles al sesgo de género en la investigación, a la lentitud con la que se incorporan los hallazgos a los programas de formación y a la concepción del cuerpo y la mente del hombre como modelo, donde figura la mujer como una mera desviación de la norma29.
La enseñanza directa de destrezas y actitudes es todavía más problemática. Su aprendizaje está basado en la práctica guiada por el refuerzo, la participación activa y el modelado, requisitos que implican, todos ellos, el uso asiduo de la supervisión, procedimiento lamentablemente poco extendido en la formación de los residentes de psiquiatría en nuestro país30. La otra condición necesaria es la existencia de un escenario de apoyo, lo que requiere la presencia de mujeres en número suficiente, tanto entre el profesorado como entre los estudiantes. A estas dificultades en la enseñanza de las actitudes se añade la ausencia de procedimientos de evaluación objetivos que puedan ser útiles para guiar la formación. El impulso al proceso educativo tiene un carácter político relacionado con la vitalidad del movimiento feminista y con la puesta en marcha de medidas eficaces de discriminación positiva de género.
Conclusiones y recomendaciones
La salud mental de las mujeres se reconoce cada vez más como el campo de mayor impacto en el bienestar individual, familiar y social. Pero es un campo con un desarrollo aún muy precario a pesar del progreso realizado en las últimas 2 décadas, donde ha proliferado un número de estudios de diferente calidad, rigor y pertinencia. Para consolidarlo es necesario un esfuerzo de colaboración interdisciplinaria que tenga en cuenta la interacción de los diferentes fenómenos implicados: biológicos, ambientales y psicosociales.
Asimismo, es necesario introducir una formación que incorpore conocimientos de las variables relacionadas con el género en las decisiones clínicas, en el manejo terapéutico y en la investigación.