Introducción
Los mecanismos de financiación pueden tener efectos en las desigualdades en el acceso y la prestación de la asistencia sanitaria y, por ende, en la salud, a través de una doble vía: a) las diferencias en las dotaciones de recursos con que cuentan los distintos territorios para ofertar servicios (perspectiva territorial), y b) las diferencias en la contribución de cada individuo o familia al pago de la factura sanitaria (perspectiva personal). Cabría pensar en una tercera vía de impacto, de carácter sectorial o funcional, que vinculase el reparto de fondos entre tipos de prestaciones (atención primaria tradicional, programas de salud de carácter preventivo, atención especializada, prestación farmacéutica, etc.) con las desigualdades de acceso-uso-salud.
El presente trabajo trata de describir las desigualdades que se han producido en el pasado reciente y, en la medida de lo posible, las que podemos esperar en el futuro, derivadas del diseño de los mecanismos de financiación citados. El segundo apartado aborda la perspectiva territorial, y entra a valorar las implicaciones del nuevo sistema de financiación de la sanidad que entró en vigor en enero de 2002. Dicho modelo, que toma como base de funcionamiento las cifras de 1999, integra el antiguo esquema de financiación sanitaria, que funcionaba al margen del resto de la financiación regional, en una única «bolsa» que las comunidades autónomas (CCAA) deben repartir entre el conjunto de sus competencias, si bien se ven obligadas a destinar a la financiación de la sanidad un volumen mínimo de recursos. Algunas de las novedades introducidas en el nuevo modelo, como los criterios de reparto de los fondos iniciales entre comunidades o el cambio en las fuentes de financiación regional, menos dependiente ahora de las transferencias estatales, serán analizadas en dicho epígrafe*. Por su parte, el tercer apartado se centra en el enfoque personal, y revisa la evidencia disponible acerca del grado de equidad vertical, que examina de qué modo los individuos o las familias con distinta capacidad de pago contribuyen a la financiación sanitaria. El cuarto apartado explora la vinculación entre la distribución funcional del gasto y las desigualdades y, finalmente, el quinto apartado resume las conclusiones y recomendaciones sobre el diseño de políticas.
Impacto de la financiación regional de la sanidad en las desigualdades en la prestación de servicios
El modelo de financiación autonómica, vigente desde enero de 2002, ha incorporado, entre otras novedades, dos elementos que han alterado, o alterarán en el futuro, la distribución por CCAA de los recursos sanitarios con respecto a la situación previa. En primer lugar, se han introducido dos nuevas variables en el reparto inicial del fondo general (población mayor de 65 años e insularidad), que introducen un ajuste por riesgo al criterio per cápita previo, basado únicamente en los porcentajes de población protegida**. En segundo lugar, se ha incrementado de forma notable el grado de corresponsabilidad fiscal de las CCAA, lo que ha supuesto un cambio importante en la composición de los ingresos con los que cada una de ellas cuenta para financiar, entre otras, la política sanitaria. Ambos factores son relevantes en cuanto condicionan la oferta de servicios que las CCAA ponen a disposición de sus ciudadanos e inciden en las desigualdades interterritoriales en la prestación de la asistencia.
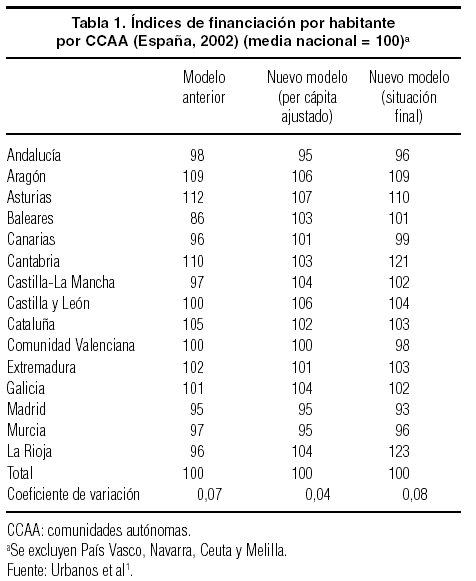
Diferencias en la situación de partida del modelo
La introducción de variables adicionales a la población protegida en la fórmula de asignación de recursos a las CCAA tiene como objetivo lograr un reparto más equitativo de los fondos, que mejore el grado de correspondencia entre la financiación recibida y la necesidad de gasto de cada comunidad. Si bien cabe esperar que el nuevo modelo haya supuesto un paso hacia delante en dicho objetivo, también es criticable el modo en que se han establecido estos ajustes al criterio per cápita puro***. De cualquier modo, si los recursos destinados a la sanidad se hubieran repartido únicamente en función de las variables citadas, las CCAA habrían experimentado una convergencia significativa en términos de financiación per cápita, al reducirse las desigualdades existentes en comparación con la situación previa, tal como muestra la comparación entre las dos primeras columnas de la tabla 11. Las diferencias máximas iniciales con el anterior modelo, que situaban a Asturias (112) y Baleares (86) en los extremos de la media (100), habrían disminuido notablemente, así como el coeficiente de variación (de 0,07 a 0,04). La dispersión máxima en la hipotética situación de que los recursos se hubieran repartido teniendo en cuenta exclusivamente los porcentajes de población protegida, población mayor de 65 años e insularidad se encontraría entre los recursos por habitante de Asturias (107) y los obtenidos por Andalucía, Madrid y Murcia (con un índice de 95). Sin embargo, los recursos finalmente asignados responden además a la garantía de statu quo que incorpora el sistema (esto es, a la obligatoriedad de mantener, como mínimo, la financiación con la que contaba previamente cada comunidad) y al proceso de negociación bilateral entre el gobierno central y las CCAA que han recibido los traspasos. Estos dos factores han elevado las diferencias reales a unos máximos en financiación por habitante entre La Rioja (123) y Madrid (93) y han conducido a una dispersión mayor (0,08).
*Se excluyen del análisis las Comunidades Forales de País Vasco y Navarra, que mantienen un esquema de financiación propio, y las ciudades autónomas de Ceuta y Melilla, que siguen dependiendo del Instituto Nacional de Gestión Sanitaria (INGESA).
**El 75% de los recursos iniciales se reparte en función de la población protegida; el 24,5%, de acuerdo con los porcentajes de población mayor de 65 años, y el 0,5% restante, en función de la insularidad.
***¿Por qué se ha elegido la población mayor de 65 años y la insularidad y sólo estas variables?; ¿por qué se las pondera del modo en que se hace y no de otra forma?; ¿tiene sentido definir la condición de insularidad como la distancia a las costas de la península, o se trata más bien de un modo de encubrir un acuerdo político?
Las desigualdades en la financiación per cápita están altamente correlacionadas con las diferencias en la oferta de dispositivos asistenciales por CCAA. Un repaso por otro de los trabajos incluidos en este informe2 permite comprobar que Baleares, Murcia, La Rioja o Castilla-La Mancha, todas ellas con recursos per cápita por debajo de la media en el anterior modelo, aparecen entre las CCAA peor dotadas según distintos indicadores, mientras Cantabria y Aragón, que se encuentran entre las CCAA con mayores índices, resultan relativamente bien paradas respecto a la comparación regional.
Las variaciones producidas en la financiación por habitante indican que se han corregido parcialmente algunos de los déficit iniciales. Así, La Rioja pasa de situarse por debajo de la media nacional a recibir la máxima financiación per cápita. También mejora de manera notable el índice correspondiente a Baleares (de 86 a 101). Sin embargo, otras CCAA, como Murcia, Madrid o Andalucía, a pesar de partir de cifras inferiores a la media, han visto empeorar su situación relativa. Y en el caso de Cantabria, que aparecía como la región más favorecida en el modelo anterior, la financiación per cápita ha aumentado sensiblemente, situándose en un índice muy superior a la media (121), sólo por detrás de La Rioja. En cualquier caso, la desigualdad interregional, pese a incrementarse levemente, no resulta muy acusada.
Diferencias previsibles en los próximos años
El nuevo modelo de financiación nace con vocación de permanencia, lo que significa que no está previsto revisar las asignaciones regionales, al menos en un futuro próximo. Este hecho implica que no se piensa corregir las diferencias territoriales que puedan surgir como consecuencia del cambio en la estructura demográfica de las CCAA. Las previsiones de población disponibles hasta el momento indican que algunas comunidades, entre las que destacan Baleares, Canarias y Madrid, pueden verse relativamente perjudicadas por dicho cambio, dado que, a causa del aumento en el volumen total de población o al incremento en la proporción de población de más edad, generarán un mayor volumen de gasto sanitario.
Pero la mayor parte de las desigualdades que se pueden producir en el futuro tiene su origen en otra de las novedades introducidas en el nuevo modelo de financiación: el aumento de la corresponsabilidad fiscal*. Este factor altera la estructura inicial de la financiación de las CCAA, lo que a su vez condiciona el volumen de recursos del que podrán disponer éstas.
*Ello conlleva la cesión del 33% de la cuota del IRPF, el 35% de la recaudación líquida por IVA, el 100% de los impuestos sobre electricidad y medios de transporte y el 40% del resto de los impuestos especiales, a los que hay que añadir el nuevo impuesto sobre el uso de determinados hidrocarburos, cuya recaudación se afecta a las prestaciones sanitarias.
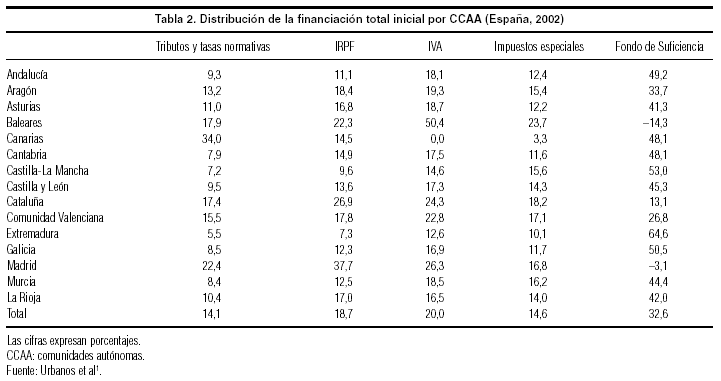
Inicialmente, la aportación de los distintos bloques de ingresos sería la recogida en la tabla 2, donde se observa que la obtención de recursos derivados del IRPF tiene un peso mayor en Madrid y Cataluña frente a Extremadura y Castilla-La Mancha, mientras la proporción de impuestos indirectos resulta especialmente importante en Baleares. Con respecto a las transferencias estatales obtenidas a través del Fondo de Suficiencia, en Extremadura, Castilla-La Mancha y Galicia suponen más de la mitad de sus ingresos totales, mientras resultan negativas en Madrid y Baleares.
La distinta estructura inicial de la financiación puede derivar en una desigual evolución de los ingresos de las CCAA si el comportamiento de los diferentes impuestos en el ámbito nacional resulta distinto. Asimismo, estas diferencias se pueden ir acentuando progresivamente si se producen crecimientos distintos en la evolución de cada impuesto para cada comunidad, como ha ocurrido en los pasados años. Incluso en los impuestos en que la recaudación obtenida a escala nacional se asigna en función de las cuotas de consumo regionales, se puede considerar que éstas pueden variar proporcionalmente a la evolución experimentada por cada economía regional.
Un estudio reciente1 estima que Canarias, la Comunidad Valenciana, Cantabria, Murcia y Baleares tendrían en el futuro más próximo una evolución relativamente favorable de sus recursos totales, dadas la composición inicial de sus fuentes de financiación y la evolución prevista para las economías de las CCAA y, por ende, para el volumen de recaudación impositiva. No obstante, esta situación se vería parcialmente compensada por un aumento de las cifras de gasto previstas para dichas CCAA, calculadas a partir de la evolución estimada del factor demográfico, de los precios sanitarios y de la prestación real media. Por su parte, Castilla y León, Galicia y Asturias se encontrarían en la situación opuesta. Los resultados de dicho trabajo auguran a corto plazo la aparición de desigualdades importantes en el volumen de recursos con el que contarán las CCAA, y señalan la existencia de dificultades financieras para algunas regiones, como Baleares y Canarias, a la hora de cubrir el mínimo obligatorio que debe destinarse cada año a sanidad, acentuadas en el caso de que los gobiernos regionales deseen garantizar la cobertura del gasto sanitario que previsiblemente generará la evolución de los factores anteriormente señalados (población, precios y prestación real media). Además, las diferencias por CCAA calculadas en el ámbito de la sanidad, deberían sumarse a las existentes en la situación de partida, determinadas por la distinta dotación de medios materiales y humanos destinados al sector en cada una de las comunidades consideradas.
La financiación sanitaria y la equidad vertical
No existe evidencia reciente acerca del nivel de progresividad de la financiación sanitaria, que se utiliza para inferir el grado de equidad vertical, definida como la relación entre la capacidad de pago de los individuos y su contribución relativa a la financiación sanitaria. Los estudios disponibles hasta el momento sólo ofrecen resultados de cómo han evolucionado la equidad vertical o la progresividad en la financiación entre principios de los ochenta y principios de los noventa3-4. La evolución fue positiva en esos años, puesto que se pasó de una situación de clara regresividad, como consecuencia de que la mayor parte de la financiación de la sanidad procedía de cotizaciones sociales, a una leve progresividad derivada fundamentalmente del aumento del peso relativo de los impuestos en la financiación total. Las perspectivas futuras son inciertas, y evidentemente dependerán de cómo evolucione la composición de los fondos dedicados a la sanidad. Se sabe que los pagos privados, especialmente cuando se trata de pagos directos, introducen regresividad en el sistema. Eso significa que, en la medida en que los individuos decidan acudir al sector privado en busca de atención sanitaria, la equidad vertical se verá dañada (y no sólo la vertical). Por otro lado, y dado que la financiación a través de los impuestos directos es la que aporta mayores grados de progresividad, en tanto se desplace el peso de la imposición hacia la recaudación por impuestos indirectos, como ha sucedido desde la mitad de la década de los noventa, también se estarán produciendo pérdidas de equidad*. En este sentido, el cambio de modelo de financiación autonómica y sanitaria abre el camino a la aparición de diferencias interterritoriales significativas, como apuntan los datos mostrados en la tabla 2.
*Las directrices de política fiscal, en consonancia con lo que sucede en buena parte de Europa, priman los objetivos de neutralidad impositiva (moderación de las distorsiones creadas en el ámbito de la inversión, la producción y el empleo) y equidad horizontal (igualación de cargas impositivas para los contribuyentes de igual capacidad de pago) frente al objetivo de equidad vertical (grado de progresividad).
El impacto de la distribución funcional del gasto en las desigualdades
La manera en que los fondos dedicados a financiar la sanidad se asignan entre tipos de prestaciones también afecta a la evolución de las desigualdades en el acceso y la utilización de los servicios. Por ejemplo, es conocido que para niveles similares de necesidad, los individuos con menor nivel de renta tienden a hacer un uso más intensivo de los recursos de atención primaria, mientras que tienden a infrautilizar la atención especializada5-7. Obviamente, eso no significa que la distribución funcional del gasto deba alterarse drásticamente con el único fin de favorecer a quienes padecen dificultades en el acceso, lo que conduce a situaciones poco razonables. Pero lo cierto es que podrían diseñarse estrategias que alterasen el diseño de las estructuras organizativas y, por tanto, la canalización de recursos para, por ejemplo, ampliar las posibilidades de diagnóstico en el ámbito de la atención primaria. Asimismo, deberían priorizarse las políticas de prevención, diagnóstico y tratamiento de las enfermedades con mayor incidencia demostrada en la población de menor renta, con el fin de reducir las desigualdades sociales en salud.
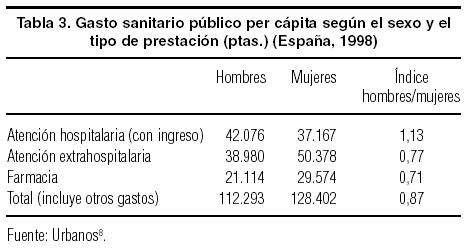
Por último, centrándonos en las desigualdades de género, algunas cifras pueden ilustrar las diferencias que se producen en la distribución funcional del gasto entre hombres y mujeres. En la tabla 3 se recoge el gasto per cápita correspondiente a cada grupo para los tres grandes tipos de prestaciones: atención hospitalaria con ingreso, atención extrahospitalaria (incluidas la primaria y la especializada sin ingreso) y prestación farmacéutica. Los datos muestran que los hombres gastan un 13% más que las mujeres en el primer caso, pero entre un 23 y un 29% menos en los dos tipos restantes8. Estas cifras se explican por distintas causas, como la mayor cronicidad de las enfermedades de las mujeres, sobre todo teniendo en cuenta las diferencias en la esperanza de vida, o su mayor disponibilidad para acudir al médico como consecuencia de sus características laborales. Sin perjuicio de que las desigualdades descritas estén reflejando diferencias en la morbilidad entre grupos de población, también reflejan que las mujeres tienden a consumir, ante niveles de salud similares, de manera más intensiva que los hombres5. Este hecho se mantiene incluso cuando se controlan las diferencias en el coste de oportunidad de acudir a los servicios sanitarios, lo que sugiere una mayor preferencia de las mujeres por este tipo de consumo (medicalización de la salud en este colectivo).
Conclusiones y recomendaciones
El impacto de la financiación en las desigualdades en la oferta, el acceso y la utilización de los servicios sanitarios puede abordarse desde una triple perspectiva, relacionada tanto con el modelo de asignación de fondos a las regiones como con el origen financiero y el destino funcional de los recursos que absorbe la sanidad.
El nuevo sistema de financiación sanitaria supone un paso adelante con respecto a los anteriores, vinculado con ciertas ganancias de equidad y suficiencia en la situación de partida del modelo. Sin embargo, es previsible que su funcionamiento genere desigualdades interregionales significativas, lo que implica que pueden ampliarse las diferencias en la oferta de dispositivos asistenciales. Además, el nuevo modelo nace sin fecha de caducidad. Pero, obviamente, deberá ser revisado en el futuro, especialmente si su funcionamiento genera desigualdades no justificables mediante argumentos favorables a la descentralización*. Entre tanto, el Fondo de Cohesión ha de servir como instrumento para garantizar la igualdad de acceso a las prestaciones en el conjunto del Sistema Nacional de Salud. Sin embargo, dada su escasa dotación y el limitado ámbito de aplicación al que está circunscrito, no está a la altura de los objetivos que pretende lograr**.
*De hecho, podemos pensar, al menos, en dos factores que precipitarían su revisión: la aparición de serios problemas financieros en alguna o varias CCAA, y el cambio político del gobierno.
**Véase Tamayo9 para una discusión más detallada de las implicaciones de la regulación actual del Fondo de Cohesión.
Por otra parte, los cambios en la composición de la financiación tendrán repercusiones en la equidad, tanto desde el punto de vista territorial como desde la perspectiva personal. En este sentido, es evidente que las políticas que tengan como resultado un aumento de la presencia del sector privado en la prestación de la asistencia sanitaria (excluyendo el ámbito de la concertación) conllevarán menores grados de equidad. Asimismo, otras decisiones públicas de mayor alcance, como las relativas a la política fiscal, determinarán la evolución de las desigualdades.
Por último, las desigualdades en el acceso-uso-salud también dependen de la distribución funcional del gasto sanitario. En la medida en que se desee favorecer a determinados grupos de población, las autoridades sanitarias deberían utilizar el margen de maniobra implícito en la asignación del presupuesto entre tipos de prestaciones.