Analizar comparativamente la utilización de servicios de los distintos niveles asistenciales y sus determinantes, de dos sistemas de salud diferentes, Sistema General de Seguridad Social en Salud (SGSSS) y Sistema Único de Salud (SUS), en municipios de Colombia y Brasil.
MétodosEstudio transversal basado en encuesta poblacional en dos municipios de Colombia (n=2163) y dos de Brasil (n=2155). Variables resultado: utilización de los servicios de atención primaria, especializada y urgencias en los últimos 3 meses. Variables explicativas: necesidad, factores capacitantes y predisponentes. Análisis bivariado y regresiones logísticas multivariadas por nivel asistencial y país.
ResultadosLos determinantes de la utilización varían según el nivel asistencial y el país. Padecer una enfermedad crónica se asocia a un mayor uso de atención primaria y especializada en Colombia, y además a las urgencias en Brasil. En Colombia, los afiliados al régimen contributivo utilizan más los servicios del SGSSS que los del subsidiado en atención primaria y especializada, o que los no asegurados en cualquier nivel; en Brasil, la población de baja renta y sin seguro privado hace un mayor uso del SUS en cualquier nivel de atención. En ambos países, conocer el centro de salud asignado y tener una fuente regular de atención incrementa el uso de la atención primaria y el conocimiento del hospital de referencia, el de especializada y urgencias.
ConclusionesLa influencia de los determinantes del uso difiere según el nivel de atención utilizado en ambos países, por lo que se subraya la necesidad de analizarlo desagregando por nivel asistencial.
To compare the use of different healthcare levels, and its determinants, in two different health systems, the General System of Social Security in Health (GSSSH) and the Unified Health System (UHS) in municipalities in Colombia and Brazil.
MethodsA cross-sectional study was carried out, based on a population survey in two municipalities in Colombia (n=2163) and two in Brazil (n=2155). Outcome variables consisted of the use of primary care services, outpatient secondary care services, and emergency care in the previous 3 months. Explanatory variables were need and predisposing and enabling factors. Bivariate and multivariate logistic regression analyses were performed by healthcare level and country.
ResultsThe determinants of use differed by healthcare level and country: having a chronic disease was associated with a greater use of primary and outpatient secondary care in Colombia, and was also associated with the use of emergency care in Brazil. In Colombia, persons enrolled in the contributory scheme more frequently used the services of the GSSSH than persons enrolled with subsidized contributions in primary and outpatient secondary care and more than persons without insurance in any healthcare level. In Brazil, the low-income population and those without private insurance more frequently used the UHS at any level. In both countries, the use of primary care was increased when persons knew the healthcare center to which they were assigned and if they had a regular source of care. Knowledge of the referral hospital increased the use of outpatient secondary care and emergency care.
ConclusionsIn both countries, the influence of the determinants of use differed according to the level of care used, emphasizing the need to analyze healthcare use by disaggregating it by level of care.
Colombia y Brasil introdujeron reformas en sus sistemas de salud para mejorar la equidad de acceso y eficiencia pero, aunque comparten principios y objetivos declarados, implementaron modelos diferentes. Colombia introdujo el Sistema General de Seguridad Social en Salud (SGSSS), formado por dos esquemas de aseguramiento (el régimen contributivo para población asalariada y con capacidad de pago y el régimen subsidiado para población sin recursos) que se basa en un modelo de competencia gestionada, donde compiten entre sí aseguradoras privadas y proveedores públicos y privados1. Aquellos que no logran afiliarse a ningún régimen permanecen como no asegurados. Brasil creó el Sistema Único de Salud (SUS), concebido como un sistema nacional de salud, financiado por impuestos y descentralizado según la estructura política del país: federación, estados y municipios, con provisión pública y privada2; no obstante, mantuvo un subsistema privado (sistema suplementar), al que se accede por pago directo o aseguradoras privadas. En ambos países la atención está organizada por niveles de complejidad, con la atención primaria como puerta de entrada3,4. Brasil introdujo el Programa de Salud de la Familia para desarrollar y mejorar la atención primaria5. En el subsistema privado, los usuarios pueden acceder directamente a la atención especializada.
El análisis del uso de los servicios de salud de los sistemas públicos y sus determinantes es clave para evaluar el acceso e identificar desigualdades sociales en la utilización6. Los estudios de los determinantes de la utilización en Colombia y Brasil se basan en encuestas poblacionales nacionales7–10 o de áreas geográficas determinadas11,12, y analizan la utilización por la población general7 o por colectivos específicos13,14. La mayoría no diferencia según el nivel asistencial utilizado, aunque cabe esperar que los determinantes sean distintos15, y los que analizan un nivel de atención se centran en colectivos específicos como enfermos crónicos16 o personas mayores17. Difícilmente introducen factores relacionados con la oferta, como la distancia18, tener una fuente regular de atención19;20 o el conocimiento sobre el funcionamiento de los servicios. En Colombia son inexistentes y en Brasil escasos los estudios que analizan exclusivamente los determinantes de la utilización de los servicios del SGSSS y del SUS7,8,12,19. Tomamos como referencia el modelo de comportamiento de uso de servicios de salud de Aday y Andersen21, que distingue entre el acceso realizado o la utilización de los servicios y el acceso potencial o análisis de sus determinantes, diferenciándolos entre factores individuales (predisponentes, capacitantes y de necesidad) y de los servicios.
El objetivo del artículo es analizar comparativamente la utilización de los servicios de salud de los distintos niveles asistenciales, y sus determinantes, de dos sistemas de salud diferentes (SGSSS y SUS), en municipios de Colombia y Brasil.
MétodosDiseño y área de estudioEstudio transversal basado en una encuesta poblacional en dos áreas de Colombia (Kennedy [distrito de Bogotá] y Soacha) y dos de Brasil (microrregiones 3.2 y 3.3 del Distrito 3 de Recife, y en Caruaru; capital y ciudad del interior del estado de Pernambuco, respectivamente). Las áreas se corresponden a las del proyecto Equity-LA (http://www2.equity-la.eu/), en el cual se enmarca este estudio, y fueron seleccionadas por ser predominantemente urbanas, con una alta proporción de personas de nivel socioeconómico bajo o medio-bajo, y con diferente acceso geográfico a la atención especializada.
Población de estudio y muestraLa población de estudio estaba constituida por los residentes del área de estudio que habían tenido algún problema de salud o que habían utilizado los servicios de salud en los 3 meses previos a la entrevista. El tamaño de muestra se calculó a partir del tamaño de población en cada área y según los siguientes parámetros: proporción estimada del 50% (máxima incertidumbre), nivel de confianza del 90% y precisión de 2,5. La muestra final la constituyeron 2163 individuos en Colombia (1080 en Soacha y 1083 en Kennedy) y 2155 en Brasil (1076 en Recife y 1079 en Caruaru).
En ambos países se realizó un muestreo probabilístico multietápico. En la primera etapa se seleccionaron aleatoriamente los sectores censales con reemplazo (en Soacha se estratificó por comunas), dando a cada sector una probabilidad de ser escogido proporcional a su tamaño. En la segunda etapa se seleccionaron sistemáticamente los hogares, escogiendo al azar el inicial. Finalmente, se escogió un individuo por hogar.
CuestionarioSe diseñó un cuestionario para analizar el acceso a los servicios de salud, cuya construcción y validación han sido descritas en otro artículo22. El cuestionario final se divide en nueve secciones. La primera recoge información sobre las necesidades de salud percibidas en los últimos 3 meses y el comportamiento relacionado. Las cuatro siguientes se refieren a la última experiencia (en los últimos 3 meses) de utilización de los diferentes niveles asistenciales (atención primaria, especializada y de urgencias). Las tres últimas incluyen una escala Likert para medir la continuidad asistencial, conocimiento sobre los servicios de salud y datos sociodemográficos. El cuestionario colombiano incluye una sección adicional sobre afiliación al SGSSS.
Recogida de datosLa recogida de datos se realizó entre febrero y junio de 2011 mediante la aplicación del cuestionario en entrevistas presenciales. Para asegurar la calidad de los datos se supervisó a los entrevistadores en el campo, revisando todos los cuestionarios y entrevistando de nuevo al 20%, al azar. Para controlar inconsistencias en la digitalización se realizó una doble entrada de datos.
Consideraciones éticasSe obtuvo la aprobación de los comités de ética de cada país. Los entrevistados participaron de forma voluntaria y firmaron el consentimiento informado.
VariablesLas variables de resultado son tres variables dicotómicas relativas a la utilización de los servicios del SGSSS en Colombia y del SUS en Brasil en los últimos 3 meses: 1) consulta con el médico general o pediatra, 2) consulta con el especialista y 3) consulta a los servicios de urgencias.
Siguiendo el modelo de Aday y Andersen21 se incluyeron las siguientes variables explicativas: 1) factores predisponentes: sexo, edad, nivel de estudios del cabeza de familia, y conocimiento del centro de salud y del hospital asignados (evaluadas mediante las preguntas «¿Cuál es su centro de salud o centro médico asignado?» y «¿Cuál es el hospital que tiene asignado?»); 2) factores que capacitan: ingresos mensuales del hogar, posesión de un seguro privado de salud, régimen de afiliación en Colombia y fuente regular de atención, que se consideró cuando la persona respondía afirmativamente a la pregunta «Cuando tiene una enfermedad, ¿acostumbra a ir al mismo servicio de salud?; y 3) factores de necesidad: estado de salud percibido, evaluado mediante la pregunta «¿Cómo define su estado de salud? Muy bueno, bueno, regular, malo o muy malo», y los resultados se agruparon como «bueno o muy bueno» y «menos de bueno» y presencia de enfermedad crónica23. Otros factores analizados fueron el área de estudio y la utilización de otro nivel asistencial en el mismo periodo de tiempo.
AnálisisSe realizó un análisis descriptivo de todas las variables y un análisis bivariado del nivel de atención utilizado en cada país con cada una de las variables independientes. Para identificar los determinantes de la utilización en cada nivel asistencial se realizaron análisis de regresión logística introduciendo cada variable individual y luego simultáneamente, para obtener las odds ratio ajustadas con sus intervalos de confianza del 95%. Se utilizó el paquete estadístico STATA 12.
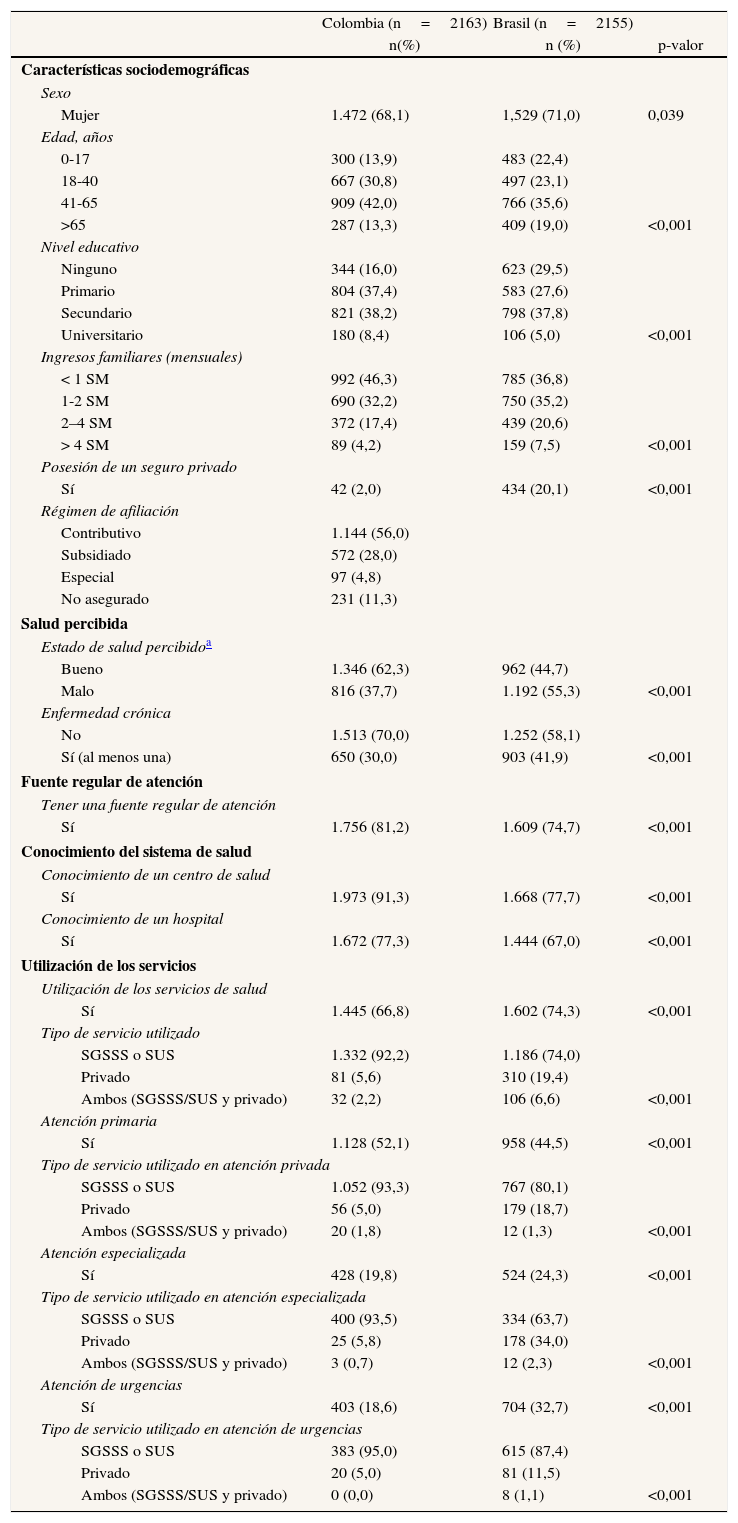
ResultadosCaracterísticas de la muestraEn ambas muestras hay una mayor proporción de mujeres. En la de Colombia predominan los grupos centrales de edad, mientras que en Brasil la edad se distribuye homogéneamente (tabla 1). El nivel educativo es más alto en Colombia, pero en Brasil el porcentaje de población de renta alta es mayor. En Colombia, la proporción de afiliados en cada régimen del SGSSS varía según el área: en Soacha, respecto a Kennedy, es mayor el porcentaje de afiliados al régimen subsidiado (38,8% y 17,0%) y de no asegurados (13,8% y 8,8%). El 2,3% en Colombia y el 20,1% en Brasil poseen un seguro privado. El 62,2% en Colombia refiere un estado de salud bueno o muy bueno, frente al 44,7% en Brasil (tabla 1).
Características sociodemográficas, estado de salud percibido e indicadores de búsqueda de atención sanitaria en las áreas de estudio de Colombia y Brasil, 2011
| Colombia (n=2163) | Brasil (n=2155) | ||
| n(%) | n (%) | p-valor | |
| Características sociodemográficas | |||
| Sexo | |||
| Mujer | 1.472 (68,1) | 1,529 (71,0) | 0,039 |
| Edad, años | |||
| 0-17 | 300 (13,9) | 483 (22,4) | |
| 18-40 | 667 (30,8) | 497 (23,1) | |
| 41-65 | 909 (42,0) | 766 (35,6) | |
| >65 | 287 (13,3) | 409 (19,0) | <0,001 |
| Nivel educativo | |||
| Ninguno | 344 (16,0) | 623 (29,5) | |
| Primario | 804 (37,4) | 583 (27,6) | |
| Secundario | 821 (38,2) | 798 (37,8) | |
| Universitario | 180 (8,4) | 106 (5,0) | <0,001 |
| Ingresos familiares (mensuales) | |||
| < 1 SM | 992 (46,3) | 785 (36,8) | |
| 1-2 SM | 690 (32,2) | 750 (35,2) | |
| 2–4 SM | 372 (17,4) | 439 (20,6) | |
| > 4 SM | 89 (4,2) | 159 (7,5) | <0,001 |
| Posesión de un seguro privado | |||
| Sí | 42 (2,0) | 434 (20,1) | <0,001 |
| Régimen de afiliación | |||
| Contributivo | 1.144 (56,0) | ||
| Subsidiado | 572 (28,0) | ||
| Especial | 97 (4,8) | ||
| No asegurado | 231 (11,3) | ||
| Salud percibida | |||
| Estado de salud percibidoa | |||
| Bueno | 1.346 (62,3) | 962 (44,7) | |
| Malo | 816 (37,7) | 1.192 (55,3) | <0,001 |
| Enfermedad crónica | |||
| No | 1.513 (70,0) | 1.252 (58,1) | |
| Sí (al menos una) | 650 (30,0) | 903 (41,9) | <0,001 |
| Fuente regular de atención | |||
| Tener una fuente regular de atención | |||
| Sí | 1.756 (81,2) | 1.609 (74,7) | <0,001 |
| Conocimiento del sistema de salud | |||
| Conocimiento de un centro de salud | |||
| Sí | 1.973 (91,3) | 1.668 (77,7) | <0,001 |
| Conocimiento de un hospital | |||
| Sí | 1.672 (77,3) | 1.444 (67,0) | <0,001 |
| Utilización de los servicios | |||
| Utilización de los servicios de salud | |||
| Sí | 1.445 (66,8) | 1.602 (74,3) | <0,001 |
| Tipo de servicio utilizado | |||
| SGSSS o SUS | 1.332 (92,2) | 1.186 (74,0) | |
| Privado | 81 (5,6) | 310 (19,4) | |
| Ambos (SGSSS/SUS y privado) | 32 (2,2) | 106 (6,6) | <0,001 |
| Atención primaria | |||
| Sí | 1.128 (52,1) | 958 (44,5) | <0,001 |
| Tipo de servicio utilizado en atención privada | |||
| SGSSS o SUS | 1.052 (93,3) | 767 (80,1) | |
| Privado | 56 (5,0) | 179 (18,7) | |
| Ambos (SGSSS/SUS y privado) | 20 (1,8) | 12 (1,3) | <0,001 |
| Atención especializada | |||
| Sí | 428 (19,8) | 524 (24,3) | <0,001 |
| Tipo de servicio utilizado en atención especializada | |||
| SGSSS o SUS | 400 (93,5) | 334 (63,7) | |
| Privado | 25 (5,8) | 178 (34,0) | |
| Ambos (SGSSS/SUS y privado) | 3 (0,7) | 12 (2,3) | <0,001 |
| Atención de urgencias | |||
| Sí | 403 (18,6) | 704 (32,7) | <0,001 |
| Tipo de servicio utilizado en atención de urgencias | |||
| SGSSS o SUS | 383 (95,0) | 615 (87,4) | |
| Privado | 20 (5,0) | 81 (11,5) | |
| Ambos (SGSSS/SUS y privado) | 0 (0,0) | 8 (1,1) | <0,001 |
SM: salario mínimo; SGSSS: Sistema General de Seguridad Social en Salud; SUS: Sistema Único de Salud; P: valor p del test de ji al cuadrado entre cada variable y país.
La mayoría refiere un centro regular de atención y conoce su centro de salud y su hospital de referencia; el porcentaje es mayor en Colombia que en Brasil (tabla 1). En Colombia, más de la mitad de los no asegurados carece de fuente regular de atención y no identifica un centro de salud u hospital de referencia. El conocimiento del hospital de referencia es inferior entre los afiliados al contributivo (74,0%) que entre los del subsidiado (90,2%). En Brasil, el conocimiento del centro de salud de referencia es inferior en los individuos con seguro privado: 49,1% frente al 85,0% (datos no mostrados en la tabla).
El porcentaje de utilización de algún servicio de salud es inferior en la muestra de Colombia (66,8%) que en la de Brasil (74,3%). De los que utilizan los servicios, el uso del SGSSS en Colombia es mayor que el uso del SUS en Brasil (92,2% y 74,0%, respectivamente); en este último, el uso de servicios privados se acentúa en la atención especializada (tabla 1).
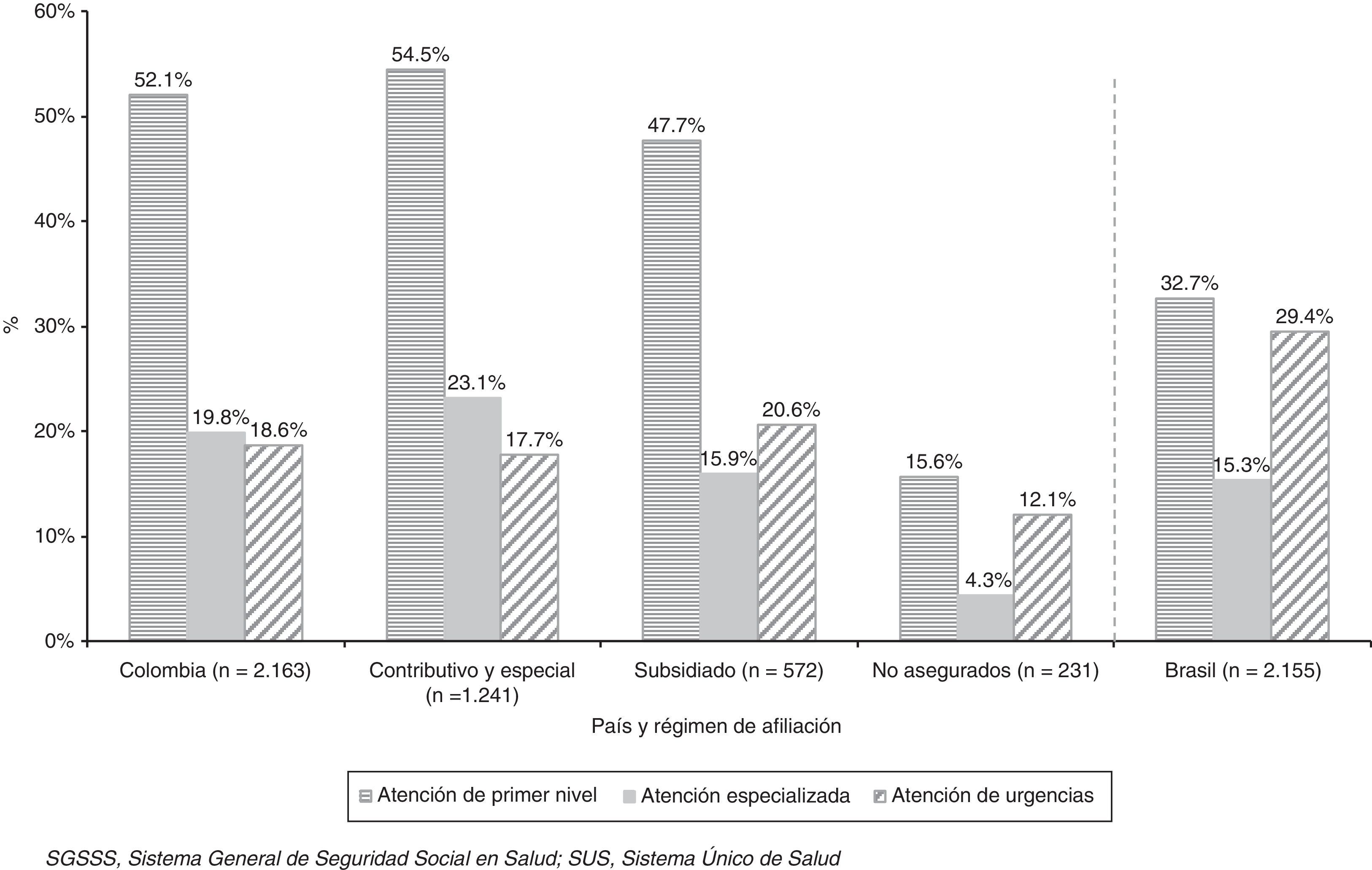
Utilización de los servicios del SGSSS y SUSEl uso de la atención primaria y de la atención especializada, en general y por régimen de afiliación, es mayor en el SGSSS en Colombia que en el SUS en Brasil (fig. 1). En cambio, la utilización de urgencias en el SUS es mayor que en el SGSSS, tanto de asegurados como de no asegurados. Cabe mencionar que el 60,0% de las consultas al especialista en Colombia y el 41,1% en Brasil son remitidas por el médico general, mientras las de iniciativa propia representan el 3,7% y el 21,8%, respectivamente. La contrarreferencia a la atención primaria es también mayor en Colombia (17,8%) que en Brasil (6,7%) (datos no mostrados en tabla).
Factores asociados al uso de los diferentes niveles asistenciales en el SGSSS y el SUSSiguiendo a Aday y Andersen21, se analizan los determinantes de la utilización de los servicios del SGSSS y del SUS (tablas 2–4).
- 1)
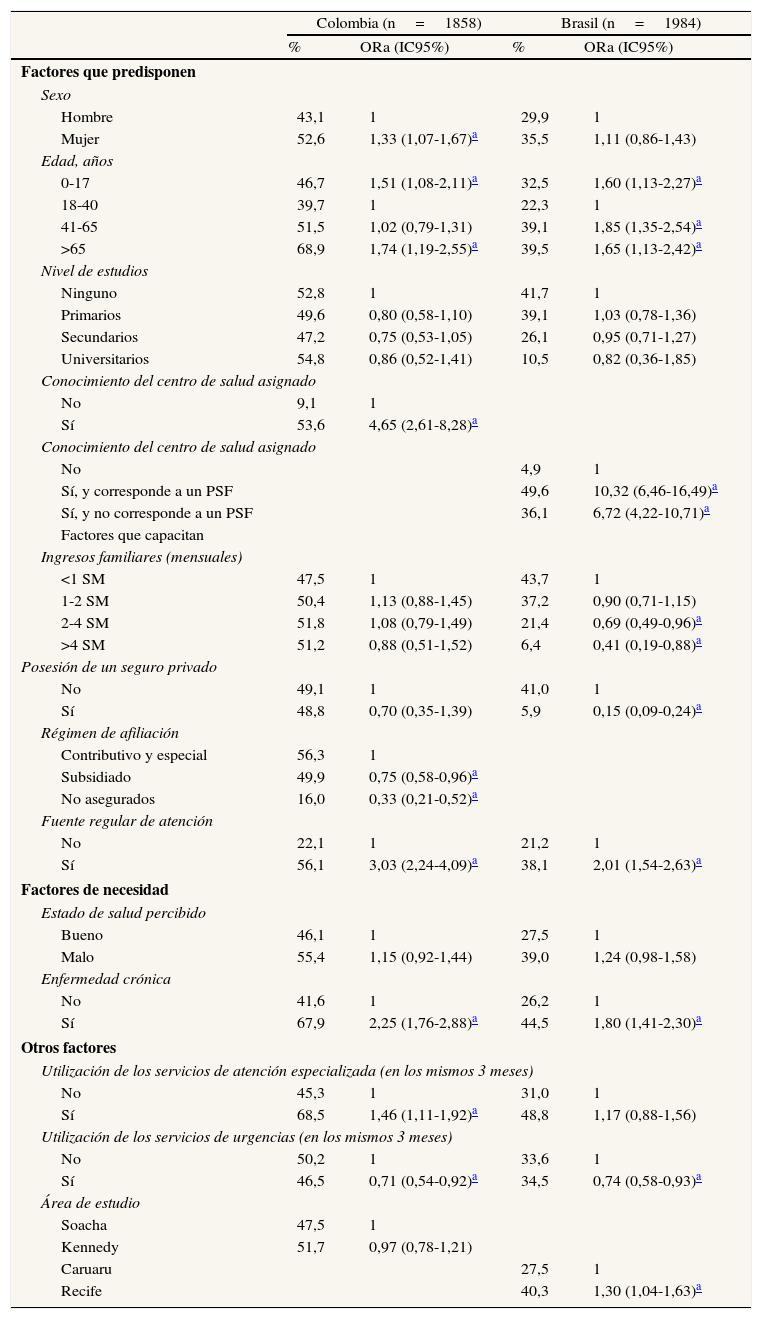
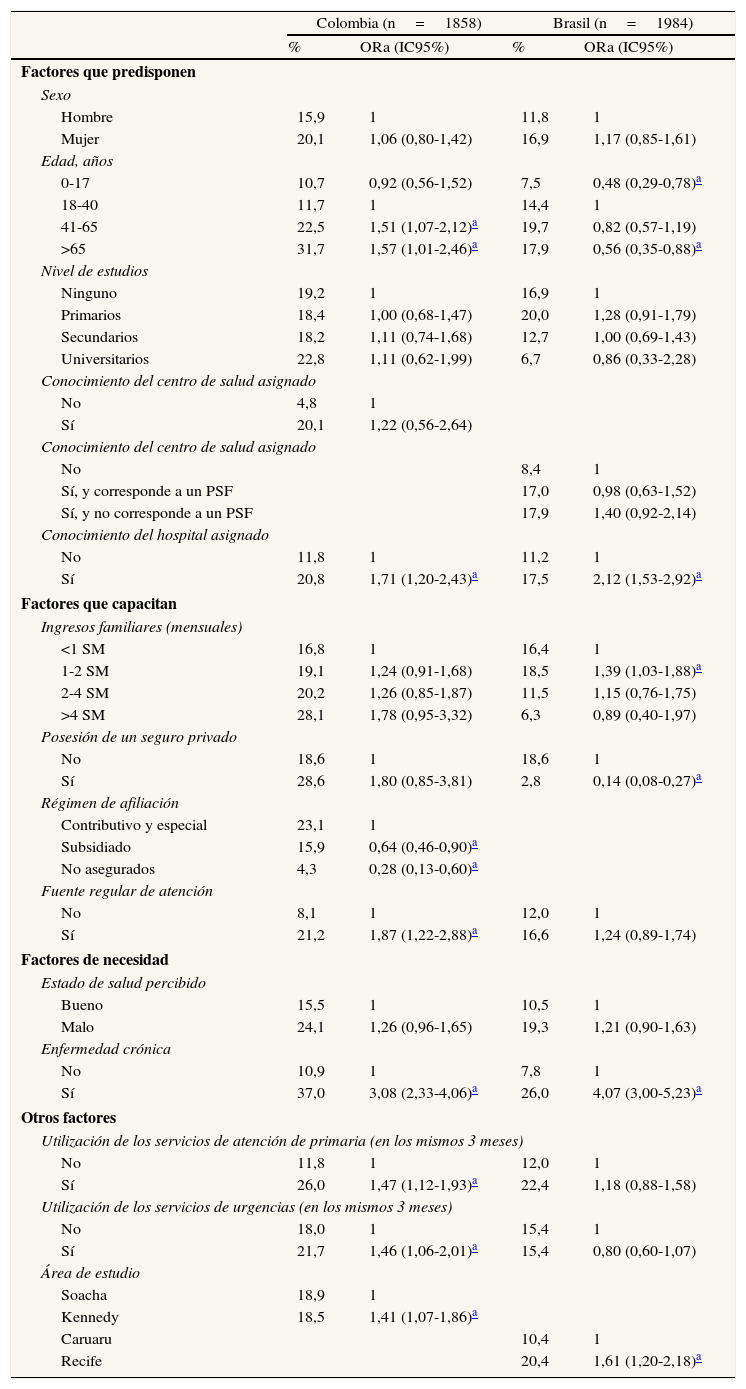
Factores que predisponen: el sexo aparece únicamente asociado a la utilización de la atención primaria en Colombia, donde las mujeres hacen un mayor uso. La edad se comporta diferente según el nivel asistencial y el país: los menores tienen mayor posibilidad de uso de atención primaria y urgencias en ambos países, y menor de atención especializada en Brasil. Tener más de 65 años de edad se asocia a un mayor uso de atención primaria en ambos países y un menor uso de atención especializada y urgencias en Brasil. En ambos países, conocer el centro de salud asignado se asocia a un mayor uso de los servicios de atención primaria, y conocer el hospital de referencia a un mayor uso de la atención especializada y urgencias. En Brasil es mayor la probabilidad de uso entre aquellos que identifican su centro de salud de referencia, si éste cuenta con el Programa de Salud de Familia.
- 2)
Factores que capacitan: la renta y el seguro privado aparecen como determinantes únicamente en Brasil, donde a menor renta familiar se hace mayor uso de los servicios de atención primaria y urgencias; carecer de seguro privado conlleva un mayor uso de cualquier nivel de atención del SUS. En Colombia, los afiliados al régimen subsidiado hacen menor uso de los servicios de atención primaria y atención especializada respecto a los del régimen contributivo, y los no asegurados hacen menor uso en cualquier nivel asistencial. Tener una fuente regular de atención se asocia con una mayor utilización de la atención primaria en ambos países, y en Colombia también de la atención especializada.
- 3)
Factores de necesidad: los individuos con alguna enfermedad crónica tienen más posibilidad de usar los servicios de atención primaria y atención especializada en ambos países, y en Brasil también de urgencias. Percibir un mal estado de salud se asocia a un mayor uso de las urgencias en ambos países.
Determinantes de la utilización de los servicios de atención primaria del SGSSS y SUS en las áreas de estudio de Colombia y Brasil, 2011
| Colombia (n=1858) | Brasil (n=1984) | |||
| % | ORa (IC95%) | % | ORa (IC95%) | |
| Factores que predisponen | ||||
| Sexo | ||||
| Hombre | 43,1 | 1 | 29,9 | 1 |
| Mujer | 52,6 | 1,33 (1,07-1,67)a | 35,5 | 1,11 (0,86-1,43) |
| Edad, años | ||||
| 0-17 | 46,7 | 1,51 (1,08-2,11)a | 32,5 | 1,60 (1,13-2,27)a |
| 18-40 | 39,7 | 1 | 22,3 | 1 |
| 41-65 | 51,5 | 1,02 (0,79-1,31) | 39,1 | 1,85 (1,35-2,54)a |
| >65 | 68,9 | 1,74 (1,19-2,55)a | 39,5 | 1,65 (1,13-2,42)a |
| Nivel de estudios | ||||
| Ninguno | 52,8 | 1 | 41,7 | 1 |
| Primarios | 49,6 | 0,80 (0,58-1,10) | 39,1 | 1,03 (0,78-1,36) |
| Secundarios | 47,2 | 0,75 (0,53-1,05) | 26,1 | 0,95 (0,71-1,27) |
| Universitarios | 54,8 | 0,86 (0,52-1,41) | 10,5 | 0,82 (0,36-1,85) |
| Conocimiento del centro de salud asignado | ||||
| No | 9,1 | 1 | ||
| Sí | 53,6 | 4,65 (2,61-8,28)a | ||
| Conocimiento del centro de salud asignado | ||||
| No | 4,9 | 1 | ||
| Sí, y corresponde a un PSF | 49,6 | 10,32 (6,46-16,49)a | ||
| Sí, y no corresponde a un PSF | 36,1 | 6,72 (4,22-10,71)a | ||
| Factores que capacitan | ||||
| Ingresos familiares (mensuales) | ||||
| <1 SM | 47,5 | 1 | 43,7 | 1 |
| 1-2 SM | 50,4 | 1,13 (0,88-1,45) | 37,2 | 0,90 (0,71-1,15) |
| 2-4 SM | 51,8 | 1,08 (0,79-1,49) | 21,4 | 0,69 (0,49-0,96)a |
| >4 SM | 51,2 | 0,88 (0,51-1,52) | 6,4 | 0,41 (0,19-0,88)a |
| Posesión de un seguro privado | ||||
| No | 49,1 | 1 | 41,0 | 1 |
| Sí | 48,8 | 0,70 (0,35-1,39) | 5,9 | 0,15 (0,09-0,24)a |
| Régimen de afiliación | ||||
| Contributivo y especial | 56,3 | 1 | ||
| Subsidiado | 49,9 | 0,75 (0,58-0,96)a | ||
| No asegurados | 16,0 | 0,33 (0,21-0,52)a | ||
| Fuente regular de atención | ||||
| No | 22,1 | 1 | 21,2 | 1 |
| Sí | 56,1 | 3,03 (2,24-4,09)a | 38,1 | 2,01 (1,54-2,63)a |
| Factores de necesidad | ||||
| Estado de salud percibido | ||||
| Bueno | 46,1 | 1 | 27,5 | 1 |
| Malo | 55,4 | 1,15 (0,92-1,44) | 39,0 | 1,24 (0,98-1,58) |
| Enfermedad crónica | ||||
| No | 41,6 | 1 | 26,2 | 1 |
| Sí | 67,9 | 2,25 (1,76-2,88)a | 44,5 | 1,80 (1,41-2,30)a |
| Otros factores | ||||
| Utilización de los servicios de atención especializada (en los mismos 3 meses) | ||||
| No | 45,3 | 1 | 31,0 | 1 |
| Sí | 68,5 | 1,46 (1,11-1,92)a | 48,8 | 1,17 (0,88-1,56) |
| Utilización de los servicios de urgencias (en los mismos 3 meses) | ||||
| No | 50,2 | 1 | 33,6 | 1 |
| Sí | 46,5 | 0,71 (0,54-0,92)a | 34,5 | 0,74 (0,58-0,93)a |
| Área de estudio | ||||
| Soacha | 47,5 | 1 | ||
| Kennedy | 51,7 | 0,97 (0,78-1,21) | ||
| Caruaru | 27,5 | 1 | ||
| Recife | 40,3 | 1,30 (1,04-1,63)a | ||
PSF: Programa de Salud de la Familia; SM: salario mínimo; ORa: odds ratio ajustada por todas las variables explicativas de la tabla; IC95%: intervalo de confianza del 95%.
Determinantes de la utilización de los servicios de atención especializada del SGSSS y del SUS en las áreas de estudio de Colombia y Brasil, 2011
| Colombia (n=1858) | Brasil (n=1984) | |||
| % | ORa (IC95%) | % | ORa (IC95%) | |
| Factores que predisponen | ||||
| Sexo | ||||
| Hombre | 15,9 | 1 | 11,8 | 1 |
| Mujer | 20,1 | 1,06 (0,80-1,42) | 16,9 | 1,17 (0,85-1,61) |
| Edad, años | ||||
| 0-17 | 10,7 | 0,92 (0,56-1,52) | 7,5 | 0,48 (0,29-0,78)a |
| 18-40 | 11,7 | 1 | 14,4 | 1 |
| 41-65 | 22,5 | 1,51 (1,07-2,12)a | 19,7 | 0,82 (0,57-1,19) |
| >65 | 31,7 | 1,57 (1,01-2,46)a | 17,9 | 0,56 (0,35-0,88)a |
| Nivel de estudios | ||||
| Ninguno | 19,2 | 1 | 16,9 | 1 |
| Primarios | 18,4 | 1,00 (0,68-1,47) | 20,0 | 1,28 (0,91-1,79) |
| Secundarios | 18,2 | 1,11 (0,74-1,68) | 12,7 | 1,00 (0,69-1,43) |
| Universitarios | 22,8 | 1,11 (0,62-1,99) | 6,7 | 0,86 (0,33-2,28) |
| Conocimiento del centro de salud asignado | ||||
| No | 4,8 | 1 | ||
| Sí | 20,1 | 1,22 (0,56-2,64) | ||
| Conocimiento del centro de salud asignado | ||||
| No | 8,4 | 1 | ||
| Sí, y corresponde a un PSF | 17,0 | 0,98 (0,63-1,52) | ||
| Sí, y no corresponde a un PSF | 17,9 | 1,40 (0,92-2,14) | ||
| Conocimiento del hospital asignado | ||||
| No | 11,8 | 1 | 11,2 | 1 |
| Sí | 20,8 | 1,71 (1,20-2,43)a | 17,5 | 2,12 (1,53-2,92)a |
| Factores que capacitan | ||||
| Ingresos familiares (mensuales) | ||||
| <1 SM | 16,8 | 1 | 16,4 | 1 |
| 1-2 SM | 19,1 | 1,24 (0,91-1,68) | 18,5 | 1,39 (1,03-1,88)a |
| 2-4 SM | 20,2 | 1,26 (0,85-1,87) | 11,5 | 1,15 (0,76-1,75) |
| >4 SM | 28,1 | 1,78 (0,95-3,32) | 6,3 | 0,89 (0,40-1,97) |
| Posesión de un seguro privado | ||||
| No | 18,6 | 1 | 18,6 | 1 |
| Sí | 28,6 | 1,80 (0,85-3,81) | 2,8 | 0,14 (0,08-0,27)a |
| Régimen de afiliación | ||||
| Contributivo y especial | 23,1 | 1 | ||
| Subsidiado | 15,9 | 0,64 (0,46-0,90)a | ||
| No asegurados | 4,3 | 0,28 (0,13-0,60)a | ||
| Fuente regular de atención | ||||
| No | 8,1 | 1 | 12,0 | 1 |
| Sí | 21,2 | 1,87 (1,22-2,88)a | 16,6 | 1,24 (0,89-1,74) |
| Factores de necesidad | ||||
| Estado de salud percibido | ||||
| Bueno | 15,5 | 1 | 10,5 | 1 |
| Malo | 24,1 | 1,26 (0,96-1,65) | 19,3 | 1,21 (0,90-1,63) |
| Enfermedad crónica | ||||
| No | 10,9 | 1 | 7,8 | 1 |
| Sí | 37,0 | 3,08 (2,33-4,06)a | 26,0 | 4,07 (3,00-5,23)a |
| Otros factores | ||||
| Utilización de los servicios de atención de primaria (en los mismos 3 meses) | ||||
| No | 11,8 | 1 | 12,0 | 1 |
| Sí | 26,0 | 1,47 (1,12-1,93)a | 22,4 | 1,18 (0,88-1,58) |
| Utilización de los servicios de urgencias (en los mismos 3 meses) | ||||
| No | 18,0 | 1 | 15,4 | 1 |
| Sí | 21,7 | 1,46 (1,06-2,01)a | 15,4 | 0,80 (0,60-1,07) |
| Área de estudio | ||||
| Soacha | 18,9 | 1 | ||
| Kennedy | 18,5 | 1,41 (1,07-1,86)a | ||
| Caruaru | 10,4 | 1 | ||
| Recife | 20,4 | 1,61 (1,20-2,18)a | ||
PSF, Programa de Salud de la Familia; SM, salario mínimo; ORa: odds ratio ajustada por todas las variables explicativas de la tabla; IC95%: intervalo de confianza del 95%.
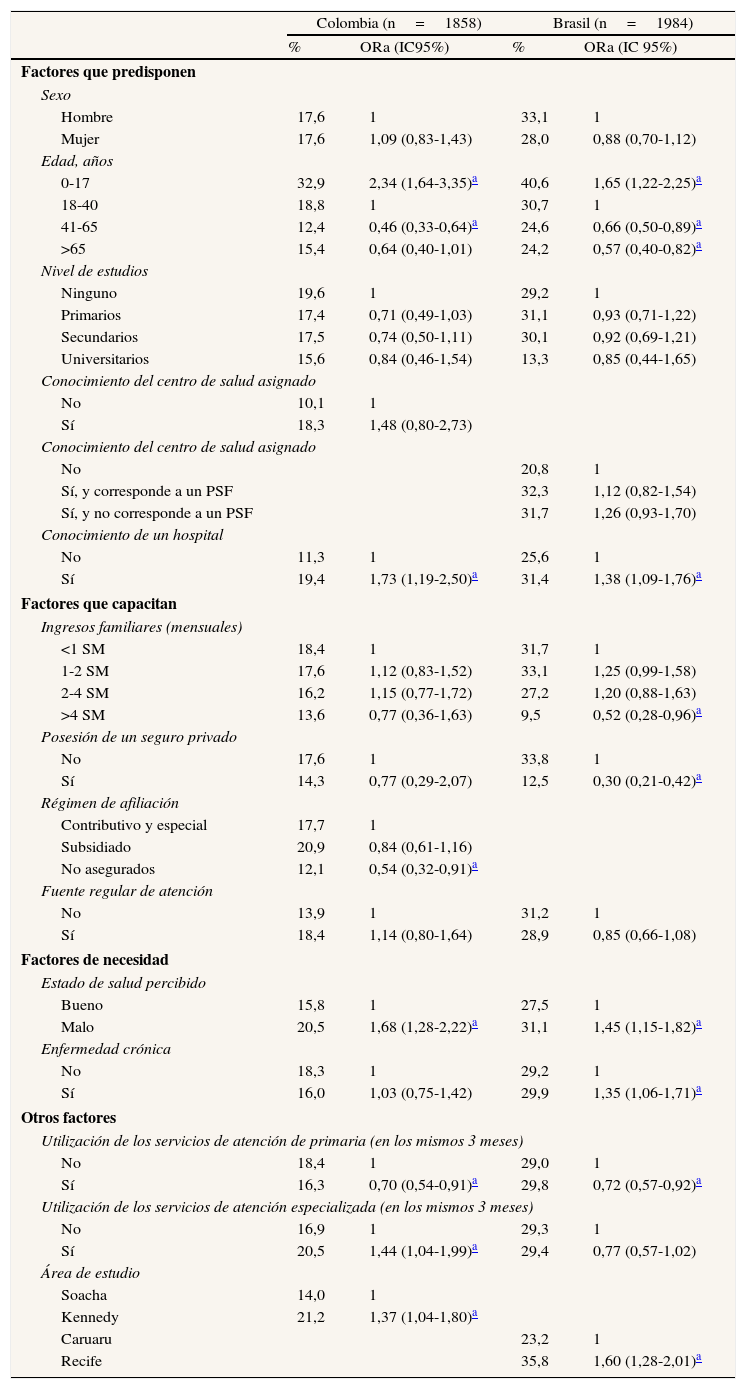
Determinantes de la utilización de los servicios de urgencias del SGSSS y del SUS en las áreas de estudio de Colombia y Brasil, 2011
| Colombia (n=1858) | Brasil (n=1984) | |||
| % | ORa (IC95%) | % | ORa (IC 95%) | |
| Factores que predisponen | ||||
| Sexo | ||||
| Hombre | 17,6 | 1 | 33,1 | 1 |
| Mujer | 17,6 | 1,09 (0,83-1,43) | 28,0 | 0,88 (0,70-1,12) |
| Edad, años | ||||
| 0-17 | 32,9 | 2,34 (1,64-3,35)a | 40,6 | 1,65 (1,22-2,25)a |
| 18-40 | 18,8 | 1 | 30,7 | 1 |
| 41-65 | 12,4 | 0,46 (0,33-0,64)a | 24,6 | 0,66 (0,50-0,89)a |
| >65 | 15,4 | 0,64 (0,40-1,01) | 24,2 | 0,57 (0,40-0,82)a |
| Nivel de estudios | ||||
| Ninguno | 19,6 | 1 | 29,2 | 1 |
| Primarios | 17,4 | 0,71 (0,49-1,03) | 31,1 | 0,93 (0,71-1,22) |
| Secundarios | 17,5 | 0,74 (0,50-1,11) | 30,1 | 0,92 (0,69-1,21) |
| Universitarios | 15,6 | 0,84 (0,46-1,54) | 13,3 | 0,85 (0,44-1,65) |
| Conocimiento del centro de salud asignado | ||||
| No | 10,1 | 1 | ||
| Sí | 18,3 | 1,48 (0,80-2,73) | ||
| Conocimiento del centro de salud asignado | ||||
| No | 20,8 | 1 | ||
| Sí, y corresponde a un PSF | 32,3 | 1,12 (0,82-1,54) | ||
| Sí, y no corresponde a un PSF | 31,7 | 1,26 (0,93-1,70) | ||
| Conocimiento de un hospital | ||||
| No | 11,3 | 1 | 25,6 | 1 |
| Sí | 19,4 | 1,73 (1,19-2,50)a | 31,4 | 1,38 (1,09-1,76)a |
| Factores que capacitan | ||||
| Ingresos familiares (mensuales) | ||||
| <1 SM | 18,4 | 1 | 31,7 | 1 |
| 1-2 SM | 17,6 | 1,12 (0,83-1,52) | 33,1 | 1,25 (0,99-1,58) |
| 2-4 SM | 16,2 | 1,15 (0,77-1,72) | 27,2 | 1,20 (0,88-1,63) |
| >4 SM | 13,6 | 0,77 (0,36-1,63) | 9,5 | 0,52 (0,28-0,96)a |
| Posesión de un seguro privado | ||||
| No | 17,6 | 1 | 33,8 | 1 |
| Sí | 14,3 | 0,77 (0,29-2,07) | 12,5 | 0,30 (0,21-0,42)a |
| Régimen de afiliación | ||||
| Contributivo y especial | 17,7 | 1 | ||
| Subsidiado | 20,9 | 0,84 (0,61-1,16) | ||
| No asegurados | 12,1 | 0,54 (0,32-0,91)a | ||
| Fuente regular de atención | ||||
| No | 13,9 | 1 | 31,2 | 1 |
| Sí | 18,4 | 1,14 (0,80-1,64) | 28,9 | 0,85 (0,66-1,08) |
| Factores de necesidad | ||||
| Estado de salud percibido | ||||
| Bueno | 15,8 | 1 | 27,5 | 1 |
| Malo | 20,5 | 1,68 (1,28-2,22)a | 31,1 | 1,45 (1,15-1,82)a |
| Enfermedad crónica | ||||
| No | 18,3 | 1 | 29,2 | 1 |
| Sí | 16,0 | 1,03 (0,75-1,42) | 29,9 | 1,35 (1,06-1,71)a |
| Otros factores | ||||
| Utilización de los servicios de atención de primaria (en los mismos 3 meses) | ||||
| No | 18,4 | 1 | 29,0 | 1 |
| Sí | 16,3 | 0,70 (0,54-0,91)a | 29,8 | 0,72 (0,57-0,92)a |
| Utilización de los servicios de atención especializada (en los mismos 3 meses) | ||||
| No | 16,9 | 1 | 29,3 | 1 |
| Sí | 20,5 | 1,44 (1,04-1,99)a | 29,4 | 0,77 (0,57-1,02) |
| Área de estudio | ||||
| Soacha | 14,0 | 1 | ||
| Kennedy | 21,2 | 1,37 (1,04-1,80)a | ||
| Caruaru | 23,2 | 1 | ||
| Recife | 35,8 | 1,60 (1,28-2,01)a | ||
PSF: Programa de Salud de la Familia; SM: salario mínimo; ORa: odds ratio ajustada por todas las variables explicativas de la tabla; IC95%: intervalo de confianza del 95%.
También se han encontrado diferencias por área: en Colombia, residir en Soacha se asocia a una mayor posibilidad de uso de atención especializada y urgencias, y en Brasil, residir en Recife, para cualquier nivel asistencial.
El uso de los servicios de atención primaria se asocia con una menor posibilidad de uso de urgencias en el mismo periodo de tiempo (y viceversa) en ambos países; en Colombia, el uso de atención primaria y urgencias conlleva una mayor posibilidad de utilización de la atención especializada (y viceversa).
DiscusiónEste estudio analiza la utilización de los servicios de salud y sus determinantes en dos sistemas de salud distintos, pero que comparten principios declarados. Se ha aplicado un cuestionario común que ha permitido soslayar las limitaciones metodológicas de los estudios internacionales basados en datos secundarios. Aunque los resultados deben ser interpretados con cautela por referirse a áreas geográficas específicas de Brasil y Colombia, permiten profundizar en aspectos considerados relevantes por la literatura internacional no contemplados en las encuestas representativas nacionales (conocer los servicios de salud asignados, fuente regular de atención)24. La utilización de los servicios de salud es menor en las áreas estudiadas de Colombia que en las de Brasil, controlando por necesidad, lo que señala la existencia de barreras que desincentivan la búsqueda de atención en Colombia, como las relacionadas con la gestión del aseguramiento25,26, entre otras. No obstante, la utilización del SGSSS en Colombia es mayor que la del SUS en Brasil, hecho que refleja las características diferenciales del sistema de salud en cada país; mientras Brasil mantiene un subsistema de aseguramiento privado paralelo, en Colombia es necesario estar afiliado al régimen contributivo para acceder a un seguro privado complementario, y sólo una pequeña parte de la población accede27. El elevado uso de atención especializada en servicios privados en Brasil, descrito en otros estudios3,8,19, parece relacionado con los largos tiempos de espera del SUS26, así como el notable uso de las urgencias del SUS señala barreras a la atención primaria, como ausencia de médicos o bajos niveles de resolución26.
La influencia de los distintos determinantes de la utilización varía según el nivel asistencial y el país. Llama la atención que padecer alguna enfermedad crónica se asocia con una mayor utilización de las urgencias en Brasil y no en Colombia, lo que podría indicar debilidades en el control de las enfermedades crónicas en atención primaria.
Por otro lado, los resultados muestran importantes desigualdades sociales en el uso de servicios, relacionadas con el modelo de sistema de salud en cada país. En Colombia los datos no sólo indican diferencias en el uso entre asegurados y no asegurados en los tres niveles asistenciales, como señalan otros estudios en la utilización general28, sino también entre los regímenes contributivo y subsidiado, tanto en atención primaria como especializada. Es decir, estar afiliado al SGSSS no implica la misma posibilidad de atención en individuos con necesidades equivalentes. Este resultado era de esperar por las inequidades introducidas desde el inicio de la reforma en el diseño de los paquetes de beneficios y su financiación entre ambos regímenes de aseguramiento29. En contraste con otros estudios nacionales10,22, no se encontraron diferencias en el uso de los servicios por renta o posesión de seguro privado, lo que podría deberse al predominio de estratos socioeconómicos desfavorecidos en las áreas de estudio. En Brasil, los datos revelan que una situación económica desfavorable (rentas bajas y sin seguro privado) incrementa el uso del SUS para todos los niveles asistenciales, coincidiendo con otros estudios7,8. La baja utilización del SUS por las clases medias y altas es un aspecto ampliamente criticado, no sólo por las inequidades que conlleva la coexistencia de un sistema privado paralelo12 sino porque disminuye la presión sobre el Estado para que mejore la insuficiente financiación y la calidad del sistema público por parte de los grupos con mayor capacidad de articular sus intereses y manifestarlos políticamente30.
En relación a los factores que capacitan para el uso de servicios, los resultados coinciden con otros estudios en que tener una fuente regular de atención se asocia positivamente con la utilización de la atención primaria20,24, y en Colombia también con la atención especializada. Respecto a los factores que predisponen al uso de los servicios, el estudio corrobora que conocer el centro de salud o el hospital de referencia se asocia de manera positiva con el uso de la atención primaria y especializada y de urgencias20, respectivamente. Tener una fuente regular de atención, y conocer el centro de salud y hospital asignados, son factores poco evaluados en la literatura de ambos países, y debería profundizarse en su análisis porque su mejora podría contribuir a la reducción de las desigualdades en el acceso relacionadas con el nivel socioeconómico20. En Brasil, tener como referencia un centro de salud con el Programa de Salud de la Familia incrementa la posibilidad de uso de la atención primaria, comparando con la población cuyos centros de salud de referencia no lo tienen, en concordancia con otros estudios5,31. Cabría esperar también que se asociase a un menor uso de las urgencias, pero dicha asociación no se observa. Esto podría indicar posibles problemas en la implementación del Programa, por ejemplo falta de médicos o una limitada capacidad de resolución de los problemas de salud, como describen otros estudios26.
El mayor uso de los servicios por las mujeres descrito en otros estudios20,32 no aparece en el nuestro (con excepción de la atención primaria en Colombia), lo cual podría deberse a la diferencia entre analizar los datos agregados o desagregados por nivel asistencial. En cambio, el nivel educativo no aparece como determinante de la utilización de ningún nivel asistencial, también descrito en el análisis de la utilización general en Brasil32 y Colombia33.
Por último, la utilización de la atención especializada se asocia a un mayor uso de los otros niveles (y viceversa) en Colombia y no en Brasil, que podría ser por un mayor control de la referencia y contrarreferencia de pacientes debido a las autorizaciones necesarias en Colombia.
ConclusiónEl uso de servicios de salud es mayor en las áreas de Brasil que en las de Colombia, aunque el uso del SUS en Brasil es menor que el uso del SGSSS en Colombia. Los determinantes de uso varían según el nivel asistencial, lo que demuestra la importancia del análisis desagregado. Destacan como factores determinantes del uso elementos particulares de cada sistema: diferencias según el estado de aseguramiento y entre los regímenes de afiliación, y la existencia de un sistema suplementario basado en seguros privados en Brasil, que se convierten en fuentes de desigualdad en el acceso y que requieren ser abordados por las políticas públicas en ambos países.
Los estudios de determinantes del uso de los servicios en Colombia y Brasil muestran básicamente cómo factores individuales se asocian a la utilización; pocos introducen factores relativos a los servicios y son escasos los que desagregan el análisis por nivel asistencial utilizado.
¿Qué añade el estudio realizado a la literatura?Los determinantes de la utilización de los servicios de salud varían según el nivel asistencial en Colombia y Brasil, y se han analizado variables relacionadas con los servicios de salud que también emergen como determinantes del uso. Los determinantes se relacionan con las características de cada sistema de salud: la segmentación en regímenes de aseguramiento en Colombia y la existencia de un sistema suplementar que genera desigualdades según el nivel socioeconómico en Brasil.
M. Felicitas Domínguez-Berjón.
Contribuciones de autoríaI. Vargas y M.L. Vázquez fueron responsables del diseño del estudio y supervisaron todas las fases de la investigación. I. Garcia-Subirats, I. Vargas, A.S. Mogollón-Pérez, M.R.F. da Silva y M.L. Vázquez supervisaron el trabajo de campo. I. Garcia-Subirats supervisó la entrada de datos, se encargó de la depuración de los datos, el análisis estadístico y su interpretación, y redactó el primer borrador del manuscrito. I. Vargas y M.L. Vázquez contribuyeron en la fase de análisis e interpretación de los datos y la redacción del manuscrito. A.S. Mogollón-Pérez, P. De Paepe, M.R.F. da Silva y J.P. Unger participaron en la interpretación de los resultados. Todos los autores participaron en la revisión crítica y la aprobación de la versión final para su publicación.
FinanciaciónLa investigación que ha llevado a estos resultados ha recibido financiación del Séptimo Programa Marco de la Unión Europea (FP7/2007-2013), acuerdo n° 223123, realizada en el marco del proyecto Impacto en la equidad de acceso y la eficiencia de las redes integradas de servicios de salud (RISS) de Colombia y Brasil (Equity-LA). Asimismo, el Ministerio de Asuntos Exteriores y de Cooperación al Desarrollo de España otorgó una beca a Irene García-Subirats para el desarrollo del trabajo de campo (Beca MAEC-AECID 2010-2011 y 2011-2012).
Conflicto de interesesNinguno.
Los autores agradecen el tiempo y la disponibilidad de las personas que participaron en el estudio. Este artículo forma parte de la tesis doctoral que Irene Garcia-Subirats realiza en la Universidad Pompeu Fabra de Barcelona.