La sanidad pública de Euskadi afronta unas altas tasas de envejecimiento y cronicidad, que tensionan la sostenibilidad del sistema. En respuesta a esta situación, en 2010 se puso en marcha la Estrategia Vasca de Cronicidad como una iniciativa de transformación de amplia escala y largo alcance centrada en un cambio del modelo de provisión sanitaria hacia la atención integrada a la cronicidad. Desarrollada en un contexto caracterizado por la crisis económico-financiera, la fuerte oposición política, y la resistencia o la pasividad de grupos de interés relevantes, el diseño y la implementación de la Estrategia aportó algunos elementos destacables, como son una narrativa de cambio diferente a la de austeridad, que era la dominante en ese momento; un enfoque estratégico sustentado en una base de evidencia y en referentes teóricos contrastados; y un planteamiento de implementación que propiciaba la innovación local y de «abajo arriba». Pese a ello, no se consiguió superar plenamente las barreras de la debilidad política y de la inmovilidad burocrática, las cuales limitaron el despliegue y el alcance de los cambios, sobre todo los relativos a la escalabilidad de las innovaciones locales de éxito. En cualquier caso, como fruto de la Estrategia son apreciables algunos cambios en la cultura de integración asistencial, tanto en el ámbito clínico como en el gestor, así como la progresión organizativa dentro de un modelo de atención orientado a la cronicidad.
Public healthcare in the Basque Country (Spain) faces high rates of ageing and chronicity, which stress the sustainability of the system. In response to this situation, the Basque Chronicity Strategy was launched in 2010. This large-scale and far-reaching transformation initiative focused on changing the healthcare provision model towards integrated care of chronicity. Developed in the context of economic and financial crisis, strong political opposition and resistance or passivity of many relevant stakeholders, the design and implementation of the Strategy introduced some noteworthy elements, such as: a narrative of change different to the austerity discourse, which was the dominant narrative at that time; a strategic approach supported by an evidence base and solid theoretical references; and an implementation strategy that favoured local innovation and the “bottom up” approach. In spite of this, it was not possible to overcome the political barriers or bureaucratic immobility, which limited the implementation and scope of the changes, especially those related to the scalability of successful local innovations. However, some changes in the healthcare integration culture at clinical and managerial level have been introduced as a result of the Strategy, as well as organisational progression towards a chronicity-targeted healthcare model.
Los sistemas social y sanitario de España afrontan una de las mayores tasas de envejecimiento y cronicidad de toda Europa; una verdad incómoda que va a seguir en crecimiento en los próximos años y que ahora mismo se traduce en que un 91,3% de la mortalidad y el 86% de los años de vida perdidos en nuestro país son atribuibles a las enfermedades crónicas1. Además de los efectos en términos de salud, el impacto económico es considerable, pues son los enfermos crónicos, en particular los crónicos complejos, los que requieren una mayor dedicación de recursos por parte del sistema sanitario2. Este hecho se manifiesta en tensiones para la sostenibilidad de la sanidad pública.
Pese a la gravedad del problema, existe una carencia de previsiones sólidas del impacto a largo plazo de la cronicidad en términos económicos, por lo que organismos como la Organización para la Cooperación y el Desarrollo Económicos (OCDE) están trabajando en la materia3. Algunas de las estimaciones disponibles señalaban que, en términos de financiación, en un escenario de inacción, el presupuesto sanitario deberá crecer en torno a un 45% hasta 2020 (base 2011) para atender el incremento de la demanda4. Es más, el presupuesto sanitario ha descendido de forma apreciable (en torno a 10.000 millones de euros) durante los años de la crisis en nuestro país.
Desde la demanda, sabemos qué tipo de población concentra la actividad y el gasto. Esto no va a cambiar en las próximas dos décadas, sino que se va a acentuar aún más. Las personas con múltiples necesidades sociales y sanitarias reciben la respuesta sanitaria a través de una buena atención primaria –según comparaciones internacionales–, pero con evidentes signos de agotamiento: profesionales envejecidos, elevado burn-out, desinterés por el domicilio como lugar de atención, descuido creciente de áreas esenciales como el final de la vida, etc.; de una medicina hospitalaria concebida para el proceso agudo y poco conectada en sus procesos con la primaria; y de unos servicios sociales infradesarrollados5.
La desconexión, la fragmentación o la falta de coordinación entre niveles ocupa los últimos 30 años de la literatura de gestión y política sanitarias sin que se haya avanzado gran cosa, salvo en ciertas «islas de excelencia» en el mundo6. Sin avances relevantes para tender puentes sobre esa brecha, nos topamos con el profundo desfiladero que separa los servicios sociales y sanitarios y afecta a las personas que necesitan ambos tipos de servicios públicos7.
La sanidad pública vasca, considerando como tal el entramado organizativo que agrupa al aseguramiento público de los más de 2,1 millones de habitantes de la Comunidad Autónoma del País Vasco, así como el casi monopolio en la prestación por parte del ente público Osakidetza, suele considerarse bien financiada en términos comparados (situada siempre en los puestos más altos respecto a otras comunidades autónomas en cuanto a gasto per cápita), con una calidad de servicio bien valorada y con una gestión moderna basada en los principios de calidad total del modelo EFQM (European Foundation for Quality Management). No obstante, afronta presiones demográficas y epidemiológicas notables, y presenta importantes lagunas en coordinación y continuidad de los servicios, especialmente apreciables para los pacientes frágiles y pluripatológicos8–10.
Ante ese panorama, en 2009 se comenzó a trabajar en la sanidad pública vasca en el desarrollo de un marco estratégico denominado «Estrategia para afrontar el reto de la Cronicidad en Euskadi»10 (en adelante, la Estrategia). Un ambicioso planteamiento de transformación que tomaba la cronicidad como eje, pero que pretendía un cambio de gran alcance sistémico y con impacto poblacional11, y todo ello dentro de un contexto de política sanitaria en el cual no abundaban las propuestas innovadoras.
No en vano el liderazgo sanitario en España se había calificado de «empantanado»12. Por ello, las llamadas Estrategias de Cronicidad formuladas por el Ministerio de Sanidad13 y diversas comunidades autónomas en el período 2010-201514 presentaban un cierto carácter excepcional al proponer una transformación de amplio alcance del modelo de prestación sanitaria.
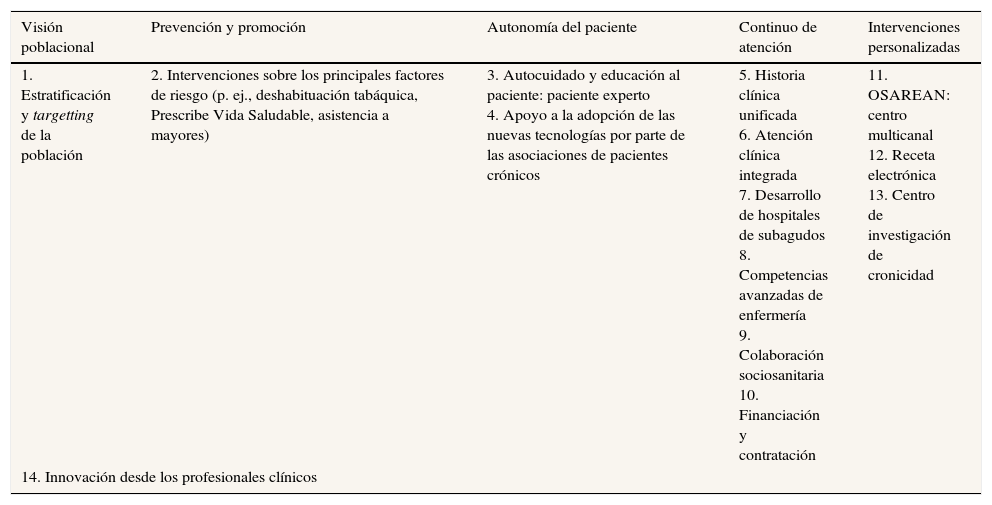
Contexto, diseño, implementación y progreso de la EstrategiaEn los párrafos siguientes vamos a analizar el contexto, el diseño, el desarrollo, la implementación y el progreso de la Estrategia. Los componentes (cinco políticas y catorce proyectos estratégicos) de la Estrategia se muestran en la tabla 18,15. Nos centraremos en los factores que sirvieron para promover o inhibir su implementación efectiva, tomando como eje e hilo conductor el desarrollo de una atención más integrada. La apuesta por reorientar las organizaciones sanitarias hacia modelos más integrados para proporcionar una respuesta más eficiente a las necesidades del paciente crónico fue un elemento central de la Estrategia. Así, la política estratégica denominada «Continuo de atención» formulaba el objetivo de «garantizar el continuo asistencial mediante el impulso de una asistencia multidisciplinaria, coordinada e integrada entre los diferentes servicios, niveles de atención y sectores»10 a partir de fórmulas que fomentaran la colaboración y la integración entre atención primaria y atención hospitalaria.
Políticas y proyectos estratégicos de la estrategia de cronicidad de Euskadi
| Visión poblacional | Prevención y promoción | Autonomía del paciente | Continuo de atención | Intervenciones personalizadas |
|---|---|---|---|---|
| 1. Estratificación y targetting de la población | 2. Intervenciones sobre los principales factores de riesgo (p. ej., deshabituación tabáquica, Prescribe Vida Saludable, asistencia a mayores) | 3. Autocuidado y educación al paciente: paciente experto 4. Apoyo a la adopción de las nuevas tecnologías por parte de las asociaciones de pacientes crónicos | 5. Historia clínica unificada 6. Atención clínica integrada 7. Desarrollo de hospitales de subagudos 8. Competencias avanzadas de enfermería 9. Colaboración sociosanitaria 10. Financiación y contratación | 11. OSAREAN: centro multicanal 12. Receta electrónica 13. Centro de investigación de cronicidad |
| 14. Innovación desde los profesionales clínicos | ||||
Esta integración se propició por vías diversas que podemos clasificar en dos grandes grupos: a) las iniciativas de integración vertical estructural con la creación de Organizaciones Sanitarias Integradas (OSI) y b) las iniciativas centradas en el desarrollo de procesos asistenciales integrados, por ejemplo mediante rutas asistenciales elaboradas conjuntamente entre diversos ámbitos asistenciales.
Aquí vamos a utilizar el marco analítico de «contextos receptivos para el cambio» de Pettigrew et al.16 en su versión sintética17, la cual comprende cinco factores: 1) los factores ambientales; 2) la existencia de un liderazgo transformador; 3) la calidad y la coherencia de la política a implementar; 4) la existencia de una cultura organizativa alineada con el cambio; y 5) las características de las relaciones entre clínicos y gestores.
Los factores ambientalesYa se ha mencionado la existencia de unas macrotendencias demográficas y epidemiológicas que presionan al sector desde la demanda. Además, el contexto estaba caracterizado por la profunda crisis económica y financiera. Hablar de transformar en tiempo de recortes se percibía frívolo en vez de acuciante. La acogida a la Estrategia por los diversos grupos de interés del sector fue tibia en el mejor de los casos. La oposición en el plano político fue extremadamente dura; el alineamiento interno en la tecno-estructura sanitaria, complejo y delicado; los profesionales sanitarios subieron a bordo siguiendo lo teorizado por Rogers18 (un pequeño y entusiasta grupo de innovadores y una gran masa expectante); la ciudadanía no se veía identificada con el lenguaje nuevo, y a veces tecnocrático, de la Estrategia; y las asociaciones de pacientes, en su gran mayoría, no supieron ver las oportunidades que abría el término «cronicidad» frente al discurso por enfermedad.
Para mejorar la receptividad de la Estrategia hubo que construir un relato, una narrativa ilusionante de transformación centrada en el desarrollo de una atención integrada a los pacientes crónicos. Esta narrativa contrastaba con las políticas de austeridad y privatización sanitaria que se estaban desplegando en el Sistema Nacional de Salud español en las mismas fechas19.
Liderazgo transformadorUn aspecto central en cuanto a políticas era mostrar que es necesario conseguir la transformación de los sistemas de salud para garantizar su sostenibilidad, y que la inacción no era una opción20. La Estrategia surgía para guiar ese propósito de acción transformadora. En su diseño, se puso en marcha un proceso en el que participaron varias centenas de profesionales de la sanidad pública vasca, coordinadas por un Comité impulsor y a través de diversas actuaciones: jornada y World Café de reflexión estratégica, así como diversas presentaciones y foros de difusión abiertos a aportaciones y sugerencias. La dirección del proceso de implementación se realizó bajo el liderazgo personal del Consejero y de un grupo reducido de personas. Este equipo era muy consciente de las necesidades de tiempo, recursos, liderazgo, visión y compromiso para alcanzar el éxito en un cambio sistémico de esta naturaleza. Asimismo, se trataba de evitar las dinámicas administrativas clásicas y el énfasis en la jerarquía y el heterocontrol en beneficio de un liderazgo distribuido, una narrativa compartida, un enfoque inclusivo y un aprender haciendo a medida que avanzaba el proceso.
Pero la realidad fue que la nueva visión no era compartida de forma mayoritaria. Por ejemplo, en la alta dirección del Departamento de Sanidad y Consumo y de Osakidetza no había consenso sobre la necesidad de la Estrategia ni sobre su alcance ni enfoque. Así, mientras el Consejero hablaba de transformación, parte de su equipo hablaba de cambio tranquilo. En el ámbito de la mesogestión, las estructuras centrales del Departamento de Sanidad y Consumo y de Osakidetza, de carácter burocrático, permanecían pasivas en gran medida ante el nuevo escenario. Hubo que utilizar o poner en marcha un complejo entramado de agencias para promover, traccionar y monitorizar la Estrategia, como el Instituto Vasco de Innovación Sanitaria o la Oficina de la Estrategia de Cronicidad en Osakidetza, así como contar con importantes apoyos en forma de consultorías externas de asesoramiento estratégico a la alta dirección. Estas agencias fueron clave en la dinamización de la Estrategia junto con los equipos directivos de una parte importante de las organizaciones de servicios de Osakidetza. En el ámbito clínico, se trató de promover un liderazgo distribuido (cinco de los catorce proyectos estratégicos fueron liderados por clínicos sin cargo jerárquico formal y se promovieron más de un centenar de proyectos de innovación «de abajo arriba» liderados por clínicos) y la búsqueda de soluciones locales, se legitimó la experimentación y se promovió la generación de capacidad local y de espacios favorables para el cambio. La respuesta a ese escenario fue desigual, sin poder establecer un patrón explicativo claro, salvo que hubo más proyectos innovadores con liderazgo clínico en las organizaciones con una cultura de gestión más avanzada según criterios EFQM.
En materia de avance de integración asistencial, se carecía de una visión única por parte de los directivos, lo que llevó al enfoque dual antes descrito de trabajar la integración de estructuras en unos contextos geográficos concretos y la integración clínica en todos. En 2011 se trató de aunar ambos enfoques con el desarrollo de Sistemas Locales de Salud-Microsistemas, de tal modo que en vez de generalizar la integración vertical estructural se avanzase por la integración vertical y horizontal de carácter «virtual» a través de un complejo andamiaje contractual sin transferencia de riesgos real. Dicho modelo de provisión se reguló en un Acuerdo del Consejo de Administración de Osakidetza de 2012 de constitución, organización y funcionamiento de los Sistemas Locales Integrados de Salud–Microsistemas. Este modelo no tuvo continuidad, pues a partir de 2013 se decidió implantar un modelo de integración vertical en forma de OSI para toda Osakidetza.
Calidad y coherencia de la políticaUn pilar central fue la calidad y la coherencia de las políticas propuestas que recogían el estado del rumbo estratégico adoptado por las organizaciones de «alto rendimiento»21 en el abordaje de la cronicidad, así como modelos teóricos o marcos de trabajo, entonces restringidos al ámbito académico, que acabaron convirtiéndose en moneda común. Por citar algunos, el Chronic Care Model de Wagner22 y su cuerpo de evidencia23, la pirámide de estratificación poblacional del Kaiser Permanente24, o los planteamientos de innovación abierta procedente de los profesionales de primera línea del National Health Service25. Asimismo, la Estrategia incluía un enfoque de implementación, que puede sintetizarse entre una convergencia de elementos top-down y otros bottom-up. En particular, este último enfoque de abajo arriba venía influido por la teoría de la complejidad y las limitaciones de la imposición de cambios a las burocracias profesionales26.
En cualquier caso, la calidad y la coherencia de las políticas desarrolladas no fue garante de su éxito, ya que estuvieron lastradas por el débil apoyo político y por carencias en su comunicación a los profesionales sanitarios y otros grupos de interés clave.
Cultura organizativa alineada con el cambioLa existencia de una cultura organizativa que apoyase los cambios es quizá uno de los elementos más difíciles de contrastar. Una encuesta de prioridades de innovación a los profesionales de Osakidetza en 2011 identificaba como dos primeras prioridades la mejora de la calidad y la continuidad de la atención; dos cuestiones que eran centrales en la narrativa de la Estrategia. Sin embargo, hay que hacer notar que dentro de los esperados aliados naturales de la Estrategia, como eran los profesionales de atención primaria o los «generalistas» hospitalarios (principalmente médicos internistas), fueron estos últimos más activos y colaboradores. Y no sólo eso, sino que líderes de opinión de la atención primaria se manifestaron en contra de una Estrategia que supuestamente agredía los pilares de la atención primaria. También hubiera sido esperable más entusiasmo en colectivos como la enfermería, cuya potenciación profesional era otro aspecto central de la Estrategia. Pese a todo lo anterior, y teniendo en cuenta un contexto de recortes salariales, la Estrategia parece que fue permeando en la cultura organizativa, siendo apreciable la popularización de un nuevo vocabulario ligado a ella.
La incapacidad desde los ámbitos funcionariales de las estructuras centrales de Osakidetza y del Departamento de Sanidad y Consumo para adaptarse y dar respuesta a las necesidades del proceso de transformación ralentizó muchos procesos de cambio y propició que muchas innovaciones no fueran escaladas más allá de la experiencia piloto, pese a su éxito. El desajuste cultural entre las organizaciones que actuaban como agentes de cambio y empleaban procedimientos orientados a la acción, la evaluación y el aprendizaje, respecto de las estructuras burocráticas autojustificativas, fue notorio.
Relaciones entre clínicos y gestoresLa diversidad de culturas organizativas dentro de la propia Osakidetza permitió apreciar que aquellas organizaciones de servicio con una historia positiva de relaciones entre profesionales y gestores, y entre estamentos profesionales, fueron mucho más fértiles para la innovación. Dado que los beneficios de la integración estructural eran discutidos en el ámbito clínico, e incluso se manifestaba el temor a una fagocitación de la atención primaria por el hospital27, se realizó una apuesta por iniciativas orientadas al logro de la integración clínica desde iniciativas locales. Para apoyarlas, se desarrolló un conjunto de instrumentos: convocatorias finalistas de I+D+i, reorientación de las convocatorias de I+D «clásicas» hacia la investigación-acción, financiación virtual por vía de contratos-programa, etc. Pese a una cierta captura de estos instrumentos por las élites investigadoras y los gestores de ámbito meso, casi 200 proyectos de innovación bottom-up fueron desarrollados en el período de estudio, de los que más de la mitad se centraban en mejoras de coordinación o integración entre ámbitos asistenciales, y estaban liderados por clínicos en su mayoría.
Impacto y sostenibilidad de la EstrategiaPasados más de 5 años desde la publicación de la Estrategia, sus mensajes siguen vigentes. Queda mucho por hacer, lo cual muestra que la obsesión sobre cómo implementar los cambios que permeaba toda la Estrategia sigue siendo necesaria. Y mucho por evaluar, lo cual indica que todo el esfuerzo realizado, incluyendo el desarrollo de un arsenal evaluativo «propio»28,29, no ha sido suficiente.
El hecho de que a día de hoy la práctica totalidad de las comunidades autónomas y el Ministerio de Sanidad, Servicios Sociales e Igualdad cuenten con una estrategia de cronicidad puede ser un testimonio de, al menos, la popularidad de la Estrategia desarrollada. Han sido múltiples los reconocimientos internacionales a la Estrategia, destacando la designación de Euskadi como reference site de la iniciativa europea EIP/AHA.
Con el cambio de gobierno en Euskadi, a partir de noviembre de 2012, los elementos nucleares de la Estrategia sobrevivieron, si bien con diferente ritmo e intensidad. Los denominados proyectos estratégicos definidos en la Estrategia cumplieron sus objetivos, con la excepción de algunos calificables como wicked problems, como la coordinación sociosanitaria. Pese a cumplir sus objetivos, no todos los proyectos pueden calificarse de exitosos en términos de impacto, algo lógico teniendo en cuenta la cultura de experimentación de la Estrategia.
Los modelos, herramientas y experiencias que surgieron han dejado un sustrato fértil de innovación organizativa que tardará en agostarse. Así, la efervescencia de experiencias innovadoras dio origen a diversas iniciativas de éxito, local e internacional, entre las cuales destacan los modelos integrados para el manejo de crónicos complejos30, en algunos casos incorporando innovaciones tecnológicas31.
Allí donde se ha evaluado, la orientación a la cronicidad de las organizaciones ha mejorado32, junto con la cultura de colaboración entre clínicos y una amplia variedad de indicadores relevantes de manejo de la cronicidad33; incluso un estudio muestra una mejora global de la eficiencia de la atención primaria durante el periodo34. Si bien no es posible atribuir de forma causal esos beneficios a la Estrategia, sí es notorio el alcance de un grado de transformación de sistema de larga escala reconocido por la mayoría de los grupos de interés35.
ConclusionesEn España, la cronicidad y los retos que esta plantea suponen un desafío con un alcance y un horizonte temporal muy extensos. Es necesario y urgente articular respuestas políticas y organizativas convincentes e ilusionantes desde los sistemas de cuidados.
Afortunadamente, a la panoplia de marcos teóricos, cuerpo de evidencia y experiencias internacionales de éxito, pueden incorporarse ahora experiencias de transformación de amplio alcance desarrolladas en nuestro medio. El caso de la Estrategia de Cronicidad del País Vasco es paradigmático de las intervenciones a desarrollar, pero sobre todo para conocer cómo se han implementado estas.
La Estrategia Vasca de Cronicidad ha aportado un relato de transformación de la provisión sanitaria centrada en la atención integrada a la cronicidad. Desarrollada en un contexto caracterizado por la crisis económico-financiera, una fuerte oposición política y la resistencia o la pasividad de grupos de interés relevantes, el diseño y la implementación de la Estrategia aportó algunos elementos destacables, como son una narrativa de cambio diferente a la de austeridad, que era la dominante en ese momento; un enfoque estratégico sustentado en una base de evidencia y en referentes teóricos contrastados; y un planteamiento de implementación que propiciaba la innovación local y de «abajo arriba». Pese a ello, no se consiguió superar plenamente las barreras de la debilidad política y de la inmovilidad burocrática, las cuales limitaron el despliegue de los cambios, sobre todo los relativos a la escalabilidad de las innovaciones locales de éxito (los denominados proyectos bottom-up).
En cualquier caso, como fruto de la Estrategia son apreciables cambios en la cultura de integración asistencial de los ámbitos clínico y gestor, así como la progresión organizativa dentro de un modelo de atención orientado a la cronicidad. Asimismo, la Estrategia vasca ha influenciado otras agendas de cambio ante la cronicidad en España y Europa.
Editora responsable del artículoCarmen Vives-Cases.
- •
En un contexto poco favorable en términos económicos y políticos, resulta clave elaborar planteamientos estratégicos con una narrativa de transformación ilusionante para los distintos grupos de interés.
- •
En la Estrategia Vasca de Cronicidad, ese relato fue el desarrollo de un modelo de atención integrada a los pacientes con condiciones crónicas.
- •
La utilización en la estrategia de marcos teóricos sólidos, comparativa internacional y evidencia robusta sobre la atención a pacientes crónicos fue relevante, pero no garantizó su éxito.
- •
La adopción de un enfoque de innovación de «abajo arriba» propició la emergencia de un gran número de proyectos de cambio, pero su escalabilidad fue frenada por barreras burocráticas.
- •
La visión de desarrollo de una atención más integrada fue contemplada de forma muy diversa por los distintos grupos de interés, siendo vista por algunos como una oportunidad y, por otros, como una amenaza.
Ninguna.
Contribuciones de autoríaEl autor firmante es el responsable del desarrollo del tema, la redacción del texto, las modificaciones y la aprobación de la versión final del documento para su publicación.
Conflicto de interesesEl autor fue Director del Instituto Vasco de Innovación Sanitaria en el período 2009-2015. El mencionado instituto participó en el diseño, el desarrollo, la promoción, la implementación y la evaluación de la Estrategia Vasca de Cronicidad.