Examinar las asociaciones entre las dimensiones del modelo de complejidad asistencial HexCom y la ubicación de la muerte.
MétodoEstudio observacional longitudinal multicéntrico en pacientes con enfermedad avanzada tratados por los equipos de soporte a la atención domiciliaria en Cataluña. Se recogieron edad, sexo, estado funcional y cognitivo, tipo de enfermedad, cuidador/a principal, trabajador/a familiar, lugar de la muerte y complejidad tras la primera visita. Se realizó un análisis de regresión de Cox multivariante.
ResultadosParticipación de 1527 pacientes (72% oncológicos), atendidos una mediana de 35 días. El 45% fallecieron en su domicilio. La probabilidad de morir en casa era mayor cuando se detectaba un mayor deterioro funcional (hazard ratio [HR]: 7,67; intervalo de confianza del 95% [IC95%]: 4,93-11,92), cuando el sujeto era varón (HR: 1,19; IC95%: 1,02-1,39), cuando la edad era >80 años (HR: 1,41; IC95%: 1,20-1,66) y cuando se detectaba complejidad en relación a la situación de últimos días (HR: 2,24; IC95%: 1,69-2,97). Era más probable no morir en casa si se padecía cáncer (HR: 0,76; IC95%: 0,64-0,89), si se detectaba un pobre apoyo externo al grupo familiar (HR: 0,79; IC95%: 0,67-0,93), si el/la paciente no se sentía en paz con los demás (HR: 0,54; IC95%: 0,39-0,75) o si había falta de acuerdo en la planificación del lugar de la muerte (HR: 0,57; IC95%: 0,48-0,68).
ConclusionesLa valoración de la complejidad asistencial a través del modelo HexCom-Clin puede contribuir a una mejor planificación anticipada de decisiones al incorporar entre sus dimensiones el sentirse en paz con los demás, el soporte externo al núcleo familiar y el grado de acuerdo sobre el lugar de muerte.
To examine the associations between the dimensions of the HexCom care complexity model and the place of death.
MethodMulticenter longitudinal observational study in patients with advanced illness cared for by home care support teams in Catalonia. Age, gender, type of illness, main caregiver, external support, place of death and the sub-areas of care complexity provided by HexCom were registered. A multivariate Cox regression analysis was performed.
ResultsParticipation of 1527 patients (72% oncology), cared for a median of 35 days. 45% died at home. The probability of dying at home was greater when a greater functional impairment was detected in the initial assessment (hazard ratio [HR]: 7.67; 95% confidence interval [95%CI]: 4.93-11.92), when the patient was male (HR: 1.19; 95%CI: 1.02-1.39), was over 80 years old (HR: 1.41; 95%CI: 1.20-1.66) and when care complexity was detected in relation to being in a situation of last days (HR: 2.24; 95%CI: 1.69-2.97). It was more likely not to die at home in the case of cancer (HR: 0.76; 95%CI: 0.64-0.89), or if poor external support to the family group was detected in the first evaluation (HR: 0.79; 95%CI: 0.67-0.93), or that the patient did not feel at peace with others (HR: 0.56; 95%CI: 0.40-0.79), or lack of agreement on the planning of the place of death (HR: 0.57; 95%CI: 0.48-0.68).
ConclusionsThe assessment of the complexity of care through the HexCom-Clin model can help to improve advance planning of decisions by incorporating among its dimensions the feeling of peace with others, the external support to the family nucleus and the degree of agreement on the place of death.
La toma de decisiones en relación al lugar de la muerte de los/las pacientes en situación de final de vida precisa de la adecuación de los servicios a la situación clínica y sociofamiliar, y a las preferencias del/de la paciente y de su entorno1,2. Los diferentes modelos que abordan la complejidad asistencial de las necesidades detectadas deberían facilitar la planificación del lugar de la muerte3.
Los cambios demográficos y epidemiológicos producirán un notable aumento de la demanda de cuidados paliativos. Prever el lugar de la muerte adecuadamente puede contribuir a una mayor eficiencia del sistema. Sabemos que en los últimos 6 meses de vida se genera casi el 40% del total del gasto sanitario de una persona a lo largo de toda su vida y que cerca del 60% de los costes en los últimos 3 meses se relacionan con la atención hospitalaria no planificada4. Los costes económicos de morir en casa para el sistema sanitario son menos de la mitad que cuando la muerte es en el hospital. Así, en un estudio reciente realizado en el País Vasco (España) se ha objetivado que morir en el hospital tiene un coste medio de unos 18.000 euros, unos 11.000 euros en una residencia y unos 8000 en el domicilio5.
Las tendencias actuales en cuidados paliativos incluyen el desarrollo de modelos de atención complementarios basados en niveles de complejidad asistencial6. Aunque no hay una definición estándar de «complejidad», parece claro que se trata de un concepto multifactorial que no solo engloba elementos dependientes del/de la paciente, sino que también está influido por otros aspectos del entorno7. En esta línea, el modelo de complejidad HexCom la entiende como la brecha entre las necesidades del/de la paciente y su entorno cuidador y la respuesta que el equipo asistencial puede aportar8, parte del modelo de necesidades de Ferris9 y se basa en el documento de consenso elaborado en Cataluña sobre la definición y los criterios de complejidad asistencial de la atención a las personas con enfermedad avanzada o al final de la vida en la comunidad10,11. Consta de seis áreas de necesidad (clínica, psicoemocional, sociofamiliar, espiritual, ética y relacionada con la muerte) y contempla tres niveles de complejidad (baja, media y alta) que permiten adecuar la intervención de los equipos referentes y de los equipos paliativos específicos domiciliarios. Ha evolucionado hacia una versión reducida de uso generalizado (HexCom-Red)12 y una versión ampliada para equipos específicos (HexCom-Clin)13. Este modelo ha demostrado ser adecuado para la gestión y la derivación interniveles de casos complejos, independientemente del tipo clínico y de la situación pronóstica del/de la paciente14, y ha demostrado validez aparente15, fiabilidad y factibilidad16.
Algunos factores que influyen para morir en el domicilio son las características de la enfermedad, la toma de decisiones, las redes familiares, la disponibilidad de recursos y, ante todo, el estatus socioeconómico17. Así, Hunt et al.17 han objetivado que la probabilidad de morir en una unidad de cuidados paliativos aumenta con el estatus socioeconómico. Por otro lado, en el entorno canadiense, en un metaanálisis que engloba todas las causas de muerte, Costa et al.2 concluyen que los factores asociados con una mayor probabilidad de muerte domiciliaria son disponer de cuidados paliativos multidisciplinarios en el domicilio, preferencia por la muerte en casa, cáncer en contraposición a otros diagnósticos, derivación precoz a cuidados paliativos, no vivir solo/a, tener una persona cuidadora y las habilidades de afrontamiento de la persona cuidadora.
También se han descrito las causas últimas de los ingresos hospitalarios de los/de las pacientes en atención domiciliaria paliativa: síntomas no controlados, acontecimientos agudos, tratamiento de condiciones reversibles, muerte inminente, incapacidad o sobrecarga de la persona cuidadora para seguir cuidando con seguridad, ingenuidad sobre lo que cabe esperar o posibles efectos traumáticos en niños/as18. Los estudios realizados con los modelos PALCOM19 y HexCom13 sugieren que la complejidad asistencial aumenta a medida que nos acercamos a la muerte, y que la complejidad asistencial clínica y sociofamiliar se asocian a la muerte en el hospital. Para complementar estas evidencias, sería de gran relevancia poder detectar en una primera valoración domiciliaria aquellos aspectos de la complejidad asistencial predictivos del lugar de la muerte para así poder disminuir la atención hospitalaria no planificada.
Nos proponemos identificar los factores asociados al lugar de la muerte, examinando particularmente las dimensiones que contribuyen a la dificultad asistencial según el modelo de complejidad HexCom.
MétodoEstudio observacional longitudinal multicéntrico en pacientes con enfermedad avanzada o al final de la vida tratados/as por los equipos de soporte a la atención domiciliaria en Cataluña (PADES).
Desde el Pla Director Sociosanitari del Departament de Salut de la Generalitat de Cataluña se invitó a participar a 59 PADES, de los cuales finalmente lo hicieron 45. Entre ellos se objetivaron marcadas diferencias estructurales: 8 no contaban con trabajador/a social, 15 lo/la tenían a tiempo parcial y solo 22 lo/la tenían a tiempo completo. Además, 17 no contaban con profesional de psicología, 26 lo/la tenían a tiempo parcial y solo 2 a tiempo completo. Tres contaban con fisioterapeuta. De los PADES participantes, 7 disponían de una estructura de apoyo de voluntariado y solo 12 realizaban sesiones informativas sobre el duelo. En cuanto a su antigüedad, 33 fueron creados en la década de 1990, 10 en la de 2000 y solo 2 a partir de 2010. Por lo tanto, se trataba de equipos con larga experiencia, pero con más que notables diferencias estructurales. No tenemos datos de los PADES no participantes, pero probablemente no haya muchas diferencias. Así, Doblado et al.20 aportan que solo el 10% de los equipos son completos en cuanto a dedicación, composición y formación, el 40% no tienen integrada la figura de trabajo social y el 30% no cumplen los criterios mínimos exigidos20.
En el estudio se incluyeron pacientes con enfermedad avanzada o al final de la vida atendidos/as por equipos PADES. Se excluyeron los/las que recibían atención en una institución residencial. Se realizó un muestreo consecutivo durante el periodo de reclutamiento (de enero de 2016 a diciembre de 2019) para asignar a los/las pacientes que cumplían los requisitos de inclusión a alguno de los equipos PADES que aceptaron participar en el estudio.
Los equipos evaluaron la complejidad utilizando el modelo HexCom durante las reuniones interdisciplinarias después de la primera visita en el domicilio, de manera consensuada. Utilizaron un espacio en línea para introducir información en una base de datos centralizada, que no contenía información personal que pudieran revelar la identidad del/de la paciente.
Se recogió el nivel de complejidad asistencial (bajo, medio o alto) que proporciona el modelo HexCom-Clin, que incluye 18 subáreas de necesidad. La descripción de cada una de ellas se ofrece en la tabla 1. Cada subárea puede clasificarse según tres niveles cualitativos de complejidad: alta (situación refractaria), moderada (situación difícil que requiere una atención compartida) o baja (complejidad de bajo nivel). Para cada subárea se valoraba el nivel de dificultad que representaba para el equipo dar respuesta a la necesidad detectada. Así, por ejemplo, pueden ser considerados de alta complejidad un dolor neuropático por infiltración tumoral que no responde a los tratamientos habituales (clínica física), una petición de eutanasia persistente (ética, deseo de anticipar la muerte) o bien cuando el/la paciente quiere fallecer en casa y la persona cuidadora no está de acuerdo (relación directa con la muerte/proceso de morir, ubicación). Serían de baja complejidad un dolor nociceptivo visceral que responde bien al paracetamol, la aceptación de la muerte sin querer anticiparla, o el acuerdo firme entre paciente y cuidador/a sobre la ubicación del fallecimiento. Tanto la complejidad alta como la moderada requieren la intervención de un equipo especializado en cuidados paliativos, y es por ello que para el análisis estadístico se estableció la variable dicotómica complejidad alta/moderada frente a complejidad baja. Su validez de contenido y su fiabilidad han sido demostradas, presentando unas altas consistencia interna (alfa de Cronbach: 0,87) y estabilidad (test-retest: kappa ponderado 0,58-0,91)16. El estudio de validez aparente mostró un alto grado de acuerdo, con un índice de validez del contenido para el modelo >0,9215.
HexCom-Clin
| HexCom®-Clin2019 |
|---|
| Modelo de cuidados para la atención de personas en situación de enfermedad avanzada y/o final de vida. |
| Versión extensa para la valoración de necesidades y recursos. |
| COMPLEJIDAD ASISTENCIAL OBSERVADA |
| NECESIDADES: Identifica las áreas de malestar del paciente y lo relaciona con la posibilidad de respuesta por parte del servicio. |
| Marcar el nivel de complejidad de las áreas afectadas: B (baja), M (media), A (alta). Marcar con N las áreas No evaluadas, No corresponde. |
| NIVELES DE COMPLEJIDAD E INTERPRETACIÓN: B - Baja (poca dificultad). Garantías de poder atender la situación con los recursos del servicio. |
| M - Media (moderada dificultad). Garantías de asumir la situación con el apoyo de otros profesionales y/o equipos especializados. A - Alta (dificultad refractaria). Pocas posibilidades de cambio. Se impone el acompañar y/o probable derivación a otro recurso/nivel asistencial. |
| Área | Subárea | N | B | M | A | |
|---|---|---|---|---|---|---|
| Clínica | Física | Malestar físico por síntomas (dolor, disnea,...) y/o lesiones (úlcera tumoral,...) | ||||
| Terapéutica | Dificultad en la adherencia a las prescripciones y/o el acceso a fármacos/técnicas | |||||
| Psicoemocional | Personalidad | Vulnerabilidad psicológica: rasgos de personalidad rígida con dificultad de adaptación a los cambios (perfeccionismo, minuciosidad, control,...), o bien psicopatología (enolismo, toxicomanía, enfermedad psiquiátrica, demencia con alteración conductual, delirium,...) | ||||
| Emocional | Malestar emocional desadaptativo (intenso, persistente, que interfiere las relaciones y la funcionalidad) | |||||
| Espiritual | Sentido | Malestar profundo con sentimiento de ruptura por la enfermedad, con dificultad de encontrar sentido a la situación, sentimiento de incoherencia con las acciones y decisiones tomadas a lo largo de la vida | ||||
| Conexión | Malestar profundo con aislamiento y ruptura de relaciones, sentimientos de culpa, no se siente en paz con los demás ni que forma parte de ellos, dificultad de perdonar, incapacidad de insight | |||||
| Trascendencia | Malestar profundo con dificultad para afrontar todo lo que sobrevendrá, frente a lo desconocido: pánico a morir, a desaparecer, al futuro de quienes se deja, dificultad de ver lo que dejará, sentimientos de injusticia. | |||||
| Sociofamiliar | Relacional | Malestar relacional en el entorno familiar y que dificulta la atención del paciente | ||||
| Emocional | Malestar emocional desadaptativo del/de los cuidador/es (intenso, persistente, que dificulta las relaciones y la funcionalidad) y que dificulta la atención del paciente | |||||
| Práctica | Malestar por las dificultades en el manejo de las necesidades básicas del paciente (higiene, comida, seguridad,...) | |||||
| Externa | Malestar por la falta de apoyo efectivo externo al núcleo de convivencia | |||||
| Económico | Malestar financiero y/o dificultad para contratar ayuda externa y/o acceder a recursos | |||||
| Ética | Información | Malestar por las dificultades en el manejo de la información sobre el diagnóstico y/o el pronóstico | ||||
| Decisiones clínicas | Dificultades en la toma de decisiones clínicas (adecuación del esfuerzo diagnóstico y/o terapéutico) | |||||
| Deseo de avanzar la muerte | Deseo de avanzar la muerte en cualquier grado: pensamiento, intención, decisión, plan y/o petición explícita | |||||
| Relación directa con la muerte/proceso de morir | Ubicación | Dificultades en la planificación del lugar donde morir (no acuerdo enfermo-cuidador) o petición de cambio de ubicación. | ||||
| Situación últimos días | Dificultades en el manejo del proceso de morir (negación desadaptativa de la situación, síntomas refractarios, sedación difícil) | |||||
| Duelo | Factores de riesgo en el duelo |
Otras variables:
- •
Grupos de enfermedades: diagnóstico médico (CIE-10) y tipo de enfermedad (cáncer vs. no cáncer).
- •
Datos sociodemográficos (edad, sexo), relación con el/la cuidador/a principal (pareja o no) y presencia de trabajador/a familiar.
- •
Estado del/de la paciente: funcional (Índice de Barthel <100) y mental (test de Pfeiffer más de dos errores).
Para estandarizar la recogida y la compilación de datos, los equipos recibieron 10 horas de formación presencial y una guía de usuario, y se les facilitó un número de teléfono para solucionar posibles dudas.
Para el análisis bivariado y la regresión se tuvieron en cuenta las 18 subáreas. Todas las variables analizadas, excepto la duración de la atención, fueron categóricas y se describen con sus frecuencias absoluta y relativa. En la comparación de proporciones se utilizó la prueba de ji al cuadrado de Pearson. Se realizó un análisis de regresión de Cox multivariante, en el que la variable tiempo fueron los días de seguimiento hasta el éxitus y la variable dependiente correspondía a si este fue en el domicilio (sí/no). Inicialmente se construyó un modelo saturado que incluyó todas las variables candidatas, obteniendo sus hazard ratio (HR) con sus intervalos de confianza del 95% (IC95%). A continuación, se fueron eliminando aquellas variables que en el modelo multivariado no eran significativas. El nivel de significación se estableció en p ≤ 0.05. Se utilizó el paquete estadístico SPSS para Windows, versión 25.0.
El estudio fue aprobado por el Comité Ético de Investigación Clínica del Instituto Universitario de Investigación en Atención Primaria (IDIAP) Jordi Gol (número de registro P15/171) y por los comités éticos de investigación clínica de todos los centros participantes. Todas las personas participantes leyeron y firmaron un formulario de consentimiento informado.
ResultadosDe 1527 pacientes reclutados/as, 656 eran mujeres (43%), 1099 tenían cáncer (72%), 687 fallecieron en su domicilio (45%) y fueron atendidos una mediana de 35 días (cuartiles 1-3: 13-90).
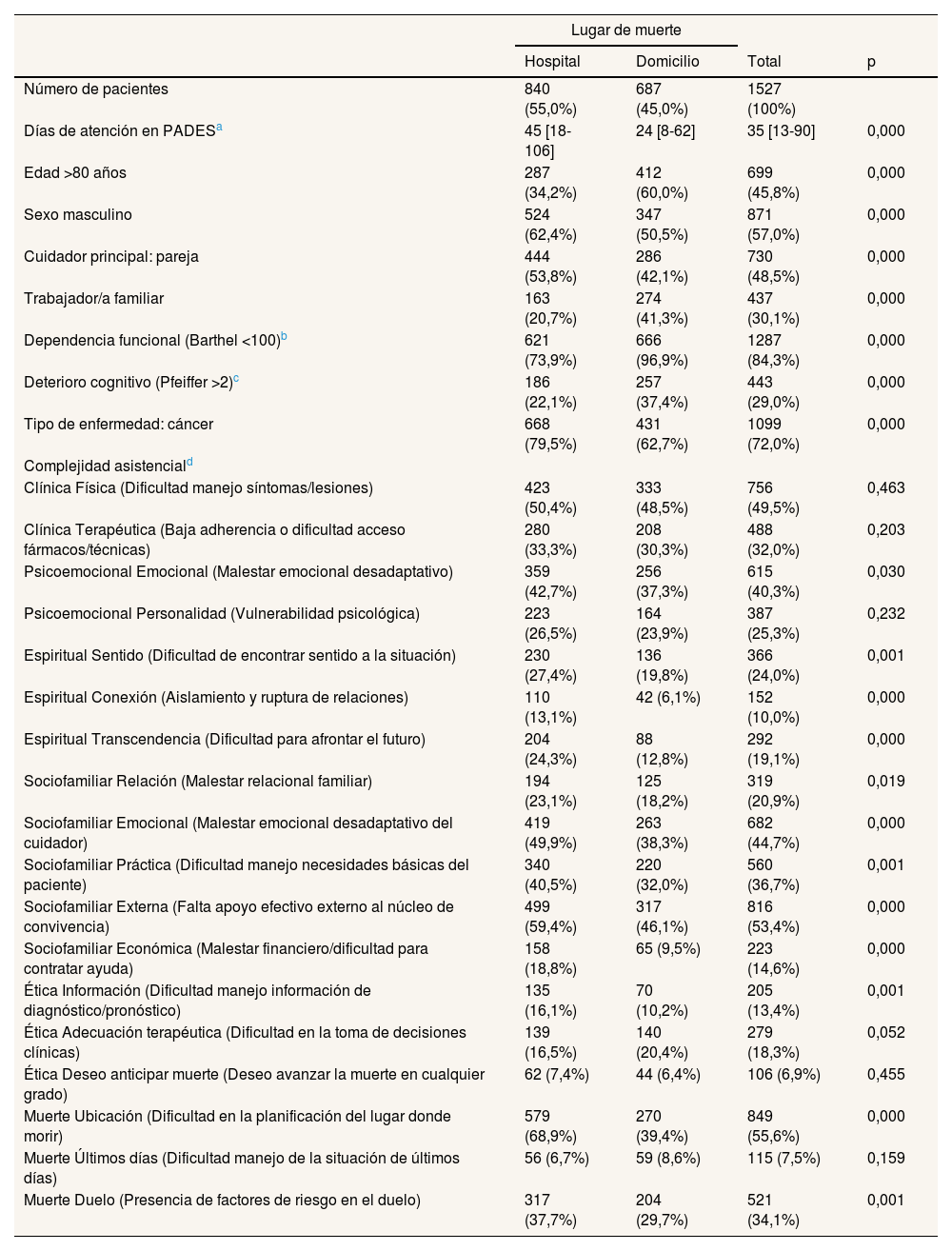
En la tabla 2 se ve que fallecer en casa se asocia a un menor tiempo de atención por el PADES (24 vs. 45 días), a la edad (de quienes fallecen en su domicilio, el 60,0% tienen más de 80 años vs. el 34,2%), a disponer de ayuda de trabajador/a familiar (42,1% vs. 20,7%) y a presentar dependencia funcional (96,9% vs. 73,9%) o deterioro cognitivo (37,4% vs. 22,1%). Por el contrario, fallecen más en el hospital los pacientes de sexo masculino (62,4% vs. 50,5%), cuando la persona cuidadora principal es la pareja (53,8% vs. 42,1%) y quienes tienen cáncer (79,5% vs. 62,7%).
Características de los pacientes en relación al lugar de éxitus
| Lugar de muerte | ||||
|---|---|---|---|---|
| Hospital | Domicilio | Total | p | |
| Número de pacientes | 840 (55,0%) | 687 (45,0%) | 1527 (100%) | |
| Días de atención en PADESa | 45 [18-106] | 24 [8-62] | 35 [13-90] | 0,000 |
| Edad >80 años | 287 (34,2%) | 412 (60,0%) | 699 (45,8%) | 0,000 |
| Sexo masculino | 524 (62,4%) | 347 (50,5%) | 871 (57,0%) | 0,000 |
| Cuidador principal: pareja | 444 (53,8%) | 286 (42,1%) | 730 (48,5%) | 0,000 |
| Trabajador/a familiar | 163 (20,7%) | 274 (41,3%) | 437 (30,1%) | 0,000 |
| Dependencia funcional (Barthel <100)b | 621 (73,9%) | 666 (96,9%) | 1287 (84,3%) | 0,000 |
| Deterioro cognitivo (Pfeiffer >2)c | 186 (22,1%) | 257 (37,4%) | 443 (29,0%) | 0,000 |
| Tipo de enfermedad: cáncer | 668 (79,5%) | 431 (62,7%) | 1099 (72,0%) | 0,000 |
| Complejidad asistenciald | ||||
| Clínica Física (Dificultad manejo síntomas/lesiones) | 423 (50,4%) | 333 (48,5%) | 756 (49,5%) | 0,463 |
| Clínica Terapéutica (Baja adherencia o dificultad acceso fármacos/técnicas) | 280 (33,3%) | 208 (30,3%) | 488 (32,0%) | 0,203 |
| Psicoemocional Emocional (Malestar emocional desadaptativo) | 359 (42,7%) | 256 (37,3%) | 615 (40,3%) | 0,030 |
| Psicoemocional Personalidad (Vulnerabilidad psicológica) | 223 (26,5%) | 164 (23,9%) | 387 (25,3%) | 0,232 |
| Espiritual Sentido (Dificultad de encontrar sentido a la situación) | 230 (27,4%) | 136 (19,8%) | 366 (24,0%) | 0,001 |
| Espiritual Conexión (Aislamiento y ruptura de relaciones) | 110 (13,1%) | 42 (6,1%) | 152 (10,0%) | 0,000 |
| Espiritual Transcendencia (Dificultad para afrontar el futuro) | 204 (24,3%) | 88 (12,8%) | 292 (19,1%) | 0,000 |
| Sociofamiliar Relación (Malestar relacional familiar) | 194 (23,1%) | 125 (18,2%) | 319 (20,9%) | 0,019 |
| Sociofamiliar Emocional (Malestar emocional desadaptativo del cuidador) | 419 (49,9%) | 263 (38,3%) | 682 (44,7%) | 0,000 |
| Sociofamiliar Práctica (Dificultad manejo necesidades básicas del paciente) | 340 (40,5%) | 220 (32,0%) | 560 (36,7%) | 0,001 |
| Sociofamiliar Externa (Falta apoyo efectivo externo al núcleo de convivencia) | 499 (59,4%) | 317 (46,1%) | 816 (53,4%) | 0,000 |
| Sociofamiliar Económica (Malestar financiero/dificultad para contratar ayuda) | 158 (18,8%) | 65 (9,5%) | 223 (14,6%) | 0,000 |
| Ética Información (Dificultad manejo información de diagnóstico/pronóstico) | 135 (16,1%) | 70 (10,2%) | 205 (13,4%) | 0,001 |
| Ética Adecuación terapéutica (Dificultad en la toma de decisiones clínicas) | 139 (16,5%) | 140 (20,4%) | 279 (18,3%) | 0,052 |
| Ética Deseo anticipar muerte (Deseo avanzar la muerte en cualquier grado) | 62 (7,4%) | 44 (6,4%) | 106 (6,9%) | 0,455 |
| Muerte Ubicación (Dificultad en la planificación del lugar donde morir) | 579 (68,9%) | 270 (39,4%) | 849 (55,6%) | 0,000 |
| Muerte Últimos días (Dificultad manejo de la situación de últimos días) | 56 (6,7%) | 59 (8,6%) | 115 (7,5%) | 0,159 |
| Muerte Duelo (Presencia de factores de riesgo en el duelo) | 317 (37,7%) | 204 (29,7%) | 521 (34,1%) | 0,001 |
No existen diferencias en cuanto a la complejidad clínica inicial entre las personas que fallecen en el hospital o en casa. Las personas en que se detecta mayor malestar emocional fallecen más en el hospital (p = 0,030), así como las que presentan mayor complejidad en cualquiera de las subáreas espirituales (p < 0,001) o sociofamiliares (p < 0,01). También fallecen más en el hospital las que presentan dificultades en relación a la información (p < 0,001) o en la toma de decisiones clínicas (p = 0,052), pero no en caso de deseo de anticipar la muerte (p = 0,45). Por último, también fallecen más en el hospital aquellas personas en las que se detectan dificultades en la planificación del lugar de la muerte (p < 0,000) o factores de riesgo de duelo complicado (p < 0,001), pero no en relación a la dificultad en el manejo de la situación de últimos días (p = 0,159).
En el modelo final de regresión de Cox (tabla 3) se observa que el riesgo de morir en casa es mayor cuando el paciente es varón (HR: 1,19; IC95%: 1,02-1,39), mayor de 80 años (HR: 1,41; IC95%: 1,20-1,66) y cuando se detecta un mayor deterioro funcional (HR: 7,67; IC95%: 4,93-11,92). Por el contrario, es más probable que no fallezca en casa si padece cáncer (HR: 0,76; IC95%: 0,64-0,89) o cuando en la primera valoración se detecta un pobre apoyo externo al grupo familiar (HR: 0,79; IC95%: 0,67-0,93), no sentirse en paz con los demás (HR: 0,54; IC95%: 0,39-0,75) o tener dificultades en la planificación del lugar de la muerte (HR: 0,57; IC95%: 0,48-0,68). Por el contrario, cuando se detecta complejidad asistencial en relación con la situación de últimos días es más probable que el/la paciente fallezca en casa (HR: 2,24; IC95%: 1,69-2,97).
Modelo final de Regresión de Cox multivariante para identificar los factores que se asocian a morir en el domicilio (N= 1527)
| B | HR (IC95%) | p | |
|---|---|---|---|
| Sexo: masculino | 0,174 | 1,19 (1,02-1,39) | 0,027 |
| Edad >=80 años | 0,344 | 1,41 (1,20-1,66) | <0,001 |
| Dependencia funcional (Barthel <100)a | 2,037 | 7,67 (4,93-11,92) | <0,001 |
| Tipo de enfermedad: Cáncer | 0,281 | 0,76 [0,64-0,89] | 0,001 |
| C. Sociofamiliar Externa (Falta apoyo efectivo externo al núcleo de convivencia) | -0,236 | 0,79 (0,67-0,93) | 0,004 |
| C. Espiritual Conexión (Aislamiento y ruptura de relaciones) | -0,615 | 0,54 (0,39-0,75) | <0,001 |
| C. Muerte Ubicación (Dificultad en la planificación del lugar donde morir) | -0,561 | 0,57 (0,48-0,68) | <0,001 |
| C. Muerte Últimos días (Dificultad manejo de la situación de últimos días) | 0,806 | 2,24 (1,69-2,97) | 0,000 |
HR: hazard ratio; IC95%: intervalo de confianza del 95%.
Las dimensiones de complejidad asistencial predictoras de la muerte en el domicilio y detectadas en la primera valoración domiciliaria son tener una suficiente red de apoyo externo al grupo familiar, sentirse en paz con los demás, el acuerdo sobre el lugar donde morir y que el paciente se encuentre ya en situación de últimos días. Por otro lado, la complejidad clínica, psicoemocional o ética detectada no influye en el lugar de la muerte. Así mismo, serán predictores de muerte en el domicilio tener un mayor grado de deterioro funcional, la edad, el sexo masculino y no padecer cáncer.
Nuestros resultados son concordantes con los encontrados en la literatura. Así, en la revisión sistemática realizada por Gomes y Higgins1 se observó que el estado funcional (odds ratio [OR]: 2,29-11,1) y el apoyo familiar externo (OR: 2,28-5,47) eran variables determinantes de poder morir en casa. Así mismo, Pivodic et al.21 objetivaron que, en España, los/las pacientes jóvenes (OR: 0,33-0,39) y los/las pacientes con cáncer (OR: 0,74-0,83) fallecían más en ámbitos hospitalarios. Por otro lado, sabemos de la importancia de la congruencia en la toma de decisiones entre paciente y familia sobre poder morir en casa (OR: 9,51-15,99)2. En relación con la edad, la mayoría de los estudios asocian la muerte en casa a los/las pacientes de más edad21,22, pero en relación al sexo los resultados son contradictorios, pues aunque en nuestro estudio y en otros parecería que los varones fallecen más en el domicilio23,24, hay quienes hallan resultados opuestos21,22. A pesar de las notables diferencias entre países y territorios21,25, se ha objetivado también que no recibir cuidados paliativos especializados aumenta el riesgo de morir en el hospital (OR: 1,07-1,19)26; así, en un entorno donde apenas el 20% de los pacientes fallecen en el domicilio21, entre los pacientes atendidos por el PADES este porcentaje alcanza el 45%.
Nuestros resultados corroboran la importancia del entorno cuidador27 y sugieren que cuando se perciba un pobre apoyo externo al núcleo familiar, o que el/la paciente no se siente en paz con los demás, o se detecte un conflicto sobre el lugar apropiado para la muerte, sería recomendable tener previsto el ingreso en una unidad de cuidados paliativos. Por otro lado, si el/la paciente ya está en situación de últimos días y la decisión de permanecer en el domicilio se ha tomado previamente, lo más probable es que este sea el lugar del fallecimiento. Llama la atención que en la primera valoración no sea predictiva del lugar de la muerte la complejidad asistencial clínica, que sí será determinante en la valoración final28.
Además, sabemos que en la práctica clínica la toma de decisiones al final de la vida raramente concluye con una elección clara y estable. Las preferencias del/de la paciente y del/de la cuidador/a, e incluso del equipo, cambian para adaptarse al mejor contexto y siempre con opciones restringidas. En nuestro contexto encontramos escasa planificación de las decisiones29, y además son frecuentes todavía la conspiración o el pacto de silencio, el desconocimiento sobre los cuidados paliativos y la escasez de dispositivos asistenciales20.
Sabemos de la importancia de la dimensión espiritual en el tramo final de la vida30. Mantener la identidad, el sentimiento de pertenencia y las conexiones es fundamental para el bienestar31. El aislamiento del entorno cuidador prefigura un malestar espiritual profundo. En relación con ello, Srinonprasert et al.32 han destacado que la insatisfacción en la vida es uno de los factores que influyen en el lugar de la muerte32. Probablemente, las personas que no se sienten en paz con los demás se vean impulsadas a buscar un lugar «seguro», entendido como la condición de posibilidad de una «buena muerte» y que se caracteriza por ser el espacio que permite la conexión con uno mismo, la autonomía en la toma de decisiones y el no sentirse desbordado por los síntomas33.
Sorprende que la subárea sociofamiliar-económica no aparece como variable relevante en el modelo final. A pesar de que probablemente los casos extremos ya no lleguen a ser derivados al PADES por parte de la medicina de familia ante la imposibilidad de mantener al/a la paciente en su domicilio, en próximos estudios sería importante considerar las variables socioeconómicas objetivas en el análisis, así como la propia percepción del malestar financiero aportada por pacientes y personas cuidadoras.
Otra línea de investigación futura sería contrastar nuestros resultados con las preferencias del lugar de la muerte del/de la paciente y del/de la cuidador/a, e introducir el género de la persona, ya que parece existir un posible problema de colinealidad entre género y relación con la persona cuidadora.
Una limitación importante es que la determinación de la complejidad se basa en la observación del equipo, sin contraste con el parecer de las personas afectadas y sin utilizar escalas específicas. Por otra parte, se debe admitir que las diferencias entre PADES pueden socavar en cierta medida la homogeneidad de los datos obtenidos. Al no tener datos sobre los PADES que no han participado en el estudio, no podemos descartar que haya algún tipo de sesgo en este sentido. Sin embargo, las características y el tamaño de la muestra permiten afirmar que nuestros resultados son un fiel reflejo de la práctica asistencial domiciliaria especializada en nuestro país y que los resultados obtenidos son extrapolables al ámbito de referencia.
El modelo HexCom-Clin proporciona una visión holística y orienta al equipo para la acción en la práctica clínica. Aparentemente, que solo cuatro de las 18 subáreas sean relevantes para la planificación del lugar de la muerte en la valoración inicial sería un pobre resultado, pero quizás lo realmente importante para la práctica clínica sea que la complejidad asistencial clínica, psicoemocional o ética detectada en la primera visita no es determinante para dicha planificación, y que hay que poner el foco en las dimensiones espiritual, sociofamiliar y en relación al propio proceso de morir.
En conclusión, la valoración de la complejidad asistencial a través del modelo HexCom-Clin puede contribuir a una mejor planificación anticipada de decisiones al incorporar entre sus dimensiones el sentirse en paz con los demás, el soporte externo al núcleo familiar y el grado de acuerdo sobre el lugar de la muerte.
Disponibilidad de bases de datos y material para réplicaIDIAP Jordi Gol no tiene dispuesto ningún mecanismo para depositar las bases de datos anonimizados en repositorios públicos. Los datos no están a disposición pública debido a restricciones de privacidad. Sin embargo, la base de datos convenientemente anonimizada puede ser puesta a disposición de las personas que lo soliciten mediante petición expresa al investigador principal del proyecto y autor para correspondencia del presente artículo: Xavier Busquet-Duran (xbusquet@umanresa.cat).
Morir en casa viene influido por las características de la enfermedad, la ocurrencia y el momento de la toma de decisiones, las redes familiares, la disponibilidad de recursos y el estatus socioeconómico. La complejidad asistencial clínica y sociofamiliar que aparece en el transcurso de la atención se asocia a la muerte en el hospital.
¿Qué añade el estudio realizado a la literatura?Una buena red de apoyo, una buena conexión entre el/la paciente y el entorno, el acuerdo sobre el lugar donde morir y, sobre todo, si el/la paciente ya está en situación de últimos días en la primera visita, predicen la muerte en el domicilio.
¿Cuáles son las implicaciones de los resultados obtenidos?La valoración de la complejidad asistencial inicial de las dimensiones espiritual, sociofamiliar y en relación al morir puede ayudar a reducir la atención hospitalaria no planificada.
Miguel Ángel Negrín Hernández.
Declaración de transparenciaEl autor/a principal (garante responsable del manuscrito) afirma que este manuscrito es un reporte honesto, preciso y transparente del estudio que se remite a Gaceta Sanitaria, que no se han omitido aspectos importantes del estudio, y que las discrepancias del estudio según lo previsto (y, si son relevantes, registradas) se han explicado.
Contribuciones de autoríaTodas las personas firmantes han hecho contribuciones sustanciales en el estudio. X Busquet-Duran concibió el estudio y conjuntamente con P. Toran-Monserrat y E. Moreno-Gabriel elaboraron el diseño. J. Llobera-Estrany y A.I. López-García colaboraron en la recopilación de datos. J.M. Manresa preparó la base de datos y realizó los análisis de los datos. Todas las personas firmantes interpretaron los resultados. X. Busquet-Duran redactó la primera versión del artículo. Todas las personas firmantes revisaron la bibliografía, elaboraron propuestas, revisaron el manuscrito de forma crítica y aprobaron la versión final del trabajo para su publicación.
AgradecimientosA todas las personas que integran el equipo de PADES Granollers y que han participado en el estudio: Eva María Jiménez-Zafra, Magda Tura-Poma, Olga Bosch-De la Rosa, Anna Moragas-Roca, Susana Martín Moreno, Emilio Martínez-Losada, Silvia Crespo-Ramírez, Lola Lestón-Lado, Núria Salamero-Tura, Ariadna Salvago-Leiracha y María Jesús Micó. A los PADES participantes por el trabajo de campo: Alt-Empordà, Alt-Maresme (Blanes), Bages, Baix-Camp, Baix-Litoral (Sant Boi), Baix-Penedès (Vendrell), Cerdanya, Cornellà, Delta-Hospitalet Sud, El Prat de LLobregat (Delta del Llobregat), Garraf (Vilanova i La Geltrú), Geriàtric (Sabadell), Gironés i Pla de l’Estany, Gràcia, Horta-Guinardó, Baix Llobregat-Litoral SAP Delta, Les Corts, Mataró, Martorell, Mollet, Nou Barris, Pallars, Pal·liació Cerdanyola, Pal·liació Sabadell, Pius Hospital de Valls, Pla d’Urgell-Garrigues, Reus, Ripollès, Sant Cugat, Sant Feliu de Llobregat, Sant Martí Nord, Santa Coloma de Gramenet, Santa Susanna Caldes de Montbui, Segrià Sud de Lleida, Selva Marítima (Blanes), Tarragona, Tarragonès, Tortosa, Badalona-Sant Adrià, Igualada-Anoia, Baix Ebre-Montsià, Dreta Eixample y Sants-Montjuic.
FinanciaciónEste estudio obtuvo financiación parcial del Instituto Universitario de Investigación en Atención Primaria IDIAP JGol (4R17/053) y una beca de investigación para el investigador principal (X.B.).
Conflictos de interesesNinguno.