Validar el cuestionario STOP-Bang para la apnea moderada frente al método de referencia (polisomnografía de tipo I) en atención primaria.
MétodoEstudio de utilidad diagnóstica en atención primaria con una muestra estimada de 85 casos y 85 controles sanos. Con muestreo por conveniencia, 203 pacientes fueron reclutados por sus médicos en seis centros de salud. Se excluyeron 25 y se analizaron 57 mujeres y 121 hombres, de los cuales 74 tenían un índice de hipopnea-apnea (IHA) ≥15. Se evaluaron el STOP-Bang y el IHA observado en la polisomnografía en cada paciente. El tamaño de la muestra, el análisis de la curva ROC y los puntos de corte óptimos se identificaron con los paquetes easyROC, pROC y OptimalCutpoints del software libre R.
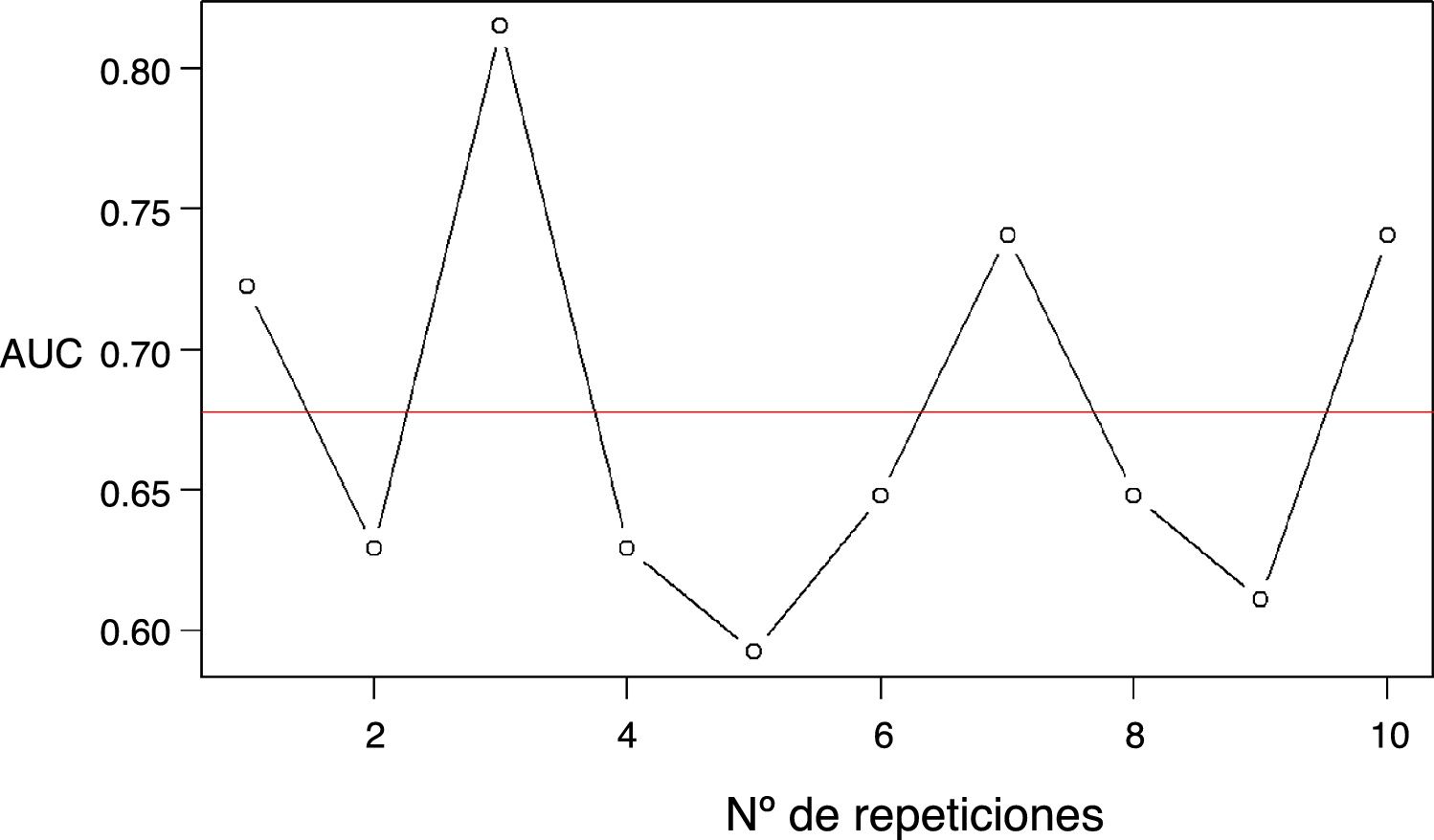
ResultadosEl área bajo la curva en la apnea moderada (IHA ≥15) del STOP-Bang fue 0,737 (0,667-0,808), con puntos de corte óptimos diferentes por sexo (4 en mujeres y 6 en hombres). En la validación cruzada con k=10, el área bajo la curva para el STOP-Bang fue 0,678.
ConclusionesEl STOP-Bang tiene una utilidad diagnóstica moderada para un IHA ≥15, pero superior a la de otras escalas, en una población comunitaria. Su desempeño es más adecuado en las mujeres.
We aimed to compare the diagnostic utility of the STOP-Bang questionnaire for moderate apnoea against the gold standard (type I polysomnography) in a primary care setting.
MethodStudy of diagnostic utility in primary care. Estimated sample: 85 cases and 85 healthy controls. In convenience sampling, 203 patients were recruited by their physicians at six health centres. Twenty-five were excluded, and 57 women and 121 men, of whom 74 had apnoea-hypopnoea index (AHI) ≥15, were analyzed. STOP-Bang was validated by comparing scores in the same patient with the apnoea-hypopnoea index observed in polysomnography, as a gold standard. Sample size, ROC curve analysis and optimal cut-off points were identified with the easyROC, pROC, and OptimalCutpoints packages.
ResultsThe area under the curve in moderate apnoea (AHI ≥15) of the STOP-Bang was 0.777 (0.667-0.808), with optimal cut-off points different by sex (4 in women and 6 in men). In the cross-validation with k=10, the area under the curve for the STOP-Bang was 0.678.
ConclusionsThe STOP-Bang presents a diagnostic moderate utility for AHI≥15, but superior to other scales, in a community population. Its performance is more appropriate in women.
El síndrome de apneas-hipopneas del sueño (SAHS) consiste en la aparición de episodios recurrentes de limitación del paso del aire durante el sueño generados por una alteración anatómico-funcional de la vía aérea superior que provoca descensos de la saturación de oxihemoglobina y microdespertares1. Para su diagnóstico se utiliza el índice de apnea-hipopnea (IAH), identificado por la polisomnografía con diversos puntos de corte. Con un IAH ≥5, el SAHS es leve y deben recomendarse medidas higiénico-dietéticas; si el IAH es ≥15, el SAHS es moderado y requiere el seguimiento en una unidad de sueño2,3.
La revisión sistemática de la Agency for Healthcare Research and Quality (AHRQ) publicada en 20174 revela, en población general, una prevalencia del 10% para SAHS moderado, creciente con la edad. Las paradas respiratorias nocturnas pueden repetirse hasta cientos de veces por hora y dar lugar a un sueño no reparador, excesiva somnolencia diurna, problemas cardiovasculares, y alteraciones cognitivas y psiquiátricas. Los pacientes con SAHS tienen un riesgo hasta 10 veces mayor de padecer accidentes de tráfico5,6. En España no se han publicado estudios del coste social de esta patología, pero se estima que hay entre 1.200.000 y 2.150.000 casos de SASH, de los cuales solo el 25% están tratados7. El problema del bajo diagnóstico de SAHS está relacionado con las características de la prueba de referencia, la polisomnografía, una prueba costosa y al alcance de pocos centros7.
El desarrollo y la validación de instrumentos para cribar trastornos del sueño rápidos y económicos podrían contribuir a facilitar su detección, bajo el condicionante de la escasa disponibilidad de tiempo por paciente del médico de atención primaria. El cuestionario STOP-Bang es una herramienta de detección simple, fácil de recordar, con cuatro medidas subjetivas (STOP por el acrónimo en inglés de roncar, cansancio, apnea observada y presión arterial alta) y cuatro elementos demográficos (Bang por el acrónimo en inglés de índice de masa corporal, edad, circunferencia del cuello y sexo)8. El metaanálisis de Nagappa et al.9 confirma su utilidad en distintos ámbitos como clínicas del sueño y pacientes prequirúrgicos, y para distintas gravedades del SAHS. Sin embargo, en el ámbito comunitario las características de las poblaciones estudiadas limitan la generalización de los resultados9.
Nos planteamos como objetivo validar el cuestionario STOP-Bang para identificar la apnea del sueño moderada (IAH ≥15) en atención primaria, frente al método de referencia, que es la polisomnografía. Se buscará también el punto de corte del cuestionario que maximice la sensibilidad y la especificidad, para cada sexo.
MétodoEstudio transversal multicéntrico de utilidad diagnóstica del cuestionario STOP-Bang frente a la polisomnografía de tipo I.
PoblaciónLos participantes fueron personas mayores de 18 años que acudieron a consulta de los facultativos investigadores en el estudio y aceptaron participar, asumiendo dormir una noche en un centro sanitario para llevar a cabo la polisomnografía. Los criterios de exclusión fueron padecer enfermedades neurológicas, trastornos del sueño diagnosticados, enfermedad terminal o estar inmovilizado. En seis centros de salud de Galicia incluyeron pacientes 35 facultativos. La relación entre facultativos y pacientes captados fue 6/24, 2/17, 5/25, 3/7, 9/54 y 11/50, respectivamente.
MuestraSe calculó el tamaño de la muestra con la herramienta easyRoc10. Para α=0,05 y β=0,9, con un área bajo la curva (AUC) para la polisomnografía de 0,99 y un AUC para el nuevo test de 0,85, con una relación 1:1, se precisan 85 casos y 85 controles. Asumiendo un 20% de pérdidas, el número total de la muestra debería ser 204 pacientes.
VariablesLas variables del estudio fueron la edad (en años), el sexo (hombre o mujer), el cuestionario STOP-Bang y los datos de la polisomnografía.
El STOP-Bang consta de cuatro preguntas dicotómicas (sí/no) sobre ronquido, cansancio, apneas observadas e hipertensión arterial sistémica (el cuestionario STOP), y cuatro preguntas dicotómicas (sí/no) relativas a parámetros antropométricos, que son el índice de masa corporal >35kg/m2, la edad superior a 50 años, la circunferencia del cuello mayor de 40cm y el sexo masculino (el cuestionario Bang). En la tabla 1 se presentan las versiones en español e inglés. Su traducción al español se publicó en la página web oficial del cuestionario11.
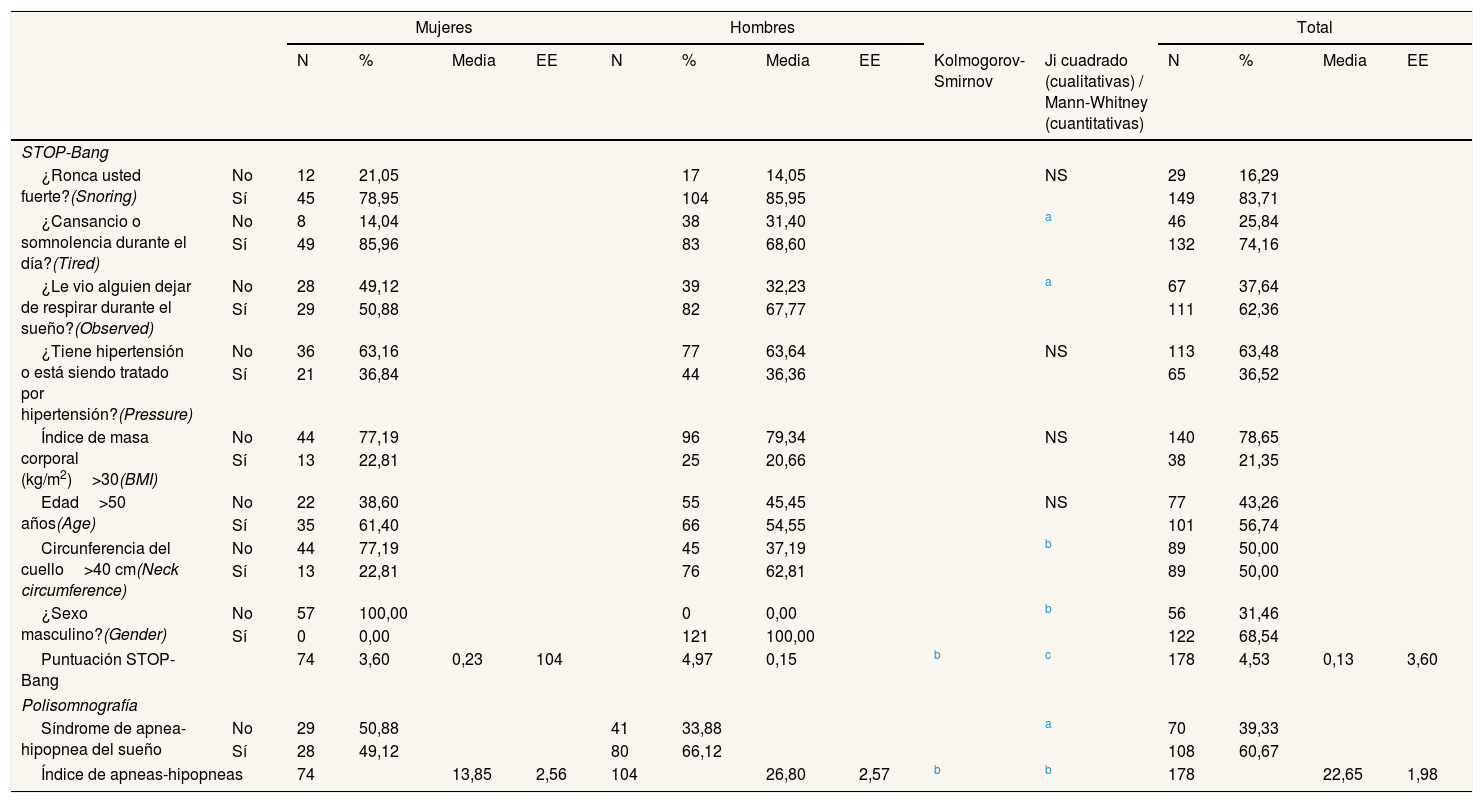
Análisis descriptivo y bivariante del STOP-Bang y del estudio polisomnográfico, por sexo
| Mujeres | Hombres | Total | |||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| N | % | Media | EE | N | % | Media | EE | Kolmogorov-Smirnov | Ji cuadrado (cualitativas) / Mann-Whitney (cuantitativas) | N | % | Media | EE | ||
| STOP-Bang | |||||||||||||||
| ¿Ronca usted fuerte?(Snoring) | No | 12 | 21,05 | 17 | 14,05 | NS | 29 | 16,29 | |||||||
| Sí | 45 | 78,95 | 104 | 85,95 | 149 | 83,71 | |||||||||
| ¿Cansancio o somnolencia durante el día?(Tired) | No | 8 | 14,04 | 38 | 31,40 | a | 46 | 25,84 | |||||||
| Sí | 49 | 85,96 | 83 | 68,60 | 132 | 74,16 | |||||||||
| ¿Le vio alguien dejar de respirar durante el sueño?(Observed) | No | 28 | 49,12 | 39 | 32,23 | a | 67 | 37,64 | |||||||
| Sí | 29 | 50,88 | 82 | 67,77 | 111 | 62,36 | |||||||||
| ¿Tiene hipertensión o está siendo tratado por hipertensión?(Pressure) | No | 36 | 63,16 | 77 | 63,64 | NS | 113 | 63,48 | |||||||
| Sí | 21 | 36,84 | 44 | 36,36 | 65 | 36,52 | |||||||||
| Índice de masa corporal (kg/m2)>30(BMI) | No | 44 | 77,19 | 96 | 79,34 | NS | 140 | 78,65 | |||||||
| Sí | 13 | 22,81 | 25 | 20,66 | 38 | 21,35 | |||||||||
| Edad>50 años(Age) | No | 22 | 38,60 | 55 | 45,45 | NS | 77 | 43,26 | |||||||
| Sí | 35 | 61,40 | 66 | 54,55 | 101 | 56,74 | |||||||||
| Circunferencia del cuello>40 cm(Neck circumference) | No | 44 | 77,19 | 45 | 37,19 | b | 89 | 50,00 | |||||||
| Sí | 13 | 22,81 | 76 | 62,81 | 89 | 50,00 | |||||||||
| ¿Sexo masculino?(Gender) | No | 57 | 100,00 | 0 | 0,00 | b | 56 | 31,46 | |||||||
| Sí | 0 | 0,00 | 121 | 100,00 | 122 | 68,54 | |||||||||
| Puntuación STOP-Bang | 74 | 3,60 | 0,23 | 104 | 4,97 | 0,15 | b | c | 178 | 4,53 | 0,13 | 3,60 | |||
| Polisomnografía | |||||||||||||||
| Síndrome de apnea-hipopnea del sueño | No | 29 | 50,88 | 41 | 33,88 | a | 70 | 39,33 | |||||||
| Sí | 28 | 49,12 | 80 | 66,12 | 108 | 60,67 | |||||||||
| Índice de apneas-hipopneas | 74 | 13,85 | 2,56 | 104 | 26,80 | 2,57 | b | b | 178 | 22,65 | 1,98 | ||||
EE: error estándar; NS: no significativo.
De la polisomnografía se analizó el IAH y la evaluación clínica por una facultativa especialista en neurofisiología (apnea-hipopnea del sueño, sí/no). El registro se evaluó manualmente en tiempos de 30 segundos de acuerdo con los criterios de Rechtschaffen y Kales12. Los problemas de sueño presentados por los participantes de la investigación se clasificaron según la Clasificación Internacional de los Trastornos del Sueño13.
Desarrollo del estudioLa captación se llevó a cabo en la consulta por los facultativos participantes. A cada paciente se le explicó el estudio, se le solicitó el consentimiento informado y se le realizó la entrevista clínica. Todos recibieron las mismas instrucciones (no debían tomar café, té ni refrescos de cola) y se programó el día de la prueba. El estudio del sueño se llevó a cabo en un espacio habilitado para ello, no ruidoso, con personal sanitario acompañante, en el Centro de Salud de Val Miñor, perteneciente al área sanitaria de Vigo (Pontevedra), con atención las 24 horas. Se siguieron los requisitos y las recomendaciones publicados por Sánchez14 y Palanca15. El equipo de polisomnografía utilizado fue un Cadwell Easy II con 32 canales, el cual incluye un pulsioxímetro Nonin que analiza la saturación de oxígeno con el EasyNet SpO2 Oximeter Module y almacena los valores de saturación detectados cada 4 segundos. A continuación, una profesional acreditada (neurofisióloga) realizó el diagnóstico clínico de SAHS por comunicación electrónica con el equipo de polisomnografía y sin acceso al cuaderno de recogida de datos del paciente. Finalmente, se remitió al médico de familia el informe de las exploraciones para citar al paciente, informarle de los resultados y llevar a cabo las actuaciones que correspondieran de acuerdo con los protocolos.
Medida de los resultadosEl STOP-Bang puntúa con 1 la respuesta «sí», y la suma de los puntos en las ocho preguntas se comparó con el método de referencia. En este caso, para validar el cuestionario en la apnea moderada, fue el índice IAH ≥15 observado en la polisomnografía.
En paralelo, en la apnea leve se comparó el diagnóstico realizado por la neurofisióloga con el IAH ≥5.
AnálisisSe realizó el análisis descriptivo y bivariante con el paquete SPSSv22. Para evaluar el desempeño del test se calcularon la sensibilidad, la especificidad, el valor predictivo positivo (VPP), el valor predictivo negativo (VPN), la razón de verosimilitud positiva (RV+), la razón de verosimilitud negativa (RV−), el índice de Youden, el AUC y los puntos de corte óptimos por sexo, con sus correspondientes intervalos de confianza. Para ello se utilizaron los paquetes pROC16 y OptimalCutofpoints17 en el software libre R. Se utilizó el índice de Youden como criterio para calcular los puntos de corte óptimos. Este paquete permite incluir una covariable (en este caso, el sexo) e identificar el punto de corte específico para ella. Para evitar optimismo, se llevó a cabo una validación cruzada con k=10.
Aspectos éticos y financiaciónEl estudio fue aprobado por el Comité Ético de Galicia, código 2009/192, y financiado por la Consellería de Sanidade de Galicia, código PS09/57.
ResultadosSe reclutaron 203 personas y las actuaciones se ajustaron al protocolo. El tiempo desde la entrevista hasta la polisomnografía fue inferior a 1 mes. Una vez finalizada la recogida de datos, tras su revisión se excluyeron 25 casos porque el registro polisomnográfico no ofrecía las garantías necesarias o por cumplir criterios de exclusión.
La muestra final para el análisis fue de 178 sujetos, 57 mujeres y 121 hombres, con edades comprendidas entre los 18 y los 77 años (mediana: 52; rango intercuartílico [RIC] 95%: 40-61). Se detectaron 104 (58,63%) personas con IAH ≥5, 74 (41,57%) con IAH ≥15 y 54 (30,34%) con IAH ≥30. La mediana de pacientes captados por facultativo fue de 5 (RIC95%: 4-7), la mediana de pacientes con apnea del sueño por centro fue de 40 (RIC95%:32,5-40,6) y dos centros incluyeron el 59% de los pacientes. Ninguna de las variables cuantitativas seguía una distribución normal.
En el análisis bivariante, la diferencia por sexo fue significativa en la puntuación STOP-Bang, el IAH, la somnolencia diurna, la circunferencia del cuello y las apneas observadas (tabla 1).
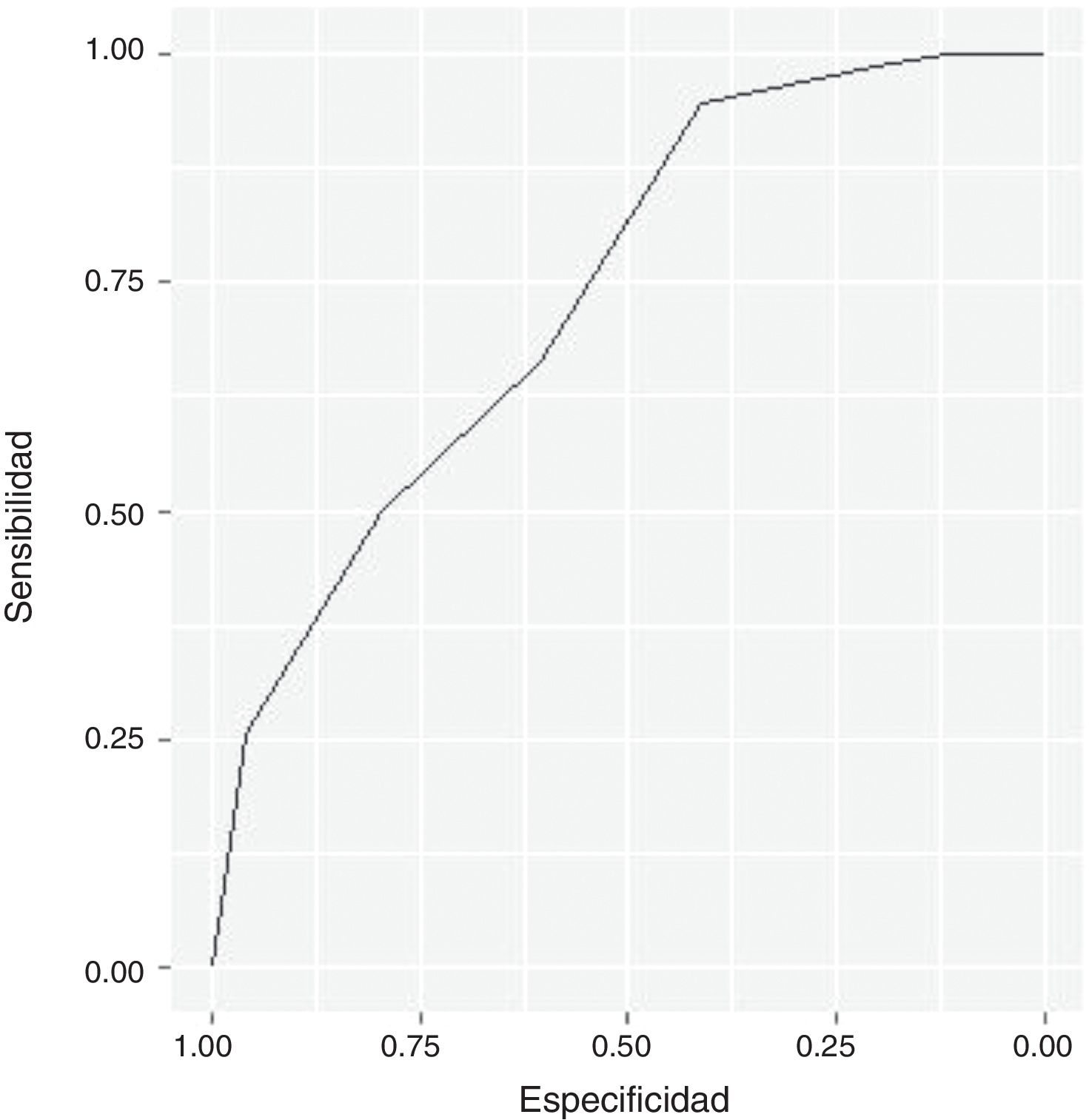
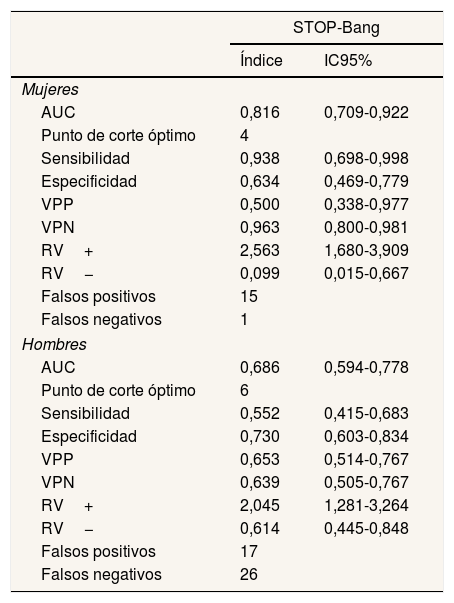
El AUC para STOP-Bang en comparación con la polisomnografía tipo I en la apnea moderada fue de 0,739 (0,669-0,809), como se muestra en la figura 1. Los diferentes índices por sexo se presentan en la tabla 2. Destaca el distinto punto de corte óptimo para mujeres y hombres (4 y 6, respectivamente), la mayor sensibilidad (0,938 [0,698-0,998]) en las mujeres, la mejor especificidad (0,730 [0,603-0,9834]) en los hombres y las diferencias en falsos positivos y falsos negativos (15/1 y 17/26) entre ambos sexos. En la validación cruzada, el AUC para el STOP-Bang fue de 0,678 (fig. 2).
Puntos de corte óptimos y utilidad diagnóstica por sexo para el STOP-Bang
| STOP-Bang | ||
|---|---|---|
| Índice | IC95% | |
| Mujeres | ||
| AUC | 0,816 | 0,709-0,922 |
| Punto de corte óptimo | 4 | |
| Sensibilidad | 0,938 | 0,698-0,998 |
| Especificidad | 0,634 | 0,469-0,779 |
| VPP | 0,500 | 0,338-0,977 |
| VPN | 0,963 | 0,800-0,981 |
| RV+ | 2,563 | 1,680-3,909 |
| RV− | 0,099 | 0,015-0,667 |
| Falsos positivos | 15 | |
| Falsos negativos | 1 | |
| Hombres | ||
| AUC | 0,686 | 0,594-0,778 |
| Punto de corte óptimo | 6 | |
| Sensibilidad | 0,552 | 0,415-0,683 |
| Especificidad | 0,730 | 0,603-0,834 |
| VPP | 0,653 | 0,514-0,767 |
| VPN | 0,639 | 0,505-0,767 |
| RV+ | 2,045 | 1,281-3,264 |
| RV− | 0,614 | 0,445-0,848 |
| Falsos positivos | 17 | |
| Falsos negativos | 26 | |
AUC: área bajo la curva; IC95%: intervalo de confianza del 95%; RV: razón de verosimilitud; VPN: valor predictivo negativo; VPP: valor predictivo positivo.
Al analizar la utilidad diagnóstica del IAH comparado con el diagnóstico clínico en la apnea leve, su AUC es de 0,996 (0,990-1,003). Presenta un punto de corte óptimo en 5, con una sensibilidad de 0,991 (0,949-1,000), una especificidad de 0,971 (0,901-0,997), un VPP de 0,982 (0,934-1,000), un VPN de 0,990 (0,923-0,998), una RV+de 34,676 (8,846-135,929), una RV− de 0,010 (0,001-0,067), dos falsos positivos y un falso negativo.
DiscusiónEn este estudio se objetiva que el STOP-Bang, con un AUC de 0,816 (0,709-0,922) en mujeres y 0,686 (0,594-0,778) en hombres, presenta en pacientes comunitarios una mayor utilidad diagnóstica que otros cuestionarios seleccionados por Jonas et al.4, como el Berlín y el Multivariable Apnea Prediction (MVAP). El Berlín, para un IAH ≥15 presentó una sensibilidad de 43,0 (41,2-44,8), menor que la observada en este estudio. El MVAP se validó en pacientes con hipertensión y en pacientes con somnolencia diurna.
A pesar de la abundante literatura relativa a las diferencias entre mujeres y hombres en la apnea, tanto por su presentación clínica como por su tratamiento, son menos los estudios (o no existen) con población comunitaria que cuantifiquen estas diferencias, como se señala en la revisión sistemática de la AHRQ antes citada4. No nos consta que se hayan identificado puntos de corte específicos por sexo. Queremos destacar que, hasta ahora, se indicaba un valor de corte de 3 puntos para la apnea leve en ambos sexos. En las mujeres, el valor de corte para la apnea moderada recomendado es de 4 puntos. Esto puede suponer diferencias en el manejo clínico de las mujeres, sobre todo en los países en desarrollo con escasos recursos tecnológicos o en aquellos con una larga lista de espera. No obstante, son necesarios estudios con mayor número de participantes que permitan identificar fórmulas del STOP-Bang con mejor utilidad diagnóstica para la apnea moderada, sobre todo en los hombres.
Con los resultados presentados, el cuestionario permitiría seleccionar en atención primaria aquellos pacientes que deberían ser referidos a otro ámbito, acompañados de una entrevista clínica estructurada y en el marco de una atención integrada. En los hombres, podría buscarse un valor de corte que maximice la sensibilidad a expensas de la especificidad, con el acuerdo de los servicios de referencia correspondientes. La factibilidad y el impacto asistencial de modelos integrados ya han sido demostrados18. En ellos, la atención primaria puede ser la puerta de entrada y gran parte del camino19–21, por la repercusión que las modificaciones en el estilo de vida pueden tener en estos pacientes.
Existen publicaciones relativas a la validación del diagnóstico con polisomnografía de los tipos II, III y IV en el domicilio del paciente, pero no nos constan estudios que hayan comparado el IHA identificado en la polisomnografía con el diagnóstico clínico del neurofisiólogo en atención primaria. Esto nos parece relevante, pues abre la posibilidad de realizar la polisomnografía de manera autónoma en el ámbito comunitario, asumiendo el error que observamos en este estudio y abaratando así los costes en investigación de manera muy significativa. Con ello se pretende iniciar una línea de investigación en este ámbito, que podría orientarse a situaciones como la obesidad, la hipertensión resistente, la fatiga en las mujeres, las gestantes, etc.
En la revisión de la AHRQ4, los ensayos clínicos analizados para evaluar la efectividad de tratamientos como la presión positiva continua en la vía aérea o la cirugía incluyeron pacientes con un IAH>20, y con más frecuencia>30. Según el National Institute for Health and Care Excellence22, debería ofrecerse a pacientes con apnea moderada sintomática si los consejos sobre modificaciones del estilo de vida y otras opciones no han tenido éxito o se consideran inapropiadas. Esto significa que el punto de corte para la derivación podría ser>20, o>15 en pacientes complejos o con presentaciones atípicas19. Es necesario realizar evaluaciones controladas tanto de diversos puntos de corte del IAH como de nuevas tecnologías23, que incorporen la perspectiva de los pacientes y el impacto social de la intervención24.
Una de las posibles limitaciones de este tipo de estudios es la mayor tasa de participación de los sujetos con trastornos durante el sueño (lo que aumentaría la prevalencia pretest), bien por la preselección de los profesionales o bien por la disponibilidad para realizar el estudio nocturno solo entre pacientes con sintomatología molesta. En nuestra serie, el número de pacientes sanos fue inferior al de enfermos por las dificultades para encontrar voluntarios sanos. También fue escaso el número de mujeres participantes, esperable por las diferencias en prevalencia y su sintomatología inespecífica. No obstante, nuestros resultados señalan claramente la pertinencia del análisis por sexo en esta patología, así como la necesidad de estratificar la muestra por sexo en estudios sucesivos.
Como conclusión, destacamos la utilidad del STOP-Bang, la factibilidad de investigar el SAHS en atención primaria y cómo métodos estadísticos relativamente simples pueden ayudar a diferenciar la actuación por sexo en la apnea del sueño, una afección de prevalencia creciente y con grandes dificultades en su gestión.
El síndrome de apneas-hipopneas del sueño tiene una creciente prevalencia debido al incremento de la obesidad y al envejecimiento. Existen largas listas de espera para su diagnóstico y tratamiento en las unidades del sueño. La apnea del sueño presenta diferencias en su fisiopatología, diagnóstico, tratamiento y evolución entre mujeres y hombres.
¿Qué aporta el estudio realizado a la literatura?El STOP-Bang tiene un desempeño adecuado en una población de atención primaria, mejor en mujeres que en hombres. El punto de corte óptimo para identificar la apnea moderada es diferente por sexo y mucho más alto en los hombres. Una adecuada historia clínica y el STOP-Bang pueden permitir seleccionar mejor los pacientes con apena moderada, disminuir estudios del sueño innecesarios y mejorar la gestión de las listas de espera.
Carlos Álvarez-Dardet.
Declaración de transparenciaLa autora principal (garante responsable del manuscrito) afirma que este manuscrito es un reporte honesto, preciso y transparente del estudio que se remite a Gaceta Sanitaria, que no se han omitido aspectos importantes del estudio, y que las discrepancias del estudio según lo previsto (y, si son relevantes, registradas) se han explicado.
Contribuciones de autoríaConcepción y diseño: M.V. Martín Miguel, C. Hervés y C. Cruces. Análisis e interpretación de los datos: A. Clavería, M.V. Martín Miguel y J. Roca. Redacción del artículo: A. Clavería, M.V. Martín Miguel y J. Roca. Revisión crítica del artículo: C. Cruces y F. Lago Deibe. Soporte administrativo, técnico o logístico (polisomnografía): S. Hernáiz. Reclutamiento de pacientes, registro y depuración de datos: F. Lago Deibe, M.V. Martín Miguel, M.C. Cruces, S. Hernáiz, M. Montero y M. Orge. Aprobación final del artículo: todos/as los/las autores/as.
FinanciaciónEl presente trabajo fue financiado por la Consellería de Sanidade (PS09/57).
Conflictos de interesesNinguno.