La Ley 39/2006, de 14 de diciembre, de Promoción de la Autonomía Personal y Atención a las Personas en situación de Dependencia, regula las condiciones básicas para la promoción de la autonomía personal y el cuidado de las personas en situación de dependencia mediante la creación del Sistema de Autonomía y Atención a la Dependencia (SAAD), y constituye una oportunidad excelente para avanzar en la construcción del espacio sociosanitario. El objetivo de la integración sociosanitaria es pasar de un marco fragmentado, en donde el individuo recibe y solicita las prestaciones a servicios sociales y sanitarias por separado, a un nuevo modelo de responsabilidad compartida. Desde los años 1980 se han desarrollado diversos proyectos de ámbito nacional o regional de cooperación sociosanitaria. Sin embargo, aunque se han realizado importantes esfuerzos en este sentido, y hay diversas experiencias de integración de servicios sanitarios en varias comunidades autónomas, sigue predominando la coordinación asistencial en el ámbito sanitario por encima de la integración.
Act 39/2006, of 14th December, for the Promotion of Personal Autonomy and the Care of Dependent Individuals establishes the basic conditions for the promotion of personal autonomy and the care of the dependent through the creation of the System of Autonomy and Care of Dependent Individuals and constitutes an excellent opportunity to make progress in the development of a health care space.
The aim of healthcare integration is to move from a fragmented framework, in which individuals apply for and receive health benefits and care benefits separately, to a new model of shared responsibility. Since the 1980s, several national and regional projects of healthcare cooperation have been developed. However, although substantial efforts have been made in some autonomous regions of Spain, healthcare coordination seems to predominate over integration in the health setting.
Puntos clave
- •
Un modelo de integración sociosanitaria conlleva numerosas ventajas (simplificación del proceso de toma de decisiones, aumento de la satisfacción de los pacientes), pero no está exento de barreras organizativas y trabas financieras.
- •
El texto legal de la Ley de Dependencia deja entrever que el desarrollo del Sistema de Autonomía y Atención a la Dependencia debe realizarse de forma coordinada con el Servicio Nacional de Salud.
- •
Hasta el momento sólo hay dos Comunidades Autónomas (Castilla-La Mancha y Extremadura) que han fusionado sus respectivas Consejerías de Sanidad y Servicios Sociales.
- •
Desde nuestro punto de vista, este nuevo modelo debe fundamentarse en una elaboración consensuada del Programa Individual de Atención, la toma de conciencia de la atención primaria como elemento clave en el seguimiento del paciente y el desarrollo de estrategias de prevención de la dependencia.
La atención a las personas dependientes es uno de los principales retos de política social a que se enfrentan los países desarrollados. De hecho, durante la presidencia española del Consejo de Europa (2002) se acordó velar por el cumplimiento del principio de universalidad, la calidad de los servicios y la sostenibilidad financiera a largo plazo.
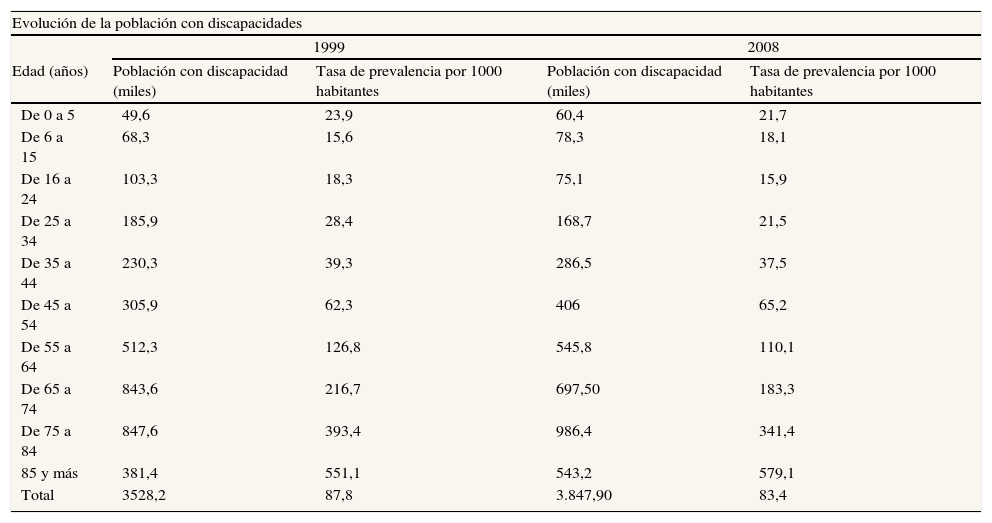
En términos demográficos, durante los últimos 30 años se ha producido en España un importante crecimiento de las cohortes de 65 y más años de edad (del 9,7% en 1970 al 16,89% en 2010), y de 80 y más años de edad (del 1,54% en 1970 al 4,90% en 2010). Respecto al estado de salud, la tabla 1 muestra la evolución de las tasas de prevalancia de la discapacidad entre 1999 y 2008, y se constata una disminución en todas las cohortes de edad excepto en las de 6-15 años, 45-54 años y 85 y más años de edad, correspondiendo el mayor incremento a este último intervalo. Evidentemente, la gran difusión que han tenido durante estos años las políticas preventivas de riesgos para la salud (obesidad, alcohol, tabaco), así como el fomento de hábitos saludables (ejercicio físico, participación social), han contribuido a la reducción de la tasa de prevalencia en las cohortes de 55-64 años, 65-74 años y 75-84 años de edad1–3.
Características de la oferta y la demanda de cuidados a personas con discapacidades
| Evolución de la población con discapacidades | ||||
| 1999 | 2008 | |||
| Edad (años) | Población con discapacidad (miles) | Tasa de prevalencia por 1000 habitantes | Población con discapacidad (miles) | Tasa de prevalencia por 1000 habitantes |
| De 0 a 5 | 49,6 | 23,9 | 60,4 | 21,7 |
| De 6 a 15 | 68,3 | 15,6 | 78,3 | 18,1 |
| De 16 a 24 | 103,3 | 18,3 | 75,1 | 15,9 |
| De 25 a 34 | 185,9 | 28,4 | 168,7 | 21,5 |
| De 35 a 44 | 230,3 | 39,3 | 286,5 | 37,5 |
| De 45 a 54 | 305,9 | 62,3 | 406 | 65,2 |
| De 55 a 64 | 512,3 | 126,8 | 545,8 | 110,1 |
| De 65 a 74 | 843,6 | 216,7 | 697,50 | 183,3 |
| De 75 a 84 | 847,6 | 393,4 | 986,4 | 341,4 |
| 85 y más | 381,4 | 551,1 | 543,2 | 579,1 |
| Total | 3528,2 | 87,8 | 3.847,90 | 83,4 |
| Evolución de las características sociodemográficas | 1999 | 2008 |
| Número de hogares | 12.982.400 | 16.741.400 |
| Número de hogares: persona sola de 65 y más años de edad | 911.700 | 1.452.500 |
| Porcentaje respecto al total de hogares | 7,02% | 8,68% |
| Número de miembros por hogar | 3,06 | 2,71 |
| Número de divorcios por cada 100 matrimonios | 17,13 | 61,77 |
| Tasa de actividad femenina | 39,96% | 50,46% |
| Esperanza de vida al nacimiento | ||
| Hombres | 75,41 | 78,17 |
| Mujeres | 82,29 | 84,27 |
| Índice de envejecimiento (población>64 años/población 0-15 años) × 100 | 100,19% | 106,58% |
| Evolución del número de plazas de los servicios formales | 1999 | 2008 |
| Atención a domicilio | 112.797 | 358.078 |
| Teleasistencia | 48.574 | 395.917 |
| Centros de día | 7.103 | 63.446 |
| Porcentaje de plazas públicas y concertadas respecto al total | - | 63,48% |
| Atención residencial | 199.059 | 339.079 |
| Porcentaje de plazas públicas y concertadas respecto al total | 38,90% | 47,20% |
| Proveedores de asistencia personal (residentes y no residentes en el hogar) | ||
| Administraciones públicas | 123.145 | 38.400 |
| Familia, amigos, vecinos | 1.310.592 | 1.413.000 |
| Otros sistemas privados (empresas privadas y empleados del hogar) | 221.484 | 132.800 |
| Otras personas | - | 13.000 |
| No consta | - | 490.700 |
| Total | 1.670.450 | 2.088.200 |
| Porcentaje de cuidadores informales sobre personas con discapacidad | 37,15% | 36,72% |
| Porcentaje de cuidadores informales sobre ayudas personales | 78,45% | 67,66% |
Fuente: Elaboración propia a partir de la Encuesta de Discapacidades, Deficiencias y Estado de Salud (INE, 1999), la Encuesta de Discapacidad, Autonomía y Situaciones de Dependencia (INE, 2008), el Padrón de Habitantes (INE; 1999, 2008), Análisis Sociales (INE), Indicadores Demográficos Básicos (INE) y Las personas mayores en España (IMSERSO; 2000 y 2008).
Nota: La reducción en el número de personas que reciben atención de las administraciones públicas puede deberse, muy posiblemente, al gran número de respuestas en las que «no consta» quién es el cuidador principal.
Centrándonos en el tema de la discapacidad, en el año 2008 había 3.847.900 personas de 6 o más años de edad con alguna limitación para realizar actividades de la vida diaria que residían en sus hogares, frente a 269.139 personas institucionalizadas (tasa de institucionalización del 6,99%; 82,58% para la cohorte de 65 y más años de edad). Entre las que vivían en sus hogares, 2.088.200 recibían ayudas personales, correspondiendo 1.413.000 de esas ayudas a cuidadores informales. Comparando estas cifras con las de 1999 se aprecia que el porcentaje de cuidadores sobre personas con discapacidad ha pasado del 37,15% al 36,72%, y el peso de los cuidados informales sobre el total de las ayudas informales se ha reducido del 78,45% al 67,66%. Simultáneamente, y como se muestra en la tabla 1, se ha producido un aumento considerable en la provisión de todos los servicios formales públicos. Sin embargo, a pesar de este considerable esfuerzo, el gasto total en cuidados de largo plazo en España en el año 2008 se situaba en el 0,8% del producto interior bruto (PIB) (0,57% público y 0,23% privado; 189,44 €/habitante), muy lejos del 3,68% de Suecia o del 2,28% de Finlandia. Esta distancia respecto a los países nórdicos también se aprecia al comparar el gasto en personas mayores respecto al PIB (6,82% España, 11,47% Suecia, 8,83% Finlandia y 9,90% en la UE-27) y el gasto en discapacidad respecto al PIB (1,59% España, 4,34% Suecia, 3,22% Finlandia y 2,05% en la UE-27; Eurostat: Health Statistics).
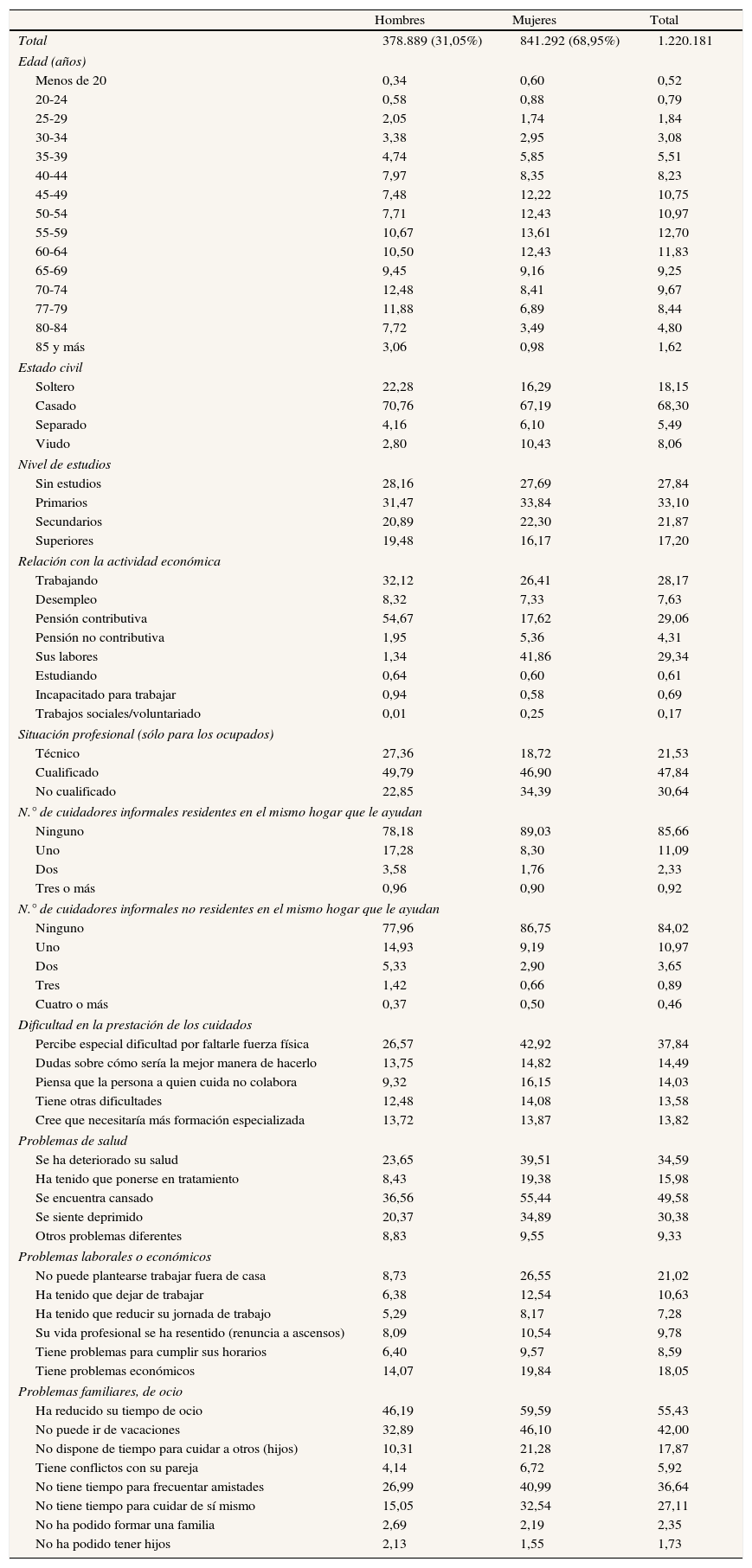
Pero al hablar de dependencia, no podemos olvidar otros dos grupos de población que se encuentran estrechamente vinculados: los cuidadores informales y los empleos generados para suministrar bienes y servicios a las personas dependientes. En relación al primer grupo, se estima que en el año 2008 había 1.413.000 cuidadores informales, de los cuales 1.220.181 (86,35%) residían con la persona dependiente (tabla 2). Centrándonos en éstos, se aprecian las siguientes características: casi el 70% son mujeres, el 46,25% tiene entre 45 y 64 años, el 68% está casado, el 60,97% no tiene estudios o solamente estudios primarios, y más de la mitad recibe una pensión contributiva o está dedicado a sus labores, siendo predominante la primera situación entre los hombres y la segunda entre las mujeres. De los que están ocupados (28,17%), aproximadamente la mitad tiene una ocupación cualificada, siendo el porcentaje de ocupadas no cualificadas 12 puntos superior al de los hombres.
Características de los cuidadores informales principales que residen con la persona a quien cuidan (2008)
| Hombres | Mujeres | Total | |
| Total | 378.889 (31,05%) | 841.292 (68,95%) | 1.220.181 |
| Edad (años) | |||
| Menos de 20 | 0,34 | 0,60 | 0,52 |
| 20-24 | 0,58 | 0,88 | 0,79 |
| 25-29 | 2,05 | 1,74 | 1,84 |
| 30-34 | 3,38 | 2,95 | 3,08 |
| 35-39 | 4,74 | 5,85 | 5,51 |
| 40-44 | 7,97 | 8,35 | 8,23 |
| 45-49 | 7,48 | 12,22 | 10,75 |
| 50-54 | 7,71 | 12,43 | 10,97 |
| 55-59 | 10,67 | 13,61 | 12,70 |
| 60-64 | 10,50 | 12,43 | 11,83 |
| 65-69 | 9,45 | 9,16 | 9,25 |
| 70-74 | 12,48 | 8,41 | 9,67 |
| 77-79 | 11,88 | 6,89 | 8,44 |
| 80-84 | 7,72 | 3,49 | 4,80 |
| 85 y más | 3,06 | 0,98 | 1,62 |
| Estado civil | |||
| Soltero | 22,28 | 16,29 | 18,15 |
| Casado | 70,76 | 67,19 | 68,30 |
| Separado | 4,16 | 6,10 | 5,49 |
| Viudo | 2,80 | 10,43 | 8,06 |
| Nivel de estudios | |||
| Sin estudios | 28,16 | 27,69 | 27,84 |
| Primarios | 31,47 | 33,84 | 33,10 |
| Secundarios | 20,89 | 22,30 | 21,87 |
| Superiores | 19,48 | 16,17 | 17,20 |
| Relación con la actividad económica | |||
| Trabajando | 32,12 | 26,41 | 28,17 |
| Desempleo | 8,32 | 7,33 | 7,63 |
| Pensión contributiva | 54,67 | 17,62 | 29,06 |
| Pensión no contributiva | 1,95 | 5,36 | 4,31 |
| Sus labores | 1,34 | 41,86 | 29,34 |
| Estudiando | 0,64 | 0,60 | 0,61 |
| Incapacitado para trabajar | 0,94 | 0,58 | 0,69 |
| Trabajos sociales/voluntariado | 0,01 | 0,25 | 0,17 |
| Situación profesional (sólo para los ocupados) | |||
| Técnico | 27,36 | 18,72 | 21,53 |
| Cualificado | 49,79 | 46,90 | 47,84 |
| No cualificado | 22,85 | 34,39 | 30,64 |
| N.° de cuidadores informales residentes en el mismo hogar que le ayudan | |||
| Ninguno | 78,18 | 89,03 | 85,66 |
| Uno | 17,28 | 8,30 | 11,09 |
| Dos | 3,58 | 1,76 | 2,33 |
| Tres o más | 0,96 | 0,90 | 0,92 |
| N.° de cuidadores informales no residentes en el mismo hogar que le ayudan | |||
| Ninguno | 77,96 | 86,75 | 84,02 |
| Uno | 14,93 | 9,19 | 10,97 |
| Dos | 5,33 | 2,90 | 3,65 |
| Tres | 1,42 | 0,66 | 0,89 |
| Cuatro o más | 0,37 | 0,50 | 0,46 |
| Dificultad en la prestación de los cuidados | |||
| Percibe especial dificultad por faltarle fuerza física | 26,57 | 42,92 | 37,84 |
| Dudas sobre cómo sería la mejor manera de hacerlo | 13,75 | 14,82 | 14,49 |
| Piensa que la persona a quien cuida no colabora | 9,32 | 16,15 | 14,03 |
| Tiene otras dificultades | 12,48 | 14,08 | 13,58 |
| Cree que necesitaría más formación especializada | 13,72 | 13,87 | 13,82 |
| Problemas de salud | |||
| Se ha deteriorado su salud | 23,65 | 39,51 | 34,59 |
| Ha tenido que ponerse en tratamiento | 8,43 | 19,38 | 15,98 |
| Se encuentra cansado | 36,56 | 55,44 | 49,58 |
| Se siente deprimido | 20,37 | 34,89 | 30,38 |
| Otros problemas diferentes | 8,83 | 9,55 | 9,33 |
| Problemas laborales o económicos | |||
| No puede plantearse trabajar fuera de casa | 8,73 | 26,55 | 21,02 |
| Ha tenido que dejar de trabajar | 6,38 | 12,54 | 10,63 |
| Ha tenido que reducir su jornada de trabajo | 5,29 | 8,17 | 7,28 |
| Su vida profesional se ha resentido (renuncia a ascensos) | 8,09 | 10,54 | 9,78 |
| Tiene problemas para cumplir sus horarios | 6,40 | 9,57 | 8,59 |
| Tiene problemas económicos | 14,07 | 19,84 | 18,05 |
| Problemas familiares, de ocio | |||
| Ha reducido su tiempo de ocio | 46,19 | 59,59 | 55,43 |
| No puede ir de vacaciones | 32,89 | 46,10 | 42,00 |
| No dispone de tiempo para cuidar a otros (hijos) | 10,31 | 21,28 | 17,87 |
| Tiene conflictos con su pareja | 4,14 | 6,72 | 5,92 |
| No tiene tiempo para frecuentar amistades | 26,99 | 40,99 | 36,64 |
| No tiene tiempo para cuidar de sí mismo | 15,05 | 32,54 | 27,11 |
| No ha podido formar una familia | 2,69 | 2,19 | 2,35 |
| No ha podido tener hijos | 2,13 | 1,55 | 1,73 |
Fuente: Elaboración propia a partir de la Encuesta de Discapacidad, Autonomía Personal y Situaciones de Dependencia (2008). La variable «cuidador informal principal residente en el mismo hogar» se refiere a los familiares, amigos o vecinos que constituyen la principal fuente de cuidados de la persona dependiente y que conviven en el mismo domicilio.
El cuidado de una persona dependiente normalmente es una experiencia que se sobrelleva en soledad, puesto que más del 80% de los cuidadores informales principales declara que no recibe apoyo de otro cuidador informal (residente en el mismo hogar o no). Además, se producen una serie de efectos negativos que inciden sobre la vida del cuidador:
- •
Un 42,92% de las cuidadoras y un 26,57% de los cuidadores percibe una especial dificultad por faltarle fuerza física, y un 13,82% cree que debería recibir formación especializada.
- •
Un 34,59% considera que se ha deteriorado su estado de salud y un 49,58% (30,38%) declara sentirse cansado (deprimido).
- •
Los efectos sobre la participación laboral son mucho más negativos para las cuidadoras, ya que un 26,55% no pueden plantearse trabajar fuera de casa y un 12,54% se han visto obligadas a dejar de trabajar.
- •
Un 55,43% de los cuidadores ha visto reducido su tiempo de ocio, un 42% no puede ir de vacaciones y un 36,64% no tiene tiempo para frecuentar amistades.
Respecto a las posibilidades de creación de empleo, inicialmente se estimó que entre 2005 y 2010 se crearían 263.000 empleos directos4, aunque otras estimaciones más optimistas señalan un potencial de empleo hasta el año 2015 cifrado en 635.000 empleos5. Estos puestos de trabajo podrían suponer una buena oportunidad para ciertos colectivos especialmente desfavorecidos (mujeres, jóvenes que buscan el primer empleo, parados de larga duración, desempleados mayores de 45 años), sin olvidar que la mayor demanda en los sectores de tecnología, ayudas técnicas y mobiliario, y equipamientos para centros residenciales, supondrían una vía adicional indirecta de creación de empleo.
Además de lo comentado, en los últimos años se ha producido una serie de cambios sociodemográficos (tabla 1). La reducción del tamaño medio de los hogares y del número de hijos por mujer, y el aumento de la tasa de participación femenina y de la tasa de divorcios, condicionan la disponibilidad de cuidadores informales en el futuro, mientras que el aumento de la esperanza de vida, del porcentaje de población de 65 y más años de edad, y del porcentaje de mayores que viven en soledad, sugiere un previsible aumento de la demanda de cuidados formales.
La forma de abordar la confluencia de todos estos factores requiere un mayor conocimiento sobre integración sociosanitaria. Para ello, en los siguientes apartados se analiza la coordinación sociosanitaria a la luz de la nueva Ley de Dependencia y se describen los diferentes casos de integración surgidos en el ámbito nacional e internacional.
La atención a la dependencia en EspañaLa Ley 39/2006, de 14 de diciembre, de Promoción de la Autonomía Personal y Atención a las Personas en situación de Dependencia (en adelante Ley de Dependencia), regula las condiciones básicas para la promoción de la autonomía personal y el cuidado de las personas en situación de dependencia mediante la creación del Sistema de Autonomía y Atención a la Dependencia (SAAD), junto con la colaboración y participación de todas las administraciones públicas. Es una excelente oportunidad para avanzar en la construcción del espacio sociosanitario, puesto que aunque el catálogo de servicios establecidos tiene un marcado carácter social, el artículo 15.2 establece que la regulación de dichos servicios se hará «sin perjuicio de lo previsto en el artículo 14 de la Ley 16/2003, de 28 de mayo, de Cohesión y Calidad del Sistema Nacional de Salud». Por consiguiente, la Ley de Dependencia no trata de sustituir las leyes sanitarias, sino que para la implementación del SAAD toma como punto de partida la observancia de todo lo recogido en la normativa sanitaria. Por consiguiente, un modelo integrado recogería todas las prestaciones que se detallan en la tabla 3.
Prestaciones recogidas en un modelo de atención sociosanitaria en España
| Prestaciones sociales |
| 1. Prestaciones en especie: |
| – Prevención de situaciones de dependencia y promoción de la autonomía personal |
| – Teleasistencia |
| – Ayuda a domicilio |
| – Centro de día/noche |
| – Atención residencial |
| – Servicios de respiro |
| 2. Prestaciones económicas: |
| – Prestación vinculada al servicio |
| – Prestación para cuidados en el entorno familiar |
| – Prestación de asistencia personal |
| Prestaciones sanitarias |
| 1. Prestaciones de salud pública |
| 2. Atención primaria: |
| – Atención sanitaria a demanda, programada y urgente, tanto en la consulta como en el domicilio del paciente |
| – Realización de procedimientos diagnósticos o terapéuticos |
| – Actividades de promoción y vigilancia de la promoción en salud |
| – Rehabilitación básica |
| – Actividades en materia de prevención, promoción de la salud, atención familiar y atención comunitaria |
| – Atenciones y servicios específicos relativos a la infancia, la adolescencia, la mujer, los adultos, la tercera edad, los grupos de riesgo y los enfermos crónicos |
| – Atención paliativa a enfermos terminales |
| – Atención a la salud mental en coordinación con los servicios de atención especializada |
| – Atención a la salud bucodental |
| 3. Atención especializada: |
| – Atención especializada en consulta, hospital de día, médica y quirúrgica |
| – Hospitalización en régimen de internamiento |
| – Realización de procedimientos diagnósticos y terapéuticos |
| – Hospitalización a domicilio |
| – Atención paliativa a enfermos terminales |
| – Atención de salud mental |
| – Rehabilitación en pacientes con déficit funcional recuperable |
| 4. Atención de urgencia |
| 5. Prestación farmacéutica |
| 6. Prestación ortoprotésica: |
| – Implantes quirúrgicos |
| – Prótesis externas |
| – Sillas de ruedas |
| – Ortesis y ortoprótesis especiales |
| 7. Prestación de productos dietéticos: |
| – Productos dietoterápicos complejos |
| – Nutrición enteral domicilicaria |
| 8. Prestación de transporte sanitario |
Prestaciones sociales para situaciones de dependencia estipuladas en la Ley 39/2006, de 14 de diciembre, de Promoción de la Autonomía Personal y Atención a las Personas en Situación de Dependencia, y prestaciones sanitarias contenidas en el Real Decreto 1030/2006, de 15 de septiembre, actualizado por la Orden SAS/1904/2009, de 8 de julio, por la que se modifica el anexo III del Real Decreto 1030/2006, y la Orden SAS/1466/2010, de 28 de mayo, que actualiza el Anexo VI del Real Decreto 1030/2006.
De hecho, incluso en el ámbito de la prevención de la dependencia (artículo 21) se hace referencia a la instauración de un marco de cooperación «entre servicios sociales y de salud, de actuaciones de promoción de condiciones de vida saludables, programas específicos de carácter preventivo y de rehabilitación dirigidos a las personas mayores y personas con discapacidad, y a quienes se ven afectados por procesos de hospitalización complejos». La Ley no proporciona detalles sobre estos planes y únicamente dictamina que las comunidades autónomas deberán tomar en cuenta los criterios y recomendaciones del SAAD.
De cara a la plena implementación del SAAD en el año 2015, sería muy deseable que en la formulación del Programa Individual de Atención (PIA), en el cual deben detallarse las modalidades de intervención más adecuadas dadas las necesidades de cada persona, los profesionales sanitarios participasen tanto en su formulación como en su seguimiento. Por ello, es preciso recalcar el papel de la atención primaria, ya que si bien constituye el primer nivel de actuación del Sistema Nacional de Salud (Ley 14/1986, de 25 de abril, General de Sanidad), en un modelo integrado de salud ganaría en importancia, traspasando las propias fronteras del nivel primario de salud y llevando a cabo una labor de seguimiento del paciente, con independencia del recurso utilizado en cada fase del proceso. Prueba de la relevancia de la atención primaria es que su coste para mil personas de 65 y más años de edad calificadas como no dependientes (59.266 €) es 1,92 veces inferior al coste por mil grandes dependientes (113.959 €), con el coste más alto en los grandes dependientes de 80-84 años (171.926 €)6.
La integración sociosanitaria¿Qué es la integración?La «atención sociosanitaria» puede definirse como «el conjunto integrado de servicios y/o prestaciones sociales y sanitarias, públicas y privadas, que se destinan a la rehabilitación y cuidados de personas que se encuentran en diferentes situaciones de dependencia que les impiden realizar actividades personales y/o instrumentales de la vida diaria»7.
En otros países encontramos diferentes definiciones del término «integración», por ejemplo «un sistema único, legalmente independiente, de provisión y planificación de servicios, con un mismo objetivo, presupuesto y un mismo sistema de administración y registro»8 o «la provisión de servicios en la que unidades específicas actúan de manera coordinada con el propósito de asegurar la rentabilidad del sistema y mejorar la calidad y el nivel de satisfacción tanto de los usuarios como de los proveedores de cuidados»9.
Si tuviéramos que describir gráficamente el proceso de integración, podríamos representarlo como una escalera en donde cada ascenso implica un menor grado de diferenciación entre servicios sanitarios y sociales, en lo que se refiere a financiación, administración, dirección y fijación de objetivos. En la tabla 4 se identifican y definen cuáles serían los seis escalones de integración que se han implementado en diferentes países. En la tabla 5 se mencionan ejemplos explícitos de cada uno de estos procesos, así como una valoración de los resultados obtenidos.
Clasificación de los procesos de menor a mayor nivel de integración
| Nivel | Definición |
| Nivel 1: Sistema de pagos cruzados | Incluye un sistema de penalizaciones diarias obligatorias que llevan a cabo los servicios sociales respecto a los servicios sanitarios con el fin de compensar retrasos en el cumplimiento de los cuidados de los pacientes agudos |
| Nivel 2: Sistema de comisiones principales | Uno de los servicios (sanitario o social) adopta la posición de líder e implementa un sistema de comisiones en representación del otro servicio con el propósito de alcanzar un conjunto de objetivos fijados de común acuerdo |
| Nivel 3: Sistema de fondos compartidos | Cada una de las partes realiza contribuciones a un presupuesto común que será gastado en servicios (pactados de común acuerdo) bajo la dirección o la supervisión de una organización o institución responsable |
| Nivel 4: Sistema de gestión integrada sin fondos compartidos | Una de las partes (servicios sanitarios o sociales) delega las labores de gestión y supervisión de los servicios en la otra |
| Nivel 5: Sistema de gestión integrada con fondos compartidos | Ambas partes ponen en común recursos financieros, personal y estructuras de dirección para facilitar la provisión integrada del servicio desde las funciones de dirección hasta el último eslabón de atención al cliente |
| Nivel 6: Integración estructural | Los sistemas sanitario y social se fusionan en una única estructura, bajo una única dirección y gestión |
Fuente: Audit Commission (2009).
Ejemplos de procesos de integración internacionales
| Australia | Proyecto Coordinated Care Trials12,13: |
| – Fecha: 1997–2000, 2002–2005 | |
| – Tipo de integración: nivel 5, sistema de gestión integrada con fondos compartidos. Programa centrado en la atención a personas mayores de 65 años con necesidades complejas. Coordinación de cuidados médicos y sociales. Utilización de protocolos para la toma de decisiones sobre asignación de recursos. | |
| – Coste: financiado por la Commonwealth y programas estatales. | |
| – Resultados: aumento de la calidad de vida y del bienestar de los participantes y también de los cuidadores, debido a la posibilidad de participar en el proceso de toma de decisiones, sustitución de servicios residenciales por servicios prestados en la comunidad, pero en conjunto no se observó ahorro de costes. | |
| Canadá | Système de Services Integres pour Personnes Âgées en perte d’autonomie (SIPA)12,14,15: |
| – Fecha: 1995-1996, 1999-2000, 2000-2001. | |
| – Tipo de integración: nivel 5, sistema de gestión integrada con fondos compartidos. Destinado a personas de 65 y más años, con discapacidad moderada. Se constituyó un equipo multidisciplinario compuesto por profesionales sanitarios y de servicios sociales, además del médico personal del paciente. Desde esta unidad se gestionaban todos los servicios requeridos por el paciente (incluyendo prevención, servicios de respiro, rehabilitación, medicación y cuidados de largo plazo; no se incluyeron los trasplantes). | |
| – Coste: se estableció un sistema de copago según el cual el paciente debía reembolsar un porcentaje de los gastos en ciertos servicios | |
| – Resultados: se constató un aumento de la satisfacción de los usuarios y de los cuidadores en términos de posibilidades de elección de servicios. Disminución de la utilización de los servicios de emergencia. Aumento de la utilización de los servicios comunitarios y ayudas técnicas. | |
| Dinamarca9 | – Tipo de integración: nivel 6. |
| – En caso de que un paciente haya terminado su tratamiento hospitalario y deba ingresar en una residencia, pero no haya plazas libres, el ayuntamiento debe pagar al hospital por los días de estancia adicionales. | |
| – En caso de que el paciente haya estado hospitalizado y regrese a su domicilio, pero necesite cuidados formales, el hospital debe avisar a los servicios sociales al menos 3 días antes de la fecha de alta. | |
| – Existe coordinación entre cuidadores formales a domicilio, personal hospitalario y profesionales geriátricos para analizar periódicamente la situación de las personas mayores que viven en sus hogares. | |
| – Sin embargo, a pesar de esta coordinación entre hospitales y servicios sociales, la participación de los profesionales de atención primaria es mucho menos frecuente. | |
| Estados Unidos | Proyecto On Lok15: |
| – Fecha: 1971. | |
| – Tipo de integración: nivel 5, sistema de gestión integrada con fondos compartidos. El objetivo es reducir la tasa de institucionalización de las personas mayores. Administración de cuidados a partir de un equipo multidisciplinario, para lo cual era condición necesaria que las personas que se adscribieran al programa dejaran a sus médicos habituales. | |
| – Financiación: Medicare, Medicaid y aportaciones personales. | |
| – Diseño de estudio: comparación a lo largo de 2 años (recogida de información cada 6 meses) entre el grupo de intervención (sujetos adscritos al programa) y el grupo control (personas mayores que viven en sus hogares o en residencias con similares características de edad, sexo y diagnóstico primario). | |
| – Resultados: los pacientes del grupo de intervención recibieron más cuidados ambulatorios (médicos, terapéuticos, de soporte) y menos prestaciones de enfermería especializada respecto a los del grupo control; reducción de costes estimada de un 21% en el grupo de intervención. | |
| Social Health Maintenance Organizations12,15: | |
| – Fecha: 1985-1989. | |
| – Tipo de integración: nivel 5, sistema de gestión integrada con fondos compartidos. Destinado a personas de 65 y más años de edad con enfermedades crónicas con el objetivo de posponer lo más posible la institucionalización. Coordinación de cuidados entre personal de atención primaria, enfermería, trabajadores sociales y entre hospitales, residencias y servicio de atención a domicilio. | |
| – Financiación: Medicaid, Medicare y contribuciones de los usuarios. | |
| – Resultados: reducción en las tasas de hospitalización, se detectaron reducciones de costes en algunos años en cuidados básicos, pero no en cuidados de largo plazo. Uno de los principales inconvenientes es que no se integró en los equipos a los médicos habituales de los usuarios. | |
| Proyecto Evercare Choice26: | |
| – Fecha: 1993. | |
| – Tipo de integración: nivel 5, sistema de gestión integrada con fondos compartidos. Ofrece cuidados tanto a personas mayores que viven en sus hogares como en residencias, y que o bien son elegibles para Medicaid y Medicare o bien tienen ingresos demasiado altos para recibir cobertura de Medicaid, pero no lo suficientes como para costearse un seguro privado. Se basa en un administrador de casos para las personas que viven en residencias. | |
| – Financiación: Medicare, Medicaid y aportaciones individuales. | |
| – Resultados: mejora en la calidad de los cuidados; reducción en la tasa de hospitalizaciones. | |
| Irlanda | Integrated Health and Social Services Boards27,28: |
| – Fecha: años 1970. | |
| – Tipo de integración: nivel 6, integración estructural. Única administración, único sistema de financiación, objetivos comunes. | |
| – Tipo de estudio: entrevistas con 24 directivos de centros sociales y sanitarios. | |
| – Resultados: revisión cada cierto tiempo de los «paquetes de cuidados», negociación con los usuarios de las condiciones de cuidado. Conferencias y charlas impartidas por profesionales para superar el desconocimiento inicial de los usuarios. Algunas barreras: dominio de los servicios sanitarios sobre los sociales, percepción de que es más difícil recortar prestaciones sociales que sanitarias. La integración no fue homogénea en todos los programas, siendo los problemas mentales y las deficiencias de aprendizaje donde se alcanzó el máximo grado de integración, y el cuidado infantil donde la integración fue mínima. | |
| Italia | Aunque se han creado «unidades geriátricas de asignación» con el objetivo de guiar a los ciudadanos que necesitan cuidados formales, en realidad su función es mucho más limitada y sólo actúan cuando el paciente o su familia solicitan el internamiento en una residencia. |
| Proyecto Rovereto15: | |
| – Fecha: 1995-1996. | |
| – Tipo de integración: nivel 4, sistema de gestión integrada sin fondos compartidos. | |
| – Gastos: soportados exclusivamente por el gobierno. | |
| – Diseño del estudio: personas mayores de 65 años con múltiples necesidades que estaban recibiendo atención en sus hogares. Sistema de administración de casos a través de un equipo multidisciplinario. Único punto de entrada de información. Seguimiento del grupo de intervención y de control durante 1 año. | |
| – Resultados: mejor resultado en las variables de salud para el grupo de intervención, menor tasa de hospitalización, hospitalizaciones más cortas, reducción en el número de visitas al médico, reducción en las tasas de admisión a residencias. | |
| Proyecto Vittorio Veneto15,16: | |
| – Fecha: 1997-1998. | |
| – Tipo de integración: nivel 4, sistema de gestión integrada sin fondos compartidos. Programa integrado de servicios sociales y sanitarios gestionado como un «continuo de cuidados» a partir de un administrador de casos. | |
| – Gastos: soportados exclusivamente por el gobierno. | |
| – Diseño del estudio: comparación de la situación 6 meses antes y 6 meses después entre un grupo de pacientes geriátricos incluidos en el proyecto (grupo de intervención) y otro grupo que se mantuvo fuera del programa (grupo de control). | |
| – Resultados: reducción en el número de hospitalizaciones y en el número de días de hospitalización por casos graves, reducción en la tasa de institucionalización en residencias. Se demostró que el programa era efectivo para la contención de costes (ahorro estimado de un 29% en el grupo de intervención). | |
| Reino Unido | Como características generales, la figura del administrador de casos está plenamente extendida y en conexión con el médico de atención primaria. Además, se han implementado «estrategias de cuidado intermedias» que intentan evitar admisiones hospitalarias innecesarias o ingresos en residencias de forma permanente. Consiste en un servicio de orientación destinado a pacientes que acaban de salir del hospital o a familias que tienen dificultades para cuidar de personas dependientes. Este servicio se encarga no sólo de facilitar información, sino también de agilizar los trámites burocráticos para conseguir un servicio de rehabilitación o una breve estancia en una residencia que permita al paciente recuperar su autonomía. |
| Cross Charging29: | |
| – Fecha: 1997. | |
| – Tipo de integración: nivel 1, sistema de pagos cruzados. Establecimiento de procesos innovadores para estimar la fecha de salida de los pacientes, creación de equipos de prestación de cuidados de urgencias para evitar ingresos hospitalarios innecesarios, aumento de las terapias ocupacionales en hospitales. | |
| – Resultados: los resultados indicaron que, a medida que se introdujeron estos cargos, las tasas de retraso en el trasvase de pacientes se redujeron considerablemente. También se observó un aumento en las derivaciones a hospitales de larga estancia o residencias. Al mismo tiempo que se implementaban estas políticas de cargos cruzados, se hizo patente la necesidad de desarrollar esquemas tendentes a reducir retrasos y evitar admisiones innecesarias. | |
| Proyecto: Servicio de salud mental de la Isla de Wight18: | |
| – Fecha: 2001. | |
| – Tipo de integración: nivel 2, sistema de comisiones principales. En el año 2001 se implementó únicamente en el área de salud mental y en el año 2007 en cuidados primarios, secundarios y terciaros. Creación de una comisión conjunta y una administración conjunta, además de un equipo complementario en cada centro sanitario, que fue complementado con la incorporación de un trabajador social. Se desarrolló una base conjunta de información sanitaria y social, y se llevaron a cabo cursos específicos de formación de personal. | |
| – Resultados: los usuarios y los cuidadores apreciaron una mejora en la calidad de los servicios. Importantes ventajas para la realización de auditorías y la elaboración de planes de contingencia. | |
| Care Trusts30: | |
| – Fecha: 2002. | |
| – Tipo de integración: nivel 6, integración estructural. El Sistema Nacional de Salud (NHS) y los Consejos de Salud se integraron en un único cuerpo bajo la misma dirección. Las relaciones locales entre los Consejos de Salud se revelaron como una barrera importante a la hora de establecer procesos de integración entre comunidades vecinas. | |
| – Resultados: el análisis de los procedimientos en el ámbito nacional no reveló ganancias de eficiencia de los Care Trusts para los usuarios, aunque sí en otras variables de gestión (tasa de admisiones hospitalarias evitables, tasa de admisión a servicios de emergencia, tasa de retrasos en las transferencias a servicios de cuidados). | |
| Proyecto Pilot of Partnerships for Older People Proyect (POPP)31: | |
| – Fecha: 2005. | |
| – Tipo de integración: nivel 3, sistema de fondos compartidos. Implementado en 29 municipios. Se constituyen asociaciones de personas mayores que participan como voluntarios y en donde se identifican aquellas áreas clave para su independencia y bienestar. Posteriormente, los consejos de distrito y las agencias locales de servicios sanitarios y sociales se reúnen para decidir cómo desarrollar dichas áreas clave. | |
| – Resultados: disminución en la utilización del servicio de emergencias; los usuarios declararon una mejora en la calidad de vida en cinco indicadores (movilidad, vestirse/asearse, actividades diarias, dolor y ansiedad). También se observó un cambio en «cultura» de los municipios donde se implantó este programa, en el sentido de reconocer la importancia de los servicios de prevención y de intervención temprana. | |
| Suecia | Proyecto del Consejo del Condado de Jönköping17: |
| – Fecha: desde 1990. | |
| – Tipo de integración: nivel 3, sistema de fondos compartidos. El condado de Jönköping se encuentra entre los mejor valorados de Suecia en términos de calidad, eficiencia, seguridad y equidad. Sus programas se basan en cuatro pilares: 1) compromiso continuo del personal clínico y de administración para mejorar la calidad, 2) estudio hipotético de casos sobre cómo proporcionar atención integrada a personas mayores, 3) educación a las personas mayores para conservar su capital de salud, y 4) identificación de estrategias óptimas de cuidados para patologías crónicas (asma, gripe). | |
| – Resultados: reducción en las tasas de hospitalización, en la duración de las hospitalizaciones y en las listas de espera. Inicialmente los ahorros de costes de los hospitales eran redistribuidos entre la comunidad. Más adelante se creó un sistema de incentivos (equivalente al 5% del salario) para que los gerentes de los hospitales se fijaran mejoras en la calidad del servicio y que los ahorros de costes fuesen reinvertidos en el propio hospital. | |
Las principales ventajas derivadas de la integración son:
- –
Mejorar la velocidad de respuesta a las necesidades del individuo.
- –
Simplificar el proceso de toma de decisiones al estar éstas concentradas en grupos más reducidos de expertos.
- –
Facilitar un uso racional de los recursos.
- –
Reducir los fallos de comunicación.
- –
Conseguir un aumento de la satisfacción de los usuarios.
No obstante, el proceso de integración no está exento de obstáculos. Los factores que resultan críticos para el éxito de la integración son las barreras financieras y las trabas organizativas. En relación a los costes financieros, la integración puede suponer un coste mucho antes que un ingreso, ya que los costes de puesta en funcionamiento son muy cuantiosos y alcanzar economías de escala o alcance es difícil debido a la pronunciada pendiente de la curva de aprendizaje10. Incluso pueden transcurrir entre 3 y 5 años después de iniciado al proceso de integración hasta que se alcancen beneficios11.
Muy pocos estudios han intentado cuantificar el impacto financiero de la integración. La limitada evidencia disponible parece indicar que los costes tienden a incrementarse al principio, mientras los procesos se van acomodando11. En algunos casos se ha observado una reducción en algunas partidas de costes, aunque no en los costes totales (así ocurrió con la disminución de los costes hospitalarios en Australia12,13, Francia14,15 y Estados Unidos). En otros casos sí se ha apreciado una clara reducción de los costes totales: Italia15,16, la experiencia sueca en el condado de Jönköping17 y el proyecto estadounidense On Lok15, aunque se trataba de proporcionar los servicios necesarios a personas mayores con un alto grado de dependencia, lo que puede suponer un problema a la hora de transferir estos resultados a otros entornos.
Por su parte, las barreras organizativas incluyen las condiciones de elegibilidad de los servicios, las deficiencias en la cadena de enlace entre servicios que no permiten garantizar un continuo de cuidados, la existencia de límites geográficos y las dificultades de adaptación del personal de dirección y de los empleados. Por ejemplo, uno de los factores explicativos del éxito en la implementación del programa de mejora de calidad de los servicios en el condado sueco de Jönköping fue el historial de buen trabajo conjunto y el clima de cooperación entre directivos y personal17.
También es necesario plantear un único punto de entrada de la información, que permita evaluar a cada paciente de acuerdo con los criterios de elegibilidad (y reevaluarlo), y que pueda someterse a controles de auditoría, calidad y administración de riesgos. Por ejemplo, el servicio de salud mental del condado de la Isla de Wight creó un administrador de casos a partir de un sistema informático que enlazaba los registros del servicio de salud con los servicios sociales y los datos del centro de día en que se encontraban los pacientes18.
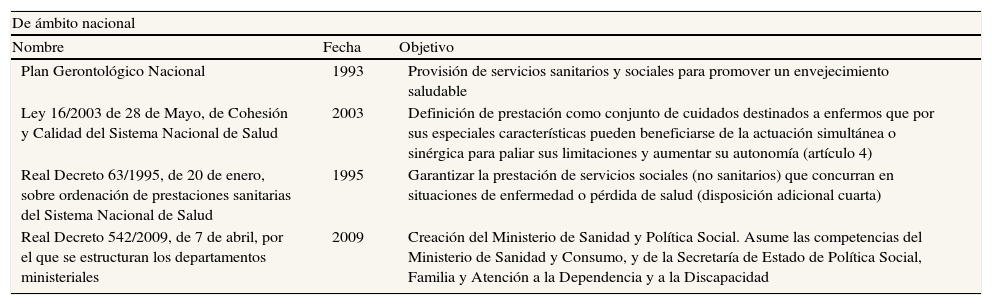
Integración sociosanitaria en EspañaHasta el momento se han producido varios intentos de coordinación, tanto nacionales como autonómicos (tabla 6), pero sólo se ha conseguido la integración completa en Castilla-La Mancha y Extremadura. En Castilla-La Mancha, la Consejería de Salud y Bienestar Social aglutina desde el año 2008 las competencias en materia de política sanitaria, bienestar social, promoción de la autonomía personal y atención a las personas en situación de dependencia19. Por su parte, la Consejería de Sanidad y Dependencia de Extremadura fue constituida en el año 2007 con el propósito de ejercer las políticas de sanidad, consumo, servicios sociales y dependencia20,21. En 2008 se constituyó el Servicio Extremeño de Promoción de la Autonomía Personal y Atención a la Dependencia (SEPAD), adscrito a la Consejería de Sanidad y Dependencia, pero con total autonomía para garantizar el desarrollo de la Ley de Dependencia. El Plan de Salud de Extremadura 2009-201222 ha supuesto la integración de la atención primaria, especializada y de urgencias, la atención sociosanitaria y las estrategias de salud pública y uso racional del medicamento. Además, se están elaborando planes específicos para colectivos con especiales dificultades, como el PIDEX (Plan Integral de Atención Sociosanitaria al Desarrollo Cognitivo). De acuerdo con los datos disponibles, el gasto en atención sociosanitaria ha pasado de 15.417.618 € en 2005 a 25.252.493 € en 2009, por lo que su peso en el total del gasto sanitario ha aumentado del 1,26% al 1,41%.
Integración de servicios sociosanitarios en España
| De ámbito nacional | ||
| Nombre | Fecha | Objetivo |
| Plan Gerontológico Nacional | 1993 | Provisión de servicios sanitarios y sociales para promover un envejecimiento saludable |
| Ley 16/2003 de 28 de Mayo, de Cohesión y Calidad del Sistema Nacional de Salud | 2003 | Definición de prestación como conjunto de cuidados destinados a enfermos que por sus especiales características pueden beneficiarse de la actuación simultánea o sinérgica para paliar sus limitaciones y aumentar su autonomía (artículo 4) |
| Real Decreto 63/1995, de 20 de enero, sobre ordenación de prestaciones sanitarias del Sistema Nacional de Salud | 1995 | Garantizar la prestación de servicios sociales (no sanitarios) que concurran en situaciones de enfermedad o pérdida de salud (disposición adicional cuarta) |
| Real Decreto 542/2009, de 7 de abril, por el que se estructuran los departamentos ministeriales | 2009 | Creación del Ministerio de Sanidad y Política Social. Asume las competencias del Ministerio de Sanidad y Consumo, y de la Secretaría de Estado de Política Social, Familia y Atención a la Dependencia y a la Discapacidad |
| Programas de coordinación sociosanitaria dentro del Sistema Nacional de Salud | ||
| Nombre | Fecha | Objetivo |
| Estrategia de salud mental | 2006 | Mejorar la coordinación entre los servicios de salud mental y el resto de los servicios sanitarios y sociales. Desarrollo de unidades técnicas de salud mental. Aumento de la participación de las familias en el planteamiento de las necesidades y la valoración de los servicios |
| Estrategia de cuidados paliativosAprobada en 2007Actualizada en el nuevo plan 2010-2013 | 2007 | Alivio del sufrimiento de pacientes con necesidades de cuidado muy intensivas por encontrarse en fases terminales o muy avanzadas de la enfermedad. Mejora de la formación, la organización y la motivación de los profesionales que prestan atención domiciliaria |
| Estrategia EPOC | 2009 | Procurar asistencia global en un solo acto clínico. Mejorar la asistencia mediante aplicaciones telemáticas o telefónicas. Apoyo psicológico y sociofamiliar |
| Estrategia ICTUS | 2009 | Protagonismo de los recursos hospitalarios en la fase aguda y de los recursos sociales durante la fase de rehabilitación y reinserción. Mejora de la información que el paciente reciba en el hospital. Apoyo y formación de los cuidadores. Préstamos de material ortoprotésico |
| De ámbito autonómico | ||
| Comunidad autónoma | Nombre del programa | Fecha |
| Andalucía | Red Sociosanitaria de Andalucía | 1999 |
| Canarias | Programa Sectorial de Acción Sociosanitaria | 2002 |
| Cantabria | Plan de Acción Sociosanitaria del Mayor de Cantabria 1999-2005 | 1999 |
| Cataluña | Programa Vida Als AnysPlan de Atención SociosanitarioPlan de Atención Sociosanitario | 198620002006 |
| Castilla y León | Primer Plan de Atención Sociosanitaria de Castilla y LeónSegundo Plan de Atención Sociosanitaria de Castilla y León | 19982003 |
| Castilla-La Mancha | Programa de Envejecimiento de Castilla-La ManchaPlan de Salud y Bienestar Social 2011-2020 | 19982001 |
| Comunidad Valenciana | Programa PALET (Programa Especial de Atención Sanitaria de Pacientes Ancianos, Pacientes con Enfermedades de Larga Evolución o en Situación Terminal)Ley 3/2003, de 6 de febrero, de la Generalitat, de Ordenación Sanitaria de la Comunidad Valenciana | 19952003 |
| Extremadura | Plan marco de atención sociosanitaria 2005-2010 | 2005 |
| Galicia | Programa Sociosanitario de Galicia (PASOS)Ley 13/2008, de 3 de diciembre, de servicios sociales de Galicia | 19982008 |
| Madrid | Plan de Mayores de la Comunidad de Madrid | 1998 |
| Navarra | Plan Foral de Atención Socio-sanitaria | 2000 |
| País Vasco | Programas Sociosanitarios de las Diputaciones Vascas | 1996 |
Fuente: Elaboración propia y ref. 7.
Otra iniciativa interesante es la de Castilla y León, al incluir a profesionales sanitarios tanto en la formulación como en el seguimiento del PIA. Para ello se ha creado un Equipo de Valoración Básica que se encarga de tener una visión global de las condiciones que afectan a la persona en situación de dependencia (salud, situación emocional, entorno físico, familiar y social, habilidades cognitivas). Para potenciar el éxito de una iniciativa como ésta sería recomendable hacer coincidir los mapas sanitarios y sociales a escala autonómica, e impulsar la creación de mecanismos de coordinación en los niveles de área, sector y zona básica.
Si bien no hay datos que constaten si se ha producido un ahorro de costes derivado de la integración, algunos estudios han obtenido evidencias favorables. Por ejemplo, la comparación entre el coste de proporcionar talleres de prevención a todo el segmento de población mayor con el gasto sanitario y de dependencia en un escenario sin prevención, proporcionaría un ahorro entre 265 y 742 millones de euros al año6. También se ha estimado que un modelo integrado que permitiera al paciente estar en su domicilio supondría un coste de 150 euros, frente a los 500-900 euros por persona y día en un hospital23.
El último paso que se ha dado a favor de la integración ha sido el anuncio, en junio de 2010, por parte del CTAAD, de la elaboración de una Guía de Buenas Prácticas en la Aplicación de la Ley de Dependencia, que tiene como uno de los puntos a desarrollar la mejora de la coordinación entre administraciones (administración local y coordinación sociosanitaria) y la publicación en 2011 de un Libro Blanco de Coordinación Sociosanitaria.
ConclusionesEl objetivo de la integración sociosanitaria es pasar de un marco fragmentado en donde el individuo recibe y solicita las prestaciones de servicios sociales y sanitarias por separado, a un nuevo modelo de responsabilidad compartida. De cara al futuro, hay que tener en cuenta tres factores:
- 1)
Las proyecciones de población dependiente para el año 2019 indican un mayor crecimiento de los grandes dependientes (10,20% a 36,24%), seguidos por los graves (5,59% a 10,64%) y los moderados (2,21% a 10,30%)24.
- 2)
Las preferencias de los individuos: un 70% de las personas de 65 y más años de edad declaran que en caso de necesitar cuidados les gustaría recibirlos en su hogar (Encuesta de Condiciones de Vida a los Mayores, 2006). Y respecto a los cuidadores, entre 1994 y 2004 se ha producido un aumento de la preferencia por la atención a domicilio y una disminución de la preferencia por el «salario del cuidador»25. En este sentido, el excesivo recurso a la prestación para cuidados en el entorno familiar (más del 47% del total de prestaciones) implica la sustitución de cuidadores formales por informales (más baratos, menos cualificados y con el problema adicional de la carga del cuidador), que puede mermar las oportunidades de generación de empleo. Adicionalmente, puede suponer un lastre a la hora de agilizar la coordinación entre servicios sociales y sanitarios.
- 3)
El problema de la sostenibilidad financiera del SAAD. La disminución de los ingresos tributarios en época de crisis, y el hecho de que no haya una vía de financiación específica, pueden perjudicar las aportaciones de la Administración General del Estado y las inversiones de las comunidades autónomas.
En este escenario, la coordinación sociosanitaria debería ser priorizada como base para cimentar el bienestar de las presentes y de las futuras generaciones.
Contribuciones de autoríaAmbos autores son responsables a partes iguales del documento.
FinanciaciónProyecto ECO2008-06395-C05-01.
Conflictos de interesesNinguno.