Determinar el impacto de la comorbilidad, el uso de recursos y los costes (sanitarios y en pérdidas de productividad laboral) en el mantenimiento de la remisión de la depresión en un ámbito poblacional español.
MétodosDiseño observacional, prospectivo, multicéntrico, realizado con bases de datos poblacionales. Los criterios de inclusión fueron: edad ⩾18 años, inicio del episodio depresivo entre enero de 2003 y marzo de 2007, prescripción de antidepresivos >60 días después de la primera prescripción y duración del seguimiento de 18 meses (estudio: 12 meses; continuación: 6 meses). Se consideraron 2 subgrupos: pacientes en remisión y sin remisión. Las principales mediciones fueron sociodemográficas, episodios, bandas de utilización de recursos, costes sanitarios (directos) y en pérdidas de productividad (indirectos). Se realizó análisis de regresión logística y de análisis de la covarianza (ajuste Bonferroni).
ResultadosSe reclutaron 4.572 sujetos. El 54,6% (intervalo de confianza del 95%: 53,2–56,0%) se consideraron en remisión. Los pacientes en remisión mostraron menor edad (52,6 frente a 60,7 años), mayor proporción de mujeres (71,7% frente a 78,2%), más morbilidad general (6,2 frente a 7,7 episodios/año), menos bandas de utilización de recursos/año (2,7 frente a 3,0), menor incapacidad laboral (31,0 frente a 38,5 días) y menor duración del tratamiento antidepresivo (146,6 frente a 307,7 días); p<0,01. Los pacientes sin remisión se asociaban a fibromialgia (odds ratio [OR]=2,5), alteraciones tiroideas (OR=1,3) e hipertensión arterial (OR=1,2); p<0,001. Los costes sanitarios anuales fueron de 706,0€ para los pacientes en remisión frente a 1.108,3€ en aquellos sin remisión (p<0,001), y las pérdidas de productividad fueron de 1.631,5€ y 2.024,2€, respectivamente (p<0,001).
ConclusionesLos pacientes sin remisión presentaron mayor morbilidad, uso de recursos, costes sanitarios y especialmente pérdidas de productividad.
To determinate the impact of comorbidity, resource use and cost (healthcare and lost productivity) on maintenance of remission of major depressive disorder in a Spanish population setting.
MethodsWe performed an observational, prospective, multicenter study using population databases. The inclusion criteria were age ⩾18 years, first depressive episode between January 2003 and March 2007, with antidepressant prescription >60 days after the first prescription and a follow-up of at least 18 months (study: 12 months; continuation: 6 months). Two subgroups were considered: patients with/without remission. Main measures: sociodemographic data, episodes, resource utilization bands, healthcare costs (direct) and lost productivity (indirect). Logistic regression and analysis of covariance (Bonferroni correction) were used for analysis.
ResultsA total of 4,572 patients were analyzed and 54.6% (95% confidence interval: 53.2–56.0%) were considered in remission. Patients in remission were younger (52.6 vs. 60.7), with a lower proportion of women (71.7% vs. 78.2%), and showed less general morbidity (6.2 vs. 7.7 episodes/year), lower resource utilization bands/year (2.7 vs. 3.0), fewer sick leave days (31.0 vs. 38.5) and shorter treatment duration (146.6 vs. 307.7 days); p<0.01. Lack of remission was associated with fibromyalgia (odds ratio [OR]=2.5), thyroid alterations (OR=1.3) and hypertension (OR=1.2); p<0.001. The annual healthcare cost was €706.0 per patient in remission vs. €1,108.3 without remission (p <0.001) and lost productivity was €1,631.5 vs. €2,024.2, respectively (p <0.001).
ConclusionsPatients not achieving remission showed higher morbidity, resources use, healthcare costs and, especially, productivity losses.
La depresión mayor es una de las causas de consulta más frecuentes en atención primaria y constituye uno de los diagnósticos psiquiátricos más habituales en la población general1, con una prevalencia-año estimada del 3,9% y una prevalencia-vida del 10,5%2,3. En su etiología intervienen diversos factores genéticos, biológicos y psicosociales, con un desequilibrio neuroquímico en la transmisión noradrenérgica, serotoninérgica y dopaminérgica4. La depresión mayor es una enfermedad incapacitante que altera la calidad de vida percibida y ocasiona un incremento de la utilización de los recursos sanitarios. Su impacto económico es importante; algunos estudios la califican como la segunda enfermedad mental con mayores costes. La información relativa a los costes de la depresión mayor es limitada, y mayoritariamente sólo se dispone de estos datos en Inglaterra, Suecia y Estados Unidos. Algunos estudios evidencian que un tercio de los costes son sanitarios (directos), y los más elevados los constituyen los costes indirectos o asociados a las pérdidas de productividad laboral (costes no sanitarios)5–11.
Es básico definir los objetivos del tratamiento12, y cada vez es mayor el número de expertos que afirman que alcanzar la remisión debería ser su objetivo principal13, puesto que los síntomas residuales mantienen la disfunción psicosocial y pueden producir mayores tasas de recurrencia14. Se estima que los objetivos del tratamiento en cada ciclo de la depresión mayor son: en la fase aguda (1–3 meses), lograr la remisión; en la fase de continuación (6–9 meses), prevenir las recaídas; y en la fase de mantenimiento (1–5 años), evitar las recurrencias15. Los antidepresivos constituyen el pilar del tratamiento farmacológico para conseguir la remisión mantenida de los síntomas16,17.
Sólo algunos estudios han cuantificado de forma directa el impacto económico de la remisión, demostrando que estos costes son significativamente inferiores respecto a los pacientes que no remiten18–21. Se espera que estos resultados sean extrapolables al ámbito español, ya que hasta el momento no existen evidencias disponibles. El objetivo del estudio fue determinar el impacto de la comorbilidad, el uso de recursos y los costes (sanitarios y en pérdidas de productividad laboral) en el mantenimiento de la remisión de la depresión mayor en un ámbito poblacional español y en situación de práctica clínica habitual.
MétodosPoblación de estudioSe realizó un diseño observacional, multicéntrico, longitudinal, a partir de la revisión de los registros médicos (bases de datos informatizadas) de pacientes seguidos en régimen ambulatorio y hospitalario. La población de estudio estuvo formada por personas pertenecientes a 6 centros reformados de atención primaria gestionados por Badalona Serveis Assistencials, S.A. Se obtuvo información de los recursos de 2 centros hospitalarios de referencia: Hospital de Badalona y Hospital Germans Trias i Pujol (atención especializada). Los pacientes del estudio se seleccionaron a partir de las historias clínicas informatizadas, siguiendo los siguientes criterios: a) edad ≥ 18 años; b) que iniciaran un primer episodio depresivo y que tuvieran al menos una prescripción de antidepresivos entre el 1 de enero de 2003 y el 31 de marzo de 2007, con un período mínimo previo sin antidepresivos de 6 meses; c) que la prescripción cumpliera los criterios de mínimo tratamiento adecuado19 (>60 días de tratamiento antidepresivo después de la primera prescripción), y d) duración del seguimiento de al menos 18 meses (12 meses de período de estudio y 6 meses de continuación para asignar el subgrupo de estudio). Se consideraron 2 subgrupos de estudio: pacientes en remisión y sin remisión.
Medida de la remisiónLa medición del diagnóstico de depresión mayor se realizó según la Clasificación Internacional de Atención Primaria (CIAP-2; código P76 y epígrafe específico)22. Las escalas utilizadas por los equipos para el cribado/diagnóstico fueron las de Goldberg (coexistencia de morbilidad psiquiátrica), Hamilton (intensidad de los síntomas depresivos) y la geriátrica de Yesevage23. Puesto que los registros no contienen datos específicos para precisar la remisión (escala de Hamilton < 7 puntos)24, se usó una definición por “aproximación”: se consideraron en remisión los pacientes que no requirieron nuevas prescripciones de antidepresivos durante al menos 6 meses tras la retirada del tratamiento del primer episodio; los pacientes que sólo pudieron interrumpir el tratamiento por un período < 6 meses se consideró que no mantuvieron la remisión25. Se realizó un análisis de concordancia entre la medida de la remisión obtenida de los registros de las bases de datos y los cursos clínicos de las historias clínicas, con el propósito de obtener la fiabilidad (validez interna) de la variable remisión. En este aspecto, es obvio que, por un lado, puede haber otros motivos por los cuales no haya una continuación de las prescripciones sin que los pacientes estén en remisión (falta de cumplimiento terapéutico, abandono por efectos adversos, etc.), y por otro, que el mantenimiento de un antidepresivo tampoco debe interpretarse siempre como ausencia de remisión, puesto que en todos los pacientes está indicada una continuación del tratamiento antidepresivo durante al menos 12 meses una vez alcanzada la remisión (y en algunos pacientes seleccionados por su mayor riesgo de recaídas, incluso por un tiempo más prolongado). La revisión fue realizada por uno de los autores mediante muestreo aleatorio simple. El cálculo del tamaño de la muestra se realizó asumiendo una prevalencia esperada de remisión del 50%, un error aleatorio del 5% (bilateral) y una precisión del 8,5% (N=133). Se obtuvo un índice de concordancia bruto del 91,7% (alfa de Cronbach: 0,906; kappa ponderado individual: 0,828; sensibilidad: 0,906; especificidad: 0,925).
Variables sociodemográficas y comorbilidadSe obtuvo información de variables sociodemográficas (edad, sexo, situación laboral) y morbilidad. El número de problemas de salud atendidos por cada paciente/año (promedio de episodios/paciente) se consideró como un proceso de atención de una enfermedad equiparable al diagnóstico. Las principales variables de estudio fueron la edad (continua y por rangos) y el sexo, así como los antecedentes personales obtenidos de la CIAP-222, en su componente 7 de enfermedades y problemas de salud: hipertensión arterial (K86, K87), dislipidemia (T93), diabetes mellitus (T89,T90), obesidad (T82), tabaquismo (P17), alcoholismo (P15, P16), todos los tipos de fallo orgánico (cardíaco, hepático y renal), cardiopatía isquémica (K74, isquemia cardíaca con angina; K75, infarto agudo de miocardio; K76, isquemia coronaria), accidente vascular cerebral (incluye ictus y accidente isquémico transitorio, K90-K89), enfermedad pulmonar obstructiva crónica (R95, obstrucción crónica del flujo aéreo), asma bronquial (R96), demencias o trastornos de memoria (P70, P20), enfermedades neurológicas: enfermedad de Parkinson (N87), epilepsia (N88), esclerosis múltiple (N86) y otras enfermedades neurológicas (N99); alteraciones tiroideas (T81, T85, T86), fracturas (L72-L76), fibromialgia (L18), osteoporosis (L95) y neoplasias malignas (todos los tipos; A79, B72-75, D74-78, F75, H75, K72, L71, L97, N74-76, R84-86, T71-73, U75-79, W72-73, X75-81, Y77-79). Como variable resumen de la comorbilidad general, para cada paciente atendido se utilizó: a) el índice de comorbilidad de Charlson26 como una aproximación a la gravedad del paciente, y b) el índice de casuística individual, obtenido a partir de los Adjusted Clinical Groups (ACG), un sistema de clasificación de pacientes por isoconsumo de recursos27,28. Se realizó una conversión de la CIAP a la Clasificación Internacional de Enfermedades (CIE-9–MC). Para ello se constituyó un grupo de trabajo formado por 5 profesionales (1 documentalista, 2 médicos clínicos y 2 técnicos consultores). Los criterios seguidos fueron diferentes según se estableciera una relación nula (de uno a ninguno), unívoca (de uno a uno) o múltiple (de uno a varios) entre los códigos. El algoritmo de funcionamiento del Grouper ACG® Case-mix System está constituido por una serie de pasos consecutivos hasta la obtención de los 106 ACG mutuamente excluyentes, uno para cada paciente atendido28. El aplicativo ACG proporciona las bandas de utilización de recursos, con lo que cada paciente, en función de su morbilidad general, queda agrupado en una de las 5 categorías mutuamente excluyentes (1: usuarios sanos o de morbilidad muy baja; 2: morbilidad baja; 3: morbilidad moderada; 4: morbilidad elevada; 5: morbilidad muy elevada).
Uso de recursos y modelo de costesSe consideraron como costes directos sanitarios (costes directos) los relacionados con la actividad asistencial (visitas médicas, días de hospitalización, urgencias, solicitudes diagnósticas/terapéuticas, etc.) efectuada por los profesionales. Se consideraron como costes no sanitarios o indirectos los relativos a las pérdidas de productividad laboral (número de bajas y días de incapacidad). El diseño del sistema de costes se definió teniendo en cuenta las características de las organizaciones y el grado de desarrollo de los sistemas de información disponibles. La unidad de producto que sirvió de base al cálculo final (durante el período de estudio) fue el paciente atendido, y el coste se expresó en coste medio por paciente atendido. Los diferentes conceptos de estudio y su valoración económica se detallan en la tabla 1 (correspondientes al año 2006). Las diferentes tarifas se obtuvieron de la contabilidad analítica de los centros, excepto la medicación y los días de baja laboral. Las prescripciones (recetas médicas agudas, crónicas o a demanda) se cuantificaron según el precio de venta al público por envase en el momento de la prescripción. Únicamente se consideraron las prescripciones de los grupos terapéuticos y principios activos del sistema nervioso central o psicofármacos de la codificación ATC29: antidepresivos (N6A), antipsicóticos y estabilizadores del ánimo (N5A), ansiolíticos (N5B), hipnóticos y sedantes (N5C). Los días de baja laboral se cuantificaron según el salario mínimo interprofesional correspondiente al año 2006 (fuente: INE).
Detalle de los costes unitarios de los recursos sanitarios y de las pérdidas de productividad laboral*
| Recursos sanitarios y no sanitarios | Costes unitarios (€) |
| Visitas médicas | |
| Atención primaria | 21,87 |
| Urgencias | 110,80 |
| Hospitalización (1 día) | 302,51 |
| Atención especializada | 98,42 |
| Pruebas complementarias | |
| Pruebas de laboratorio | 21,02 |
| Radiología convencional | 17,44 |
| Pruebas diagnósticas/terapéuticas | 35,05 |
| Prescripción farmacéutica | PVP (IVA) |
| Productividad laboral | |
| Coste por día no trabajado | 52,55 |
PVP (IVA): precio de venta al público con impuesto sobre el valor añadido.
Se respetó la confidencialidad de los registros marcada por la Ley de protección de datos, y el estudio fue aprobado por el Comité de ética de investigación clínica de la Fundación Gol y Gurina. Se efectuó un análisis estadístico descriptivo univariado con valores de media, desviación típica/estándar e intervalos de confianza del 95% (IC95%), y se comprobó la normalidad de la distribución con la prueba de Kolmogorov-Smirnov. En el análisis bivariado se utilizaron las pruebas de la t de Student, ANOVA, ji al cuadrado y correlaciones binarias. Se efectuó un análisis de regresión logística para la variable categórica de ausencia de remisión (variable dependiente), con procedimiento enter (estadístico Wald). La comparación del coste ambulatorio y hospitalario se realizó según las recomendaciones de Thompson y Barber30 mediante el análisis de la covarianza (ANCOVA), con el sexo, la edad y las bandas de utilización de recursos como covariables (procedimiento: estimación de medias marginales; ajuste de Bonferroni). Se utilizó el programa SPSSWIN, versión 12, estableciendo la significación estadística en p<0,05.
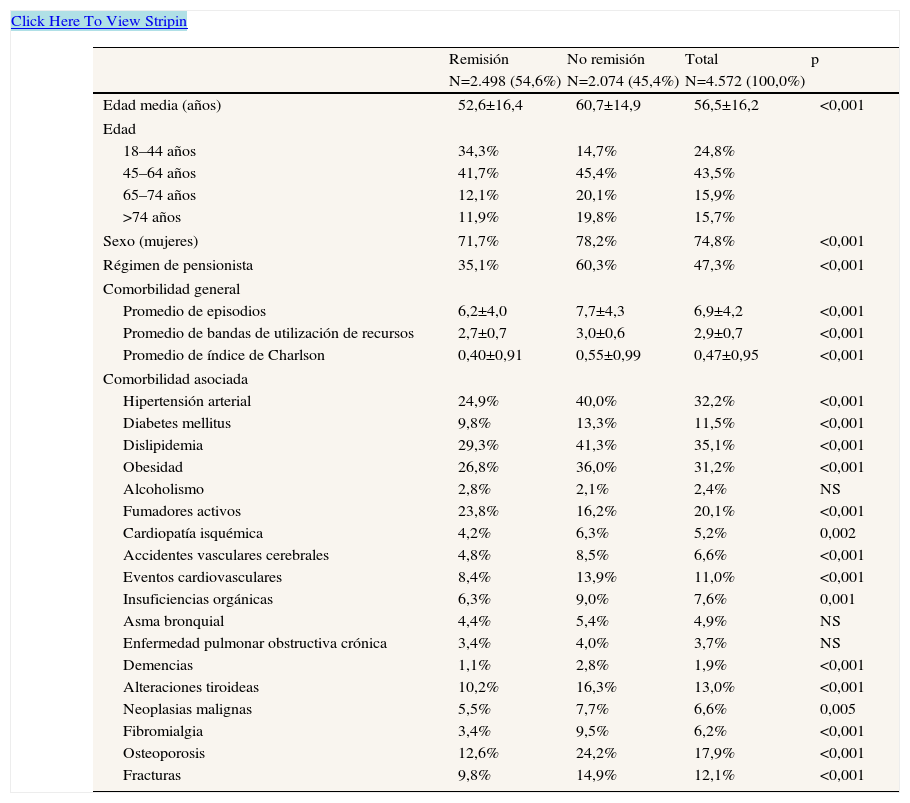
ResultadosDurante el período de estudio se reclutaron 4.572 sujetos que cumplían los criterios de inclusión (edad media: 56,5 años; mujeres: 74,8%; bandas de utilización de recursos: 2,9; índice de Charlson: 0,5; y 6,9 episodios/año). En la tabla 2 se describen las características sociodemográficas y la comorbilidad o los antecedentes personales asociados a la depresión mayor según el estado de remisión de los pacientes. El 54,6% (n=2.498; IC95%: 53,2–56,0%) se consideraron en remisión. Los pacientes en remisión mostraron una media de edad inferior (52,6 frente a 60,7 años; p<0,001), con una menor proporción de mujeres (71,7% frente a 78,2%; p<0,001) y de pensionistas (35,1% frente a 60,3%; p<0,001). Estos pacientes presentaron un promedio más bajo de morbilidad general (6,2 frente a 7,7 episodios/año) y de bandas de utilización de recursos/año (2,7 frente a 3,0). En la corrección del modelo logístico, los pacientes sin remisión se asociaron con fibromialgia (odds ratio [OR]=2,5), alteraciones tiroideas (OR=1,3), bandas de utilización de recursos (OR=1,3), osteoporosis (OR=1,2), hipertensión arterial (OR=1,2), dislipidemia (OR=1,2), sexo femenino (OR=1,2) y edad (OR=1,1); p<0,001.
Características sociodemográficas de la serie y comorbilidad asociada a la depresión según el estado de remisión (valores expresados en porcentaje o media±desviación típica)
| Remisión | No remisión | Total | p | |
| N=2.498 (54,6%) | N=2.074 (45,4%) | N=4.572 (100,0%) | ||
| Edad media (años) | 52,6±16,4 | 60,7±14,9 | 56,5±16,2 | <0,001 |
| Edad | ||||
| 18–44 años | 34,3% | 14,7% | 24,8% | |
| 45–64 años | 41,7% | 45,4% | 43,5% | |
| 65–74 años | 12,1% | 20,1% | 15,9% | |
| >74 años | 11,9% | 19,8% | 15,7% | |
| Sexo (mujeres) | 71,7% | 78,2% | 74,8% | <0,001 |
| Régimen de pensionista | 35,1% | 60,3% | 47,3% | <0,001 |
| Comorbilidad general | ||||
| Promedio de episodios | 6,2±4,0 | 7,7±4,3 | 6,9±4,2 | <0,001 |
| Promedio de bandas de utilización de recursos | 2,7±0,7 | 3,0±0,6 | 2,9±0,7 | <0,001 |
| Promedio de índice de Charlson | 0,40±0,91 | 0,55±0,99 | 0,47±0,95 | <0,001 |
| Comorbilidad asociada | ||||
| Hipertensión arterial | 24,9% | 40,0% | 32,2% | <0,001 |
| Diabetes mellitus | 9,8% | 13,3% | 11,5% | <0,001 |
| Dislipidemia | 29,3% | 41,3% | 35,1% | <0,001 |
| Obesidad | 26,8% | 36,0% | 31,2% | <0,001 |
| Alcoholismo | 2,8% | 2,1% | 2,4% | NS |
| Fumadores activos | 23,8% | 16,2% | 20,1% | <0,001 |
| Cardiopatía isquémica | 4,2% | 6,3% | 5,2% | 0,002 |
| Accidentes vasculares cerebrales | 4,8% | 8,5% | 6,6% | <0,001 |
| Eventos cardiovasculares | 8,4% | 13,9% | 11,0% | <0,001 |
| Insuficiencias orgánicas | 6,3% | 9,0% | 7,6% | 0,001 |
| Asma bronquial | 4,4% | 5,4% | 4,9% | NS |
| Enfermedad pulmonar obstructiva crónica | 3,4% | 4,0% | 3,7% | NS |
| Demencias | 1,1% | 2,8% | 1,9% | <0,001 |
| Alteraciones tiroideas | 10,2% | 16,3% | 13,0% | <0,001 |
| Neoplasias malignas | 5,5% | 7,7% | 6,6% | 0,005 |
| Fibromialgia | 3,4% | 9,5% | 6,2% | <0,001 |
| Osteoporosis | 12,6% | 24,2% | 17,9% | <0,001 |
| Fracturas | 9,8% | 14,9% | 12,1% | <0,001 |
NS: no significativo.
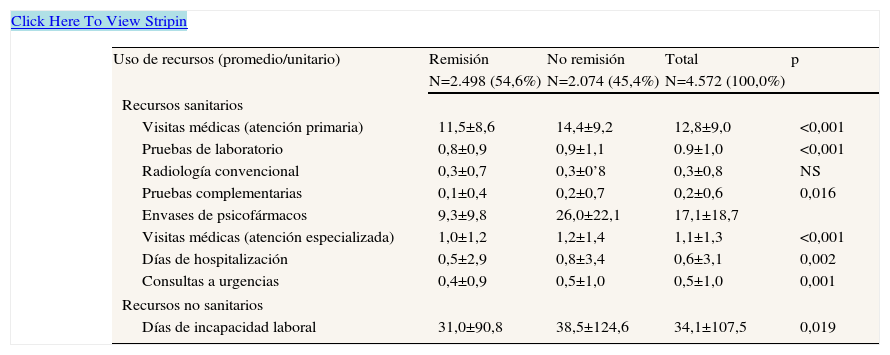
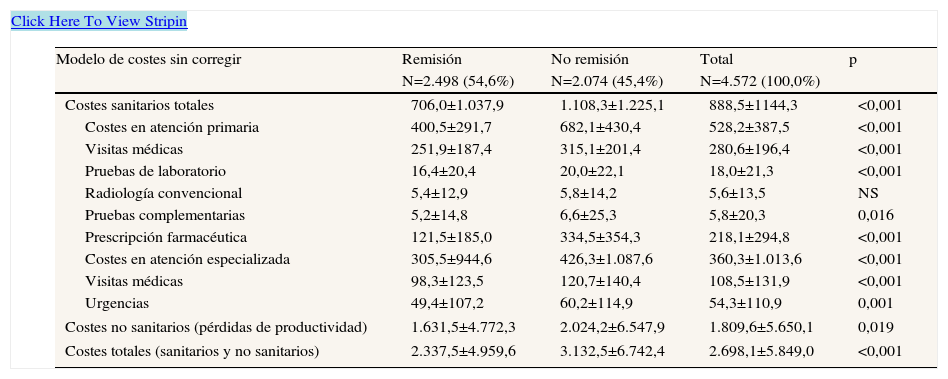
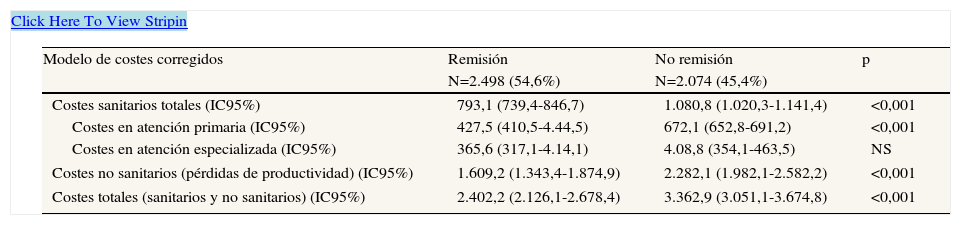
La tabla 3 presenta el uso de recursos anuales según el estado de remisión; destaca el mayor promedio de visitas/año (11,5 frente a 14,4; p<0,001) y de días de incapacidad laboral (31,0 frente a 38,5 días; p<0,001) en los pacientes sin remisión. El coste sanitario bruto anual de los pacientes que demandaron asistencia durante los 12 meses de seguimiento ascendió a 12,3 millones de euros. Los costes totales desagregados en sanitarios (directos) y pérdidas de productividad laboral (no sanitarios, indirectos) fueron del 32,9% y el 67,1%, respectivamente (coste promedio/unitario: 888,5 y 1809,6 €; p<0,02). El coste total de la atención sanitaria ascendió a 8,3 millones de euros, de los cuales el 40,6% correspondió a costes en atención especializada y el restante 59,4% a atención primaria. El coste medio por paciente de los costes directos brutos en presencia o ausencia de remisión fue de 706,0€ frente a 1.108,3€; p<0,001. En el modelo corregido, los costes directos fueron de 793,0€ (IC95%: 739,4–846,7€) frente a 1080,8€ (IC95%: 1.020,3–1.141,4€), respectivamente; p<0,001. En todos los componentes del coste (brutos y corregidos) se mantuvieron estas diferencias (tablas 4 y 5). En el modelo multivarido (ANCOVA) (tabla 5), los costes por pérdida de productividad laboral fueron de 1.609,2€ y de 2.282,1€, respectivamente; p<0,001.
Uso de recursos anuales asociados a la depresión según el estado de remisión (valores expresados como media±desviación típica)
| Uso de recursos (promedio/unitario) | Remisión | No remisión | Total | p |
| N=2.498 (54,6%) | N=2.074 (45,4%) | N=4.572 (100,0%) | ||
| Recursos sanitarios | ||||
| Visitas médicas (atención primaria) | 11,5±8,6 | 14,4±9,2 | 12,8±9,0 | <0,001 |
| Pruebas de laboratorio | 0,8±0,9 | 0,9±1,1 | 0.9±1,0 | <0,001 |
| Radiología convencional | 0,3±0,7 | 0,3±0’8 | 0,3±0,8 | NS |
| Pruebas complementarias | 0,1±0,4 | 0,2±0,7 | 0,2±0,6 | 0,016 |
| Envases de psicofármacos | 9,3±9,8 | 26,0±22,1 | 17,1±18,7 | |
| Visitas médicas (atención especializada) | 1,0±1,2 | 1,2±1,4 | 1,1±1,3 | <0,001 |
| Días de hospitalización | 0,5±2,9 | 0,8±3,4 | 0,6±3,1 | 0,002 |
| Consultas a urgencias | 0,4±0,9 | 0,5±1,0 | 0,5±1,0 | 0,001 |
| Recursos no sanitarios | ||||
| Días de incapacidad laboral | 31,0±90,8 | 38,5±124,6 | 34,1±107,5 | 0,019 |
NS: no significativo.
Costes brutos (en euros y en el año 2006) asociados a la depresión mayor por paciente y año según el estado de remisión (valores expresados como media±desviación típica)
| Modelo de costes sin corregir | Remisión | No remisión | Total | p |
| N=2.498 (54,6%) | N=2.074 (45,4%) | N=4.572 (100,0%) | ||
| Costes sanitarios totales | 706,0±1.037,9 | 1.108,3±1.225,1 | 888,5±1144,3 | <0,001 |
| Costes en atención primaria | 400,5±291,7 | 682,1±430,4 | 528,2±387,5 | <0,001 |
| Visitas médicas | 251,9±187,4 | 315,1±201,4 | 280,6±196,4 | <0,001 |
| Pruebas de laboratorio | 16,4±20,4 | 20,0±22,1 | 18,0±21,3 | <0,001 |
| Radiología convencional | 5,4±12,9 | 5,8±14,2 | 5,6±13,5 | NS |
| Pruebas complementarias | 5,2±14,8 | 6,6±25,3 | 5,8±20,3 | 0,016 |
| Prescripción farmacéutica | 121,5±185,0 | 334,5±354,3 | 218,1±294,8 | <0,001 |
| Costes en atención especializada | 305,5±944,6 | 426,3±1.087,6 | 360,3±1.013,6 | <0,001 |
| Visitas médicas | 98,3±123,5 | 120,7±140,4 | 108,5±131,9 | <0,001 |
| Urgencias | 49,4±107,2 | 60,2±114,9 | 54,3±110,9 | 0,001 |
| Costes no sanitarios (pérdidas de productividad) | 1.631,5±4.772,3 | 2.024,2±6.547,9 | 1.809,6±5.650,1 | 0,019 |
| Costes totales (sanitarios y no sanitarios) | 2.337,5±4.959,6 | 3.132,5±6.742,4 | 2.698,1±5.849,0 | <0,001 |
NS: no significativo.
Modelo de costes (en euros) corregidos asociados a la depresión mayor por paciente y año según el estado de remisión (valores expresados como media±desviación típica)
| Modelo de costes corregidos | Remisión | No remisión | p |
| N=2.498 (54,6%) | N=2.074 (45,4%) | ||
| Costes sanitarios totales (IC95%) | 793,1 (739,4-846,7) | 1.080,8 (1.020,3-1.141,4) | <0,001 |
| Costes en atención primaria (IC95%) | 427,5 (410,5-4.44,5) | 672,1 (652,8-691,2) | <0,001 |
| Costes en atención especializada (IC95%) | 365,6 (317,1-4.14,1) | 4.08,8 (354,1-463,5) | NS |
| Costes no sanitarios (pérdidas de productividad) (IC95%) | 1.609,2 (1.343,4-1.874,9) | 2.282,1 (1.982,1-2.582,2) | <0,001 |
| Costes totales (sanitarios y no sanitarios) (IC95%) | 2.402,2 (2.126,1-2.678,4) | 3.362,9 (3.051,1-3.674,8) | <0,001 |
IC95%: intervalo de confianza del 95%; NS: no significativo.
aModelo de análisis de la covarianza: cada prueba F contrasta el efecto simple de la presencia de remisión en cada combinación de niveles del resto de los efectos mostrados. Estos contrastes se basan en las comparaciones por pares, linealmente independientes, entre las medias marginales estimadas.
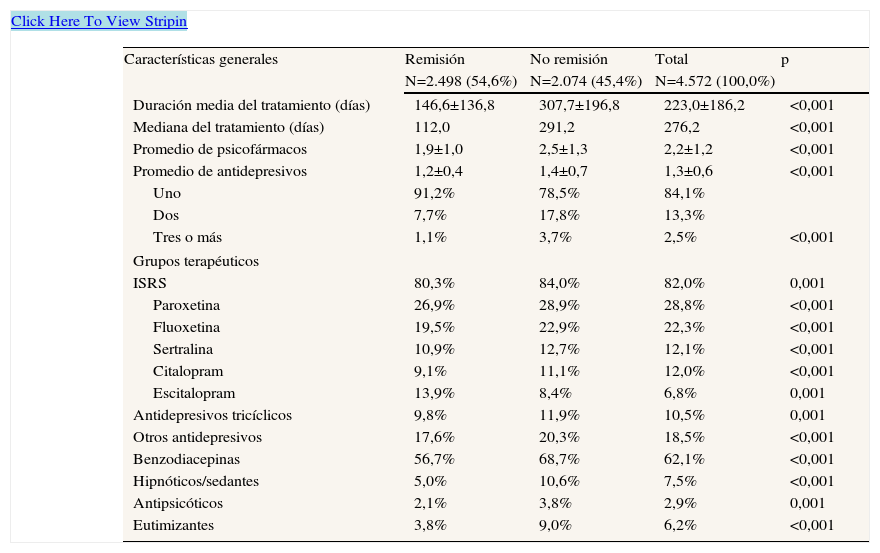
La duración media del tratamiento antidepresivo prescrito en cada grupo (remisión/no remisión a los 18 meses) fue de 146,6 frente a 307,7 días; p<0,001 (mediana: 112,0 frente a 291,2 días; p<0,001) (tabla 6). Destaca un elevado consumo de benzodiacepinas (56,7% frente a 68,7%; p<0,001). En la matriz de correlaciones, la duración del tratamiento farmacológico se relacionó con el coste sanitario (r=0,55), y la edad con las bandas de utilización de recursos (r=0,33); p<0,001.
Distribución del tratamiento prescrito para la depresión según el estado de remisión (valores expresados en porcentaje o típica)
| Características generales | Remisión | No remisión | Total | p |
| N=2.498 (54,6%) | N=2.074 (45,4%) | N=4.572 (100,0%) | ||
| Duración media del tratamiento (días) | 146,6±136,8 | 307,7±196,8 | 223,0±186,2 | <0,001 |
| Mediana del tratamiento (días) | 112,0 | 291,2 | 276,2 | <0,001 |
| Promedio de psicofármacos | 1,9±1,0 | 2,5±1,3 | 2,2±1,2 | <0,001 |
| Promedio de antidepresivos | 1,2±0,4 | 1,4±0,7 | 1,3±0,6 | <0,001 |
| Uno | 91,2% | 78,5% | 84,1% | |
| Dos | 7,7% | 17,8% | 13,3% | |
| Tres o más | 1,1% | 3,7% | 2,5% | <0,001 |
| Grupos terapéuticos | ||||
| ISRS | 80,3% | 84,0% | 82,0% | 0,001 |
| Paroxetina | 26,9% | 28,9% | 28,8% | <0,001 |
| Fluoxetina | 19,5% | 22,9% | 22,3% | <0,001 |
| Sertralina | 10,9% | 12,7% | 12,1% | <0,001 |
| Citalopram | 9,1% | 11,1% | 12,0% | <0,001 |
| Escitalopram | 13,9% | 8,4% | 6,8% | 0,001 |
| Antidepresivos tricíclicos | 9,8% | 11,9% | 10,5% | 0,001 |
| Otros antidepresivos | 17,6% | 20,3% | 18,5% | <0,001 |
| Benzodiacepinas | 56,7% | 68,7% | 62,1% | <0,001 |
| Hipnóticos/sedantes | 5,0% | 10,6% | 7,5% | <0,001 |
| Antipsicóticos | 2,1% | 3,8% | 2,9% | 0,001 |
| Eutimizantes | 3,8% | 9,0% | 6,2% | <0,001 |
ISRS: inhibidores selectivos de la recaptación de serotonina.
El estudio incluye una amplia representación de pacientes con depresión mayor durante el período de seguimiento (12 meses). Cabe destacar que, sin una adecuada estandarización de las metodologías, los resultados deben interpretarse con prudencia y dentro del escenario de proveedor de servicios propio, lo cual nos obliga a ser cautelosos en cuanto a su validez externa31. Una aportación importante del estudio es el ajuste de la morbilidad a partir de un sistema de clasificación de pacientes por isoconsumo de recursos, como son los ACG.
En nuestro estudio, el promedio de pacientes que mantiene la remisión es del 54,6%, porcentaje similar al descrito en Reino Unido25 y algo inferior que el de otros estudios que encuentran tasas de remisión de hasta el 67%, tras un máximo de 4 intentos sucesivos de tratamiento agudo32. En nuestro estudio, los pacientes en remisión son más jóvenes que los que no consiguen la remisión (52,6 frente a 60,7 años), con un mayor porcentaje de varones (28,3% frente a 21,8%) y menos morbilidad (6,2 frente a 7,7 episodios/año). En este aspecto, cabe destacar que nuestra población es de mayor edad que la de otros estudios18–20,25,33, ya que no se ha excluido a los ancianos.
El modelo de regresión logística ha mostrado relación independiente entre la no remisión y la mayor edad (OR=1,1), ser mujer (OR=1,2), ser hipertenso (OR=1,2) o dislipidémico (OR=1,2), y tener alteraciones tiroideas (OR=1,3), osteoporosis (OR=1,2) o fibromialgia (OR=2,5). Todos estos datos coinciden con la mayoría de los estudios sobre factores predictores de respuesta al tratamiento de la depresión mayor y sobre aspectos relacionados con el mantenimiento de la remisión o su curso crónico fluctuante34,35, y son similares a los descritos para pacientes con depresión mayor o con trastorno bipolar de tipo I36.
Las diferentes cargas de morbilidad halladas en ambos grupos pueden repercutir en los costes totales de la enfermedad. Así, el promedio/unitario de costes sanitarios fue de 793,0€ para los pacientes en remisión, frente a 1.080,8€, y la pérdida de productividad fue de 1.609,2€ frente a 2.282,1€, respectivamente (p<0,001); todos los componentes del coste mantuvieron estas diferencias. Salvando las diferencias metodológicas, los resultados son proporcionalmente similares a los de otros estudios revisados10,11,18–20; aunque algunos investigadores europeos han constatado además su repercusión midiendo la calidad de vida de estos pacientes18. El coste sanitario de los pacientes que demandaron asistencia durante los 12 meses de seguimiento ascendió a 12,3 millones de euros. Los costes totales desagregados en sanitarios (directos) y pérdidas de productividad laboral fueron del 32,9% y el 67,1%, respectivamente. Esta distribución es similar a la descrita en la población de atención primaria sueca, donde los costes indirectos alcanzan el 65% del coste total33.
Respecto al tratamiento, observamos diferencias según el estado de remisión en la forma de uso de los antidepresivos (1,2 frente a 1,4 fármacos; p<0,001). A pesar de que el estudio no fue diseñado para analizar el tratamiento, los datos recogidos sobre este punto invitan a reflexionar, porque un 78,5% de los pacientes que no mantienen o no logran la remisión han recibido el mismo antidepresivo durante todo el periodo de estudio; estos datos parecen apuntar a que no se han considerado los sucesivos escalones de tratamiento recomendados para los pacientes no respondedores16,17,32,37. Podemos relacionar este hallazgo con los resultados de un estudio sobre la adecuación del tratamiento de la ansiedad y la depresión en Europa, que encuentra que sólo el 45,8% de los episodios depresivos mayores reciben el tratamiento adecuado, porcentaje que baja hasta el 32,5% cuando se estudian datos españoles38.
El uso de benzodiacepinas muestra diferencias significativas en el grupo que no remite (68,7% frente a 56,7%; p<0,001), pero destaca un elevado consumo de ellas en ambos grupos (muy superior al 50% de los pacientes), lo cual contrasta con resultados de estudios similares en otros países en que el uso de benzodiacepinas sigue criterios más estrictos25. Es posible que en nuestro medio haya discrepancias a la hora de seguir las recomendaciones internacionales en la práctica clínica, y que resulte difícil convencer a los pacientes de la necesidad de una retirada precoz de estos medicamentos. Los principios activos más utilizados fueron paroxetina, fluoxetina, sertralina y citalopram; todos ellos pertenecientes al grupo de los inhibidores selectivos de la recaptación de serotonina, que son los antidepresivos recomendados como primera línea de tratamiento en las guías actuales37,39, pero se nos plantea la duda de si debería seguir siendo el tratamiento principal de los pacientes que no han mantenido la remisión. En este aspecto, algunos antidepresivos han demostrado conseguir mayores tasas de remisión40.
Cabe destacar que los costes no sanitarios (pérdidas de productividad laboral) aún podrían haber sido más elevados en los pacientes que no alcanzaron la remisión, puesto que un importante porcentaje de ellos se encuentran fuera del mercado de trabajo. En realidad, si se hubiera ajustado por tasa de actividad laboral, dejando fuera del estudio a los que son pensionistas de la seguridad social, los pacientes en remisión hubieran causado un promedio de 47,7 días de baja, frente a 109,5 días los pacientes sin remisión. Ante la imposibilidad de obtener una medida más precisa de incapacidad laboral, esta variable podría considerarse como una limitación del estudio.
Otras posibles limitaciones del estudio inciden en la categorización de la enfermedad (código P76), la medida de la variable remisión (falsos positivos y negativos) y de los costes, atribuibles al sistema de información desarrollado. Por tanto, se observan las limitaciones propias de los estudios obtenidos de bases de datos poblacionales, como por ejemplo el infrarregistro de la enfermedad o la posible variabilidad de los profesionales en la utilización de las diferentes escalas de cribado clínico. Además, es posible que no se incluyeran en el estudio los casos más graves, ya que generalmente se atienden en los centros de salud mental; y también hay que considerar el sesgo que podría suponer el no haber tenido en cuenta la presencia o no de intervenciones psicoterapéuticas. En cuanto a los resultados, pueden afectar las derivaciones efectuadas a los especialistas de referencia, o incluso el efecto del mantenimiento de la prescripción al menos 12 meses tras la remisión. En cuanto a los costes directos, sólo se contabilizan los relativos a la sanidad pública y del área de influencia del paciente. Por su parte, las bajas laborales pueden ser un indicador limitado de los costes indirectos, ya que infraestiman el trabajo por cuenta propia y no incluyen el trabajo no remunerado. Para futuras investigaciones se debería disponer de estudios de coste/efectividad y de adecuación del tratamiento.
En conclusión, el estado de remisión se asocia con la morbilidad y el uso de recursos. En comparación con los que la consiguen, los pacientes sin remisión presentan mayor morbilidad y costes sanitarios, especialmente en incapacidad laboral.
Conflicto de intereses
El trabajo fue financiado por Lundbeck, S.A., sin influir en sus resultados.
Contribución de autoríaM. Blanca y L. Gutiérrez elaboraron el protocolo de estudio y estructuraron la búsqueda bibliográfica. A. Sicras y J. Salvatella obtuvieron los datos. A. Sicras y R. Navarro realizaron el análisis y la interpretación de los resultados iniciales. Todos los autores aportaron ideas, interpretaron los hallazgos y revisaron los borradores del manuscrito. Todos los autores aprobaron la versión final del artículo. A. Sicras es el responsable principal del estudio.
A los profesionales sanitarios de la organización, ya que sin su constante introducción de datos en el día a día no hubiera sido posible realizar este estudio. A Santiago Herranz por sus comentarios y soporte metodológico.
Publicación redundante
El trabajo no ha sido presentado en ningún congreso ni enviado a ninguna revista científica.