Estimar la cobertura del cribado de cáncer de cuello uterino en la población catalana atendida en el Sistema Nacional de Salud durante el periodo 2008-2011, por grupos de edad y región sanitaria.
MétodosMediante la información registrada en el Sistema de Información de los Servicios de Atención Primaria se estimó la cobertura citológica de las mujeres atendidas por los equipos de atención primaria cuyos centros de atención a la salud sexual y reproductiva pertenecían al Institut Català de la Salut (ICS). Se incluyen 2.292.564 mujeres ≥15 años de edad asignadas a centros del ICS. La información fue anónima e incluyó edad, centro, fecha y resultado de la citología.
ResultadosSe registraron 758.690 citologías correspondientes a 595.868 mujeres. La cobertura en las mujeres de 25-65 años de edad fue del 32,4% en la población asignada y del 40,8% en la atendida. Se observó variabilidad geográfica, con una mayor cobertura en las regiones sanitarias próximas a Barcelona y un ligero aumento de los resultados patológicos durante el periodo 2008-2011 (del 3% al 3,5%, p <0,001). El intervalo promedio entre dos citologías, siendo la primera negativa, fue de 2,4 años, aunque sólo se registró una segunda citología en el 50% de las mujeres.
ConclusionesLa cobertura del cribado cervical del sistema público de Cataluña incluye a una de cada tres mujeres. La participación en la segunda ronda fue baja. Los sistemas informáticos existentes en los centros de atención primaria son herramientas que pueden garantizar un seguimiento de la población, y además podrían ser útiles para planificar un cribado poblacional que asegure una buena cobertura y un buen seguimiento.
To estimate cervical cytology coverage for the period 2008-2011 by age groups and health regions from data recorded in the medical records of women attending centers within the Catalan national health system.
MethodsThe data used to estimate coverage were obtained from the primary care information system. This information was anonymous and included age, center, date, and the results of cytological smears for a total of 2,292,564 women aged 15 years or more.
ResultsA total of 758,690 smears were performed in 595,868 women. Among women aged 25-65 years, the estimated coverage was 32.4% of the assigned population and was 40.8% in the population attended. Geographical variation was observed, with higher coverage among health regions closer to Barcelona. Abnormal Pap smears increased slightly from 2008 to 2011 (from 3% to 3.5%, respectively, p <0.001). In women with a negative first smear, the mean interval until the second smear was 2.4 years, but only 50% of women with a negative first smear in 2008 attended a second round during the study period.
ConclusionsCervical screening coverage in the National Health Service of Catalonia includes one in three women. Second round participation was poor. Existing computer systems in primary care centers can ensure monitoring of population-based screening programs for cervical cancer. These systems could be used to plan an organized screening program to ensure wider coverage and better follow-up.
El cáncer de cuello uterino va precedido por un largo periodo de transformación celular morfológicamente identificable que permite el cribado en estadios precoces de la enfermedad1. La prueba de elección para el cribado ha sido la citología cervical, considerada un método efectivo para reducir la morbilidad y la mortalidad por este cáncer. Sin embargo, la Organización Mundial de la Salud ha evaluado como herramientas de cribado útiles, además de la citología de Papanicolaou, la citología líquida, la citología automatizada y la detección de DNA del virus del papiloma humano (VPH)2.
Diversos estudios han reportado una mayor efectividad y eficiencia de los cribados poblacionales u organizados frente a los cribados oportunistas3. Los programas de cribado poblacionales tienen mayor impacto, ya que consiguen una mayor participación de la población diana, presentan unos intervalos entre citologías más regulares, y aseguran más equidad de acceso entre la población y una mejor calidad de las pruebas realizadas. Por el contrario, los cribados oportunistas se caracterizan por la realización de citologías con demasiada frecuencia, ofrecen una cobertura baja en los grupos de riesgo (principalmente mujeres mayores y clases socioeconómicas desfavorecidas), la calidad de las pruebas es más heterogénea y su monitorización es difícil4. Algunos programas de prevención de distintos países de la Unión Europea han puesto de manifiesto el impacto sobre la reducción de la incidencia de cáncer de cuello uterino cuando las estrategias de cribado son organizadas5. Los ejemplos más claros provienen de los países nórdicos, como Finlandia, Holanda e Inglaterra, donde se han registrado tasas muy bajas4–6 tras la implantación de un cribado poblacional entre las mujeres mayores de 25-30 años, con un intervalo entre citologías de 5 años y una cobertura cercana al 80%7.
Según datos del registro poblacional de cáncer de Tarragona, se diagnostican una media de 378 casos anuales de cáncer de cuello uterino en toda Cataluña, lo que representa el 2,8% de los tumores en las mujeres. Para el periodo 2003-2007, la tasa de incidencia ajustada por edad fue de 7,2 por 100.000 mujeres, y el doble para las mujeres de 35-64 años de edad (incidencia ajustada de 16,1 por 100.000 mujeres)8. Durante el periodo 1993-2007, el porcentaje de cambio anual de la incidencia del cáncer de cuello uterino disminuyó un 2,3%. En el conjunto de los registros de cáncer internacionales, la comparación de las cifras de incidencia de este tumor sitúa los registros catalanes en la parte baja del intervalo9. Sin embargo, en Cataluña, el 80% de las mujeres con cáncer de cuello uterino carecen de una historia de cribado adecuada10. Los datos sobre la cobertura citológica poblacionales generalmente están estimados a partir de encuestas en una muestra aleatorizada de la población general (Encuesta de Salud de Cataluña, Estudio Afrodita), lo cual permite disponer de una estimación del uso de servicios privados y públicos, pero suele haber estimaciones al alza11,12.
En España, el cribado del cáncer de cuello uterino es sobre todo oportunista y se desconoce la cobertura citológica en la población. En el año 2006 se actualizaron las recomendaciones para dicho cribado en un protocolo consensuado dirigido a las áreas básicas de salud y sus correspondientes servicios de atención a la salud sexual y reproductiva (ASSIR) del Sistema Nacional de Salud (SNS), que en Cataluña son los que mayoritariamente lo realizan13. Las recomendaciones se dirigen en particular a las mujeres de 25 a 65 años de edad, y tienen como objetivo principal mejorar la cobertura y ampliar el intervalo entre citologías a 3 años. El objetivo de este estudio es estimar la cobertura del cribado cervical en la población catalana atendida en el SNS durante 2008-2011, por grupos de edad y región sanitaria.
MétodoEstudio observacional basado en datos obtenidos por el Sistema de Información de los Servicios de Atención Primaria (SISAP) en Cataluña durante el periodo 2008-2011.
En Cataluña existen diferentes gestores públicos y privados en el SNS. El SISAP, que fue implementado durante los años 2006-2008, obtiene la información del programa de historia clínica informatizada (e-CAP) a partir de los datos que registran los profesionales de la actividad clínica diaria en los centros de atención primaria del ICS14. Durante los años de estudio el ICS gestionó 285 equipos de atención primaria (EAP) y 35 centros ASSIR, prestando atención sanitaria aproximadamente a seis millones de usuarios, lo que representa el 75,5% de las personas aseguradas en Cataluña15. Para este estudio, la información utilizada del SISAP ha sido la relacionada con el cribado de cáncer de cuello uterino, así como la referida a la población (asignada y atendida).
Población de estudio- •
Población asignada: número de mujeres ≥15 años de edad asignadas a EAP en los que la ASSIR pertenecía al ICS durante el periodo 2008-2011.
- •
Población atendida: número de mujeres ≥15 años de edad que solicitaron alguna actividad asistencial al EAP al que están adscritas durante el periodo 2008-2011.
- •
Haberse realizado una citología cervical: la metodología para obtener las muestras de citología cervical ha seguido la guía del protocolo de cribado13.
- •
Resultado de la citología: los resultados se clasificaron siguiendo el sistema Bethesda actualizado en el año 200116. Se consideró citología cervical negativa cuando el resultado era negativo para lesión intraepitelial o malignidad, o presentó procesos inflamatorios. Se consideró una citología positiva cuando el resultado fue lesión escamosa intraepitelial de bajo grado (LSIL), lesión escamosa intraepitelial de alto grado (HSIL), células escamosas atípicas de significado indeterminado (ASC-US), células glandulares atípicas de significado indeterminado (AGUS), células escamosas atípicas sin poder descartar una lesión de alto grado (ASC-H) o células atípicas con sospecha de cáncer.
- •
Otras variables de interés: variable edad de la mujer calculada a partir de la fecha de nacimiento y estratificada en cinco grupos de edad (15-24, 25-39, 40-65, 66-69 y mayores de 69 años). Debido a la fecha del cierre de las bases de datos de población asignada y atendida, para los años 2008 y 2009 la edad se calculó a 31 de diciembre de dicho año; para los años 2010 y 2011, la edad se calculó a 1 de julio del año correspondiente a evaluar; el cálculo de la edad para el periodo 2008-2011 fue a 1 de enero de 2010. Además, se han utilizado las variables fecha de realización de la citología y centro sanitario al que la paciente está asignada para realizar la selección de mujeres participantes en el estudio, así como la región sanitaria a la cual pertenece cada centro sanitario, considerando nueve regiones: Barcelona Ciudad, Barcelona Norte, Barcelona Sur, Cataluña Central, Girona, Camp de Tarragona, Terres de l’Ebre, Lleida y Alt Pirineu.
Los resultados de las variables continuas se expresaron como promedios y desviación estándar, y los de las variables categóricas se expresaron como porcentajes. Se utilizó la prueba de ji al cuadrado para comparar proporciones entre los grupos, y la prueba t de Student para comparar medias de variables continuas. Los indicadores de cobertura se construyeron basándose en la población asignada y atendida, para el periodo 2008-2011, con intervalos de confianza del 95%. Los resultados se obtuvieron para toda Cataluña y para las regiones sanitarias.
El intervalo entre citologías se estimó considerando dos cohortes, la primera correspondiente a todas las mujeres que en el año 2008 se realizaron una primera citología con resultado negativo (N=141.186 mujeres de 15-65 años de edad) y la segunda con aquellas cuyas citologías tuvieron un primer resultado positivo (N=3788 mujeres de 15-65 años), observando la diferencia de tiempo transcurrido hasta la realización de una segunda citología durante el periodo de estudio. Las estimaciones se presentan para el global de Cataluña y para las regiones sanitarias.
Se consideró una significación estadística de 0,05 a dos colas. El análisis de los datos se realizó con el paquete estadístico R (R Foundation for Statistical Computing, Vienna, Austria; Version 2.14.0).
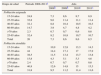
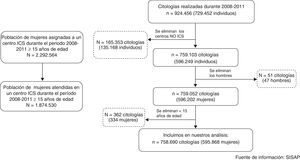
ResultadosLa figura 1 describe el algoritmo de análisis de la población de estudio. Entre los años 2008 y 2011 se realizaron 758.690 citologías a 595.868 mujeres ≥15 años de edad, lo que supone una proporción de 1,3 citologías por mujer, con una media de edad de 41,5 años (desviación estándar de 13,5). El número de mujeres asignadas a un centro ICS fue de 2.292.564 (tabla 1) en este periodo.
Análisis descriptivo de la población de estudio durante el periodo 2008-2011
| Periodo de estudio | Año | p 08-11d | p 09-11e | ||||
| 2008-2011a | 2008b | 2009b | 2010c | 2011c | |||
| Asignadas a un centro ICS | 2.292.564 | 2.255.847 | 2.243.020 | 2.203.187 | 2.162.220 | <0,001 | <0,001 |
| Atendidas en un centro ICS | 1.874.530 | 1.723.526 | 1.722.522 | 1.655.293 | 1.597.119 | ||
| Número de citologías | 758.690 | 169.098 | 200.441 | 197.217 | 192.210 | -- | -- |
| Mujeres con citología | 595.868 | 164.283 | 192.588 | 189.003 | 184.609 | <0,001 | <0,001 |
| Mujeres con citología positiva (%) | 21.515 (3,6) | 4.869 (3,0) | 6.607 (3,4) | 7.077 (3,7) | 6.532 (3,5) | <0,001 | 0.09 |
| Edad en años (DE) | 41,5 (13,5) | 41,7 (13,5) | 41,6 (13,4) | 41,5 (13,4) | 41,4 (13,3) | <0,001 | <0,001 |
ICS: Instituto Catalán de la Salud; DE: desviación estándar.
Nota: Se incluyen todas las mujeres ≥15 años de edad.
Se observó un incremento significativo de la positividad de las citologías, que pasó de un 3% en 2008 a un 3,5% en 2011, respectivamente (p<0,001) (tabla 1). Sin embargo, el número de casos con sospecha de cáncer permaneció estable, mientras que las lesiones de alto y bajo grado registraron un aumento al final del periodo de estudio (tabla 2). Los casos de ASC-US/AGUS tuvieron un comportamiento variable, sin mostrar una tendencia definida (tabla 2).
Descripción de las alteraciones citológicas detectadas en las mujeres que han participado en el cribado de cáncer de cuello uterino en centros gestionados por el ICS y se han realizado una citología durante el periodo 2008-2011
| Periodo de estudio | Año | ||||
| 2008-2011, N (%)a | 2008, N (%) a | 2009, N (%) a | 2010, N (%) a | 2011, N (%) a | |
| Resultados por citología | |||||
| ASC-US/AGUS | 12.456 (1,6) | 2.503 (1,5) | 3.451 (1,7) | 3.757 (1,9) | 2.754 (1,4) |
| ASC-H | 626 (0,08) | 80 (0,05) | 133 (0,07) | 154 (0,08) | 259 (0,1) |
| LSIL | 11.912 (1,6) | 2.243 (1,3) | 3.014 (1,5) | 3.255 (1,7) | 3.410 (1,8) |
| HSIL | 2.598 (0,3) | 513 (0,3) | 672 (0,3) | 658 (0,3) | 755 (0,4) |
| Sospecha de carcinoma de cérvix | 193 (0,03) | 51 (0,03) | 49 (0,02) | 52 (0,03) | 41 (0,02) |
| No procede | 6.035 (0,8) | 1.035 (0,6) | 1.922 (1,0) | 1.736 (0,9) | 1.344 (0,7) |
| Resultados por mujer | |||||
| ASC-US/AGUS | 11.326 (1,9) | 2.392 (1,5) | 3.338 (1,7) | 3.622 (1,9) | 2.673 (1,4) |
| ASC-H | 599 (0,1) | 79 (0,05) | 131 (0,07) | 152 (0,08) | 251 (0,1) |
| LSIL | 9.443 (1,6) | 2.028 (1,2) | 2.719 (1,4) | 2.951 (1,6) | 3.103 (1,7) |
| HSIL | 2.507 (0,4) | 500 (0,3) | 663 (0,3) | 644 (0,3) | 738 (0,4) |
| Sospecha de carcinoma de cérvix | 193 (0,03) | 51 (0,03) | 49 (0,03) | 52 (0,03) | 41 (0,02) |
| No procede | 5.889 (1,0) | 1.027 (0,6) | 1.875 (1,0) | 1.684 (0,9) | 1.324 (0,7) |
ASC-US: células escamosas atípicas de significado indeterminado; AGUS: células glandulares atípicas de significado indeterminado; ASC-H: células escamosas atípicas en las que no puede descartarse una lesión de alto grado; LSIL: lesión escamosa intraepitelial de bajo grado; HSIL: lesión escamosa intraepitelial de alto grado; No procede: incluye aquellas citologías que no se han podido procesar por falta de muestra o mala calidad de ésta.
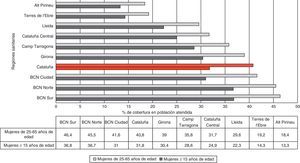
En el grupo de edad de 25-39 años se observó la mayor tasa de cobertura citológica (44%), mientras que para la población diana del cribado (25-65 años) fue del 32,4% entre la población asignada y del 40,8% entre la atendida (tabla 3). La cobertura por región sanitaria entre la población atendida mostró diferencias importantes (fig. 2). Barcelona Norte y Barcelona Sur presentaron las coberturas más altas (45,5% y 46,4% para las mujeres de 25-65 años, respectivamente), mientras que las más bajas se identificaron en Alt Pirineu y Terres de l’Ebre (18,4% y 19,2%, respectivamente).
Porcentaje de mujeres con al menos una citología cervical durante el periodo 2008-2011 (cobertura) en los centros del ICS por grupos de edad
| Grupo de edad | Periodo 2008-2011a | Año | |||
| 2008b | 2009b | 2010c | 2011c | ||
| Población asignada | |||||
| 15-24 años | 24,8 | 7,3 | 8,6 | 8,7 | 8,9 |
| 25-39 años | 32,8 | 9,6 | 11,4 | 11,1 | 11,4 |
| 40-65 años | 32,1 | 8,8 | 10,4 | 10,5 | 10,3 |
| 66-69 años | 14,7 | 3,9 | 4,7 | 4,8 | 4,2 |
| >70 años | 2,3 | 0,7 | 0,7 | 0,6 | 0,6 |
| 25-65 años | 32,4 | 9,2 | 10,8 | 10,7 | 10,7 |
| Total | 26 | 7,3 | 8,6 | 8,6 | 8,5 |
| Población atendida | |||||
| 15-24 años | 33,1 | 10,9 | 12,8 | 13,3 | 14,3 |
| 25-39 años | 44 | 14,4 | 17,1 | 17 | 17,9 |
| 40-65 años | 38,5 | 11,5 | 13,4 | 13,7 | 13,8 |
| 66-69 años | 15,8 | 4,3 | 5.1 | 5,3 | 4,6 |
| >70 años | 2,4 | 0,7 | 0,7 | 0,7 | 0,6 |
| 25-65 años | 40,8 | 12,6 | 14,8 | 15 | 15,3 |
| Total | 31,8 | 9,5 | 11,2 | 11,4 | 11,6 |
El intervalo medio entre citologías patológicas fue de 1,1 años. El intervalo medio entre citologías normales fue de 2,4 años, aunque se desconoce cuál hubiera sido el intervalo medio real, pues sólo un 50% de las mujeres se realizó una segunda citología durante el periodo de estudio (fig. 3). Si asumimos que todas las mujeres hubieran acudido a realizarse una segunda citología a los 3 años y 1 día, el intervalo estimado entre las dos citologías hubiera sido de 2,7 años.
DiscusiónEste estudio identifica, en el SNS de Cataluña, durante el periodo de 2008-2011, una participación en el cribado del cáncer de cuello uterino del 40,8% para las mujeres de 25-65 años de edad. Se observa un aumento de las citologías anormales durante el periodo de estudio y un intervalo entre dos rondas de cribado de 2,4 años, con una baja participación en la segunda ronda de cribado a 3 años (50%). Las tres regiones sanitarias de Barcelona registran una mayor cobertura en relación al resto de Cataluña. Este estudio ha permitido vincular la actividad asistencial de atención primaria no especializada con el cribado del cáncer de cuello uterino, que en Cataluña habitualmente se realiza en centros ASSIR.
Entre 2008 y 2011, la cobertura del cribado del cáncer de cuello uterino en las mujeres de 25 a 65 años de edad fue del 40%, entre las mayores de 65 años del 5% y entre las menores de 25 años del 33%. Esta actividad es compatible con datos de encuestas poblacionales de salud realizadas en España, en las cuales la participación oscila entre el 60% y el 76% para todos los grupos de edad17, considerando la actividad tanto del sector público como del privado. El 30% de la actividad de cribado en Cataluña se realiza en el sector privado18. Puede ser que en la e-CAP se registre, por parte del profesional, alguna citología realizada en el ámbito privado, pero seguramente la proporción es pequeña, dado que la contabilidad de las citologías realizadas en cada centro mediante la e-CAP coincide mayoritariamente con la actividad registrada por los centros (datos no presentados).
La cobertura ha ido aumentando en todas las regiones sanitarias desde la implementación del protocolo. Sin embargo, Alt Pirineu y Terres de l’Ebre presentan unas coberturas citológicas inferiores al 20% en comparación con el resto de las regiones. Esto podría deberse a una implementación tardía de la e-CAP en algunas áreas básicas de salud, aunque estas diferencias persisten a lo largo del periodo de estudio, lo que sugiere más bien una pobre oferta/demanda de cribado o un uso paralelo de sistemas de información no homogeneizados. Esta última opción parece la más probable, ya que en caso de no aplicar el protocolo deberían haber registrado más citologías, pues la recomendación previa era de una citología anual.
La prevalencia de citologías anormales es menor comparada con la de otros estudios (3,6% frente a 4,4%)19. Un 1,6% de las citologías tuvieron un resultado de ASC-US/AGUS, mientras que en países como Estados Unidos y Suecia los porcentajes son del 5% y el 2%, respectivamente20. Lo mismo ocurre para HSIL y LSIL, con un 0,3% y un 1,6%, respectivamente, frente al 0,6% de HSIL en Estados Unidos y el 2%21 de LSIL identificados en otros países desarrollados.
Una de las principales estrategias del protocolo de cribado fue la ampliación del intervalo entre citologías a 3 años, para evitar un sobrecribado y dirigir los esfuerzos a mejorar la cobertura. En este estudio, el intervalo entre dos citologías siendo la primera negativa fue de 2,4 años. Sólo el 50% de las mujeres volvió a realizarse una segunda prueba, pero se desconoce si el resto utilizó otros sistemas de salud. Por el contrario, a un 20% de las mujeres se les realizó una segunda citología en un corto intervalo, seguramente asociado en parte a la repetición al año de una primera citología siguiendo las recomendaciones del protocolo. Sería necesario organizar sistemas de recuerdo a las mujeres con una citología normal para asegurar la cobertura en la segunda ronda de cribado, y mejorar los sistemas de información y seguimiento para las mujeres con citologías positivas, además de insistir en la mejora de la captación de las mujeres de quienes no consta la realización de una citología, e incluso el registro en la historia clínica de las que realizan el seguimiento en el sector privado, redirigiendo esfuerzos a la población que se está quedando fuera del cribado.
El objetivo de la prevención secundaria es obtener una cobertura máxima entre la población a la que van dirigidas las principales estrategias. Para ello es importante garantizar un sistema de contacto con la población diana y ofrecer un intervalo de cribado aceptable tanto para los profesionales como para las mujeres. En una población como la identificada en Cataluña, con un riesgo moderado de cáncer de cuello uterino, la introducción de otras pruebas clínicamente validadas, como las basadas en la detección de DNA de los tipos de VPH de alto riesgo, podría aumentar el rendimiento del programa de cribado. Estas pruebas mejoran la identificación de mujeres con riesgo de desarrollar neoplasias cervicales intraepiteliales de grado 2 o superiores (CIN2+), y permiten ampliar los intervalos entre cribados para los casos VPH negativos22. Cabe destacar que la actividad realizada durante 2008-2011, con más de 758.690 citologías, podría haber cubierto casi la totalidad de la población de 2.292.564 mujeres ≥15 años de edad en un intervalo aproximado de 12 años, si se considera la población asistida excluyendo toda la posible actividad en centros privados. Si se asume un 30% de actividad en el sector privado, con un intervalo de 8 años podría conseguirse una cobertura del 100% de la población atendida. Estos intervalos tan largos no son, por el momento, aceptables. Sin embargo, diferentes ensayos aleatorizados y estudios de coste-efectividad22 han demostrado que el uso de la prueba de detección del VPH como prueba de cribado primario23 permite alargar los intervalos de cribado a 5 años, ofreciendo un cribado más aceptable y efectivo dada la mayor sensibilidad de la prueba del VPH para la captación de lesiones CIN2+, comparada con la citología.
El protocolo de cribado permite una citología a los 3 años del inicio de las relaciones sexuales. Esto justifica que un 30% de las mujeres de 15 a 25 años de edad tuviera registrada al menos una durante el periodo de estudio. Hay un intenso debate científico acerca de la edad de inicio del cribado. Existe cierta preocupación en cuanto a que el inicio a los 25 años de edad suponga, en muchos casos, un riesgo de desarrollo de cáncer, debido a que el tiempo desde las primeras relaciones sexuales hasta la práctica de la primera citología sea muy largo. Hay países, como Estados Unidos, en que la edad recomendada para el inicio del cribado es 21 años24, mientras que en los países que aplican estrategias más coste-efectivas es más tardía, como Holanda, donde la edad recomendada es a los 30 años25. Sin embargo, en Europa la incidencia de cáncer de cuello uterino antes de los 25 años es rara, incluso en sociedades en que el inicio de las relaciones sexuales ha sido tradicionalmente muy temprano26.
La principal fortaleza de este estudio radica en que es la primera evaluación de cobertura citológica por método directo que se realiza en Cataluña en el contexto de un cribado oportunista, mediante el uso de la historia clínica informatizada, eliminando el sesgo de memoria de las participantes que existe en los estudios que evalúan la cobertura mediante encuestas o cuestionarios. Se ha conseguido una representación del 71% de la población de Cataluña que ha asistido durante el periodo de estudio a un centro de atención primaria gestionado por el ICS y se ha realizado una citología. La potencia del tamaño de la muestra y su amplia representatividad en la población general, el seguimiento durante un periodo largo de tiempo y un menor coste y tiempo en la realización del estudio epidemiológico constituyen otros puntos fuertes del presente estudio.
La principal limitación del estudio es que no se ha podido obtener toda la información de todos los centros ASSIR de Cataluña, al estar gestionados por un proveedor diferente al ICS (30%). Se ha observado un movimiento anual de población asignada (menor de un 5%), principalmente asociado a cambios de residencia o proveedores. Este movimiento hace que, en algunos casos, las mujeres pasen a pertenecer a un ASSIR no gestionado por el ICS. No obstante, los datos de cobertura reportados en este estudio son congruentes con la literatura publicada.
En conclusión, la cobertura del cribado del cáncer de cuello uterino en el SNS en Cataluña para el periodo 2008-2011 fue del 40%, con un irregular seguimiento del intervalo de cribado de 3 años. Para garantizar una cobertura poblacional óptima debe organizarse el contacto con la población diana. La generalización del uso de la e-CAP en Cataluña puede garantizar una estrategia poblacional para asegurar la cobertura y el seguimiento de la población. La introducción de modelos de coste-beneficio más favorables puede ser una estrategia adecuada para diseñar actuaciones poblacionales que mejoren la prevención del cáncer de cuello uterino.
El conocimiento del papel central de la infección por el virus del papiloma humano en la etiología del cáncer de cuello uterino ha cambiado la perspectiva del diagnóstico y de la prevención. La mayoría de los cánceres cervicales progresan desde estadios de lesiones preinvasoras, y durante este proceso la enfermedad puede ser bien detectada mediante cribado. Mayoritariamente todas las comunidades autónomas de España disponen de programas de cribado oportunistas, y hasta la fecha nunca se han evaluado de forma directa. Este artículo pretende dar a conocer la situación real del cribado del cáncer de cuello uterino en Cataluña en centros pertenecientes al Instituto Catalán de la Salud.
¿Qué añade el estudio realizado a la literatura?El análisis en profundidad de la actividad de cribado del cáncer de cuello uterino en Cataluña pone de manifiesto la necesidad de organizar el cribado para lograr una cobertura poblacional más óptima. Además, los hallazgos de este estudio muestran que es preciso plantear la opción de la introducción de la determinación del virus del papiloma humano como primera herramienta de cribado y considerar el aumento del intervalo. Asimismo, muestra la necesidad de establecer un cribado organizado.
M. Felicitas Domínguez-Berjón.
Contribuciones de autoríaV. Rodríguez-Salés y S. de Sanjosé han redactado y elaborado el manuscrito. V. Rodríguez-Salés y E. Roura han realizado los análisis estadísticos. Todos los autores han revisado y aportado comentarios en la redacción de este artículo. Todos los autores han aprobado la versión final de este manuscrito.
FinanciaciónEl proyecto ha recibido financiación parcial mediante becas públicas del Instituto de Salud Carlos III (referencias: RCESP C03/09, RTICESP C03/10, RTIC RD06/0020/0095 RD12/0036/0056, y CIBERESP), de la Agencia de Gestión de Ayudas Universitarias y de Investigación (AGAUR) de la Generalitat de Catalunya (referencias: 2005SGR00695 y 2009SGR126), del Instituto de Investigación Biomédica de Bellvitge (IDIBELL) (referencia: Predoctoral2013), de la Fundación Lilly y del Departament de Sanitat de la Generalitat de Catalunya. Ninguna de las fuentes ha tenido ningún papel en la recogida de datos, el análisis, la interpretación de los resultados ni la elaboración de este artículo.
Conflicto de interesesE. Roura: soporte ocasional para asistencia a convenciones científicas de Sanofi Pasteur MSD, GlaxoSmithKine y Qiagen. S. de Sanjose: soporte ocasional para asistencia a convenciones científicas de GlaxoSmithKline, Sanofi Pasteur MSD, Merck y Qiagen. F.X. Bosch: soporte ocasional para asistencia a convenciones científicas de GlaxoSmithKline, Sanofi Pasteur MSD, Merck y Qiagen, asesor de Advisory Boards/Speakers Bureau de GlaxoSmithKline, Merck Sharp & Dohme, Sanofi Pasteur MSD. El resto de autores no manifiesta conflictos de interés.
Los autores quieren agradecer a Xavier Castellsagué y Laia Bruni su asesoría en la construcción y manipulación de las bases de datos, y a Jesús Muñoz, Francisco Alarcón y Ferran Pons su colaboración en las cuestiones de informática.