Conocer los activos para la salud y describir la calidad de vida de las personas diagnosticadas de enfermedad mental grave a través de sus testimonios, así como las necesidades, las barreras y las propuestas de mejora para vivir con calidad.
MétodoSe realizó un análisis cualitativo descriptivo de la información obtenida mediante entrevistas semiestructuradas y una jornada de mapeo de activos.
ResultadosLos activos son similares a los de las personas sin diagnóstico de enfermedad mental grave, pero las barreras y las necesidades para vivir con calidad son diferentes. Como activos destacan las relaciones sociales, los recursos socioeconómicos, la realización personal, el ocio y el tiempo libre, los lugares, el arte, las actividades cotidianas que con frecuencia realizan en la red de salud mental, la pertenencia a un grupo y la autonomía. Para obtener salud y calidad de vida necesitan acceso a trabajo y estudios, relaciones sociales en mayor cantidad y calidad, y un mayor poder de decisión y control sobre su vida. Las principales barreras son los efectos indeseables de la medicación en la salud y la exclusión de la vida socioeconómica, que produce una pérdida de autonomía con efecto negativo en la autoestima y las relaciones sociales. Las propuestas de mejora están relacionadas con el acceso a recursos de índole económica y social para un desarrollo personal con mayor autonomía.
ConclusiónEsta acción comunitaria de cuidado de la salud ha permitido poner de manifiesto la similitud entre activos para la salud de personas con y sin diagnóstico de enfermedad mental grave, y las diferencias en las necesidades y las barreras para obtenerlos.
To identify health assets and describe quality of life for people diagnosed with severe mental disorder through their own testimonies; to understand the necessities and barriers that affect their quality of life; and offer improvement recommendations.
MethodA qualitative, descriptive analysis based on the information obtained through semi-structured interviews and asset mapping.
ResultsAssets are similar to those found in undiagnosed people, while needs and barriers differ in both groups. The main assets include social relationships, socioeconomic assets, personal development, leisure and free time assets, places, art, daily activities, which usually take place within the mental health network, sense of belonging, and autonomy. To improve their health and life quality, they need access to employment and studies, more and better social relationships, and more control over their lives. Side effects of medication and socio-economic exclusion, and the lack of autonomy derived from it are the main existing barriers, which have a negative effect in self-esteem and social interactions. An important measure to improve health and quality of life is the increase of economic and social assets for a more autonomous personal development.
ConclusionsThis community action for health care has served to reveal the similarities between health and quality of life assets for severe mental disorder diagnosed and undiagnosed people, as well as the differences in the needs and difficulties to achieve them.
La definición de enfermedad mental grave en el tesauro de la National Library of Medicine es «una rotura del proceso adaptativo de la persona, expresada con anormalidades en el pensamiento, la emoción y el comportamiento, produciendo angustia, dolor o discapacidad de funcionamiento»1. El término «grave» hace referencia a los síntomas y la funcionalidad de la persona, que se ve más afectada que en la no grave2. En un momento de su vida, estas personas se encontraron con una situación dolorosa que no sabían cómo manejar, y desarrollaron una manera de pensar y actuar que se adapta a esa situación de dolor y a la vez se desadapta del comportamiento socialmente aceptado. Cuando esta situación es mantenida en el tiempo, se acompaña de una sensación de minusvalía que hace difícil la integración en su entorno de manera normalizada y autónoma3.
La calidad de vida de las personas diagnosticadas de enfermedad mental grave es peor que la de la población no diagnosticada, debido al aislamiento social, la falta de empleo y de medios económicos, y la dependencia de subsidios que muchas veces son insuficientes3,4. Las tasas de desempleo en este colectivo varían del 70% al 90%, y en España superan el 80%5.
De manera complementaria al abordaje patogénico, el modelo salutogénico muestra que las personas pueden ser partícipes en controlar su propia salud6. Un activo para la salud es cualquier factor o recurso que potencie la capacidad de los individuos, de las comunidades y de las poblaciones para mantener la salud y el bienestar7. Ejemplos citados en la literatura8 son las redes formales o informales de personas (juntas de distrito, grupos de ajedrez), las habilidades, capacidades y talentos, los determinantes sociales de la salud (vivienda, trabajo, poder adquisitivo) y los lugares (parques, etc.).
La promoción de la salud basada en activos se hace particularmente valiosa para grupos de personas con menos poder dentro de una sociedad9, como las diagnosticadas de enfermedad mental grave, que se ven afectadas por el estigma y la falta de poder de decisión sobre su propia vida, con un impacto negativo en su salud y calidad de vida. Hay evidencia del beneficio que suponen para estas personas las relaciones personales duraderas, basadas en la confianza y la interacción en igualdad de poder10. Se enlaza aquí con la propuesta, por parte de voces en el área de la salud mental11,12, de enfocar el sufrimiento mental como un proceso colectivo basado en la comunicación. Un estudio de investigación-acción participativa en los servicios de salud mental de la Comunidad de Madrid12 busca promover relaciones y prácticas colaborativas y dialógicas entre diagnosticados, familiares y profesionales mediante espacios de participación, y plantea la construcción social del conocimiento en torno al diálogo, en el que las personas se construyen permanentemente a partir de las relaciones con otros.
En varias publicaciones se analiza la calidad de vida de las personas diagnosticadas de enfermedad mental grave3,13 basándose en datos cuantitativos extraídos de cuestionarios y encuestas. Para abarcar la realidad de una manera más amplia es necesario complementar esta descripción con datos cualitativos basados en testimonios. El propósito de este trabajo es recoger la perspectiva de salud y calidad de vida de las personas diagnosticadas de enfermedad mental grave que viven en Madrid según su discurso, centrándose en sus activos y motivaciones para usarlos. Asimismo, se indaga sobre sus necesidades y barreras para vivir con calidad, y se recogen propuestas de mejora. Se pone énfasis en qué hacen para conseguir salud y bienestar, pasando de ser simples receptores de servicios a ser también generadores de su propia salud.
MétodoSe han utilizado diferentes técnicas y herramientas para abordar los objetivos14, basándose en una estrategia de participación social. Se ha utilizado una metodología cualitativa descriptiva15, obteniendo la información mediante entrevistas semiestructuradas, mapeo colectivo de activos (mapping party) y fotografías.
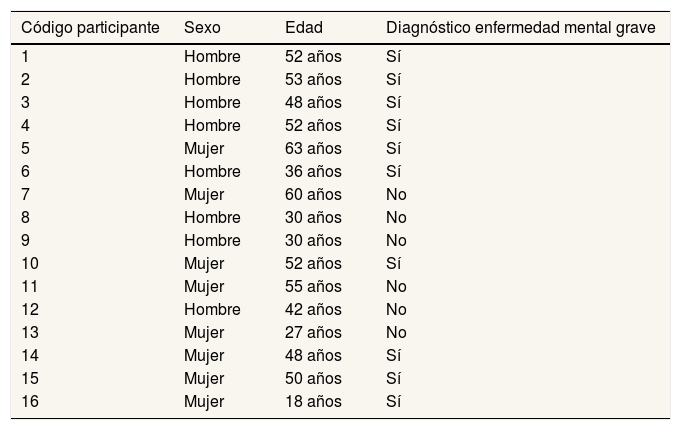
Los participantes concurren en el programa de salud mental de la ONG Solidarios para el Desarrollo en Madrid16. El muestreo fue intencional por la accesibilidad al grupo y la capacidad de los participantes de proporcionar información pertinente y detallada17. Se realizaron 16 entrevistas: 10 a personas diagnosticadas de enfermedad mental grave y seis a personas no diagnosticadas, voluntarias de esta ONG, siguiendo los criterios de equilibrio de sexos, triangulación de datos y saturación teórica18. Las características de la muestra final de participantes se presentan en la tabla 1.
Muestra de participantes en las entrevistas
| Código participante | Sexo | Edad | Diagnóstico enfermedad mental grave |
|---|---|---|---|
| 1 | Hombre | 52 años | Sí |
| 2 | Hombre | 53 años | Sí |
| 3 | Hombre | 48 años | Sí |
| 4 | Hombre | 52 años | Sí |
| 5 | Mujer | 63 años | Sí |
| 6 | Hombre | 36 años | Sí |
| 7 | Mujer | 60 años | No |
| 8 | Hombre | 30 años | No |
| 9 | Hombre | 30 años | No |
| 10 | Mujer | 52 años | Sí |
| 11 | Mujer | 55 años | No |
| 12 | Hombre | 42 años | No |
| 13 | Mujer | 27 años | No |
| 14 | Mujer | 48 años | Sí |
| 15 | Mujer | 50 años | Sí |
| 16 | Mujer | 18 años | Sí |
Las entrevistas semiestructuradas19 se realizaron entre los meses de marzo y mayo de 2018 en varios parques y cafeterías de Madrid, y tuvieron una duración media de 30 minutos. Cuando fue posible, los/las participantes acudieron en grupos de dos o tres, y una vez en el lugar se entrevistó a cada participante de uno en uno, mientras los demás, a distancia, charlaban o paseaban. Se eligió esta técnica para que se sintieran más relajados, lo que permitía una comunicación fluida. El guion (tabla I del Apéndice online) surgió de los objetivos del estudio y se refiere únicamente al colectivo con diagnóstico de enfermedad mental grave (los participantes no diagnosticados no responden sobre sí mismos, sino sobre el colectivo de personas diagnosticadas).
Las 16 entrevistas fueron grabadas en audio y posteriormente transcritas; en cinco de ellas, además, se tomaron fotografías. En el periodo entre entrevistas se tomaron notas escritas en un cuaderno y se resumieron los datos principales de las entrevistas, para facilitar el análisis.
La actividad de mapeo de activos para la salud se desarrolló el 17 de junio de 2018 en un espacio facilitado por la ONG en la Ciudad Universitaria. Participaron 32 personas: 19 diagnosticadas de enfermedad mental grave y 13 no diagnosticadas. En un principio se pensó hacer una comparación entre grupos, pero durante el proceso de investigación se fueron replanteando los conceptos de enfermedad y salud mental, y surgió la necesidad de exponer conjuntamente lo que ocurre en un grupo humano diverso. Diagnosticados y no diagnosticados expusieron sus activos, y en el análisis no se observaron diferencias en ellos, exceptuando el uso continuado de la red de salud mental por parte de las personas diagnosticadas.
Tras la presentación entre participantes y la explicación de la actividad de mapeo, se generó un clima de confianza mediante dinámicas grupales20. Acto seguido, se trabajó en grupos de seis a ocho personas, solicitando que dibujaran de manera individual sus activos para la salud. Se indicó que comentaran después en grupos lo plasmado. La fase final de reflexión colectiva consistió en socializar con los demás participantes los activos de cada uno. Se tomaron fotografías de todo el proceso.
Respondiendo a las necesidades de la descripción cualitativa15, se realizó un análisis de la información21,22. El contenido de los discursos se dividió primero en macrocategorías de significado, que nacen de los objetivos (percepciones y experiencias sobre salud y calidad de vida, activos y motivaciones para usarlos, y necesidades, barreras y propuestas de mejora), y en segundo lugar en categorías intermedias que derivan de las áreas temáticas en las que se organizó el guion (qué es salud y calidad de vida, cómo es la propia, qué hacen para sentirse bien y por qué lo hacen, qué barreras o necesidades tienen, qué fortalezas encuentran, y qué mejorarían). Por último, las microcategorías surgen de la sistematización de los temas aparecidos en los discursos (conductas saludables como factor de mejor salud y mayor calidad de vida, sobreprotección como parte de una peor calidad de vida).
Las autoras realizaron varias lecturas sistemáticas de las transcripciones, comparándolas entre ellas, siguiendo el criterio de calidad de triangulación del investigador23. La saturación se produjo cuando todos los temas del guion habían sido abordados por los participantes y no se aportaba ninguna información nueva, es decir, se empezaba a producir la repetición del discurso24.
Para garantizar la validez del estudio se realizó una triangulación de perspectivas teórico-metodológicas: fenomenológica porque intenta explicar cómo los individuos dan significado a fenómenos sociales a través de su experiencia; socioconstructivista porque aborda el conocimiento como una construcción humana a partir de la experiencia colectiva, en la que participantes e investigadores interaccionan en un contexto mutuamente construido; y crítica en tanto se plantea cómo la construcción del conocimiento y la organización del poder en la sociedad pueden llevar a la exclusión de grupos sociales19.
Se realizó además una triangulación de técnicas de recogida de información (entrevistas semiestructuradas, mapping party y fotografías)19,25,26.
El diseño del estudio y los documentos éticos fueron aprobados por el Comité de Ética de la Investigación del Instituto de Salud Carlos III (N.° CEI PI 18_2018–v2). Se dio una hoja informativa a los participantes y se requirió la firma del consentimiento informado. Se garantizaron la anonimización de los datos y la voluntariedad de la participación.
ResultadosSalud y calidad de vidaLa mayoría de las personas participantes, a pesar de tener diagnóstico de enfermedad mental grave, consideran que tienen buena salud y calidad de vida; ambas están conectadas entre sí, y además a bienestar, felicidad, relaciones sociales, autoaceptación, conductas saludables, empleo, vivienda, poder adquisitivo, autonomía y vida normalizada (tabla 2).
Percepciones y experiencias en salud y calidad de vida
| «La salud… bienestar y no tener que ir al médico, eso. Si vas al médico por algo será.» (Participante 6, hombre, diagnosticado) |
| «¿Mi salud? Hombre la verdad es que… con mi novio pues sí que… me ha abierto un poco lo que es horizontes, ¿no? Porque yo como estaba así tan sola pues ahora… pues sí, la verdad es que también el… el estar contentos y poderte relacionar también con la gente, […] poder contar tus experiencias con alguien.» (Participante 14, mujer, diagnosticada) |
| «Calidad de vida es… sentirse bien con uno mismo, que los demás te quieran, que te apoyen, que te ayuden, que… que a nivel económico estés bien, que puedas viajar, conocer sitios, sentirte querido, que la sociedad te aporte recursos para facilitarte el empleo o… el acceso a una vivienda, o la autonomía. (Silencio) En base, la calidad de vida es tener el mayor porcentaje de independencia posible.» (Participante 16, mujer, diagnosticada) |
| «Calidad de vida lo que tengo ahora mismo, […] es que es lo que tengo, calidad de vida ¿por qué? Pues gracias a los demás, a muchos otras veces, gracias a los errores, porque no se sabe cómo, pero con los errores que comete uno o las cosas malas que le pasan resulta que también sirven, o sea, lo mismo te sirve lo bueno que lo malo, cualquiera de las dos cosas te sirve para sobresalir. Sobresalir o no sobresalir, simplemente seguir adelante.» (Participante 1, hombre, diagnosticado) |
Como activos, valoran vivienda, trabajo, estudios y recursos económicos; amor, amistad y relaciones sociales de igual a igual basadas en la confianza y el apoyo mutuo; arte y cultura (música, pintura, literatura, cine); capacidades, habilidades y pasiones (confianza, humor, espiritualidad); realización personal (estar activos, sentirse útiles); actividades cotidianas, que en su mayoría realizan en la red de salud mental; medicación, que es vista a veces como recurso y a veces como barrera; asociaciones en las que realizan talleres y encuentros semanales; internet y redes sociales; movilidad y transporte; ocio (salidas en grupo por Madrid, viajes, excursiones) y especialmente las opciones de ocio gratuitas o baratas; actividad física y deporte; comida; sentimiento de pertenencia a un grupo (como el de salidas por Madrid); lugares tranquilos, como parques; alegría; y autonomía, es decir, acceso a recursos para poder llevar la vida que quieren (tabla 3 y fig. 1). Estos activos coinciden con los de las personas participantes no diagnosticadas, con la diferencia de que estas últimas no suelen utilizar la red de salud mental de forma continuada.
Activos para la salud y calidad de vida en personas diagnosticadas de enfermedad mental grave
| «Quizá el estar en casa, la tranquilidad de estar en casa […] Nada mejor que tumbarte, mantita, sofá y la televisión, bueno la televisión, que bueno a veces quedarte dormida» (Participante 14, mujer, diagnosticada) |
| «Trabajando pues uno se siente mejor, eh... pero vamos, ahora pues…desde hace muchos años pues…nada, pues…estás bien y ya está, disfrutas de la vida un poco» (Participante 3, hombre, diagnosticado) |
| «Lo que me gustaría hacer pues por ejemplo para hacerme sentir bien es lograr acabar mis estudios porque sería bastante gratificante […] conseguir un trabajo también para mí es una buena meta, tener amistades en general con las que pueda hablar, confiar y tal, y bueno.» (Participante 16, mujer, diagnosticada) |
| «Pues mira, lo que a mí me gusta también a veces es venir aquí al Nicolás Salmerón (centro cultural) a ir a oír conciertos, y eso también me relaja, cuando me veo así…mal me vengo […] y o al teatro o lo que sea» (Participante 15, mujer, diagnosticada) |
| «Y también, y también bueno…sí sobre todo también salidas al campo, pues yo que sé excursiones […] Que a mí me gusta viajar también, conocer pueblos y todo eso. Me siento muy bien cuando viajo. Pero cantidad de bien. Conocer otras cosas…a mí me encanta eso, viajar me encanta» (Participante 4, hombre, diagnosticado) |
| «Me gusta mucho bailar, soy muy bailona» (Participante 5, mujer, diagnosticada) |
| «Me parece más importante que me ocupe de mí […] porque antes que los demás también está uno, y si uno no está bien pues es muy difícil ayudar a los demás» (Participante 1, hombre, diagnosticado) |
| «Algunas veces…lo que noto yo que es fundamental, si lo sabrás tú, es dormir. A mí mi médico me lo dice y yo le digo a todo el mundo, sabes. Si no duermes tus neuronas no funcionan.» (Participante 6, hombre, diagnosticado) |
| «Hacer puzles también me viene bien, y los mandalas, y las sopas de letras que me las termino el libro en un día…casi. Sí, sí, sí. Soy una moto […] las enfermeras y los médicos cuando he estao ingresada en psiquiatría se quedaban conmigo alucinados. Dice “jolín”, y digo “pues aquí me tienes”» (risas) (Participante 15, mujer, diagnosticada) |
| «Hace un tiempo empecé a leer, no paro de leer libros ahora. Y para leer también hay que estar con la mente relajada y eso» (Participante 3, hombre, diagnosticado) |
| «Ser solidario más bien. Me gustaría cuando me den de alta en el CRPSa o…los masajes no sé, ocio, pero…o llegar a la Caixa y hacer algún voluntariado de con síndrome de Down y todo eso […] y ya que estoy pues…aportar a la sociedad algo» (Participante 6, hombre, diagnosticado) |
| «otra cosa que creo que les aporta bastante es el relacionarse con personas no diagnosticadas en un nivel de…de igualdad digamos […] En el sentido de que…no…no se sienten considerados como pacientes, como alguien a quien se le tiene que decir lo que tiene que hacer, o como alguien que te provoca pena o lástima, sino como una persona, bueno pues una amistad […]» (Participante 12, hombre, no diagnosticado) |
| «De lunes a miércoles voy a la asociación esa, y allí me dan clases de autonomía, de lectura fácil […] que está muy bien, y luego un grupo de mujeres que ha empezao este año y hablamos pues de…de…de las parejas, de hecho. Y está bien» (Participante 15, mujer, diagnosticada) |
Las principales razones por las que usan estos activos se agrupan en tres ámbitos: relaciones personales (ampliar la red social), recursos económicos (estudios, trabajo y poder adquisitivo) y realización personal.
Necesidades y barreras para vivir con calidadNecesitan acceso al trabajo y a los estudios, relaciones sociales en mayor cantidad y calidad, y un mayor poder de decisión y control sobre su vida. Como barreras, destacan los efectos indeseables de la medicación en la salud y la exclusión de la vida socioeconómica, que produce una pérdida de autonomía con efecto negativo en la autoestima y las relaciones sociales (tabla 4). Estas necesidades y barreras no aparecen de manera tan redundante en las personas no diagnosticadas.
Necesidades y barreras en salud y calidad de vida
| «La verdad es que también contribuye a estar mejor de salud, aunque cueste, el trabajar, el estar activo y relacionarte te hace sentirte mejor.» (Participante 14, mujer, diagnosticada) |
| «No puedo trabajar porque tengo la invalidez permanente absoluta, estoy con la pensión y con esa no puedo trabajar en nada.» (Participante 15, mujer, diagnosticada) |
| «Y lo de la carrera me gustaría terminarla aunque me costara, vamos… que me gustaría. Pienso que me vendría bastante bien.» (Participante 4, hombre, diagnosticado) |
| «Es muy necesario que tengas […] algunas, equis personas, con las que puedas quedar, divertirte, salir a tomar algo, reírte un rato. No puedes tener ahí la vida tan reducida a estar solo con tus padres o tus hermanos, eso me ha pasado a mí y estaba bastante frustrada, y eso es muy duro. Es necesario salir y conocer gente.» (Participante 16, mujer, diagnosticada) |
| «Y… y bueno, me gustaría, ya te digo, tener más amigos y amigas […] Y esto se lo he dicho muchas veces al psicólogo ahí en el centro de rehabilitación psicosocial, pero no, dice… “bueno aquí tienes actividades y tal”, pero… eso no es suficiente.» (Participante 4, hombre, diagnosticado) |
| «Yo creo que tanto a mí como al resto de personas nos gustaría que nos trataran con respeto y que tuvieran en cuenta nuestras dificultades, que nosotros tenemos también ciertas dificultades.» (Participante 16, mujer, diagnosticada) |
| «[…] muchas veces pues tienen necesidad de sentirse… que su opinión se respete como cualquier otra, ¿no? Y que se respete lo que ellos quieren hacer con su vida, ¿no? Las decisiones que ellos quieran tomar» (Participante 12, hombre, no diagnosticado) |
| «El tema del sexo […] es que con las pastillas no se puede. Y si las dejo un día empiezo a llorar y no… no sé si cojo depresión o yo que sé, tanta… la fluoxetina esa y todo eso.» (Participante 6, hombre, diagnosticado) |
| «Otra cosa que me falta es manejar el internet […] porque con internet se… estás en la vida esta, para encontrar cosas, a dónde ir… buscarlo y eso.» (Participante 5, mujer, diagnosticada) |
A partir de la información aportada apareció una categoría emergente, que expone la vivencia de separación de dos colectivos: personas diagnosticadas y personas que no lo están. Se ha llamado a esta categoría «los otros», porque así es como ve un colectivo al otro. Entre ambos se establecen roles que son percibidos como un obstáculo para el desarrollo satisfactorio de las personas. La jerarquía de normalidad sobre anormalidad coloca a las personas diagnosticadas (no normales, pacientes de por vida) en una posición de inferioridad y hace que se les excluya de la vida social; las personas no diagnosticadas (normales) muchas veces tienen miedo a las que no entran en esa categoría. Se rechaza a las personas diagnosticadas, cuyo comportamiento muchas veces es diferente a la norma social, para protegerse uno/a mismo/a de no ser aceptado/a socialmente, además de por los conocidos mensajes repetitivos en medios de información, cine y teatro sobre la supuesta agresividad de las personas diagnosticadas (fig. 1 del Apéndice online).
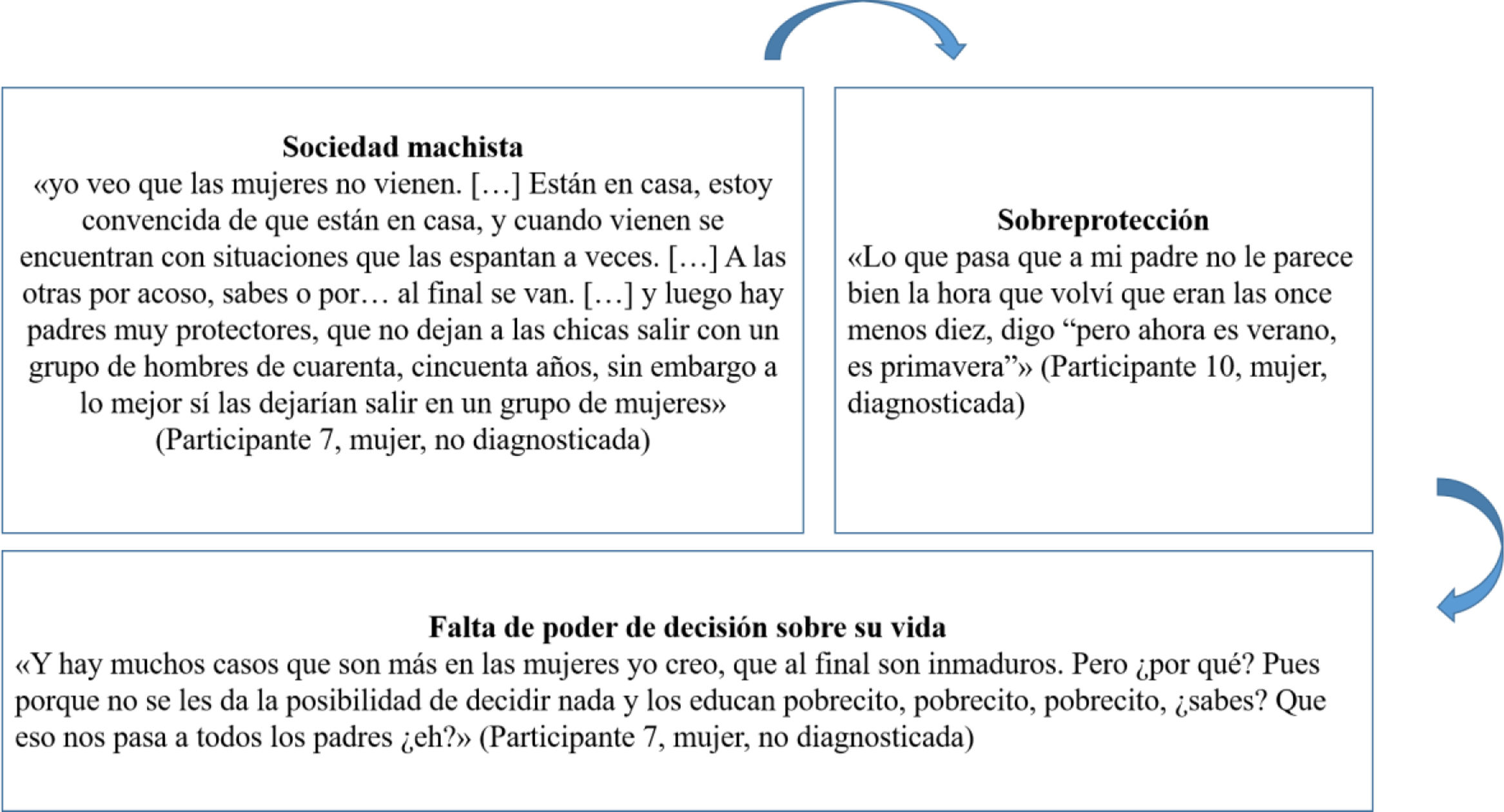
Diferencias según el sexoHay situaciones de acoso a las mujeres diagnosticadas, y conductas de sobreprotección por parte de las familias; muchas veces no se les da la posibilidad de decidir sobre su propia vida. Se proponen grupos de mujeres como herramienta de mejora (fig. 2 del Apéndice online).
Propuestas de mejoraLas propuestas de mejora recogidas tienen el objetivo de aprovechar los activos, cubrir las necesidades y superar las barreras que impiden vivir con calidad a las personas diagnosticadas de enfermedad mental grave. Las propuestas (tabla 5) son:
- •
Fomento de la autonomía mediante el acceso efectivo al trabajo y la posibilidad de realización personal.
- •
Ocupación de puestos de responsabilidad en el sistema sanitario, como mentores o asesores de personas que atraviesan una situación similar, de cara a mejorar el cuidado de su salud y la de otros.
- •
Educación, desmitificando el diagnóstico mental y posibilitando espacios de encuentro continuado en la diversidad, entendiendo esta como un valor añadido en la convivencia.
- •
Financiación, por parte de la Administración pública, de actividades y servicios que actualmente están vedados a este colectivo por la falta de recursos económicos que acarrea su situación de marginación en la esfera social.
Propuestas de mejora
| «Pues de momento eso, hacer algún tipo de excursión que cubriera los gastos y tal, ya que somos pacientes y tenemos un…estamos en riesgo de exclusión social y tal, y hay gente que a lo mejor no puede trabajar o tiene dificultades para acceder al empleo o está estudiando, pues que lo cubriera» (Participante 16, mujer, diagnosticada) |
| «Por ejemplo dándoles responsabilidades concretas en el sistema de salud mental, es decir, por ejemplo el hacer de mentores de otros usuarios que acaban de ser diagnosticados, de hacer de asesores dentro del propio sistema de salud mental, o sea que creo que deberían formar parte integral del propio sistema, que incluso ocupen puestos laborales como asesores o como mentores…y creo que eso podría cambiar bastante la perspectiva del sistema actual, e introducir más su propio punto de vista de los usuarios y las propias necesidades de los usuarios en las políticas de salud mental» (Participante 12, hombre, no diagnosticado) |
| «Muchos de ellos prefieren quedarse en casa que ir a un CRPSa porque dicen “¿para qué, para hacer siempre lo mismo?, llevo diez años yendo a un taller de pintura o de habilidades sociales”, dice “déjame”. Pienso que se debería dar una vuelta y replantear un poco qué es lo que ellos necesitan» (Participante 13, mujer, no diagnosticada) |
| «[…] a nivel internacional […] se apuesta más digamos, por conseguir un trabajo aunque sea unas horas a la semana, pero se apuesta mucho por hacer un seguimiento muy cercano al proceso de inserción laboral de las personas, pero directamente enfocado a la actividad laboral» (Participante 12, hombre, no diagnosticado) |
| «Pues yo veo que la raíz del problema, de las dificultades de las personas que tenemos alguna enfermedad mental del tipo que sea es la visibilidad en la sociedad. Yo creo que la gente debe de saber qué pasa, y yo creo que a los niños desde pequeños se les debería de educar en que hay gente que le pasa este tipo de cosas y…y hablarlo como una manera normal y decir, si tú en algún momento de tu vida conoces a una persona de esa característica pues no la prejuzgues, conócela y ya está» (Participante 16, mujer, diagnosticada) |
El propósito de este trabajo fue conocer la percepción sobre salud y calidad de vida de las personas diagnosticadas de enfermedad mental grave de acuerdo con sus testimonios, incluyendo barreras, necesidades y propuestas de mejora, así como sus activos para la salud. Estos activos son similares a los de las personas no diagnosticadas, pero hay diferencias en las barreras y las necesidades.
Salud y calidad de vidaLa concepción de la salud en las personas diagnosticadas de enfermedad mental grave se revela similar a la de aquellas no diagnosticadas, entendiéndola como un espectro amplio biopsicosocial (en los ámbitos físico, psíquico-emocional y socioeconómico). Atendiendo a los datos de un estudio realizado por Pons-Vigués et al.27 sobre activos del barrio para la promoción de la salud en usuarios/as de servicios de salud, profesionales e informantes clave, la principal diferencia en las personas diagnosticadas de enfermedad mental grave es la vivencia de la enfermedad, apareciendo los conceptos de estabilidad y normalidad.
En cuanto a la calidad de vida, se evidencia su estrecha conexión con las relaciones sociales y la realización personal (cumplir una función en la sociedad). En un estudio sobre calidad de vida en trabajadores/as diagnosticados/as de enfermedad mental grave28 destaca, además, la importancia del sentimiento de pertenencia, y se valoran la comunicación, la confianza, el respeto, el apoyo mutuo y la falta de prejuicios. En otro estudio realizado en el norte de Europa10 se objetivó que las personas diagnosticadas de enfermedad mental grave que iban a escuelas para adultos tenían un mayor sentido de coherencia en su vida que aquellas que simplemente estaban en tratamiento psiquiátrico, lo que muestra que activos como la educación y el trabajo constituyen una importante fuente de calidad de vida. En nuestro estudio, las relaciones sociales, el sentimiento de pertenencia, la realización personal, la educación y el trabajo aparecen como activos para la salud muy valorados.
Activos para la saludA partir del diagnóstico de activos, que es un ejercicio comunitario de cuidado de la salud, los grupos humanos toman conciencia de sus capacidades y recursos, constituyendo el primer paso para ejercer abogacía en la toma de decisiones que nivelen las desigualdades7, aunque muchas veces el origen de estas se halla a nivel estructural y, para acometer cambios a este nivel, son necesarios procesos duraderos y mantenidos.
Varias intervenciones en España y Europa29–31 plantean por qué, para qué y cómo realizar acciones de promoción de la salud basadas en activos, es decir, centrándose en la comunidad como red de personas que generan salud y calidad de vida a partir de sus recursos. En este contexto, en el estudio de Sánchez-Casado et al.32 sobre activos para la salud en Valencia, los activos encontrados son las propias personas, como elemento central del mapa de activos; grupos y asociaciones; instituciones y servicios; activos relacionados con la economía local; expresiones culturales, y lugares. Estos activos son similares a los aparecidos en el presente estudio. En ambos trabajos se señala la importancia de interconectar los activos a partir de la convivencia (formación de grupos y asociaciones, que conectan con las instituciones y los servicios) y se manifiesta la necesidad de una perspectiva intersectorial para desarrollar políticas orientadas a la salud.
La mirada combinada sobre carencias y activos para la salud de las personas diagnosticadas de enfermedad mental grave permite la utilización de estos activos y el abordaje de estas carencias para promover la autonomía. Una línea de investigación podría ser fomentar la autorrealización y reforzar el sentido de coherencia de las personas diagnosticadas mediante escuelas para adultos10, o la ocupación de puestos de responsabilidad en el sistema sanitario como mentores o asesores de personas de reciente diagnóstico33.
Limitaciones y fortalezas del estudioUna limitación es no haber podido describir con mayor detalle la información surgida en el proceso de investigación, por su abundancia; la síntesis aquí mostrada trata de ser lo más completa posible. Otra limitación es la inevitable aparición de la perspectiva personal de las autoras, que se ha intentado mitigar con reflexión constante y distanciamiento de dicha perspectiva durante el análisis. No obstante, las autoras se posicionan en el planteamiento del diseño y la elaboración del manuscrito, siendo este posicionamiento del equipo investigador una característica inherente a la investigación cualitativa34.
Las fortalezas son la adecuación de la metodología a las preguntas de investigación y la triangulación de perspectivas teórico-metodológicas, investigadoras, informantes y técnicas de recogida de información. En este sentido, utilizar de manera complementaria entrevistas y mapeo de activos ha permitido, por un lado, enriquecer el lenguaje verbal y corporal de las primeras con la expresión artística del segundo; y por otro, combinar la comunicación bidireccional de las primeras con la interacción grupal del segundo.
ConclusionesLos activos para la salud de las personas diagnosticadas de enfermedad mental grave son diversos y similares a los de las personas no diagnosticadas. Se diferencian, no obstante, las barreras y las necesidades para vivir con calidad (exclusión social, necesidad de relaciones sociales suficientes, de acceso al trabajo y a recursos económicos, y de autonomía).
Las propuestas de mejora sugeridas, que implican a varios sectores de la sociedad y necesitan un abordaje colectivo, son: fomento de la autonomía, ocupación de puestos de mentores o asesores en el sistema sanitario, educación en la diversidad y financiación, por parte de la Administración pública, de actividades actualmente no accesibles a este colectivo por la falta de recursos económicos que acarrea su situación de marginación social.
La salud y la calidad de vida de las personas con diagnóstico mental son peores que las de la población general, según los datos publicados extraídos de cuestionarios y encuestas. Se considera pertinente conocer la realidad de estas personas según sus testimonios.
¿Qué añade el estudio realizado a la literatura?Los activos para la salud de las personas diagnosticadas de enfermedad mental grave son diversos y similares a los de las personas sin este diagnóstico. Se diferencian, no obstante, las necesidades y las barreras en cuanto a salud y calidad de vida. Es necesario un abordaje intersectorial de este problema social, con políticas en educación, trabajo, servicios sociales, sanidad e investigación, que permitan entenderlo y abarcarlo de manera colectiva.
Mariano Hernán-García.
Declaración de transparenciaLa autora principal (garante responsable del manuscrito) afirma que este manuscrito es un reporte honesto, preciso y transparente del estudio que se remite a Gaceta Sanitaria, que no se han omitido aspectos importantes del estudio, y que las discrepancias del estudio según lo previsto (y, si son relevantes, registradas) se han explicado.
Contribuciones de autoríaAmbas autoras realizaron el diseño del estudio. A. Del Cura recogió la información, llevó a cabo el análisis de esta y redactó el texto. M. Sandín participó en el análisis de la información y orientó y revisó el proceso de recogida de información, análisis y escritura del artículo.
AgradecimientosA todas las personas participantes en el estudio, por sacar la voz y hacer posible la divulgación de lo trabajado. A Javier Rodríguez Mir, por sus indicaciones y sugerencias en el diseño y la realización del trabajo. A Lara de la Cura, por su trabajo como fotógrafa, cinematógrafa y colaboradora en el mapeo de activos. A Kevin Bliek, por su participación en la traducción, y a la ONG Solidarios para el Desarrollo por la cesión del espacio de Cantarranas para la actividad de mapeo.
FinanciaciónNinguna. El trabajo contó con la cesión de un espacio en Cantarranas (campus de la Universidad Complutense de Madrid) por parte de la ONG Solidarios para el Desarrollo, donde se desarrolló la jornada de mapeo de activos.
Conflictos de interesesNinguno.