Construir entre pacientes y profesionales la semiología de la COVID-19 leve y moderada atendida en atención primaria.
MétodoInvestigación cualitativa con enfoque teórico fenomenológico, desde un marco teórico de justicia epistémica, realizada en Cataluña, en el ámbito de la atención primaria, durante la primera ola de la pandemia (abril-mayo de 2020). Participaron 15 pacientes y 9 profesionales. La recogida de datos se realizó mediante entrevistas telefónicas semiestructuradas a pacientes con COVID-19 confirmada con prueba de reacción en cadena de la polimerasa y seguidas en atención primaria, y por las descripciones narrativas semiestructuradas de profesionales. Los datos fueron triangulados por las autoras.
ResultadosSe describen los síntomas más frecuentes (fiebre, tos, disnea, cansancio, inapetencia, dolor muscular y articular, y síntomas de vías respiratorias altas) siguiendo la descripción de las personas afectadas y los síntomas que más preocupan. Se analizan las dudas sobre los síntomas y la temporalidad de la semiología.
ConclusionesLos protocolos oficiales deberían incluir el cansancio, la inapetencia, el dolor muscular y articular, y los síntomas de vías respiratorias altas, como manifestaciones frecuentes de la COVID-19, atendiendo al relato de las pacientes. Estos síntomas pueden pasar desapercibidos en las pacientes y para las profesionales puede suponer un retraso en la detección de la enfermedad y el estudio de contactos. Es necesario obtener una descripción detallada de los síntomas y evitar traducirlos a términos médicos preestablecidos, pues con su significado sustituyen e invisibilizan la narración de los pacientes, vuelven a los profesionales sordos y ciegos ante una nueva enfermedad, y dificultan la creación de un relato.
Construction of mild and moderate COVID-19's semiology between patients and professionals in primary care.
MethodQualitative investigation in a phenomenological theoretical frame, from an epistemic justice position, settled in Catalonia, primary care settings, during the first wave of COVID-19 pandemic (April–May 2020). 15 patients and 9 professionals participated. Data collection was done through semi-structured phone interviews to patients with a microbiological confirmed diagnostic of COVID-19 and followed at primary care and semi-structured narratives of professionals. Data were triangled by the three authors.
ResultsWe described the most common symptoms (fever, cough, shortness of breath, fatigue, loss of appetite, muscular and joint pain, and high airways symptoms), those that worry them the most, hesitancy about symptoms and semiology's temporality according to the descriptions done by patients.
ConclusionsOfficial protocols should include other symptoms as fatigue, loss of appetite, muscle and joint aches and high airways symptoms as frequent symptoms of COVID-19 attending to the stories of patients. Those unspecified symptoms can be unnoticed by patients and professionals and can delay the detection of disease and the contact tracing in primary care. It is necessary to obtain a detailed description of the symptoms and avoid translating them into pre-established medical terms that with their meaning substitute and make the patients’ report invisible, turning professionals deaf and blind to a new disease and making more difficult for them to build the narration of disease.
En marzo de 2020, la COVID-19 era una enfermedad nueva y desconocida. Fue descrita a partir de los pacientes graves que llegaron al hospital: el 19% de los casos1. Los síntomas, el sufrimiento y la evolución del 81%, que presentaron una enfermedad leve o moderada y permanecieron en su domicilio atendidas por sus referentes de atención primaria quedaron en segundo plano.
Nuestra experiencia empírica y la observación durante las primeras semanas de pandemia de las personas atendidas nos hicieron pensar que estábamos ante una enfermedad polisémica, con expresiones clínicas muy variables. Una búsqueda en el repertorio PubMed de artículos en español e inglés realizada en los meses de mayo y junio de 2020, con los términos “COVID-19” AND “clinical features” AND “qualitative research”, no identificó ningún artículo. Una búsqueda con los términos “COVID-19” AND “clinical features” identificó numerosos artículos, siendo minoría los que se referían a pacientes no hospitalizados/as, esto es, con enfermedad leve o moderada.
Ante una enfermedad nueva, la semiología adquiere mayor relevancia como herramienta de conocimiento. Como profesionales, no debemos simplificar lo complejo y cometer una injusticia epistémica2-4. Solo desde la justicia hermenéutica y la escucha atenta, «virtuosa y minuciosa»5, de la experiencia de nuestras pacientes, podemos arrojar luz a lo desconocido.
El presente estudio pretende construir entre pacientes y profesionales la semiología de la COVID-19 leve y moderada atendida en atención primaria.
MétodoInvestigación cualitativa con enfoque teórico fenomenológico, desde una posición de justicia epistémica, realizada en Cataluña en el ámbito de atención primaria durante la primera ola de la pandemia (abril-mayo 2020). El diagnóstico de COVID-19 se realizaba empíricamente siguiendo el protocolo del Ministerio de Sanidad6,7. La prueba de reacción en cadena de la polimerasa (PCR) para el SARS-CoV-2 estaba reservada al ámbito hospitalario y al personal sanitario, sociosanitario o cuerpos policiales. En atención primaria, el protocolo vigente priorizaba la atención telefónica sobre la presencial.
Se seleccionó una muestra de pacientes y otra de profesionales (tabla 1). La muestra de pacientes con COVID-19 confirmada por PCR y seguidas exclusivamente en atención primaria se diseñó de forma teórica. Para conseguir variedad discursiva se diseñaron perfiles de informantes pacientes con los siguientes criterios: cuadro clínico (predominantemente respiratorio o mixto), sexo, edad (<60 años y ≥60 años), ámbito residencial (urbano o rural) y profesión (sanitaria o no sanitaria). Se excluyeron las personas que vivían en residencias, las que precisaron ingreso hospitalario y aquellas con dificultades cognitivas. La muestra de profesionales fue de conveniencia e incluyó profesionales de enfermería y medicina de atención primaria con experiencia e implicación reconocida, en activo presencialmente durante toda la primera ola de la pandemia. Se planificó una muestra de 20 pacientes, pero la dificultad de encontrar personas que cumplieran los criterios redujo el tamaño muestral a 15; respecto a las profesionales, se contactaron 13 personas para conseguir una muestra prevista de 10, pero cuatro declinaron participar.
Características sociodemográficas y de la enfermedad de las informantes
| Características de las pacientes informantes | ||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Edad | Ámbito residencial | Gravedad COVID-19 | Cuadro clínico | Profesión | ||||||||
| ≥ 60 años | <60 años | Rural | Urbano | Leve | Moderada | Respiratorio | Mixto | Sanitarias | No sanitarias | |||
| Sexo | Mujer | 9 | 2 | 7 | 4 | 5 | 6 | 3 | 5 | 4 | 6 | 3 |
| Hombre | 6 | 2 | 4 | 4 | 2 | 2 | 4 | 4 | 2 | 1 | 5 | |
| Características de las profesionales informantes | ||||||
|---|---|---|---|---|---|---|
| Profesión | Ámbito de trabajo | |||||
| Enfermera | Médica | Rural | Urbano | |||
| Sexo | Mujer | 6 | 2 | 4 | 0 | 6 |
| Hombre | 3 | 0 | 3 | 2 | 1 | |
Los relatos de las pacientes se recogieron mediante entrevista individual telefónica semiestructurada (Anexo 1) realizada por las investigadoras de campo previamente entrenadas y por miembros del equipo de investigación. La información obtenida se registró en un texto narrativo, una tabla de recogida de datos (Anexo 2) y notas de campo.
Las profesionales realizaron una descripción narrativa escrita de los síntomas presentados por las personas con COVID-19 posible o confirmada que habían atendido. Se les envió una guía con preguntas abiertas (Anexo 3).
La información generada fue ordenada y anonimizada por el equipo investigador, y así se constituyó el corpus textual para el análisis.
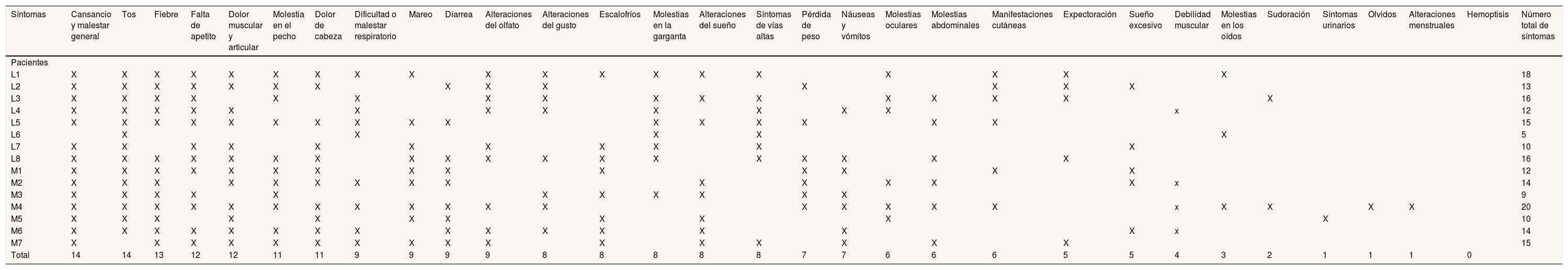
Tras la lectura de los textos se elaboraron las intuiciones preanalíticas. Se realizó un análisis de contenido temático a partir de las categorías previamente acordadas por las autoras; sin embargo, la riqueza descriptiva de los datos (y también la evolución del conocimiento sobre la COVID-19) hizo emerger nuevas categorías y modificar otras durante el proceso de análisis. Los datos obtenidos de pacientes y profesionales se analizaron por separado y después conjuntamente. Las categorías de mayor peso fueron los síntomas, que se analizaron en orden de mayor a menor frecuencia de presentación (tabla 2) y teniendo en cuenta la influencia del sexo.
Categorías y subcategorías que se consideraron en el análisis final de las narrativas de las informantes pacientes y profesionales
| Síntomas (ordenados por frecuencia de presentación) | TosCansancio y malestar generalFiebreDolor muscular y articularFalta de apetitoMolestias en el pechoDolor de cabezaDiarreaAlteraciones del olfato y del gustoMareoSíntomas de vías respiratorias altasMolestias en la gargantaMalestar y dificultad respiratoriaAlteraciones del sueñoDebilidad muscularNáuseas y vómitosSueño excesivoManifestaciones cutáneasMolestias ocularesMolestias en los oídosSíntomas neurológicosSíntomas urinariosSíntomas psicológicosOtros síntomas | Sensación y descripciónIntensidadCómo y cuándo mejoraCómo y cuándo empeoraInicio y duraciónFrecuenciaPersistenciaAsociación con otros síntomas Interpretación de la paciente (atribuciones, comparaciones)Impresión de la profesional |
| Síntomas que más preocupan | A las pacientesA las profesionales | |
| Dudas sobre los síntomas | ||
| Temporalidad de la semiología | Patrón temporal de los síntomasPrimer síntomaSíntomas persistentes |
En el análisis se mantuvo el orden paciente-profesional, ya que pone el foco principal en la narrativa de las pacientes y mantiene el orden semiológico de la entrevista clínica (la paciente narra y la profesional interpreta su relato asignándole una denominación acorde con su paradigma de conocimiento).
A pesar de que el número de informantes fue inferior al proyectado inicialmente, tras el análisis podemos afirmar que sobre los síntomas más frecuentes de la COVID-19ha habido información amplia y suficiente, y ha existido saturación de los datos.
El equipo investigador y las investigadoras de campo compaginaron la atención clínica y la investigación, lo que conllevó una reflexividad permanente; el rigor en los métodos y su descripción exhaustiva garantizan la transferibilidad de los resultados; la validación por las participantes de la información obtenida durante la entrevista garantiza la exactitud en la transcripción; la triangulación del análisis por tres analistas del equipo investigador, la presencia de una auditoría del estudio y del análisis por parte de una investigadora externa, y el retorno de los resultados a las informantes que estuvieron interesadas fueron fundamentales para garantizar la consistencia de los resultados.
El estudio fue aprobado por el Comité Ético de Investigación Clínica del IDIAP Jordi Gol el 25/5/2020 (código 20/092-PCV).
ResultadosLos resultados se resumen en las tablas 3 a 6. El cansancio es nombrado por pacientes y profesionales, se expresa de diferentes formas, a menudo ligado a debilidad muscular, dolor muscular y malestar general, y se identifica como un estado energético diferente al previo. Aparece antes de realizar cualquier actividad y se exacerba con esta. Se describe como de intensidad alta y se objetiva por la dificultad para llevar a cabo la actividad de la vida diaria. Se acompaña de síntomas como fiebre, taquicardia, sensación de falta de aire, aumento de las horas de sueño o temblor.
Expresiones utilizadas por las pacientes para referirse a los síntomas
| Cansancio (fatiga)Falta de fuerzaAgotamientoDebilidadFatigaFlojedadNo tener ganas de nadaMalestar generalSentirse raroSentirse chafadoMalestarDecaimientoInquietudMal cuerpoEstar malTosFiebre y escalofríosSensación de fríoEscalofríosCalorCalenturaTiritonasSudoresTemblorFalta de apetito, pérdida de pesoNo le apetece comerFalta de hambreSin ganas de comerFalta de apetitoAsco por la comidaDolor muscular y articularDolor articularMolestia en el pechoPresión en el pechoCinturón que aprietaComo un nudoPinchazo en el pechoIrritación en el pechoQuemazón en el pechoDolor en el pechoDolor de cabeza | Alteraciones del gustoPérdida del gustoLa comida no sabe a nada (ageusia)La comida sabe mal (disgeusia)Molestias en la gargantaCosquillas en el cuelloArdor en la gargantaMolestias en la gargantaGarganta secaDolor de gargantaAlteraciones del sueñoInsomnioDificultad para coger el sueñoPesadillasDespertares frecuentesDespertar antesDormir menos horasDormir pocoDormir malCambio del ritmo de sueñoSíntomas de vías respiratorias altasSensación de resfriadoRinorreaSecreción nasalMalestar nasalMoco al sonarseMucosidadEstornudosCongestión nasalNariz tapadaTapón en la narizNáuseas y vómitosGanas de vomitarSensación de empachoMolestias ocularesArdor en los ojosPicor en los ojosNecesidad de parpadear másOjos secosMolestia con la luzDolor en los ojosMolestias abdominalesSensación de estar llenoSensación de empachoHinchazón de barrigaGanas de defecarRetortijones | Alteraciones del olfatoSentir los olores de manera distinta (disosmia)Sentir olores de cosas que no están (fantosmia)Falta de olfato (anosmia)DiarreaCólicoCaca plastaNo es zurulloCacas pastosasMolestias en los oídosZumbidosDolor de oídosPitido en los oídosOtalgiaMareoVahídoCabeza que da vueltasVértigoSensación de mareo de cocheSueño excesivoMucho sueñoDormir muchoGanas de dormirSolo quería estar durmiendoDormir casi todo el tiempoManifestaciones cutáneasPicazón en la caraRonchas en el cuerpoLesiones tipo urticariaQuemaduras solaresEritema facialPicor en el cuerpoFuego en la caraPiel rugosaGranitos en la caraDificultad o malestar respiratorioSensación desagradable al respirarDificultad respiratoriaAhogoSensación de respirar más rápidoSensación de falta de aireCansancioNo poder respirar bienNo poder coger todo el aireSe me escapa el aireSensación de respiración incompleta |
Frecuencia de síntomas en las entrevistadas
| Síntomas | Cansancio y malestar general | Tos | Fiebre | Falta de apetito | Dolor muscular y articular | Molestia en el pecho | Dolor de cabeza | Dificultad o malestar respiratorio | Mareo | Diarrea | Alteraciones del olfato | Alteraciones del gusto | Escalofríos | Molestias en la garganta | Alteraciones del sueño | Síntomas de vías altas | Pérdida de peso | Náuseas y vómitos | Molestias oculares | Molestias abdominales | Manifestaciones cutáneas | Expectoración | Sueño excesivo | Debilidad muscular | Molestias en los oídos | Sudoración | Síntomas urinarios | Olvidos | Alteraciones menstruales | Hemoptisis | Número total de síntomas |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Pacientes | |||||||||||||||||||||||||||||||
| L1 | X | X | X | X | X | X | X | X | X | X | X | X | X | X | X | X | X | X | X | 18 | |||||||||||
| L2 | X | X | X | X | X | X | X | X | X | X | X | X | X | X | 13 | ||||||||||||||||
| L3 | X | X | X | X | X | X | X | X | X | X | X | X | X | X | X | X | 16 | ||||||||||||||
| L4 | X | X | X | X | X | X | X | X | X | X | X | X | x | 12 | |||||||||||||||||
| L5 | X | X | X | X | X | X | X | X | X | X | X | X | X | X | X | X | 15 | ||||||||||||||
| L6 | X | X | X | X | X | 5 | |||||||||||||||||||||||||
| L7 | X | X | X | X | X | X | X | X | X | X | X | 10 | |||||||||||||||||||
| L8 | X | X | X | X | X | X | X | X | X | X | X | X | X | X | X | X | X | X | 16 | ||||||||||||
| M1 | X | X | X | X | X | X | X | X | X | X | X | X | X | X | 12 | ||||||||||||||||
| M2 | X | X | X | X | X | X | X | X | X | X | X | X | X | X | x | 14 | |||||||||||||||
| M3 | X | X | X | X | X | X | X | X | X | X | X | 9 | |||||||||||||||||||
| M4 | X | X | X | X | X | X | X | X | X | X | X | X | X | X | X | X | X | x | X | X | X | X | 20 | ||||||||
| M5 | X | X | X | X | X | X | X | X | X | X | X | 10 | |||||||||||||||||||
| M6 | X | X | X | X | X | X | X | X | X | X | X | X | X | X | X | x | 14 | ||||||||||||||
| M7 | X | X | X | X | X | X | X | X | X | X | X | X | X | X | X | X | 15 | ||||||||||||||
| Total | 14 | 14 | 13 | 12 | 12 | 11 | 11 | 9 | 9 | 9 | 9 | 8 | 8 | 8 | 8 | 8 | 7 | 7 | 6 | 6 | 6 | 5 | 5 | 4 | 3 | 2 | 1 | 1 | 1 | 0 |
L: leve; M: moderado.
La numeración indica el orden en que se recibieron las entrevistas.
Síntomas en los que el discurso no ha estado totalmente saturado
| Síntoma | Descripción de las personas entrevistadas | Descripción de las profesionales |
|---|---|---|
| Mareo | Más frecuente en mujeresExpresión variadaPuede empeorar al incorporarseAlguna persona lo atribuye a la medicación y otra, diabética, a una hipoglucemia; en otra aparece junto con síntomas digestivos | Mencionado en pacientes ancianos como forma no respiratoria de presentación |
| Alteraciones del sueño | Insomnio (de conciliación o de mantenimiento)PesadillasAtribuidas al propio malestar provocado por la enfermedad, a la fiebre o a la preocupación por estar enferma | No mencionadas |
| Náuseas y vómitos | Las náuseas predominan sobre los vómitosMás frecuentes en los hombresSuelen ser de corta duración, aunque hay algún caso persistenteAlgunas pacientes lo atribuyen a la tos o a la medicación | Se mencionan las náuseas, pero no los vómitos, y no ahondan en su descripción |
| Manifestaciones cutáneas | Lesiones pruriginosasLesiones urticariformesLesiones eritematosasPicor en la piel sin lesionesEnrojecimiento facial con el sol (fotosensibilidad) | Poco descritasSe alude a lesiones dermatológicas, algunas de tipo vasculítico y en niños |
| Molestias oculares | InfrecuentesPicor en los ojosSequedad (de aparición tardía)Fotofobia en contexto de dolor de cabeza | No mencionadas |
| Otros síntomas | OlvidosSudoración excesivaAumento del olor corporalMolestias abdominales | No mencionados |
Verbatim de las pacientes informantes para describir los diferentes síntomas
| Cansancio y malestar general |
| «Desde el primer día, no tenía la misma energía. Me empecé a cansar mucho. No podía hacer nada en la casa, solo con limpiar la casa me cansaba y tenía que dejarlo. Varias veces sentí taquicardia, pero al momento se me pasaba.» (Mujer, <60 años, no sanitaria, COVID-19 leve) |
| Tos |
| «Si me viene la tos, ya sé que no podré hacer nada para pararla; paso la tarde tosiendo, no intento controlarla porque es inútil, sé que viene y luego se va a ir. Al día siguiente estoy bien.» (Hombre, <60 años, no sanitario, COVID-19 moderada) |
| Fiebre y escalofríos |
| «Al comienzo no tenían relación con fiebre, el termómetro marcaba siempre <37°C. Cuando comencé con fiebre, todavía fueron más fuertes.» (Hombre, <60 años, no sanitario, COVID-19 moderada) |
| Falta de apetito y pérdida de peso |
| Desde el inicio, falta de apetito y náuseas, «no podía acabar de comer». «Sentía asco por la comida.» Dejó de comer hasta que pasaron semanas. (Hombre, <60 años, no sanitario, COVID-19 moderada) |
| Dolor muscular y articular |
| «Me dolía mucho, pero lo que más me molestaba era el dolor de espalda. Era un dolor de espalda de arriba abajo, raro. Comenzaba en las piernas e iba subiendo.» (Mujer, <60 años, sanitaria, COVID-19 moderada) |
| «Parecía como si me estuvieran dando golpes. Empeoraba con cualquier esfuerzo, mejoraba con el reposo y con los cambios posturales en la cama. Duró unas 2 semanas.» (Mujer, ≥60 años, sanitaria, COVID-19 leve) |
| Molestia en el pecho |
| «Los primeros 2 o 3 días de clínica tuvo sensación de cosquillas, como si le corrieran hormigas sobre el tórax y que se movieran desde el cuello hasta la barriga.» (Mujer, <60 años, sanitaria, COVID-19 leve) |
| «El aire me quemaba al pasar.» (Hombre, <60 años, no sanitario, COVID-19 moderada) |
| «Presión ligera en el pecho, no le daba mucha importancia, me preocupaba el cansancio.» (Mujer, <60 años, no sanitaria, COVID-19 leve) |
| Dolor de cabeza |
| «La intensidad es moderada en general, el descanso nocturno aliviaba el dolor, por las mañanas 2/10 y a lo largo del día empeoraba hasta 8/10. Ha habido tres o cuatro episodios de una intensidad brutal del dolor: me venía una sensación de “globo”, sensación de que se iba a desmayar. Y le obligaba a tumbarse; después de un rato, mejoraba espontáneamente, sin llegar nunca a perder el conocimiento.» (Mujer, <60 años, no sanitaria, COVID-19 moderada) |
| «Solo un día tuve dolor de cabeza. El miércoles 18. Yo tengo migraña y no era igual. Era un dolor continuo, a todas horas, ya estuviera en reposo o me moviera. Y no mejoraba con analgesia, recuerdo que me tomé un ibuprofeno y no se me iba.» (Mujer, <60 años, sanitaria, COVID-19 leve) |
| Malestar y dificultad respiratoria |
| «Se me iba el aire, se me escapaba y tenía que hacer más esfuerzo para respirar.» (Hombre, <60 años, no sanitario, COVID-19 moderada) |
| «Una sensación de falta de aire constante y que empeoraba al hablar.» (Mujer, <60 años, sanitaria, COVID-19 leve) |
| «Como si tuviera un tope. Yo sé que puedo coger más aire, pero no me entra.» (Mujer, <60 años, no sanitaria, COVID-19 moderada) |
| «Como si la cabeza no les diera las indicaciones a los pulmones para respirar.» (Hombre, <60 años, no sanitario, COVID-19 moderada) |
| Debilidad muscular |
| «La musculatura no me respondía, como si fuese una persona mayor a la que le cuesta moverse.» (Hombre, <60 años, sanitario, COVID-19 moderada) |
| «Debilidad muscular extrema (...) Un día, bajando las escaleras del piso para recoger el pedido de comida, prácticamente no se podía tener en pie porque las piernas no le sostenían.» (Hombre, <60 años, no sanitario, COVID-19 moderada) |
| Diarrea |
| «Igual frecuencia, pero más líquida. Ahora aún no tiene la consistencia habitual, más blanda.» (Mujer, <60 años, no sanitaria, COVID-19 moderada) |
| Alteraciones del olfato |
| «Era como si todo oliera a queso al principio, pero al día siguiente ya no olía nada.» (Mujer, <60 años, sanitaria, COVID-19 leve) |
| Alteraciones del gusto |
| «La comida no sabía a nada, pero tampoco me sabía mal.» (Hombre, ≥60 años, no sanitario, COVID-19 moderada) |
| Respecto al gusto, explica que la comida le sabía mal: «la sopa me sabía a hierro.» (Mujer, ≥60 años, sanitaria, COVID-19 leve) |
| Molestias en la garganta |
| «Dolor continuo al tragar, no muy intenso, también lo notaba al hablar. Sin cambios a lo largo del día. Mejoraba con paracetamol. Duró 2 semanas.» (Mujer, <60 años, sanitaria, COVID-19 leve) |
| Síntomas de vías altas |
| «A los 5 días de comenzar la clínica se levantó con sensación de estar muy resfriada, con la nariz tapada, estornudos, ojos llorosos como de refriado. Por la tarde ya se había pasado el resfriado. Le ocurrió otro día.» (Mujer, <60 años, sanitaria, COVID-19 leve) |
| «No, tenía muchos estornudos, todos seguidos, durante 3 días, los mismos días que tuve tos.» (Mujer, <60 años, no sanitaria, COVID-19 moderada) |
| Sueño excesivo |
| «Sí, dormía casi todo el tiempo, sin distinción entre día o noche. Perdía la noción del tiempo. Duró unas 2 semanas.» (Mujer, ≥60 años, sanitaria, COVID-19 leve) |
| Dudas sobre los síntomas |
| «Era un cansancio al mínimo esfuerzo. (...) Empezó el sábado 14 al salir de guardia. De golpe, ya te digo, yo pensaba que era por la guardia y eso…» (Mujer, <60 años, sanitaria, COVID-19 leve) |
| «Más que dolor en el pecho era como un nudo, sabes, yo creo que era ansiedad, por todo el jaleo… Las ambulancias, el hospital “patas pa arriba”, sin poder ayudar… pero no era un dolor.» (Mujer, <60 años, sanitaria, COVID-19 leve) |
La tos se describe con más frecuencia como seca, de aparición repentina o progresiva, y puede ir precedida de carraspera, picor o cosquilleo en el cuello. Los cambios posturales pueden exacerbarla o mejorarla, y puede sobrevenir al hablar o sin un claro desencadenante. Las profesionales se centran en la existencia o no de expectoración, y algunas destacan la tos persistente o que entrecorta el habla como signo de complicación.
Casi todas las informantes presentan elevación de la temperatura al menos un día, pero su patrón es variable: solo febrícula, febrícula seguida de fiebre franca o fiebre alta seguida de febrícula persistente. Suele ser de predominio vespertino, empeora por la noche y mejora con paracetamol. Los escalofríos aparecen con y sin fiebre, y son de predominio nocturno. Las profesionales relatan sobre todo febrícula y asocian la fiebre>38°C y la sudoración de más de 5-6 días con complicaciones.
La mayoría de las pacientes relatan falta de apetito, que no relacionan con las alteraciones del olfato y del gusto, pero sí con malestar abdominal, saciedad precoz o el tratamiento realizado. Su recuperación se relaciona con la mejoría de la enfermedad. Casi la mitad de las pacientes refieren pérdida de peso, que atribuyen tanto a la falta de apetito como al efecto de la propia enfermedad. Solo una profesional hace referencia a la anorexia.
El dolor muscular predomina en la espalda, seguido de los cuádriceps, y recuerda a las agujetas o a hiperalgesia. El movimiento puede aliviarlo o empeorarlo. Algunas pacientes relatan que es más intenso que el experimentado en otras viriasis. Las profesionales recogen el síntoma y la dificultad de identificarlo separadamente de cansancio, debilidad y fatiga. Los dolores articulares se describen como intensos y en diferentes localizaciones. El término «debilidad muscular» es utilizado solo por algunas pacientes y referido predominantemente en las piernas; en otras se ha inferido a partir del discurso, pero también podría ser clasificada como cansancio o fatiga.
La molestia en el pecho se describe como dolor, opresivo, punzante o urente, localizado en el tórax, la zona interescapular o el epigastrio, desencadenado por la tos o la respiración. En algunas pacientes empeora por la noche, al tumbarse, con la tos o el aire frío; en otras, mejora al incorporarse o en supino, durmiendo de lado, al presionar en círculos sobre la zona del esternón, al apretarse el pecho, al cambiar de postura, con paracetamol o con diazepam. Las profesionales tienen muchas dificultades para describirla.
El dolor de cabeza se presenta como primer síntoma o en la primera semana, de aparición súbita o progresiva, generalmente opresivo, de localización variable, asociado a fiebre o cansancio, y diferente del dolor de cabeza habitual. Es intenso, pero varía a lo largo del día, siendo más perceptible durante la tarde-noche. Puede empeorar con las comidas o con el movimiento, y puede ser constante, responder a paracetamol, a ibuprofeno o a ningún analgésico. Solo algunas profesionales lo mencionan.
El malestar respiratorio se localiza en las vías bajas o en la garganta, descrito como dificultad para entrar el aire, mayor esfuerzo para respirar o presión en el pecho. Su importancia se valora en relación con las actividades que lo empeoran, como hablar, caminar o realizar pequeños esfuerzos cotidianos. A pesar de que las pacientes a menudo no lo describen como ahogo, las profesionales etiquetan las sensaciones respiratorias desagradables como disnea y constatan la dificultad de su valoración telefónica y la discordancia entre el síntoma y los signos.
La diarrea se describe como pastosa, acuosa o mixta, con pocas deposiciones al día, pero las informantes solo la refieren al ser preguntadas y en general la atribuyen a otras causas (medicación, algo que han comido). Las profesionales reportan que la diarrea es más frecuente de lo que inicialmente describía la literatura.
Las alteraciones del olfato (disosmia, fantosmia y anosmia) suelen presentarse asociadas a alteraciones del gusto (disgeusia y ageusia), suelen aparecer en la primera semana y se recuperan progresivamente en la mayoría de los casos. Las profesionales inciden en que es un síntoma al que prestaron atención cuando los medios lo visibilizaron.
La descripción de las molestias en la garganta engloba diferentes sensaciones: cosquilleo, ardor, sequedad, dolor, que aparecen de forma continuada o con la tos o el habla. Su intensidad es variable y pueden mejorar con paracetamol o líquidos calientes. Solo algunas profesionales mencionan la odinofagia, pero no detallan sus características.
Los síntomas de vías respiratorias altas más frecuentes fueron la rinorrea y la congestión nasal, seguidos de los estornudos. Aparecen más representados en las pacientes catalogadas como leves. Tanto las profesionales como las pacientes no los orientaron a la COVID-19, sino como parte de un resfriado o de una gripe.
Varias pacientes mencionan sueño excesivo durante el día, que se describe como incontrolable o como muchas ganas de dormir. Algunas lo asocian con fatiga y cansancio. Las profesionales no lo mencionan.
Las pacientes tienen dudas en relación con los síntomas que presentan y minimizan los síntomas iniciales, atribuyéndolos a otros factores. La sensación de falta de aire y las molestias en el pecho causan dudas a pacientes y profesionales, que a veces las atribuyen a ansiedad, sobre todo en las mujeres.
Las pacientes con enfermedad moderada relatan mayor persistencia de los síntomas que las que presentan enfermedad leve. Entre los síntomas persistentes destacan dolor de cabeza, cansancio, tos, falta de apetito, alteraciones del olfato y molestias en el pecho. Las profesionales describen síntomas que duran más allá de los 30 días del inicio y cómo cuestionan la existencia de los síntomas persistentes.
No se observa ningún patrón temporal que se relacione de manera predominante con un síntoma en concreto. Los diferentes síntomas aparecen de forma fluctuante, en combinaciones diversas, se solapan en el tiempo y tienen una duración y una intensidad variables. Un mismo síntoma difiere mucho en su presentación y evolución en las distintas personas. Esta variabilidad también se refleja en las narrativas profesionales.
DiscusiónNuestro estudio constata la diversidad y la riqueza en la descripción de síntomas por parte de las pacientes, que atribuimos a la preocupación y la extrañeza ante algunos de ellos. Por este motivo, para nombrar los síntomas decidimos usar una denominación más amplia que recogiera otros matices: malestar respiratorio en lugar de disnea, cansancio en lugar de fatiga o astenia, y falta de apetito en lugar de anorexia. En las profesionales se perciben dificultades para traducir en síntomas ya establecidos lo que dicen las pacientes. Lo suelen achacar a que las pacientes «no se explican bien», y tienden a usar términos predeterminados (disnea) que simplifican la complejidad del síntoma (no poder coger todo el aire, sensación de tener que respirar más rápido), constriñen la mirada profesional y dificultan la construcción semiológica de la enfermedad.
Los datos obtenidos de la exploración física fueron limitados debido a la atención predominantemente telefónica y al hecho, recogido en las narrativas de las profesionales, de que se redujera a la auscultación y la toma de constantes, pues se orientó a descartar gravedad respiratoria y no al diagnóstico de la enfermedad. Se perdieron la riqueza y el poder simbólico8 de cuidado que podía aportar, generando un vacío semiológico. El miedo al contagio por parte de las profesionales también pudo influir.
La variabilidad en el patrón temporal y la diversidad en la combinación de los síntomas nos parece que constituyen unas características muy relevantes de la enfermedad, que la diferencian de otros cuadros respiratorios similares9 en los que unos síntomas suceden a otros, llegan a un clímax y mejoran hasta resolverse.
Nuestros datos destacan la dificultad de precisar el inicio del cuadro y no nos permiten inferir ningún síntoma como prodrómico de la enfermedad. Los síntomas iniciales como el cansancio, los síntomas respiratorios de vías altas y las diarreas se atribuyen, respectivamente, a un exceso de actividad, un resfriado, ingerir alimentos en mal estado o gastroenteritis; pasan desapercibidos por banales y no se asocian a la COVID-19, pudiendo estar presentes días o semanas antes de que el paciente consulte. Estas situaciones pueden causar un retraso diagnóstico y del estudio de contactos.
La frecuencia de algunos síntomas (malestar general, cansancio, falta de apetito, pérdida de peso y síntomas de vías respiratorias altas) observada difiere de la referida en la literatura, basada generalmente en datos recogidos de registros hospitalarios (fiebre, tos y disnea). La variabilidad de síntomas con que se presenta la enfermedad nos plantea si el relato construido a partir de los casos graves es el más representativo para definir la COVID-19 y el más adecuado para hacer su detección en atención primaria (donde importa la sensibilidad diagnóstica además de la detección de la gravedad), o para difundir a la población.
Atendiendo al relato de las informantes, creemos que la mayor parte de las clasificadas como leves fueron realmente casos moderados, dada la presencia de cansancio y de otros muchos síntomas (p. ej., opresión torácica, dolor de cabeza). La falta de apetito, la pérdida de peso y el cansancio también se consideran un marcador inespecífico de gravedad10–12. En estos casos, la etiqueta de leve infravalora la experiencia de sufrimiento e incapacidad que provocaron los síntomas.
Mención especial merece la incursión de los medios de comunicación en la construcción del relato de la enfermedad, tanto al difundir nuevos síntomas13 (alteraciones del olfato y el gusto) o síntomas persistentes14,15 como al consolidar la descripción hospitalaria de la COVID-19 en el imaginario colectivo (imágenes y número de ingresados en las unidades de cuidados intensivos, reporte diario de fallecidos).
Limitaciones del estudio y futuros estudiosEl contexto temporal condicionó aspectos del estudio: la recogida de datos se realizó durante la primera ola, cuando muchos de los síntomas que posteriormente se han asociado a la COVID-19 no se relacionaban con la enfermedad, mientras que el análisis se hizo durante la segunda y la tercera olas. Ante la urgencia por recoger información, se priorizó la obtención rápida de resultados y se desestimó la ampliación de las muestras, pero la presión asistencial de la propia pandemia impidió cumplir el cronograma. La falta de pluridisciplinariedad del equipo investigador y que algunas pacientes informantes fueran profesionales sanitarias hacen predominar el paradigma médico en el análisis.
Futuros estudios deberían analizar otros síntomas relacionados con la COVID-19 (neurológicos, cognitivos, etc.), síntomas persistentes, la presentación clínica en ancianos, el patrón temporal de la enfermedad, replantear la clasificación de la gravedad (incluyendo afectación de la funcionalidad y de la calidad de vida) y profundizar en cómo las distintas representaciones de la enfermedad influyen en la actuación de pacientes y profesionales.
ConclusionesAtender a la narración de las pacientes se hace imprescindible para reparar la injusticia epistémica y como herramienta de conocimiento necesaria ante una enfermedad nueva. En atención primaria, la COVID-19 se presenta de formas diversas, no solo respiratorias, con síntomas múltiples, frecuentemente difíciles de etiquetar, y con patrones temporales variables. Más de 1 año tras el inicio de la pandemia, los protocolos oficiales16 para atención primaria continúan centrando el diagnóstico en el cuadro respiratorio y manteniendo la fiebre, la tos y la disnea como síntomas principales de presentación. Se deberían incluir en el mismo nivel de sospecha síntomas no respiratorios como cansancio, falta de apetito, dolor muscular y articular, y formas respiratorias paucisintomáticas como síntomas de vías altas.
Disponibilidad de bases de datos y material para réplicaLas autoras continúan trabajando en el análisis de los datos de investigación, por lo que el informe de resultados queda disponible a petición de particulares. Remitir la petición a la autora de correspondencia.
Existen pocos estudios de caracterización de síntomas leves o moderados de la COVID-19 en atención primaria. No hemos encontrado ningún estudio cualitativo que ahonde en la descripción de los síntomas por parte de las pacientes, en la necesidad de romper la injusticia epistémica para construir el relato de una enfermedad nueva ni en la discordancia entre la descripción del síntoma que hacen las pacientes y la denominación que le dan las profesionales.
¿Qué añade el estudio realizado a la literatura?Aporta el valor y la riqueza de la descripción sintomática detallada de la COVID-19 leve y moderada desde la perspectiva de las pacientes en la construcción, junto con las profesionales, de la presentación de la COVID-19 en atención primaria. Muestra la variabilidad semiológica y del patrón temporal de la COVID-19 en los cuadros leves y moderados en atención primaria, que difieren de la descripción predominante de la enfermedad en el imaginario popular, basada en casos hospitalarios. Las profesionales imponen al síntoma que describen las pacientes términos médicos preexistentes y lo resignifican, perdiendo los matices que deberían ayudar a definir con mayor detalle el cuadro clínico que observan y a obtener una mejor definición de una enfermedad nueva.
¿Cuáles son las implicaciones de los resultados obtenidos?La descripción de la COVID-19 en la voz de las pacientes se ajusta más a la realidad de la presentación de la enfermedad en atención primaria, facilita el diagnóstico por parte de las profesionales y el reconocimiento precoz de los síntomas por parte de la población.
Manuel Franco.
Declaración de transparenciaLa autora principal (garante responsable del manuscrito) afirma que este manuscrito es un reporte honesto, preciso y transparente del estudio que se remite a Gaceta Sanitaria, que no se han omitido aspectos importantes del estudio, y que las discrepancias del estudio según lo previsto (y, si son relevantes, registradas) se han explicado.
Contribuciones de autoríaG. Torrell y M.J. Fernández de Sanmamed elaboraron el protocolo del estudio. El análisis, la discusión, las conclusiones y la redacción del manuscrito corresponden a M. Sánchez-Amat, A. Rovira y G. Torrell, con la supervisión de M.J. Fernández de Sanmamed (investigadora externa).
AgradecimientosA las investigadoras de campo, Antonia Raya, Albert Planes, M. José Herrero, Nani Vall-Llosera, M. Ángeles González, Estefanía Gallego, Marta Cantero, Tania Fernández Gago, Nerea Mogeda Marina, Marta Terol y Alba Fernández Blanco, que participaron en la construcción de la muestra y realizaron las entrevistas.
A las pacientes informantes, que compartieron detalladamente las vivencias de sus síntomas, y a las profesionales participantes, que describieron los síntomas de sus pacientes. Ellas y ellos han dotado de contenido este estudio.
FinanciaciónNinguna.
Conflictos de interesesTodo el equipo de investigación es defensor de un sistema público de salud, universal y gratuito, con la atención primaria como eje del sistema sanitario. G. Torrell, M. Sánchez-Amat y A. Rovira trabajan en atención primaria del Sistema Nacional de Salud y son socias del Fòrum Català d’Atenció Primària. G. Torrell es asesora técnica del Col·lectiu d’Afectades i Afectats per Símptomes Persistents de COVID-19 a Catalunya.
Nota de las autoras: dado que las investigadoras y la mayoría de personas informantes somos mujeres, hemos optado por utilizar el género femenino como universal; también porque hacerlo supone un esfuerzo, tanto en la escritura como en la lectura, que visibiliza el sesgo de género.