Las reacciones adversas a medicamentos (RAM) son un problema sanitario relevante. El objetivo fue revisar los estudios publicados que han analizado los costes de las RAM en cualquier ámbito asistencial.
MétodosSe realizó una búsqueda de artículos publicados en bases bibliográficas (1970-2010). Se identificaron 28 estudios y se seleccionaron 16 que incluyeron casos de RAM según la definición de la Organización Mundial de la Salud. Se revisó la información relacionada con las características del diseño de los estudios, los tipos de costes analizados y los resultados descritos.
ResultadosLas características del diseño y de las poblaciones incluidas en los estudios fueron heterogéneas. Sólo en dos se definió explícitamente la perspectiva del estudio. Sólo cinco estudios compararon los casos de los pacientes con RAM con controles apareados sin RAM. Todos los estudios analizaron los costes directos sanitarios, pero ninguno los costes indirectos o intangibles. En 14 estudios se analizaron los costes de los días de hospitalización. El porcentaje medio (DE) de RAM fue de 3,04% (2,3) [mediana 2,4%, mínimo 0,70% y máximo 26,1%]. La mediana de días de hospitalización de los pacientes con RAM fue de 8,8 días (intervalo de 0,15 a 19,2 días). Los sistemas de contabilidad y los costes monetarios fueron muy variables.
ConclusiónLos estudios sobre los costes de las RAM tienen diseños heterogéneos, han evaluado los costes directos sanitarios hospitalarios y sus resultados indican que las RAM generan costes significativos. Son necesarios estudios sobre los costes de las RAM realizados con una metodología adecuada.
Adverse drug reactions (ADRs) are an important healthcare problem. The objective of this study was to review published articles analyzing the cost of ADRs in any healthcare setting.
MethodWe conducted a search of articles published on the cost of ADRs in the bibliographic databases from 1970 to 2010. We identified 28 studies and selected 16 that included cases of ADR fitting the World Health Organization's definition of these events. The information on the characteristics of the study design, the types of costs analyzed and the reported results were reviewed.
ResultsThe design features and populations included in the studies were heterogeneous. Only two studies explicitly defined the perspective adopted. Only five studies compared cases of ADR with matched controls without ADRs. All studies analyzed direct healthcare costs, but none analyzed indirect or intangible costs. Fourteen publications analyzed the costs of length of hospital stay. The average (SD) percentage of ADRs was 3.04% (0.2) [median 2.4%, range 0.7% to 26.1%]. The median length of hospital stay in patients with ADRs was 8.8 days (range: 0.15 to 19.2 days). Accounting systems and monetary costs varied widely.
ConclusionStudies on the costs of ADRs are highly heterogeneous and have evaluated direct healthcare costs in hospitals. Their results indicate that ADRs generate substantial costs. More studies using appropriate methodology are needed on the costs of ADRs.
Los medicamentos se utilizan con fines diagnósticos, terapéuticos o preventivos, pero también pueden causar efectos indeseados, que a veces requieren asistencia médica1,2. La Organización Mundial de la Salud (OMS) define las reacciones adversas a medicamentos (RAM) como todo efecto perjudicial y no deseado que se presenta después de la administración de un agente farmacológico a las dosis normalmente utilizadas en los humanos para la profilaxis, el diagnóstico o el tratamiento de una enfermedad, o con objeto de modificar una función biológica2,3. Las RAM son un problema de gran trascendencia sanitaria y económica. A partir de los resultados del estudio APEAS4, que evaluó la incidencia de efectos adversos en atención primaria tras la revisión de más de 96.000 consultas durante el año 2006, se ha estimado que casi 19 millones de efectos adversos serían atribuibles a medicamentos, de los que algo más de un millón serían graves. Se han publicado diversos estudios que han evaluado el impacto de las RAM o los acontecimientos adversos por medicamentos en los costes sanitarios5–10. Sin embargo, a menudo estos estudios no han distinguido las RAM de otros problemas relacionados con el uso de medicamentos (p. ej. los errores de medicación o los acontecimientos adversos)5,6. Además, aunque se han realizado revisiones sobre el coste de las RAM7–10, no se ha identificado una revisión sistemática de los estudios publicados sobre este tema, ni de su calidad metodológica. El objetivo de esta revisión fue evaluar la metodología y los resultados de los estudios que han analizado el coste de las RAM.
Material y métodosSe realizó una búsqueda de artículos en la base de datos bibliográfica PubMed, en el periodo comprendido entre el 1 de enero de 1970 y el 31 de diciembre de 2010, utilizando los términos MeSH “Drug toxicity”, “Cost and cost analysis”, “Cost of illness” y “Health Care Cost”, y los términos libres “Adverse Drug Reaction”, “Adverse Drug Effects” y “Side Effects of Drugs”. Por otra parte, también se realizó una búsqueda en las bases bibliográficas NHS Economic Evaluation Database (NHS EED), Índice Médico Español (IME) e Índice Bibliográfico Español en Ciencias de la Salud (IBECS), y una búsqueda manual de artículos a partir de las referencias bibliográficas citadas en los artículos seleccionados. No se contactó con los investigadores para solicitar información adicional ni aclaraciones. De los artículos seleccionados, sólo se incluyeron los estudios que evaluaron los costes de las RAM identificadas en la práctica clínica. Se consideró como RAM la definición de la OMS2,3 y del Real Decreto de Farmacovigilancia 1344/200711, es decir, «cualquier respuesta a un medicamento que sea nociva o no intencionada, y que tenga lugar a las dosis que normalmente se aplican en el ser humano, para la profilaxis, el diagnóstico o el tratamiento de enfermedades, o para la restauración, corrección o modificación de funciones fisiológicas». Se excluyeron los estudios basados en estimaciones teóricas y los que incluyeron como RAM acontecimientos clínicos que no se ajustaran a la definición anterior.
De cada artículo, mediante un cuaderno estructurado de recogida de datos, se recogió información de las siguientes variables: área geográfica del estudio, periodo de tiempo analizado, diseño del estudio, número de pacientes incluidos, características demográficas de los pacientes, demanda asistencial originada por la RAM, métodos de identificación y de evaluación de causalidad de las RAM, porcentaje de RAM, tipo y gravedad de RAM, fármacos implicados, recursos asistenciales utilizados para tratar las RAM, tipo de costes analizados, métodos de valoración de los costes, y resultados de costes en términos de días de hospitalización y costes monetarios. Se utilizó una lista guía ad hoc, elaborada a partir de otras listas guía de estudios farmacoeconómicos12, para evaluar la metodología de los estudios sobre el coste de las RAM. Los costes monetarios se han expresado en las monedas descritas en los estudios, y en los casos en que se mencionaba más de una moneda, el orden de preferencia utilizado fue el dólar americano, el euro y finalmente otras monedas nacionales.
Se realizó una estadística descriptiva de las variables cualitativas (frecuencias) y cuantitativas (medias, desviaciones estándar, mediana y margen inferior y superior). Para el análisis estadístico se utilizó el paquete estadístico SPSS® 12.0 para Windows.
ResultadosSelección de los estudiosSe seleccionaron 28 referencias bibliográficas, de las cuales se excluyeron 12 por tratarse de estudios sobre el coste de problemas relacionados con los medicamentos o de acontecimientos adversos que no cumplían con los criterios de la definición de RAM13–24. Los 16 estudios incluidos habían sido publicados en 17 artículos25–41 (los resultados completos de un estudio se publicaron en dos artículos separados)34,35.
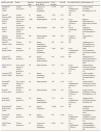
Características de los estudiosLas principales características de los estudios seleccionados se muestran en la tabla 1. Todos los estudios se realizaron en hospitales (16; 100%), 13 (81%) incluyeron los datos de un único hospital y 3 (19%) eran estudios multicéntricos (de 2 a 33 hospitales). Se analizaron los casos de RAM intrahospitalarias en 6 (37,5%) estudios, de RAM que motivaron ingreso hospitalario en 4 (25%), de ambos tipos en 3 (19%), y los casos de RAM que fueron atendidos en los servicios de urgencias hospitalarias en 3 (19%). Los estudios incluyeron en total 180.617 pacientes (mínimo 329 y máximo 91.574), de los cuales 5491 presentaron RAM (mínimo 13 y máximo 2227). La edad media (DE) de los pacientes con RAM era de 59,5 (10) años, con un 45% de hombres y un 55% de mujeres. El método de identificación de las RAM se describía en 15 estudios (94%), y el más frecuente fue la evaluación clínica de los pacientes o la revisión de la historia clínica (12; 75%), seguido de la notificación espontánea (7; 44%) y con menos frecuencia la revisión de los registros informáticos de los pacientes (1; 6,25%) o de las alertas informáticas de las pruebas del laboratorio clínico (1; 6,25%). En 11 estudios (69%) se explicitaba el método utilizado para establecer la relación de causalidad entre los medicamentos y la clínica de los pacientes. El porcentaje medio (DE) de RAM fue de 3,04% (2,3) (mediana 2,4%, mínimo 0,70% y máximo 26,1%). La clínica de las RAM se describía en 14 estudios (87,5%) y la gravedad en 11 (69%). Los medicamentos se indicaban en 15 estudios (94%).
Características generales de los estudios sobre costes de las reacciones adversas a medicamentos
| Estudio, país (año) | Diseño | Duración (días) | Demanda asistencial de las RAM | N total pacientes | % RAM | Gravedad RAM (%) | Medicamentos (%) |
| Stoukides25, EE.UU. (1993) | Cohorte retrospectiva | 182 | Atención en urgencias hospitalarias | 13.703 | 0,86 | Leves (49)Moderadas (39)Graves (12) | Antimicrobianos (35)AINE (8)Antidepresivos (6) |
| Moore26, Francia (1995) | Cohorte retrospectiva | 16 | Ingreso hospitalario | 1.760 | 0,70 | ND | ND |
| Classen27, EE.UU. (1997) | Caso-control anidado en cohorte retrospectiva | 1.460 | Intrahospitalaria | 91.574 | 2,43 | Leves (2)Moderadas (92)Graves (6) | Opiáceos (ND)Antibióticos (ND)Cardiovasculares (ND) |
| Bates28, EE.UU. (1997) | Caso-control anidado en cohorte retrospectiva | 182 | Intrahospitalaria | 4.108 | 4,96 | Graves (42)Mortales (1) | Analgésicos (30)Antibióticos (30)Antineoplásicos (8) |
| Lapeyre-Mestre29, Francia (1997) | Cohorte retrospectiva | 365 | Intrahospitalaria (selección)a | 3.429 | 5,00 | No graves (38)Graves (62) | Antineoplásicos (100) |
| Moore30, Francia (1998) | Cohorte prospectiva | 182 | Ingreso hospitalario e intrahospitalaria | 329 | 3,00 | ND | Antihipertensivos (16)Antidepresivos (9)Antibióticos (8) |
| Ayani31, España (1999) | Cohorte prospectiva | 31 | Atención en urgencias hospitalarias | 5.209 | 2,60 | Leves (72)Moderadas (26)Graves (2) | AINE (25,5)Antibióticos (21)Cardiovasculares (20) |
| Lagnaoui32, Francia (2000) | Cohorte prospectiva | 116 | Ingreso hospitalario e intrahospitalaria | 444 | 26,10 | ND | Antihipertensivos (ND)Antimicrobianos (ND)Antipsicóticos (ND) |
| Shu33, EE.UU. (2000) | Caso-control anidado en cohorte prospectiva | 153 | Intrahospitalaria | 9.311 | 2,10 | Leves (27)Moderadas (56)Graves (17) | Antimicrobianos (17)Cardiovasculares (17)Antineoplásicos (15) |
| Detourney34,35, Francia (2000) | Estudio transversal | 14 | Ingreso hospitalario (selección)b | 3.317 | 3,19 | ND | Cardiovasculares (26)Antineoplásicos (8)Antitrombóticos (8) |
| Dormann36, Alemania (2000) | Caso-control anidado en cohorte prospectiva | 214 | Intrahospitalaria | 379 | 11,87 | Leves (48)Moderadas (46)Graves (6) | Antimicrobianos (18)Cardiovasculares (5)Antipsicóticos (4) |
| Bordet37, Francia (2001) | Cohorte prospectiva | 547 | Intrahospitalaria | 16.916 | 1,98 | Leves (53)Moderadas (34)Graves (13) | Cardiovasculares (36)Medios contraste (20)Antibióticos (14) |
| Ramesh38, India (2003) | Cohorte prospectiva | 241 | Ingreso hospitalario e intrahospitalaria | 3.717 | 4,40 | Leves (43)Moderadas (47)Graves (10) | Antimicrobianos (29)Cardiovasculares (18)AINE (10) |
| Pirmohamed39, Reino Unido (2004) | Cohorte prospectiva | 181 | Ingreso hospitalario | 18.820 | 6,50 | ND | Antihipertensivos (35)AINE (30)Antitrombóticos (10,5) |
| Dormann40, Alemania (2004) | Cohorte prospectiva | 546 | Ingreso hospitalario | 630 | 23,00 | Leves (54)Moderada (44)Graves (1) | Neurológicos (23)Medios contraste (16)Antitrombóticos (14) |
| Patel41, India (2007) | Cohorte prospectiva | 46 | Atención en urgencias hospitalarias | 6.899 | 3,84 | Leves (18)Moderadas (75)Graves (7) | Antimicrobianos (52)Antiepilépticos (36)Antitrombóticos (30) |
RAM: reacciones adversas a medicamentos; AINE: antiinflamatorios no esteroideos; ND: no decrito.
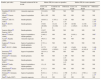
En la tabla 2 se muestran los resultados de la evaluación metodológica de los estudios. Sólo en 2 (12,5%) se definió explícitamente la perspectiva del estudio de costes, que fue la del Sistema Público de Salud31 o la del hospital41. Las fuentes de donde se obtuvieron los datos de morbilidad y mortalidad se especificaban en todos los estudios (visitas médicas, historias clínicas, notificaciones espontáneas o registros informatizados con los datos de los pacientes), y también el tipo de recursos sanitarios analizados (principalmente los días de hospitalización). La fuente para los precios o tarifas de los recursos utilizados para tratar las RAM se describía en 10 estudios. Todos los estudios presentaron los costes directos sanitarios, y ninguno analizó los costes directos no sanitarios, los indirectos ni los intangibles. Sólo tres estudios (19%) realizaron un análisis de sensibilidad27,28,30.
Evaluación de la calidad de los estudios de costes de las reacciones adversas a medicamentos
| Criterios de evaluación | Sí N (%) | No N (%) |
| Aspectos generales | ||
| 1. ¿El estudio tiene como objetivo principal el análisis de los costes? | 13 (81) | 3 (19) |
| 2. ¿En el estudio se explicita la perspectiva adoptada? | 2 (12,5) | 14 (87,5) |
| 3. ¿El estudio define claramente el tipo de costes que analiza? | 3 (19) | 13 (81) |
| Métodos utilizados para determinar la cantidad de recursos utilizados | ||
| 4. ¿El estudio describe las fuentes de los datos de morbimortalidad utilizadas? | 16 (100) | 0 |
| 5. ¿El estudio describe el tipo de recursos sanitarios utilizados? | 16 (100) | 0 |
| 6. ¿El estudio describe el tipo de recursos no sanitarios analizados? | 0 | 16 (100) |
| 7. ¿El estudio describe el tiempo del paciente (remunerado o no) como variable? | 0 | 16 (100) |
| 8. ¿El estudio describe el método de valoración del tiempo? | 0 | 16 (100) |
| 9. ¿El estudio describe el tipo de costes intangibles analizados? | 0 | 16 (100) |
| 10. ¿El estudio describe el método utilizado en el cálculo de costes intangibles? | 0 | 16 (100) |
| Métodos utilizados para determinar el valor económico de los recursos (precios) | ||
| 11. ¿El estudio utiliza datos primarios para el cálculo del valor monetario de los recursos? | 15 (94) | 1 (6) |
| 12. ¿El estudio describe la fuente de estimación monetaria de los recursos utilizados? | 10 (62,5) | 6 (37,5) |
| 13. ¿El estudio describe la asignación de precios al tiempo? | 0 | 16 (100) |
| 14. ¿El estudio describe los índices de descuento? | 0 | 16 (100) |
| 15. ¿El estudio especifica el año de referencia en que se basan los datos estimados? | 5 (31) | 11 (69) |
| Presentación de los resultados | ||
| 16. ¿El estudio presenta los costes directos? | 16 (100) | 0 |
| 17. ¿El estudio presenta los costes directos sanitarios? | 16 (100) | 0 |
| 18. ¿El estudio presenta los costes directos sanitarios desglosados? | 3 (19) | 13 (81) |
| 19. ¿El estudio presenta los costes directos no sanitarios? | 0 | 16 (100) |
| 20. ¿El estudio presenta los costes indirectos? | 0 | 16 (100) |
| 21. ¿El estudio presenta los costes intangibles? | 0 | 16 (100) |
| 22. ¿El estudio presenta un análisis de sensibilidad de los resultados? | 3 (19) | 13 (81) |
Los diferentes tipos de recursos sanitarios analizados para realizar el cálculo de los costes se detallaban en todos los estudios (tabla 3). Los días de ingreso hospitalario se evaluaban en 14 estudios (87,5%), y además, en dos también se analizaron los días de ingreso en la unidad de cuidados intensivos28,38. Otros recursos sanitarios evaluados para el cálculo de los costes fueron las pruebas de laboratorio (5; 31%), los medicamentos (5; 31%), las pruebas radiológicas convencionales (3; 19%), los procedimientos invasivos y no invasivos (2; 12,5%), las visitas a los servicios de urgencias hospitalarias (2;12,5%), la cirugía (2; 12,5%), la atención del personal médico o de enfermería (2; 12,5%), las pruebas endoscópicas (1; 6%) y el uso de tomografía computarizada (1; 6%).
Tipo de recursos analizados y métodos de cálculo de los costes
| Estudio | Tipo de recursos/moneda | Método de cálculo de los costes |
| Stoukides25 | Visita de urgencias/dólares USA | Costes basados en características demográficas y clínicas de los pacientes y de los precios hospitalarios |
| Moore26 | Días de hospitalización/francos franceses y libras esterlinas | Días de hospitalización multiplicados por el coste de un día de hospitalización |
| Classen27 | Días de hospitalización, medicamentos, pruebas de laboratorio, radiología, cirugía y otros/dólares USA | Sistema informático de contabilidad (SCM) con los costes de todos los aspectos de la atención del hospital |
| Bates28 | Días de hospitalización (UCI y planta), medicamentos, pruebas de laboratorio, radiología y cirugía/dólares USA | Precios de los recursos según el sistema de precios de uno de los hospitales del estudio multiplicados por las veces que se utilizaron los recursos |
| Lapeyre-Mestre29 | Días de hospitalización/francos franceses | Costes calculados para cada servicio del hospital por la tarifa diaria según el sistema de precios del hospital |
| Moore30 | Días de hospitalización/euros, francos franceses, libras esterlinas | Días adicionales de hospitalización multiplicados por el coste de un día de hospitalización en un servicio médico |
| Ayani31 | Días de hospitalización, visita de urgencias, visita especialista, pruebas de laboratorio, medicamentos, radiología de tórax y abdomen, endoscopias, tomografía computarizada/ECU, dólares USA | Precio de cada recurso utilizado según la dirección del hospital por los recursos utilizados. Los costes diarios de hospitalización incluyeron los costes fijos («costes hoteleros») y los costes variables (tiempo de los profesionales sanitarios, suministros y otros) |
| Lagnaoui32 | Días de hospitalización/euros | Días de hospitalización multiplicados por el coste de un día de hospitalización en un servicio médico |
| Shu33 | Días de hospitalización/dólares USA | Precios de la hospitalización convertidos en costes |
| Detournay34,35 | Días de hospitalización/francos franceses | Días de hospitalización multiplicados por el coste de un día de hospitalización a partir de un sistema de contabilidad (AP-HP) |
| Dormann36 | Días de hospitalización/euros y dólares USA | Días adicionales de hospitalización multiplicados por el coste de un día de hospitalización |
| Bordet37 | Días adicionales de hospitalización, pruebas de laboratorio, pruebas adicionales, procedimientos no invasivos e invasivos, tratamientos adicionales/euros y dólares USA | Precios de los recursos convertidos en costes |
| Ramesh38 | Atención médica o de enfermería adicional, medicamentos y dispositivos, pruebas de laboratorio, procedimientos invasivos y no invasivos, ingreso en UCIa/rupias indias y dólares USA | Precios de los recursos convertidos en costes |
| Pirmohamed39 | Días de hospitalización/libras esterlinas, euros, dólares USA | Coste diario de ocupación de una cama hospitalaria |
| Dormann40 | Días de hospitalización/euros | Días de hospitalización multiplicados por el coste de un día de hospitalización |
| Patel41 | Días de hospitalización/rupias indias y dólares USA | Días de hospitalización multiplicados por el coste de un día de hospitalización |
SCM : Standard Cost Management; UCI: unidad de cuidados intensivos; ECU : Unidad Monetaria Europea; AP-HP Assistence Publique-Hôpitaux de Paris.
Los días de hospitalización de los pacientes con RAM han sido variables en los estudios, con una mediana de 8,8 días y un intervalo de 0,15 a 19,2 días (tabla 4). En los 10 estudios en que se utilizaron controles de pacientes sin RAM, la mediana de días adicionales de hospitalización de los pacientes con RAM respecto a los controles fue de 3,5 días, con un intervalo de 0,7 a 8,5 días. En los cinco estudios que compararon los casos de RAM con controles sin RAM apareados y ajustaron el análisis según diferentes características, la mediana de días adicionales de hospitalización fue de 3,5 días, con un intervalo de -2,6 a 9,5 días.
Duración del periodo de hospitalización de los pacientes en los estudios sobre costes de las reacciones adversas de medicamentos
| Estudio, país (año) | Demanda asistencial de las RAM | Media (DE) de días de hospitalización no ajustados | Media (DE) de días de hospitalización ajustados | ||||
| Casos con RAM | Controles sin RAM | Diferencia | Casos con RAM | Controles sin RAM | Diferencia | ||
| Stoukides25, EE.UU (1993) | Atención urgencias | ND | ND | ND | ND | ND | ND |
| Moore26, Francia (1995) | Ingreso hospitalario | 0,15 (-) | ND | ND | ND | ND | ND |
| Classen27, EE.UU. (1997) | Intrahospitalaria | 7,69 (-) | 4,46 (-) | 1,74 (-) | ND | ND | 1,91 (-)a |
| Bates28, EE.UU. (1997) | Intrahospitalaria | 11,9 (15,8) | 11 (12) | 0,9 (-) | 12,6 (0,83) | 10,4 (0,83) | 2,2 (-)b |
| Lapeyre-Mestre29, Francia (1997) | Intrahospitalaria | 7,51 (-) | ND | ND | ND | ND | ND |
| Moore30, Francia (1998) | Intrahospitalaria | 19,2 (-) | 10,7 (-) | 8,5 (-) | 17,7 (1,9) | 10,9 (0,5) | 6,8 (-)c |
| Ingreso hospitalario | 13,9 (-) | 10,7 (-) | 3,2 (-) | 8,3 (2,9) | 10,9 (0,5) | -2,6 (-)c | |
| Ayani31, España (1999) | Atención urgencias | 4 (-) | ND | ND | ND | ND | ND |
| Lagnaoui32, Francia (2000) | Intrahospitalaria | 11,2 (-) | 5,3 (-) | 5,9 (-) | ND | ND | ND |
| Lagnaoui32, Francia (2000) | Ingreso hospitalario | 6,0 (-) | 5,3 (-) | 0,7 (-) | ND | ND | ND |
| Shu33, EE.UU. (2000) | Intrahospitalaria | 10,6 (0,68) | 6,8 (0,88) | 3,8 (-) | 7,7 (1,96) | 3,9 (1,96) | 3,8 (-)d |
| Detourney34,35, Francia (2000) | Ingreso hospitalario | 9,7 (-) | ND | ND | ND | ND | ND |
| Dormann36, Alemania (2000) | Intrahospitalaria | 7,5 (-) | 4 (-) | 3,5 (-) | ND | ND | ND |
| Bordet37, Francia (2001) | Intrahospitalaria | 11 (-) | 7 (-) | 4 (-) | ND | ND | ND |
| Ramesh38, India (2003) | Ingreso hospitalario e intrahospitalaria | ND | ND | ND | ND | ND | ND |
| Pirmohamed39, Reino Unido (2004) | Ingreso hospitalario | 8 (-) | ND | ND | ND | ND | ND |
| Dormann40, Alemania (2004) | Ingreso hospitalario | 16,7 (13,4) | 9,2 (9,9) | 7,5 (-) | 17 (5) | 7,5 (5,2) | 9,5 (-)e |
| Patel41, India (2007) | Atención urgencias | 5 (-) | ND | ND | ND | ND | ND |
RAM: reacciones adversas a medicamentos; DE: desviación estándar; ND: no descrito.
El ajuste del cálculo de los días de hospitalización se realizó por los siguientes factores:
En la tabla 5 se muestran los costes monetarios descritos en los estudios, que han sido muy variables. En los cuatro estudios que compararon los casos de RAM con controles apareados sin RAM y ajustaron el análisis según diferentes características, la mediana de costes adicionales atribuibles a RAM fue de 3332 dólares americanos, con un intervalo de 2262 a 5456 dólares americanos.
Costes de las reacciones adversas a medicamentos descritos en los estudios
| Estudio, país (año) | Demanda asistencial de las RAM | Media (DE) de costes no ajustados | Media (DE) de costes ajustados | ||||
| Casos con RAM | Controles sin RAM | Diferencia | Casos con RAM | Controles sin RAM | Diferencia | ||
| Stoukides25, EE.UU. (1993) | Atención urgencias | 334 (242) $ | ND | ND | ND | ND | ND |
| Moore26, Francia (1995) | Ingreso hospitalario | 500 (-) FF | ND | ND | ND | ND | ND |
| Classen27, EE.UU. (1997) | Intrahospitalaria | 10.010 (-) $ | 5.355 (-) $ | 5.355 (-) $ | ND | ND | 2.262 (-) $a |
| Bates28, EE.UU. (1997) | Intrahospitalaria | 15.601 (26.926) $ | 14.214 (19.100) $ | 1.387 (-) $ | 16.580 (1.258) $ | 13.336 (1.258) $ | 3.244 (-) $b |
| Lapeyre-Mestre29, Francia (1997) | Intrahospitalaria | 33.037 (610) FF | ND | ND | ND | ND | ND |
| Moore30, Francia (1998) | Ingreso hospitalario e intrahospitalaria | 2.940 (-) € | ND | ND | 2.610 (-) € | ND | NDc |
| Ayani31, España (1999) | Atención urgencias | 340,5 (-) $ | ND | ND | ND | ND | ND |
| Lagnaoui32, Francia (2000) | Ingreso hospitalario e intrahospitalaria | 2.721 (-) € | ND | ND | ND | ND | ND |
| Shu33, EE.UU. (2000) | Intrahospitalaria | 22.775 (1.959) $ | 17.292 (1.959) $ | 5.483 (-) $ | 15,650 (4.358) $ | 10.194 (4.345) $ | 5.456 (-) $d |
| Detourney34,35, Francia (2000) | Ingreso hospitalario | 16.514 (-) FF | ND | ND | ND | ND | ND |
| Dormann36, Alemania (2000) | Intrahospitalaria | ND | ND | 1.400 (-) $ | ND | ND | ND |
| Bordet37, Francia (2001) | Intrahospitalaria | ND | ND | 3.800 (-) $ | ND | ND | ND |
| Ramesh38, India (2003) | Ingreso hospitalario e intrahospitalaria | 15 (-) $ | ND | ND | ND | ND | ND |
| Pirmohamed39, Reino Unido (2004) | Ingreso hospitalario | 3.312 (-) $ | ND | ND | ND | ND | ND |
| Dormann40, Alemania (2004) | Ingreso hospitalario | 6.012 (-) € | 3.312 (-) € | 2.700 (-) € | 6.120 (-) € | 2.700 (-) € | 3.420 (-) €e |
| Patel41, India (2007) | Atención urgencias | 150 (-) $ | ND | ND | ND | ND | ND |
RAM: reacciones adversas a medicamentos; DE: desviación estándar; ND: no descrito; $: dólares USA; €: euros; FF: francos franceses.
El ajuste del cálculo de los días de hospitalización se realizó por los siguientes factores:
Los resultados de la revisión sistemática indican que los estudios que han analizado los costes de las RAM son muy heterogéneos y presentan importantes limitaciones metodológicas. La revisión de Lundkvist y Jönsson9 también concluyó que no había una estimación fiable de los costes sociales de las RAM, porque según estos autores faltaban datos epidemiológicos para establecer una relación entre el consumo de fármacos, las RAM y los costes. La revisión de Goettler et al8 sobre los costes de las RAM que motivaron ingreso hospitalario también indicó problemas metodológicos relacionados con la definición de las RAM, los métodos diagnósticos y la diversidad de las localizaciones geográficas, los centros hospitalarios y las poblaciones estudiadas.
Un problema importante que debe destacarse es el de la validez interna de los estudios sobre el coste de las RAM, porque no todos han definido el concepto de RAM o las han analizado junto con otros problemas relacionados con el uso de medicamentos, como la falta de eficacia, los errores de medicación y la infradosificación5. En nuestra revisión se han excluido varios estudios sobre los costes de los problemas relacionados con medicamentos o con los acontecimientos adversos13–24. La perspectiva de los estudios no se ha descrito de forma explícita, pero puesto que todos se han realizado en hospitales o en servicios hospitalarios, puede deducirse de forma implícita que la perspectiva ha sido hospitalaria. La perspectiva hospitalaria en el análisis de las RAM es limitada porque no considera todos los costes sociales. La perspectiva de los estudios de economía de la salud debería ser, idealmente, la del conjunto de la sociedad42,43. Todos los estudios han analizado los recursos sanitarios, pero ninguno ha considerado los recursos no sanitarios ni la valoración económica del tiempo, remunerado o no remunerado, de los pacientes con RAM, así como los costes intangibles. Por otra parte, no se han identificado estudios de los costes de las RAM en atención primaria, que es el ámbito que genera más consumo de medicamentos. Sin embargo, el estudio APEAS indica que las RAM son los efectos adversos relacionados con medicamentos más frecuentes detectados en atención primaria4. En un futuro deberían realizarse estudios que evaluaran el coste de las RAM en pacientes ambulatorios que no precisan atención hospitalaria.
En esta revisión se ha observado una gran variación en la frecuencia de RAM (desde menos de un 1% hasta un 26%). En otros estudios que han revisado la frecuencia de RAM en pacientes hospitalizados se ha estimado que era de un 4% a un 7%1,2. Los estudios incluidos en esta revisión han sido heterogéneos, porque son diferentes los países donde se han realizado (con sistemas sanitarios muy distintos), los periodos estudiados, el tipo de hospitales, los servicios hospitalarios, las características de la población incluida y los métodos de identificación y de evaluación de las RAM. El horizonte temporal de los estudios ha sido corto, pues alrededor de dos terceras partes han evaluado un tiempo no superior a 6 meses y pocos han tenido un diseño de casos y controles y han comparado los costes del grupo de los pacientes que han tenido una RAM con los de un grupo control sin RAM apareado. Lógicamente, esta heterogeneidad en las características de los estudios y las limitaciones del diseño condicionan problemas de fiabilidad en la estimación de los costes. Por otra parte, hay escasos datos del coste de las RAM en España. Aunque diversos estudios han evaluado el problema de las RAM en nuestro país44, sólo se ha identificado uno que haya evaluado su coste, en concreto el de las RAM como motivo de visita a un servicio de urgencias hospitalario31.
Las fuentes de los valores monetarios de los recursos utilizados han sido los precios y las tarifas de los hospitales, y básicamente los costes más evaluados en todos los estudios eran los relacionados con los costes de la duración de la estancia hospitalaria de los pacientes. De todos los costes directos sanitarios evaluados en los pacientes hospitalizados por RAM, los principales fueron los de la estancia hospitalaria y los de la estancia en las unidades de cuidados intensivos o de pacientes críticos. Por ello, algunos autores han propuesto los días de estancia hospitalaria como una variable intermedia en la evaluación de los costes directos sanitarios de los pacientes hospitalizados a consecuencia de una RAM8. En la revisión de Goettler et al8 la duración mediana de la hospitalización fue de 8,7 días, con un margen inferior de 8 y un margen superior de 12. En nuestra revisión, la duración mediana de la hospitalización por RAM fue similar, y supone un incremento medio de 3,5 días adicionales de estancia. Sin embargo, los costes monetarios de las RAM en los estudios han sido variables, y esta variabilidad puede estar condicionada por diferencias en los periodos de estudio, las áreas geográficas, la población, los medicamentos, el tipo y la gravedad de las RAM, entre otros factores. Además, los costes también pueden variar porque los estudios se han realizado en sistemas sanitarios y sistemas de contabilidad de costes muy diferentes. Los costes de las RAM en términos de días de hospitalización parecen ser inferiores en comparación con otros efectos adversos relacionados con la asistencia sanitaria, como las infecciones nosocomiales. Así, la infección nosocomial se ha estimado que supone una prolongación de la estancia hospitalaria entre 6 y 10 días45. No obstante, si se tiene en cuenta la carga de enfermedad global de las RAM (cualquier tipo de RAM, ya sea leve, moderada o grave, y en cualquier ámbito asistencial, ya sea de atención primaria u hospitalario) probablemente su impacto monetario global sea superior al de las infecciones nosocomiales.
Los resultados de la revisión muestran que las RAM son frecuentes y generan un coste para el sistema sanitario, por lo que se requieren medidas encaminadas a su detección y prevención para mejorar la seguridad del paciente y reducir los costes. Actualmente ya hay algunas iniciativas orientadas a mejorar la seguridad de los pacientes relacionada con la asistencia sanitaria, como la Estrategia en Seguridad del Paciente del Ministerio de Sanidad, Política Social e Igualdad. Por otra parte, también existe el Sistema Español de Farmacovigilancia de medicamentos de uso humano, coordinado por la Agencia Española de Medicamentos y Productos Sanitarios, que tiene como objetivo la identificación, la cuantificación, la evaluación y la prevención de los riesgos asociados al uso de los medicamentos ya comercializados. Las estrategias para disminuir las RAM deberían ir orientadas no sólo a conseguir una disminución del volumen de la prescripción de medicamentos, sino también hacia una mejora de la calidad de la prescripción, y por tanto deberían proporcionar información y formación continuada a los profesionales de la salud sobre el manejo adecuado de los medicamentos. Estas medidas, aparte de ser necesarias desde un punto de vista sanitario, también pueden suponer un ahorro económico para el Sistema Nacional de Salud.
Nuestra revisión presenta algunas limitaciones relacionadas con el sistema de búsqueda, pues sólo se seleccionaron estudios identificados en las bases de datos bibliográficas mencionadas en el apartado de métodos, pero no se revisaron otras bases bibliográficas de interés (p. ej., EMBASE). No se realizó una búsqueda en Internet, ni tampoco una búsqueda adicional de estudios no publicados. Por otra parte, la lista guía utilizada en la evaluación de la metodología de los estudios es una adaptación ad hoc de otras listas guía. Sin embargo, nuestro trabajo tiene como principal fortaleza el uso de una metodología sistemática y estructurada de la búsqueda de los estudios publicados y de la recogida de las variables analizadas.
En conclusión, los estudios publicados que han analizado el coste de las RAM han sido heterogéneos, se han realizado en el ámbito hospitalario y presentan limitaciones metodológicas. Sus resultados sugieren que las RAM generan una importante carga económica. Son necesarios más estudios sobre los costes sociales de las RAM, realizados con una metodología adecuada y en nuestro medio.
La seguridad de los medicamentos es una parte esencial de la seguridad de los pacientes. Las reacciones adversas a medicamentos (RAM) son frecuentes, a veces pueden ser graves y tienen una gran repercusión sanitaria y económica. Se han publicado diversos estudios que han evaluado el coste de las RAM, pero no hay ninguna revisión sistemática de ellos.
¿Qué añade el estudio realizado a la literatura?La revisión sistemática de estos estudios indica que los costes de las RAM son importantes, y que los costes más evaluados son los relacionados con la duración de la estancia hospitalaria. Sin embargo, los estudios han sido heterogéneos y presentan limitaciones metodológicas. Son necesarios más estudios sobre los costes de las RAM desarrollados con una metodología adecuada, así como medidas orientadas a la detección y la prevención de las RAM para mejorar la seguridad del paciente y reducir costes.
A. Vallano concibió y diseño el estudio, recogió, analizó e interpretó los datos, y escribió el primer borrador del artículo. A. Agustí participó en el diseño del estudio y recogió los datos. C. Pedrós y J.M. Arnau participaron en el diseño del estudio. Todos los autores aportaron ideas, interpretaron los hallazgos y revisaron los borradores del manuscrito. Todos los autores aprobaron la versión final. A. Vallano es el responsable del artículo.
FinanciaciónNinguna.
Conflictos de interesesNinguno.