El sistema sanitario público español está saturado. Como consecuencia de ello, los profesionales sanitarios muestran síntomas de burnout o desgaste profesional, y la sanidad privada está creciendo más que nunca. Con las numerosas huelgas del colectivo médico se ha revelado la necesidad de que mejoren sus condiciones laborales y económicas, así como su frustración al no poder dedicar el tiempo y la calidad necesaria a los pacientes. Ante esta situación, la respuesta institucional en la mayoría de las comunidades autónomas ha sido suprimir la cláusula de exclusividad que garantizaba un sueldo mayor a cambio de la plena dedicación de los médicos al sector público, pero manteniendo el pago extra. Promover la práctica dual público-privada de los médicos permite que estos tengan más ingresos, pero plantea otras muchas cuestiones que intentamos analizar en este artículo, en el que también discutimos sobre otras medidas y reformas necesarias y urgentes, de mayor calado, que deberían ser abordadas por el gobierno para revertir esta situación tan crítica de nuestro sistema sanitario.
The Spanish public health system is overburdened. As a result, heath care professionals are showing symptoms of burnout, while private health services are expanding more than ever. As revealed by numerous strikes in recent years, health care professionals want better pay and work conditions and feel frustrated by their inability to give proper time and care to their patients. The institutional response from regional governments in Spain has been to remove the exclusivity clause that provided a salary bonus for physicians who worked entirely in the public sector; now all physicians receive this bonus, effectively promoting dual (public and private) practice. Although dual practice may increase the income of physicians and other health professionals, it poses several challenges that are analyzed in this paper. We also discuss alternative and more far-reaching policies that we believe should be implemented by the government in order to deal with the current crisis of the health system.
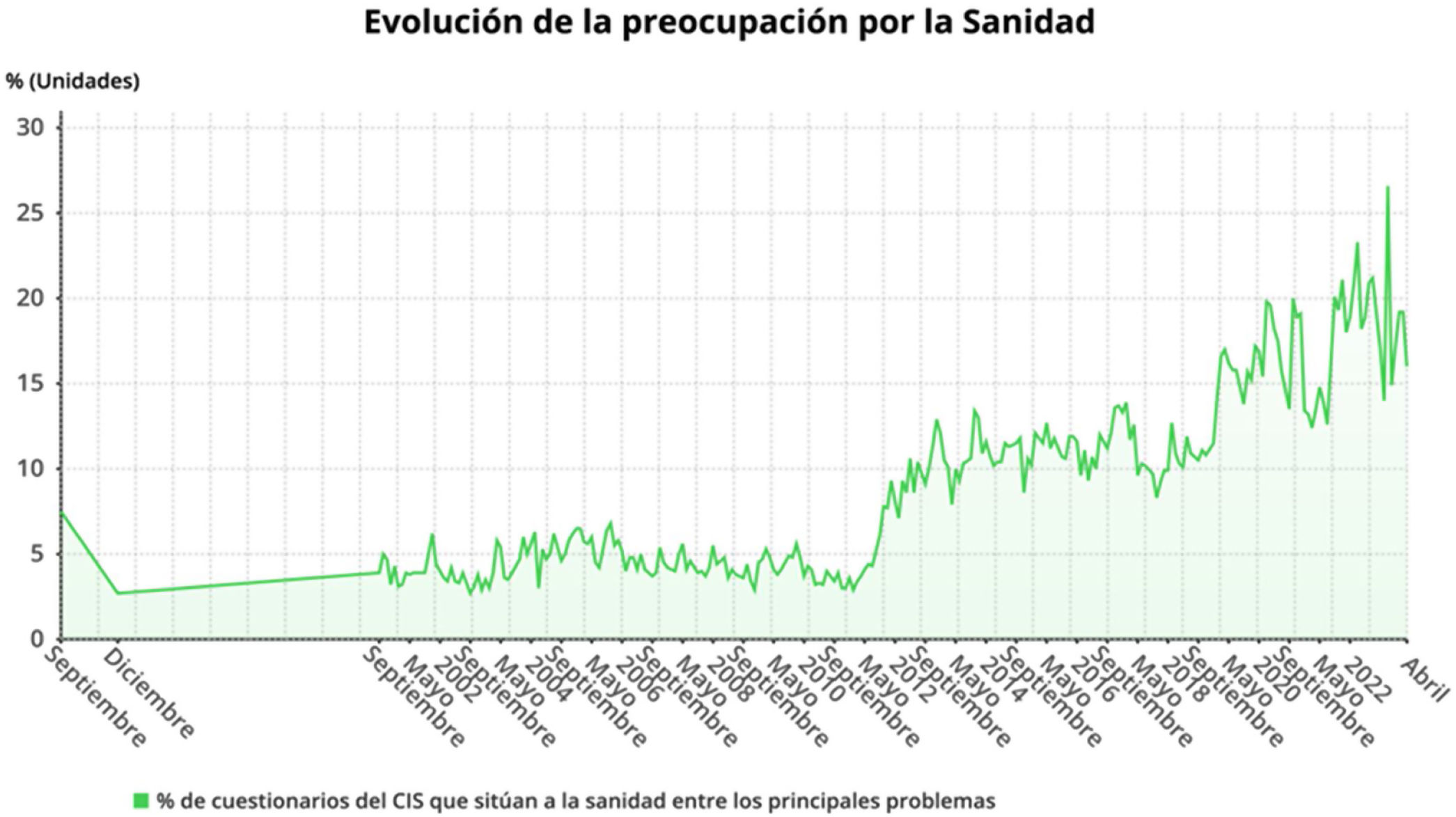
El sistema sanitario español está en el punto de mira. Ha pasado de ser un sistema sólido y que generaba confianza entre la población a ser catalogado como una fuente de preocupación para los españoles, tal como señala el Centro de Investigaciones Sociológicas (CIS)1 (Fig. 1).
Hay gente que opina que el desencadenante de los problemas de nuestro sistema sanitario ha sido la pandemia de COVID-19. Si bien es cierto que la gran mayoría de los sistemas sanitarios en el mundo han dado muestras de debilidad durante la pandemia, las deficiencias que se han observado en España ya venían de antes y la pandemia simplemente las ha agudizado.
Es cierto que los recortes de financiación de la sanidad tras la gran recesión debilitaron la oferta sanitaria2,3. El gasto público en salud en España cayó un 1,4% entre 2008 y 20134. Y aunque este gasto comenzó a aumentar a partir de 2014, cuando irrumpió la pandemia todavía no habíamos recuperado los niveles de inversión previos a la crisis4. Todo esto, junto con la pandemia y el envejecimiento de la población, la prevalencia de las enfermedades crónicas y las pluripatologías, ha generado una situación muy compleja para un sistema que no ha adaptado su organización y gestión para responder a tales desafíos.
La falta de accesibilidad y las largas listas de espera también preocupan a los españoles1, y han hecho que en esta última década la sanidad privada haya crecido más que nunca5. En España ya hay más de 11 millones de asegurados en el sector privado, sin contar a los mutualistas, lo que implica un incremento del 3,8% en los seguros privados entre 2016 y 20216. Además, no solo ha crecido el aseguramiento privado, sino también el gasto de bolsillo6. Por otro lado, aunque nuestro sistema sigue ofreciendo servicios modélicos y excelentes7, hay algunos que se han deteriorado y otros requieren cambios para incorporar nuevos procesos y adaptarse a las nuevas necesidades de la demanda7. La población «vota con los pies» y, aprovechando una mayor oferta de seguros privados asequibles, está optando por la sanidad privada, en la mayoría de los casos como complemento del sistema público. Esto conlleva el riesgo de que podamos converger a un sistema dual, con la sanidad pública al servicio de la población con ingresos más bajos y la privada para los que tienen más capacidad de pago.
Finalmente, los profesionales sanitarios están mostrando síntomas de burnout o síndrome de desgaste profesional, especialmente tras la pandemia de COVID-198. En las numerosas huelgas convocadas por los profesionales sanitarios en 2023 (Cataluña, Navarra y Madrid, entre otras) se pedían mejoras en las condiciones laborales y económicas, y se expresaba la frustración por no poder dedicar el tiempo y la calidad necesaria a los pacientes, ante la saturación del sistema público.
Para bastantes personas, e incluso para los propios médicos, la solución a muchos de estos problemas pasa por aumentar la financiación sanitaria, la plantilla de médicos y su remuneración. En la mayoría de las comunidades autónomas, ante los reclamos de los médicos, se ha suprimido la cláusula de exclusividad que garantizaba un sueldo mayor a cambio de la plena dedicación al sector público, pero se ha mantenido el pago extra. Está claro que promover la práctica dual de los médicos permite que estos tengan más ingresos, pero plantea otras muchas cuestiones que intentamos abordar en este artículo.
La realidad de la práctica dual de los médicos en EspañaSegún las estadísticas del Ministerio de Trabajo, en 2017 la sanidad, la educación y las actividades administrativas copaban el podio del pluriempleo en España. En concreto, 104.354 trabajadores sanitarios tenían más de un trabajo. Es la cifra más alta desde que se empezó a computar en 2003, y la tendencia es ascendente.
En España, la ley que regula las incompatibilidades del personal al servicio de las Administraciones públicas data del año 1984 (Ley 53/1984). Es una ley bastante ambigua, ya que respeta el ejercicio de actividades privadas siempre que estas no impidan ni menoscaben el estricto cumplimiento de las obligaciones públicas.
Al amparo de esta ley, y basándose en un déficit de facultativos en España, las Administraciones públicas han permitido que los médicos dediquen horas adicionales a trabajar en centros privados. Para contrarrestar el atractivo sobresueldo que la sanidad privada ofrecía, las comunidades autónomas optaron por compensar a aquellos empleados públicos que trabajaran estrictamente su jornada con un complemento de exclusividad de alrededor de 800 euros.
Esta medida nunca ha sido bien acogida por parte de la profesión médica por las desigualdades salariales que genera entre trabajadores con la misma titulación, el mismo horario de trabajo y las mismas guardias. No parece, además, que la medida haya frenado la motivación de los médicos a pluriemplearse. A la espera de que el Registro Estatal de Profesionales Sanitarios proporcione estos datos, diversas fuentes estiman que el número de médicos pluriempleados ronda el 40%, dependiendo de la especialidad y la región. Según el informe del Colegio de Médicos de Barcelona9, el 56% de los médicos colegiados admiten trabajar más de 40 horas a la semana, por tener un segundo empleo. Y aunque pueden desempeñar cualquier trabajo, casi 4 de cada 10 médicos del sector público optan por dedicar su tiempo libre a ejercer la medicina en el ámbito privado. Además, existen casos de médicos que, habiendo firmado la exclusividad, realizan labores asistenciales privadas ante la falta de control por parte de la Administración. González y Macho-Stadler10 advierten de otro riesgo de este complemento: suelen ser los médicos más cualificados los que renuncian a él y solo aquellos con menos experiencia y cualificación escogen dedicarse plenamente a la práctica pública.
Lo cierto es que, a día de hoy, la mayoría de las comunidades autónomas han eliminado el complemento de exclusividad. Aunque no contamos con los datos, la eliminación del complemento de exclusividad probablemente haya aumentado o contribuirá a aumentar la incidencia de la práctica dual en España.
¿Es un motivo fundamentalmente económico el que subyace a la práctica dual de los médicos?Es habitual escuchar que los profesionales médicos compaginan su práctica pública con actividades en el sector privado para complementar sus ingresos públicos. Este argumento se sustenta en los modelos económicos de las décadas de 1960 y 1970, que explicaban el pluriempleo como una consecuencia directa de no poder aumentar las horas de trabajo (y con ello los ingresos) en el empleo principal11–13. Sin embargo, hay poca evidencia de que los médicos varíen su oferta de trabajo en respuesta a subidas salariales14–16.
Es cierto que los médicos en España no están satisfechos con su remuneración. Así lo muestra una encuesta sobre remuneración económica y satisfacción profesional realizada por MedScape en 2019, en la que participaron 900 médicos de 34 especialidades: el 84% de los médicos generales y el 87% de los especialistas decían sentirse mal remunerados.
Sin embargo, según datos de la Organización para la Cooperación y el Desarrollo Económico (OCDE)17, los médicos especialistas en España recibieron en 2022 un salario medio bruto de 80.449,68 €, esto es, un salario 2,83 veces por encima del salario medio de España (28.360 €). Además, el salario medio bruto en el sector público fue en 2020 de 76.477 € para un médico especialista y de 69.880 € para un médico general, mientras que en el sector privado ascendió (solo médicos asalariados) a 82.210 y 59.999 euros, respectivamente18. La queja común es que la retribución es muy inferior a la de sus homólogos de otros países. Si bien es cierto que en algunos países de Europa (Alemania o el Reino Unido) los médicos reciben remuneraciones hasta un 102% superiores a las de los médicos españoles en euros corrientes, si ajustamos los salarios nominales por paridad de poder adquisitivo las diferencias en ingresos se reducen y el salario medio en España se equipara al salario medio de los países de la OCDE, siendo incluso superior al de otros países de nuestro entorno, como Francia, Italia y Portugal17.
Además, según el Informe de Inserción Laboral de los graduados universitarios, del Ministerio de Ciencia, Innovación y Universidades19, en 2019 los médicos ganaban más que ningún otro graduado universitario al cuarto año de haber obtenido su título (34.000 € brutos anuales), y el 92% de ellos ya habían sido contratados. El Grado en Medicina es, de hecho, la titulación universitaria en España con mayor grado de inserción laboral temprana.
Parece razonable pensar que si las condiciones económicas de los médicos en el sector público son buenas, entonces no querrían trabajar en el sector privado. Sin embargo, lo cierto es que en los países con salarios muy elevados el pluriempleo público-privado es también habitual. Esto pone de manifiesto que existen otros motivos, además del puramente económico, que llevan a los médicos a pluriemplearse.
El libro de Milkovich et al.20 detalla que un sistema de recompensa total tiene más componentes que la retribución económica. En nuestro país, los hospitales públicos se centran exclusivamente en la retribución económica, dejando otras dimensiones de la compensación fuera de consideración. Los mejores y los peores médicos tienen el mismo salario, y esto termina desanimando a los médicos más competentes. Además, tal como señalan Barber Pérez y González López-Valcárcel18, los profesionales sanitarios son muy heterogéneos. Algunos valoran más la seguridad de un puesto público y otros valoran más la posibilidad de autonomía y desarrollo profesional. Estos últimos son los que probablemente acaben optando por simultanear la práctica pública con la privada, encontrando en esta última una mayor posibilidad de desarrollo profesional, flexibilidad e innovación en el caso de España7.
Un aspecto distintivo de la sanidad pública española es la elevada congestión que sufre. Esto se traduce en una sobrecarga laboral y un esfuerzo enorme por parte de los profesionales médicos para cumplir con los plazos que fijan distintas patologías. Además, la rígida burocracia que caracteriza a la Administración pública en España limita la gestión organizativa del sistema sanitario7.
También existen desequilibrios en la fuerza laboral. La ratio enfermero/médico es la mitad que la media de los países de la OCDE (1,3 frente a 2,6 enfermeros por médico). El número de profesionales de enfermería también es muy inferior, 5,9 por cada 1000 habitantes frente a la media de la OCDE, que es de 8,84. El número de médicos por cada 1000 habitantes es ligeramente superior a la media de la Unión Europea, pero su distribución geográfica es desigual21. Además, hay desequilibrios entre especialidades y un sistema rígido que no permite una contratación flexible y adaptada a las necesidades de la demanda.
En definitiva, parece que nuestro sistema sanitario público, tras haber alcanzado unos niveles de rendimiento muy buenos, se ha «dormido en los laureles» y ha permitido que sus profesionales no estén expuestos a las principales innovaciones que van surgiendo en un sector tan dinámico como es la sanidad. Por otro lado, la formación continua del personal sanitario del sector público es escasa, no existe la recertificación de profesionales sanitarios (a diferencia de muchos otros países) y tampoco se evalúan los resultados para que los profesionales sepan si las cosas se están haciendo bien o no y ello sirva de catalizador para mejorar la calidad de la prestación7.
Así pues, tal como sugieren algunos trabajos académicos, la decisión de desempeñar un segundo trabajo puede surgir como respuesta a los fallos organizativos de los hospitales y centros de salud públicos22, que es lo que parece estar sucediendo en España. El sector privado en España se ha reorganizado, tecnificado y mejorado notablemente en las últimas décadas7, ofreciendo una mejor organización de la atención sanitaria, que se traduce en una menor sobrecarga administrativa y de gestión para los especialistas. Es posible que, como indican Macq et al.23, nuestros médicos estén recibiendo en el sector privado el estatus y el reconocimiento que no alcanzan en el sector público.
Finalmente, compatibilizar actividades públicas y privadas puede dar a los médicos la oportunidad de avanzar y aprender nuevas herramientas. En el ámbito privado, la disponibilidad de tecnología de última generación generalmente es tomada como una obligación. Pero a veces es a la inversa, siendo el sector público el que lidera la innovación y permite retener a los profesionales sanitarios que deciden ejercer la práctica dual24. En el caso de España no parece estar claro quién lidera la innovación en nuevas tecnologías. Desde el sector privado se defiende que son ellos los que se han fortalecido, incorporando la innovación y la digitalización, y respondiendo más rápidamente a las nuevas necesidades de la población5–7, incluyendo la utilización de la inteligencia artificial. Sin embargo, nuestro sistema de salud público tiene una valoración muy buena en lo que al aspecto tecnológico se refiere, incluso por quienes han elegido un seguro privado25.
¿Es inmoral permitir la compatibilidad de trabajos en la sanidad pública y privada?En el año 2015, a raíz de una publicación de un artículo de opinión en British Medical Journal26 se generó una gran polémica sobre la compatibilidad de trabajos en la sanidad pública y privada. John Dean, cardiólogo inglés y autor del artículo, justificaba, tras su propia experiencia compaginando ambas actividades, que no era ético para un médico mantener trabajos en ambos sectores. Dean hacía referencia al motivo económico como la razón que le había llevado a pluriemplearse, y a todos los desajustes y conflictos éticos que surgieron a raíz de su decisión. Dichos conflictos ya habían sido identificados previamente en la literatura académica sobre la práctica dual en sanidad27,28, e incluyen, entre otros, el deterioro de la calidad ofrecida en la sanidad pública, el aumento de los tiempos y de las listas de espera, y los mayores costes soportados por el sistema público de salud.
La calidad de la atención pública podría verse mermada si los profesionales eluden tareas o ponen poco esfuerzo (tras horas de trabajo en el sector privado) en su desempeño. Esto podría traducirse en tiempos y listas de espera en el sector público más largos. Incluso los médicos duales podrían tener incentivos estratégicos para dejar aumentar dichos tiempos y que así más pacientes estén dispuestos a pagar por un tratamiento privado29. Ello contribuiría, además, a generar inequidades en los tiempos de espera, ya que solo las personas con rentas altas podrían asumir el coste de los tratamientos30. Por último, los costes de la sanidad pública podrían verse incrementados si los médicos tienen capacidad para seleccionar qué pacientes quieren tratar (cream-skimming). En un contexto de información asimétrica como es el del mercado sanitario, donde es difícil medir el esfuerzo y la profesionalidad de los médicos, el cream-skimming surge como consecuencia de la utilización de pagos retrospectivos en el sector privado (pago por acto, generalmente), frente a pagos por salario en el sector público. De este modo, los médicos podrían derivar pacientes públicos con patologías leves al sector privado31,32, o derivar pacientes privados al sector público para realizarles pruebas concretas que resultan onerosas para las clínicas privadas.
Todo ello hace que muchos colectivos tilden de inmoral permitir a los médicos que compaginen ambas actividades. Sin embargo, no todos los profesionales médicos están conforme con estos argumentos. Dado que las acciones humanas no solo responden a factores externos, sino que también están condicionadas por motivaciones intrínsecas33, no todos los médicos, dentro de un mismo contexto, serán igual de propensos a desarrollar este tipo de prácticas inapropiadas.
Más allá de si los médicos pueden tener incentivos perversos que afecten a la calidad de la atención pública está la moralidad de permitir jornadas laborales tan extensas que perjudiquen la calidad. Está documentado que trabajar demasiadas horas aumenta el riesgo de negligencias médicas y de errores en la atención al paciente, en especial cuando los médicos realizan guardias de larga duración34–36. La fatiga y la falta de descanso adecuado pueden afectar negativamente las habilidades cognitivas y la toma de decisiones de los médicos, lo que llevaría a situaciones en las que se cometen errores, tanto de diagnóstico como de medicación. La fatiga y el agotamiento pueden afectar también a la habilidad manual y la destreza durante procedimientos y cirugías, aumentando el riesgo de complicaciones.
Discusión y conclusiones¿Es la práctica dual una solución a los problemas manifestados por los profesionales sanitarios? ¿Contribuye a mejorar la situación de nuestro sistema sanitario? En nuestra opinión, eliminar la cláusula de exclusividad del personal sanitario público es solo una manera fácil de tratar de mejorar la motivación de los profesionales sanitarios públicos. Sin embargo, las implicaciones para la calidad de la prestación de servicios son dudosas y dependen no solo de la ética profesional de los médicos, sino también de su capacidad para prestar servicios de calidad durante muchas horas al día.
En realidad, lo que hace falta es una reforma integral de la Administración pública en España que, hasta la fecha, ningún gobierno ha querido abordar. Muchos de los problemas que la sanidad pública afronta, y que tienen que ver con los recursos humanos, son comunes a otros ámbitos del sector público también excesivamente rígidos. Esta rigidez dificulta la definición amplia de las competencias del personal, la asunción de nuevos roles, la incorporación de nuevos perfiles profesionales y la contratación flexible, así como la formación continua que permita no solo motivar al personal, sino también responder a las nuevas necesidades de la población.
Una reforma de este tipo podría servir igualmente para modular la necesidad de recursos financieros6, al permitir trasvasar personal de unos servicios a otros, dar más apoyo administrativo donde haga más falta y tener personal con competencias más amplias y adaptables a los cambios del propio sistema y a las necesidades de la demanda.
Por otro lado, el sistema sanitario público corre el riesgo de quedarse obsoleto si no se abre a la innovación y no aprovecha todas las oportunidades que traen las nuevas tecnologías y la digitalización, y sobre todo si no utiliza la evaluación de resultados para saber qué servicios están funcionando bien y cuáles no. Esto es necesario no solo para el buen funcionamiento del sistema, sino también para que los profesionales sanitarios se sientan parte de un sistema que funciona, les motiva y les reconoce. Además, tal como se sugiere en la literatura, esta recompensa no tiene por qué ser pecuniaria37.
Por último, no debemos temer al crecimiento del sector privado, siempre y cuando esté correctamente regulado por el gobierno. No debemos olvidar que la sanidad privada forma parte del sistema sanitario español y puede desempeñar un papel complementario al sistema público si se establece una buena colaboración público-privada. Lo realmente importante es no perder a los profesionales sanitarios del sector público por falta de motivación, como resultado de una mala planificación y gestión de los recursos, y fomentar el sentido de responsabilidad por lo público.
Puntos clave
- •
La sanidad privada está creciendo más que nunca en España, en gran parte por las largas listas de espera en el sector público.
- •
Los profesionales sanitarios muestran síntomas de burnout y han recurrido a la huelga para expresar su frustración con sus condiciones laborales.
- •
En la mayoría de las comunidades autónomas, ante los reclamos de los médicos, se ha suprimido la cláusula de exclusividad que garantizaba un sueldo mayor a cambio de la plena dedicación al sector público, pero se ha mantenido el pago extra.
- •
La supresión de dicha cláusula de exclusividad promueve la práctica dual público-privada de los médicos, lo cual podría tener implicaciones sobre la calidad de la prestación de los servicios públicos de salud.
- •
Las posibles consecuencias de la supresión de la cláusula de exclusividad sobre la calidad de la atención sanitaria pública son en ocasiones inciertas y están condicionadas no solo por la ética profesional de los médicos, sino también por su habilidad para prestar servicios de calidad durante largas jornadas diarias.
- •
Es necesaria una reforma de mayor calado del sector público que permita una definición amplia de las competencias del personal, la asunción de nuevos roles, la incorporación de nuevos perfiles profesionales y la contratación flexible, así como la formación continua del personal.
- •
Es fundamental establecer un diálogo sereno acerca de la colaboración público-privada, ya que una sanidad privada, sujeta a una regulación adecuada, podría ser un complemento valioso para el sistema público.
- •
Es esencial evitar la pérdida de profesionales sanitarios del sector público por falta de motivación, que podría derivar de una mala planificación y gestión de los recursos, y promover el sentido de responsabilidad por lo público.
Para la elaboración de este artículo no se han utilizado fuentes de datos primarias. Todos los datos citados vienen acompañados de la fuente original de donde se han obtenido.
Contribuciones de autoríaLas dos autoras han participado activamente en la elaboración del manuscrito, lo han revisado y han aprobado la versión final.
FinanciaciónEste trabajo ha recibido apoyo financiero de la Agencia Estatal de Investigación (Ministerio de Ciencia, Innovación y Universidades), proyecto PID2019-104452RB-I00.
Conflicto de interesesNinguno.