Identificar fortalezas y dificultades en la prestación de ayuda a morir (PAM) a partir de la experiencia de los referentes de eutanasia del Instituto Catalán de la Salud (ICS).
MétodoEstudio de metodología mixta (n=31) utilizando dos cuestionarios de preguntas cerradas (análisis cuantitativo) y dos entrevistas estructuradas con campos libres (análisis cualitativo), autoadministrados por correo electrónico. Los recibieron todos los referentes del ICS (n=50). Los primeros cuestionario (n=31) y entrevista (n=12) fueron dirigidos a todos los referentes. Los segundos cuestionario (n=7) y entrevista (n=6) fueron dirigidos solo a aquellos que también habían intervenido directamente en una PAM. Los resultados se triangularon y se presentan integrados.
ResultadosDe la integración de las respuestas cuantitativas y cualitativas emergieron seis bloques temáticos: 1) dedicación y compensación; 2) formación; 3) puntos débiles y dificultades; 4) impacto emocional y psicológico; 5) consideraciones sobre cuestiones de final de vida; 6) motivaciones y consejos de los referentes. Del análisis conjunto se desprendieron propuestas de mejora: compensar la sobrecarga que supone la PAM, mejorar la formación, asegurar que la objeción de conciencia se ajuste a la ley y revisar aspectos de la LORE, como trámites, plazos, interdisciplinariedad, ambigüedades y supuestos excluidos. Se constató la utilidad de la figura del referente, que respetar la autonomía del paciente compensa las emociones negativas de la mayoría de profesionales, y que la PAM favorece la reflexión sobre los fines de la medicina.
ConclusionesLa experiencia de los referentes puede orientar a otros profesionales y sugerir directrices para responsables institucionales y gestores sanitarios.
To identify strengths and challenges in the provision of assistance in dying (PAM) based on the experiences of the Catalan Health Institute (ICS) euthanasia referents.
MethodMixed-methods study (n=31), using two closed-ended questionnaires (quantitative analysis) and two structured interviews with open-ended fields (qualitative analysis), self-administered via email. All ICS referents (n=50) received them. The first questionnaire (n=31) and interview (n=12) were addressed to all referents. The second questionnaire (n=7) and interview (n=6) were directed only to those who had also directly participated in a PAM. The results were triangulated and are presented as an integrated analysis.
ResultsFrom the integration of quantitative and qualitative responses, six thematic blocks emerged: 1) dedication and compensation; 2) training; 3) weak points and difficulties; 4) emotional and psychological impact; 5) considerations on end-of-life issues; and 6) motivations and advice from contacts. From the joint analysis, proposals for improvement were concluded: compensate for the workload that PAM implies, improve training, ensure that conscientious objection is in accordance with the law, and review aspects of the LORE, as procedures, deadlines, interdisciplinarity, ambiguities, and excluded cases. It was established: the usefulness of the referent role; respecting patient autonomy offsets negative emotions in professionals; PAM promotes reflection on the purposes of medicine.
ConclusionsEuthanasia referents’ experiences can guide other professionals and suggest guidelines for institutional leaders and health managers.
En junio de 2021 entró en vigor la Ley Orgánica de Regulación de la Eutanasia (LORE)1. En Cataluña, para facilitar la implementación2 de la prestación de ayuda a morir (PAM) se articuló la red de referentes de eutanasia del Instituto Catalán de la Salud (ICS)3, cuya finalidad es acompañar a los profesionales que reciben las solicitudes.
El objetivo principal de esta investigación es examinar las experiencias de los profesionales de la salud a partir del análisis de la experiencia de los referentes del ICS. El ámbito territorial tiene representatividad, pues en 2022 Cataluña recibió el 30% (175) de todas las solicitudes del Estado español (576)4.
Los objetivos específicos fueron: 1) analizar las fortalezas y las debilidades de la PAM, 2) facilitar el aprendizaje de los profesionales desde experiencias pioneras y 3) proponer mejoras para la LORE.
Al iniciar la investigación no se disponía de ningún estudio sobre las experiencias de profesionales con la PAM en el contexto catalán. Según una encuesta (2021) del Departamento de Salud de la Generalitat de Cataluña a 15.000 profesionales, el 91,6% eran favorables a la regulación de la eutanasia5. Aun así, se partió de la hipótesis de que la PAM generaría un impacto emocional en los profesionales, además de dificultades procedimentales y burocráticas6, basándose en lo expresado en un foro de discusión profesional7, en el cual uno de los participantes lo describió como un camino complejo «del temor a la paz».
Los estudios en países con mayor experiencia8 destacan esta ambivalencia emocional, condicionada por el marco legislativo y el modo de implementación de la prestación. Algunas investigaciones cualitativas en médicos canadienses9 y holandeses10,11 constatan estados emocionales concordantes con cada fase del proceso, concluyendo que la satisfacción profesional al respetar la autonomía del paciente compensa las incomodidades. Un estudio cualitativo12 recoge las experiencias de profesionales en Cataluña, identificando distintas fuentes de malestar (administrativas, morales, psicológicas, psicosociales y estructurales). El presente estudio, realizado simultáneamente, tiene un objetivo más amplio: identificar las dificultades de la PAM, pero también sus fortalezas, y elaborar propuestas de mejora.
MétodoDiseño del estudioSe trata de un estudio descriptivo transversal de metodología mixta13. Al no disponer inicialmente de estudios previos sobre experiencias de profesionales con la PAM, se incorporó la metodología cualitativa14 con enfoque fenomenológico15 para poder contrastar y matizar los datos cuantitativos16. Para el diseño de la parte cuantitativa se utilizaron distintas variables: numéricas, dicotómicas, categóricas verbales, de puntuación continua en una escala de 0 a 5, y escalas tipo Likert.
Lugar y periodo del estudioSe llevó a cabo en Cataluña desde octubre de 2022 hasta diciembre de 2023. El 17-4-2023 se envió un correo electrónico a todos los referentes del ICS con el enlace a los dos cuestionarios (véase el Material suplementario, Cuestionario S1) y a las dos entrevistas estructuradas (véase el Material suplementario, Entrevista S2), depositados en una cuenta de Microsoft Forms custodiada por el ICS.
MuestreoEl muestreo fue intencional: se escogieron los referentes del ICS por su visión amplia de la PAM. Algunos también habían intervenido directamente en algún proceso de eutanasia. Los 50 referentes de eutanasia del ICS, que constituían el universo total disponible, recibieron por correo electrónico los dos cuestionarios y las dos entrevistas; de estos, los que respondieron conformaron la muestra del estudio.
Características de la muestraLos primeros cuestionario (n=31) y entrevista (n=12) fueron dirigidos a todos los referentes. Los segundos cuestionario (n=7) y entrevista (n=6) fueron dirigidos solo a aquellos que también habían intervenido directamente en una PAM.
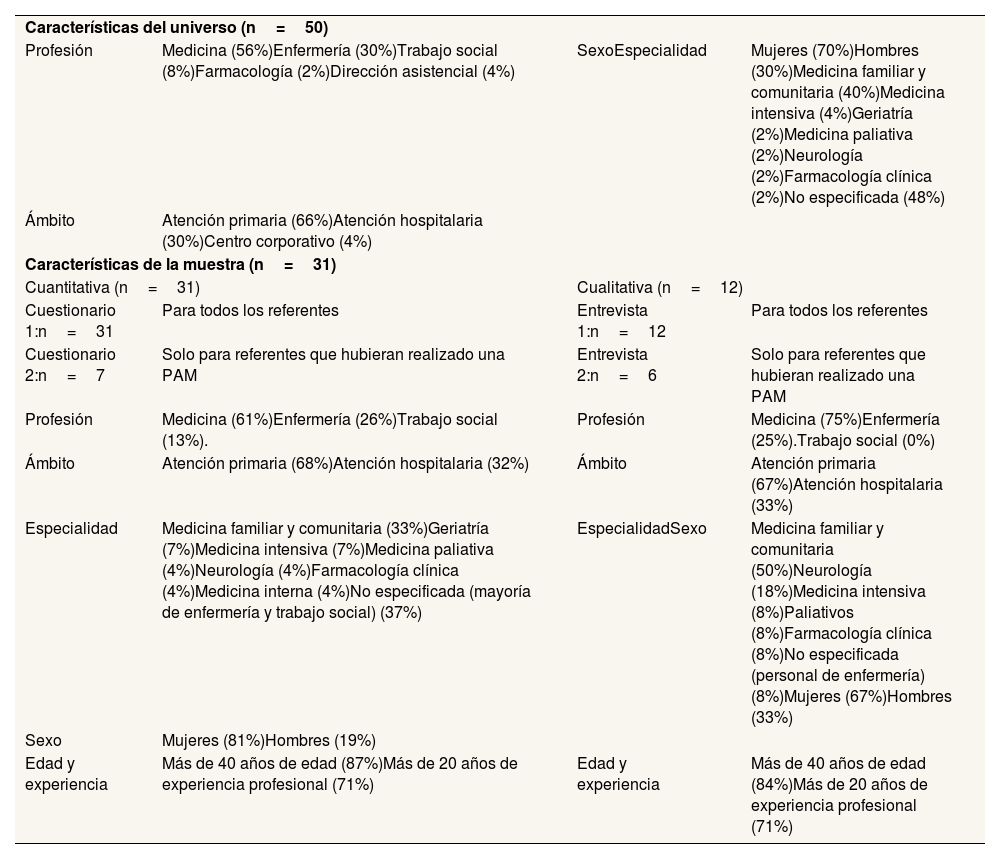
Las variables sociodemográficas de los participantes y del universo de la muestra se presentan en la tabla 1. La muestra refleja adecuadamente las características del universo en términos de ámbito asistencial, sexo y profesión (Tabla 1).
Características del universo y de la muestra
| Características del universo (n=50) | |||
| Profesión | Medicina (56%)Enfermería (30%)Trabajo social (8%)Farmacología (2%)Dirección asistencial (4%) | SexoEspecialidad | Mujeres (70%)Hombres (30%)Medicina familiar y comunitaria (40%)Medicina intensiva (4%)Geriatría (2%)Medicina paliativa (2%)Neurología (2%)Farmacología clínica (2%)No especificada (48%) |
| Ámbito | Atención primaria (66%)Atención hospitalaria (30%)Centro corporativo (4%) | ||
| Características de la muestra (n=31) | |||
| Cuantitativa (n=31) | Cualitativa (n=12) | ||
| Cuestionario 1:n=31 | Para todos los referentes | Entrevista 1:n=12 | Para todos los referentes |
| Cuestionario 2:n=7 | Solo para referentes que hubieran realizado una PAM | Entrevista 2:n=6 | Solo para referentes que hubieran realizado una PAM |
| Profesión | Medicina (61%)Enfermería (26%)Trabajo social (13%). | Profesión | Medicina (75%)Enfermería (25%).Trabajo social (0%) |
| Ámbito | Atención primaria (68%)Atención hospitalaria (32%) | Ámbito | Atención primaria (67%)Atención hospitalaria (33%) |
| Especialidad | Medicina familiar y comunitaria (33%)Geriatría (7%)Medicina intensiva (7%)Medicina paliativa (4%)Neurología (4%)Farmacología clínica (4%)Medicina interna (4%)No especificada (mayoría de enfermería y trabajo social) (37%) | EspecialidadSexo | Medicina familiar y comunitaria (50%)Neurología (18%)Medicina intensiva (8%)Paliativos (8%)Farmacología clínica (8%)No especificada (personal de enfermería) (8%)Mujeres (67%)Hombres (33%) |
| Sexo | Mujeres (81%)Hombres (19%) | ||
| Edad y experiencia | Más de 40 años de edad (87%)Más de 20 años de experiencia profesional (71%) | Edad y experiencia | Más de 40 años de edad (84%)Más de 20 años de experiencia profesional (71%) |
PAM: prestación de ayuda a morir.
Los datos cuantitativos se analizaron con Microsoft Excel y los datos cualitativos en tres fases: 1) identificación y etiquetaje de unidades de significado, 2) elaboración de categorías y subcategorías, y 3) agrupación en áreas temáticas. Los datos se triangularon e integraron, agrupando resultados comunes, redefiniendo bloques temáticos y resaltando diferencias o especificaciones cualitativas.
Tratamiento de los datosPara acceder a los formularios, los referentes debían otorgar el consentimiento informado. Los datos se codificaron inmediatamente después de ser recogidos.
Consideraciones éticasEl estudio fue aprobado por el Comité de Ética de Investigación con Medicamentos del Hospital Universitario Dr. Josep Trueta, de Girona, con la correspondiente autorización de la institución (ICS). El ICS fue el responsable del tratamiento de los datos según la Ley Orgánica 03/2018, de 5 de diciembre, y el Reglamento 2016/679 del Parlamento Europeo, de 27 de abril de 2016, de protección de datos.
ResultadosLos resultados del análisis de los datos cuantitativos y cualitativos se presentan integrados, divididos en seis bloques temáticos. Si no se indica lo contrario, se hace referencia a los datos cuantitativos. Las especificaciones extraídas de la parte cualitativa se reseñan explícitamente. Las tablas 2 a 4 contienen los datos resultantes de los cuestionarios, y en las tablas S1 y S2 del Material suplementario se exponen las narrativas de la parte cualitativa (entre paréntesis, el código ID del referente, la profesión y el sexo). Las puntuaciones sobre 5 indican la media de las puntuaciones que los participantes dieron a un continuo numérico de 0 a 5, donde el 0 indica ausencia, el 1 es el nivel más bajo y el 5 es el nivel más alto.
Tipos de consultas que recibieron los referentes (n=31)
| Tipos de consultas | N.° de consultas |
|---|---|
| Gestión de la documentación y procedimientos | 110 |
| Falta de tiempo | 81 |
| Temor a asumir una PAM | 77 |
| Apoyo emocional al profesional | 74 |
| Uso de los fármacos | 70 |
| Dudas legales | 69 |
| Dudas éticas | 65 |
| Dificultades para contactar con un médico consultor | 62 |
| Reticencias a asumir una PAM | 60 |
| Falta de apoyo institucional | 53 |
| Objeción de conciencia | 53 |
| Actitud de los familiares o entorno del paciente | 53 |
| Conflictos en relación con los propios valores personales del profesional | 51 |
| Conflictos entre el principio de autonomía del paciente, beneficencia y no maleficencia | 49 |
| Dudas deontológicas | 44 |
| Actitud del paciente | 37 |
| Incomodidad causada por la proximidad de la muerte del paciente | 37 |
| Falta de recursos materiales | 35 |
| Dificultades para contactar con un referente | 32 |
| Dudas del profesional en relación con sus creencias religiosas | 24 |
PAM: prestación de ayuda a morir.
Según los referentes, la PAM exige un alto nivel de compromiso profesional (4,7), y puntuaron el compromiso de los profesionales asesorados con un 4,2.
El 70% consideraron que su tarea debería haberse compensado. Únicamente el 52% recibió compensación, principalmente flexibilidad horaria y descarga asistencial. El 32,3% habrían preferido compensación económica o días de permiso. En la parte cualitativa, la mayoría constataron falta de apoyo institucional (véase Tabla S2 del Material suplementario). Los hombres recibieron un 36% más compensaciones que las mujeres.
FormaciónGracias a la formación específica recibida, se consideraron preparados para actuar como referentes (4,0), y objetivaron una formación deficitaria en los profesionales asesorados (1,9).
Los referentes puntuaron su formación universitaria en atención al final de la vida con 0,9, y durante la especialización con 2,4. El 93,6% consideraron importante la formación en gestión emocional y bioética para una asistencia de calidad al final de la vida, y puntuaron la formación en gestión emocional de los profesionales asesorados con 2,6. Respecto a las diferencias por profesión, enfermería otorgó mayor importancia a la formación en PAM (5) que medicina (4,2) y trabajo social (2,7).
Puntos débiles y dificultades- 1)
De carácter laboral, logístico o legal
Los referentes atendieron demandas principalmente sobre gestión documental/procedimental, falta de tiempo, dudas ético-legales y uso de fármacos (Tabla 2).
En la parte cualitativa, surgieron propuestas de modificación de la LORE en un futuro: flexibilización de plazos, revisar supuestos excluidos y casos ambiguos, y dar mayor protagonismo al personal de enfermería (véase Tabla S2 del Material suplementario). Además, se identificaron problemas organizativos, como la coordinación entre atención primaria y hospitalaria, o la logística para la donación de órganos.
- 2)
De carácter emocional, personal o social
El temor a asumir una PAM y el apoyo emocional ocuparon la tercera y la cuarta posiciones dentro de las peticiones de ayuda de los profesionales (Tabla 2). También aparecieron en la franja alta las reticencias iniciales de algunos profesionales. En la parte cualitativa, algún referente las relacionó con la falta de tiempo. También explicitaron malestar por la poca implicación de profesionales concretos (véase Tabla S2 del Material suplementario), por desacuerdos entre el médico responsable y el consultor, y por temer que alguna solicitud denegada desembocara en suicidio (véase Tabla S2 del Material suplementario).
- 3)
Impacto emocional y psicológico
Un 77% experimentaron un nivel medio-bajo de incomodidad o inseguridad (2) durante el proceso de asesoramiento, el 13% incomodidad nula y el 10% alta. El nivel fue más alto durante los primeros momentos o días desde la petición de apoyo. En ninguna fase la media superó el 2: desde 1,6 al inicio hasta 1,2 el día de la administración de los fármacos y 0,7 después del cierre. Las causas principales de dicha incomodidad fueron las reticencias iniciales de algunos profesionales asesorados, la falta de tiempo y de apoyo institucional, y la complejidad de la gestión documental. En la parte cualitativa, la incomodidad o inseguridad se atribuyó a no saber cómo evolucionaría la prestación ni cuál sería el desenlace (véase Tabla S1 del Material suplementario).
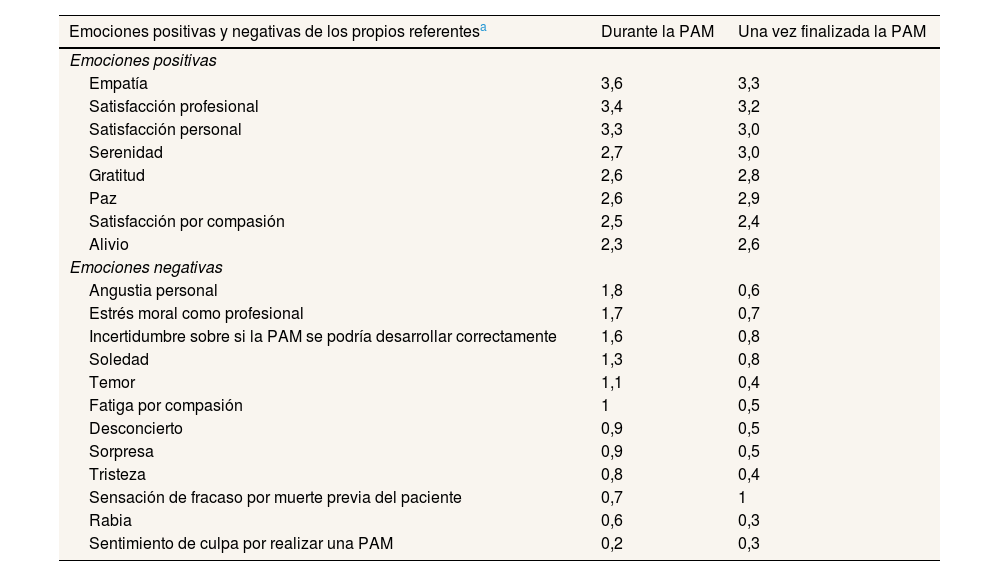
Cuando se preguntó a los referentes sobre sus emociones positivas y negativas, en el cómputo global predominan las positivas: empatía, satisfacción profesional y personal, paz y serenidad (Tabla 3; véase Tabla S1 del Material suplementario). Según los referentes, también habría sido así para los profesionales asesorados. En algunos casos especificaron que el nivel final de satisfacción o serenidad varió según cada profesional y las particularidades de cada PAM (véase Tabla S1 del Material suplementario). Respeto a las diferencias por profesión, se reportó mayor empatía por parte de enfermería (4,3) que de medicina (3,3) y trabajo social (1,5); en cambio, se reportó mayor estrés moral por parte de medicina (3) que de enfermería (1,8) y trabajo social (2,7).
Emociones de los referentes durante la prestación de ayuda a morir y una vez finalizada esta (n = 31)
| Emociones positivas y negativas de los propios referentesa | Durante la PAM | Una vez finalizada la PAM |
|---|---|---|
| Emociones positivas | ||
| Empatía | 3,6 | 3,3 |
| Satisfacción profesional | 3,4 | 3,2 |
| Satisfacción personal | 3,3 | 3,0 |
| Serenidad | 2,7 | 3,0 |
| Gratitud | 2,6 | 2,8 |
| Paz | 2,6 | 2,9 |
| Satisfacción por compasión | 2,5 | 2,4 |
| Alivio | 2,3 | 2,6 |
| Emociones negativas | ||
| Angustia personal | 1,8 | 0,6 |
| Estrés moral como profesional | 1,7 | 0,7 |
| Incertidumbre sobre si la PAM se podría desarrollar correctamente | 1,6 | 0,8 |
| Soledad | 1,3 | 0,8 |
| Temor | 1,1 | 0,4 |
| Fatiga por compasión | 1 | 0,5 |
| Desconcierto | 0,9 | 0,5 |
| Sorpresa | 0,9 | 0,5 |
| Tristeza | 0,8 | 0,4 |
| Sensación de fracaso por muerte previa del paciente | 0,7 | 1 |
| Rabia | 0,6 | 0,3 |
| Sentimiento de culpa por realizar una PAM | 0,2 | 0,3 |
PAM: prestación de ayuda a morir.
Los referentes observaron emociones negativas más intensas en los profesionales asesorados (angustia, estrés moral o temor) debido a aspectos específicos de cada caso: muertes prematuras o dificultades burocráticas (véase Tabla S1 del Material suplementario). Consideraron que estas emociones disminuyeron significativamente después del cierre. Los referentes que han realizado una PAM también reportan agotamiento físico y psicológico tras la prestación (véase Tabla S1 del Material suplementario).
Las fases emocionales, de los propios referentes y de lo que percibieron en los profesionales asesorados, son:
- •
Primeros momentos o días tras la solicitud: mayor angustia, inquietud e inseguridad (véase Tabla S1 del Material suplementario).
- •
Periodo intermedio: cierta inseguridad, estrés y cambios de estado anímico (véase Tabla S1 del Material suplementario).
- •
Día de administración de los fármacos: ambivalencia emocional, empatía y tristeza; mayor afectación en profesionales de enfermería (véase Tabla S1 del Material suplementario).
- •
Después de la PAM: sensación de paz y satisfacción por respetar la voluntad del paciente; agotamiento físico y mental (véase Tabla S1 del Material suplementario).
Los aspectos que según los referentes facilitaron la gestión de la carga emocional a los profesionales asesorados fueron el respeto a la autonomía del paciente (4,0), la empatía (3,8), proteger la dignidad del paciente (3,7), y compasión y compromiso profesional (3,3) (Tabla 4). Para el 93% de los referentes encuestados, las emociones negativas quedaron compensadas por el hecho de poder respetar la voluntad del paciente.
- 4)
Consideraciones sobre cuestiones de final de vida
Aspectos que los referentes creen que han ayudado a los profesionales a gestionar la carga emocional de la prestación de ayuda a morir (n=31)
| Aspectosa | Puntuación |
|---|---|
| El deber de respetar la autonomía del paciente | 4 |
| La empatía | 3,8 |
| El deber de proteger la dignidad del paciente | 3,7 |
| El apoyo de los referentes | 3,6 |
| Apelar a la responsabilidad o al compromiso profesional | 3,3 |
| La compasión | 3,3 |
| La formación recibida | 2,8 |
En la parte cualitativa se valoraron los aprendizajes extraídos de la PAM: mayor concienciación sobre los límites de la medicina y el carácter inevitable de la muerte, constatación de que el sufrimiento físico y psicológico no siempre se puede evitar o paliar, respetar la diversidad de formas de afrontar la muerte y que es posible morir en paz (véase Tabla S2 del Material suplementario).
Casi todos creen que la LORE promueve una medicina más respetuosa con la autonomía del paciente, aunque en términos generales aún se requiere equilibrar el enfoque tradicional de «salvar vidas» con una atención al bienestar integral del paciente, incluyendo hacerse cargo del sufrimiento físico y psicológico (véase Tabla S2 del Material suplementario).
- 5)
Motivaciones y consejos de los referentes
En la parte cualitativa, la mayoría indicó que su motivación para ser referente provenía de su interés por mejorar la atención al final de la vida y respetar la voluntad del paciente. Esta última se reforzó constatando la firmeza de las decisiones (véase Tabla S2 del Material suplementario). Otras fuentes motivacionales fueron la formación recibida, la red de referentes y la oficina PAM (véase Tabla S2 del Material suplementario). No obstante, piden sustituir el voluntarismo por compensaciones y reconocimiento institucional (véase Tabla S2 del Material suplementario).
Como recomendaciones para futuros referentes señalan centrarse en las necesidades del paciente, ofrecer apoyo continuado a los profesionales asesorados y formación continuada. Algunos subrayan la importancia de la preparación emocional (véase Tabla S2 del Material suplementario) mediante sesiones previas con psicología o espacios de autocuidado y apoyo mutuo.
DiscusiónDe los resultados obtenidos emergieron propuestas de mejora. En primer lugar, es necesario potenciar la formación en PAM, en atención al final de la vida, en bioética y en gestión emocional de los profesionales, para facilitar las relaciones con los pacientes y su entorno, así como también entre el equipo asistencial. En los aspectos laboral, logístico y legal es fundamental materializar el apoyo institucional a los profesionales, compensando la PAM, creando espacios de intercambio de experiencias y facilitando el acceso a apoyo psicológico. Asimismo, debería mejorarse la coordinación entre la atención primaria y la atención hospitalaria, y asegurar que la objeción de conciencia se ajuste a la ley. Además, se sugiere optimizar la opción de autoadministración para el suicidio médicamente asistido, y revisar la LORE para simplificar trámites, fomentar la interdisciplinariedad y debatir sobre la flexibilización de plazos, los supuestos no incluidos y los casos ambiguos. Por último, se debe garantizar el acceso a una atención integral, a cuidados paliativos y a ayudas socioeconómicas para que la PAM sea solo una opción más.
En una sociedad con un tabú arraigado sobre la muerte17–19, donde se anticipaba que la PAM sería un desafío, los referentes han facilitado la tarea de los profesionales responsables de llevarla a cabo.
El desequilibrio entre género y profesión, tanto en el universo como en la muestra, dificulta una comparación fiable. Aun así, se observaron algunas diferencias, como la mayor compensación recibida por los hombres o la mayor empatía sentida por enfermería, que deberían estudiarse con más profundidad.
Se constataron algunas conclusiones convergentes con el otro estudio ya publicado10: la diversidad causal del malestar de los profesionales y las emociones concordantes con cada fase del proceso. Según los resultados del presente estudio, el punto álgido se sitúa al inicio y no el día de la administración de los fármacos. Esta diferencia podría deberse a las características de los sujetos participantes en nuestro trabajo: por un lado, la mayoría de los referentes no habían realizado una PAM, y además la voz de enfermería20,21 quedó infrarrepresentada.
Los estudios similares realizados en otros países muestran resultados parecidos en la ambivalencia emocional6,9,22, con emociones específicas en cada fase8, predominio global de las emociones positivas23 y compensación de las incomodidades al respetar la decisión del paciente7. Otros también recogen problemas sobre la objeción de conciencia24, la formación deficitaria25 y la falta de tiempo y de apoyo institucional26.
ConclusionesLa red de referentes ha facilitado la adaptación de los profesionales a la PAM, no solo en la gestión documental y procedimental, sino también favoreciendo la transición emocional «del temor a la paz». Se constataron fortalezas, como el alto nivel de compromiso profesional de los referentes y de la mayoría de los profesionales asesorados; también el hecho de propiciar una reflexión general sobre la muerte apropiada y la atención sanitaria al final de la vida, y una resignificación y actualización de los fines de la medicina.
Como posibles propuestas de mejora, en el ámbito institucional, destacan: 1) velar para dimensionar la PAM en su justa medida; 2) mitigar los déficits formativos de los profesionales (PAM, final de vida, bioética y gestión emocional); 3) mejorar la coordinación entre niveles asistenciales, y 4) garantizar una atención integral con acceso a cuidados paliativos y a ayudas socioeconómicas para que nadie recurra a la PAM por falta de medios. Se señala la necesidad de revisar distintos aspectos de la LORE y su implementación: simplificar la gestión documental y procedimental, potenciar la interdisciplinariedad18,19, debatir sobre la posibilidad de flexibilizar los plazos, los supuestos excluidos y los casos ambiguos (como pacientes con diagnóstico psiquiátrico y personas de edad avanzada con sensación de vida completada)27–29.
Un estudio sobre la experiencia de profesionales con la PAM en Cataluña identifica distintas fuentes de malestar, algunas propias de cada etapa, y la literatura sobre otros países también subraya esta multicausalidad y la complejidad de la gestión emocional.
¿Qué añade el estudio realizado a la literatura?Es el primer estudio sobre la experiencia en la PAM de los referentes de eutanasia del Instituto Catalán de la Salud, a partir de la cual se aportan evidencias sobre sus fortalezas y propuestas de mejora.
¿Cuáles son las implicaciones de los resultados obtenidos?La visión global de los referentes de eutanasia del Instituto Catalán de la Salud puede servir de guía tanto para profesionales de la PAM como para quienes diseñan las políticas y los planes sanitarios.
El repositorio del ICS utilizado no dispone de una aplicación que permita compartir públicamente las bases de datos que contiene. No obstante, la versión anonimizada puede solicitarse a la investigadora principal del estudio: Núria Masnou Burralló (nmasnou.girona.ics@gencat.cat).
Editor responsable del artículoSalvador Peiró.
Declaración de transparenciaLa autora principal (garante responsable del manuscrito) afirma que este manuscrito es un reporte honesto, preciso y transparente del estudio que se remite a Gaceta Sanitaria, que no se han omitido aspectos importantes del estudio, y que las discrepancias del estudio según lo previsto (y, si son relevantes, registradas) se han explicado.
Contribuciones de autoríaN. Masnou y A. Planes contribuyeron al diseño del estudio, fueron el nexo entre los investigadores y los participantes, llevaron a cabo la recopilación y el análisis de los datos, revisaron críticamente el contenido de la redacción del trabajo y realizaron correcciones y aportaciones a todas las partes del estudio, así como a la versión final para la publicación, aportando su experiencia profesional en el ámbito del fenómeno de estudio. A. Quintanas y C. Planas concibieron y diseñaron el estudio, revisaron la literatura especializada, participaron en la recopilación de datos, tanto cualitativos como cuantitativos, los analizaron e interpretaron, y redactaron los esbozos y la versión final para la publicación.
AgradecimientosA los referentes de eutanasia del Instituto Catalán de la Salud, a la Fundación Víctor Grífols y Lucas por la financiación de la investigación y a todos los profesionales que deciden acompañar a las personas en situaciones difíciles.
FinanciaciónEste estudio ha sido financiado, en el marco de las becas de investigación en bioética, por la Fundación Víctor Grífols y Lucas (BEC-2022-009).