Editado por: Carme Borell
Última actualización: Marzo 2023
Más datosEl artículo pone de manifiesto la presencia de desigualdades en el acceso a las prestaciones sanitarias, que pueden calificarse de indeseables y evitables. Entre ellas, las relacionadas con la cobertura de necesidades, la dificultad para completar tratamientos médicos como consecuencia de dificultades económicas, o las desigualdades en los tiempos de espera y en el uso de servicios a igual necesidad. Una parte importante de las desigualdades parece haberse incrementado como consecuencia de las medidas adoptadas frente a la crisis. Las propuestas para lograr la equidad afectan a distintos ejes del Sistema Nacional de Salud: entre otros, la definición del aseguramiento, el reparto de costes entre aseguradores y asegurados, la distribución de competencias entre atención primaria y especializada, la gestión clínica y la producción y la difusión de información para favorecer la toma de decisiones de autoridades sanitarias, profesionales y ciudadanía. Además, se recomienda prestar especial atención a colectivos específicos particularmente vulnerables.
This article reveals the presence of inequalities in access to health care that may be considered unfair and avoidable. These inequalities are related to coverage of clinical needs, to the financial problems faced by families in completing medical treatments, or to disparities in waiting times and the use of services for equal need. A substantial proportion of inequalities appears to have increased as a result of the measures adopted to face the economic crisis. The recommendations aimed at improving equity affect different pillars of the taxpayer-funded health system, including, among others, the definition of the right to public health care coverage, the formulas of cost-sharing, the distribution of powers between primary and specialty care, the reforms of clinical management, and the production and dissemination of information to facilitate the decision-making processes of health authorities, professionals and citizens. Moreover, it is recommended to focus on particularly vulnerable population groups.
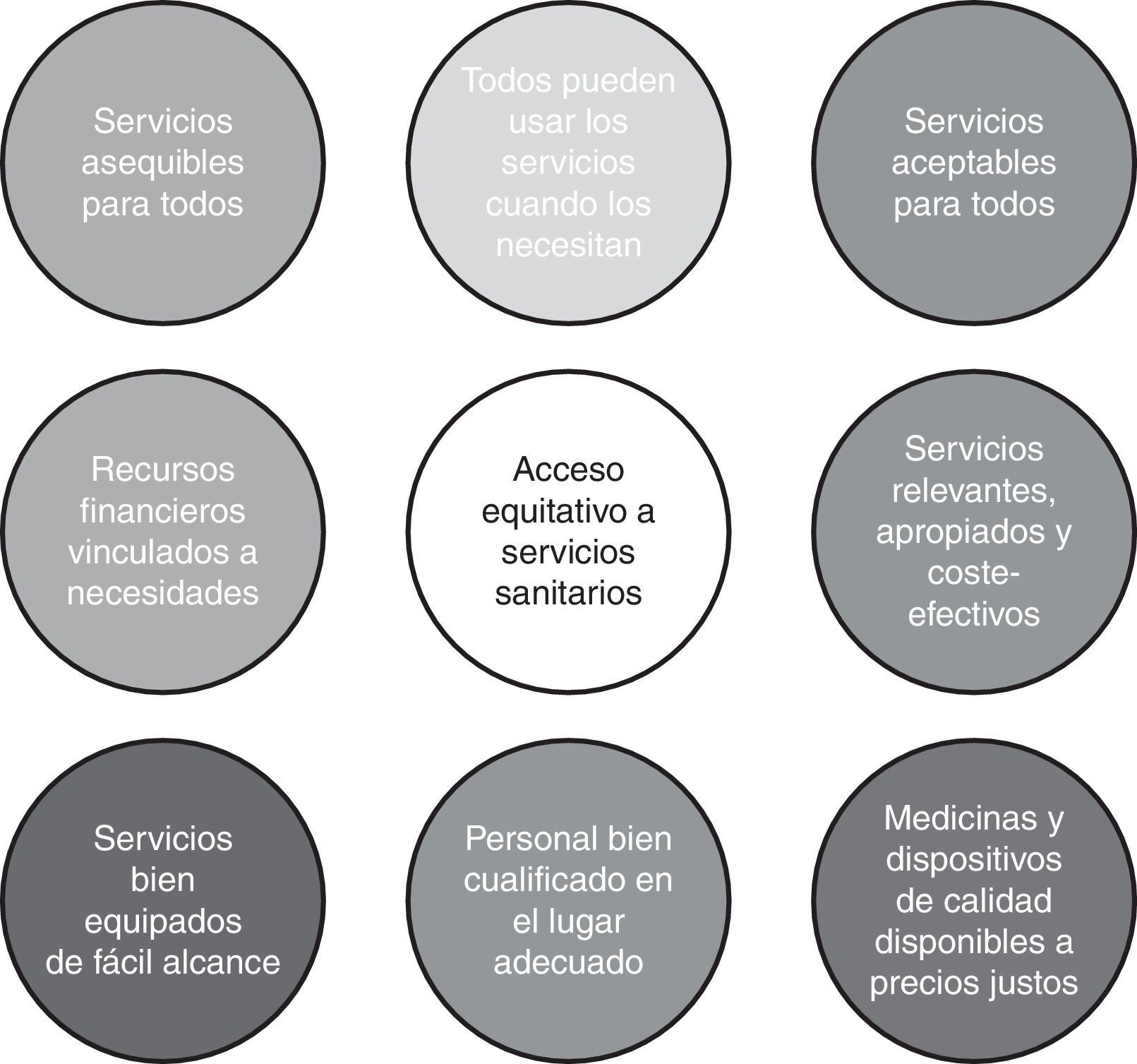
La equidad en el acceso a las prestaciones sanitarias constituye una preocupación prioritaria para la Organización Mundial de la Salud1, principalmente por su relevancia para reducir las desigualdades en salud. Asimismo, la igualdad de acceso a igual necesidad supone un mandato para los Estados miembros de la Unión Europea (UE)2. Garantizar un acceso equitativo abarca muchos frentes: cobertura de las necesidades percibidas y prestación de servicios adecuados, de calidad y coste-efectivos, para todo aquel que los precise (fig. 1). Este marco conceptual entronca con definiciones previas3–6 para las que la defensa de la equidad supone eliminar diferentes obstáculos: en la búsqueda de atención a un problema de salud (promoviendo que esta se produzca), en la entrada al sistema sanitario (para evitar que no se reciba cuando se busca), durante la utilización (como consecuencia de los tiempos de espera, el coste o la distancia) y al final de la atención (no resolución del problema de salud)6.
Determinantes del acceso equitativo a los servicios sanitarios. (Fuente: traducido de European Commission, 20152.).
Pese a la amplitud del concepto, la garantía de la equidad no implica necesariamente que todos deban tener acceso a todo en todo momento1,7. El contenido de las prestaciones puede diferir entre países, pero también dentro de un mismo Estado puede haber diferencias en la cartera de servicios que se consideren admisibles (en particular en entornos federales o casi federales). En todo caso, cada sistema sanitario ha de fijar los criterios de definición de lo que se considera una cesta de servicios razonable –y financieramente asumible– a la que vincular el principio de equidad en el acceso.
El Sistema Nacional de Salud (SNS) de España ofrece una amplia cobertura –pese a las restricciones ligadas a la crisis económica– en sus tres dimensiones: población asegurada, prestaciones financiadas públicamente y porcentaje del coste asumido por el asegurador. Además, la descentralización ha propiciado la extensión geográfica de la oferta de servicios básicos, y se han articulado fondos de cohesión y garantía para financiar los desplazamientos de pacientes que, no pudiendo obtener una prestación en su comunidad de residencia, la reciben en otra. Sin embargo, sigue habiendo problemas de acceso cuya magnitud (y repercusiones) no son en absoluto irrelevantes.
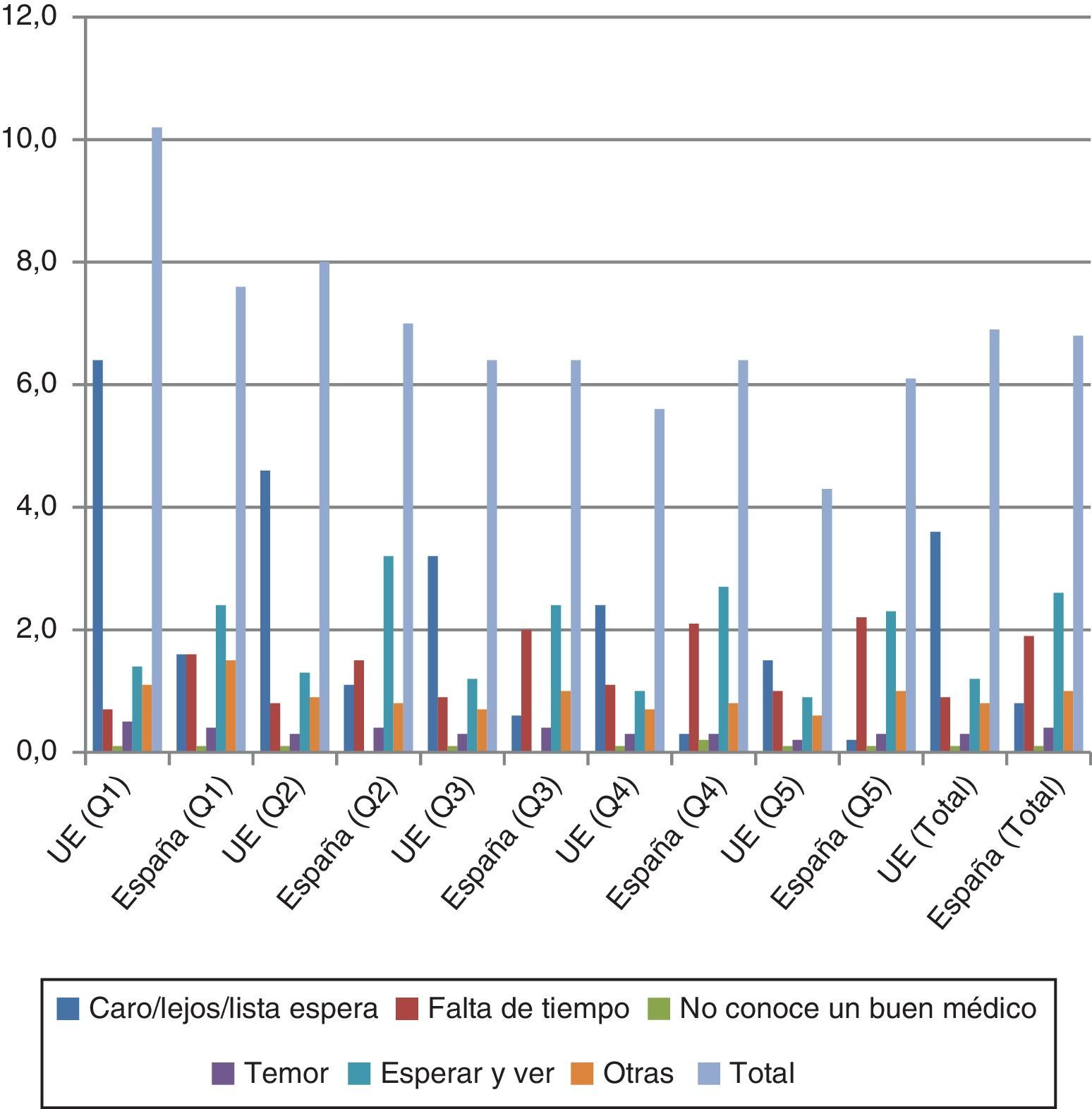
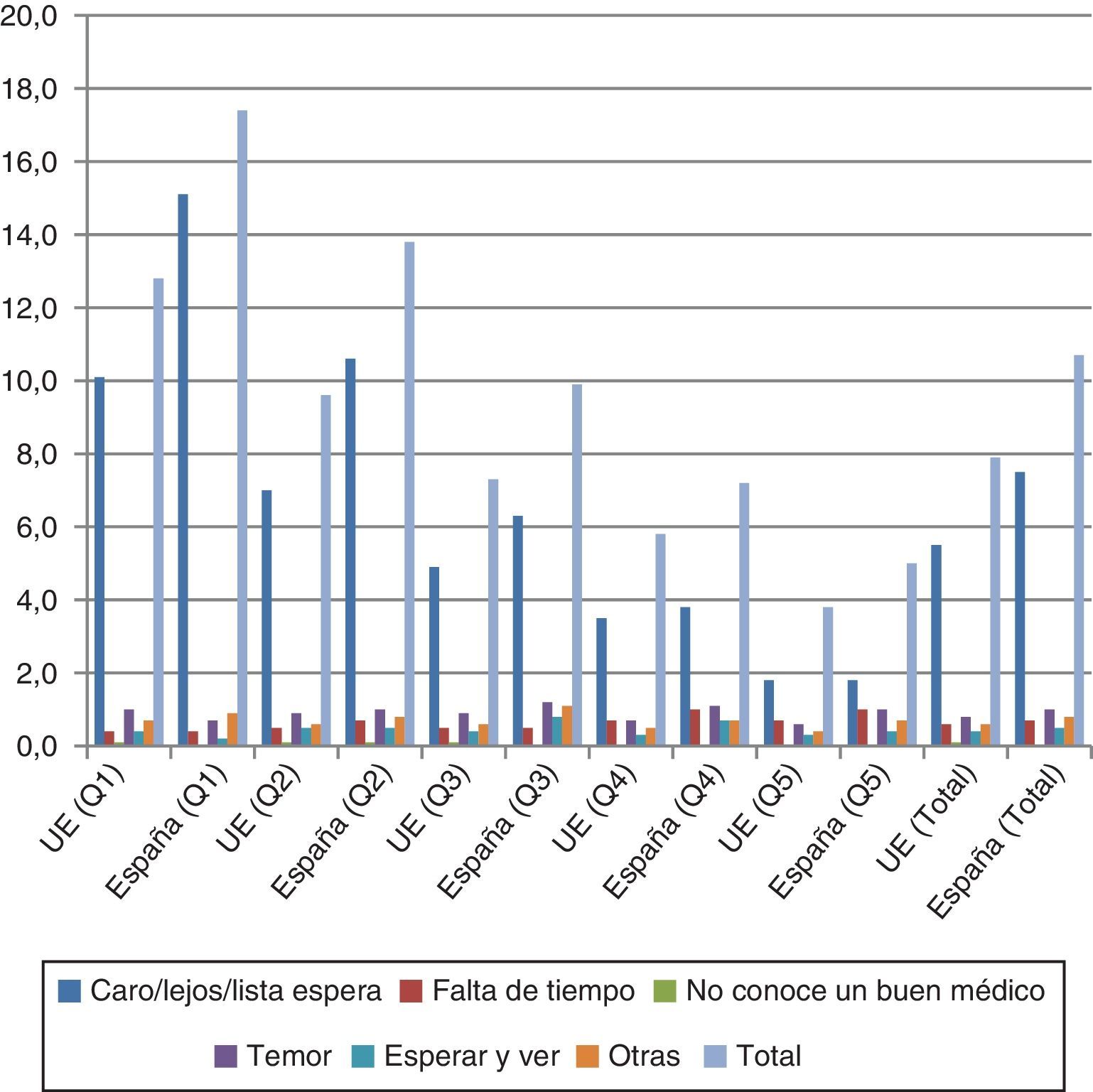
Importancia del problema: algunos datos sobre desigualdades en el acceso en EspañaNecesidades insatisfechasEn 2013, el porcentaje de población española con necesidades sanitarias no cubiertas alcanzaba el 6,8% (6,9% en la UE). Aunque se había reducido del 6,8% al 1,9% entre 2004 y 2007, en los últimos años ha vuelto al nivel inicial8. Además, las necesidades insatisfechas tienden a concentrarse en los quintiles de renta más bajos (fig. 2). No obstante, los problemas relacionados con el coste, la lejanía o el tiempo de espera constituyen la cuarta causa en importancia en España (la primera en la UE). En cuanto a las necesidades de atención dental, en 2013 un 10,7% de las personas encuestadas declaraba necesidades insatisfechas (un 7,9% en la UE) (fig. 3). Pese a que en 2007 España había conseguido reducir este porcentaje a casi dos puntos por debajo de la media de la UE (hasta el 6,7%), desde entonces empezó a crecer hasta volver a valores de 2004. La figura 3 muestra cómo, en este caso, la principal causa que explica las necesidades insatisfechas tiene su origen en el coste (7,5 de los 10,7 puntos porcentuales), la lejanía o el tiempo de espera; el gradiente social es fácilmente apreciable en el gráfico.
Por otra parte, según el Barómetro Sanitario, el 4,5% de las personas encuestadas en 2014 aseguraban que en el último año habían dejado de tomar algún medicamento recetado por un médico de la sanidad pública porque no se lo pudieron permitir9. En el grupo de empresarios, profesionales y cuadros medios este porcentaje se situaba en el 2,4%, mientras para los obreros no cualificados ascendía al 5% y, entre los parados, al 7,9%.
Tiempos de esperaSe constatan diferencias en el acceso a la atención sanitaria financiada públicamente en función de la modalidad de cobertura de los pacientes. El análisis de la Encuesta Nacional de Salud (ENSE) 2011-2012 muestra un acceso desigual entre quienes están cubiertos por las mutualidades públicas y se acogen a la provisión privada (por encima del 80% de los mutualistas), y el resto de la población (mutualistas que eligen Seguridad Social y resto de asegurados). Los resultados son reveladores: los mutualistas con proveedor privado esperan, de media, 30 días para conseguir cita con el especialista; el resto de la población, casi el doble (54 días). El tiempo de espera antes del ingreso en el hospital también varía notablemente: 1,4 meses para los mutualistas con proveedor privado frente a 5,8 meses para la población cubierta por la Seguridad Social10. Este hecho puede indicar, además de desigualdades en el acceso, diferencias significativas en la calidad de la asistencia, en tanto en cuanto estas se asocian a un diagnóstico precoz y una intervención temprana. Existe también evidencia de un gradiente social en el acceso a la atención, pues la renta se asocia de manera negativa y significativa con la espera para las visitas diagnósticas en atención especializada e incluso para las visitas sucesivas11. Desafortunadamente, los datos del sistema de información de listas de espera impiden un análisis geográfico de las desigualdades, ya que sólo se publican para el conjunto del SNS. No obstante, los datos de la ENSE sobre listas de espera quirúrgica, aunque no permiten la desagregación por especialidades, muestran algunas diferencias significativas en el tiempo medio de espera según la comunidad autónoma. Como ejemplo más llamativo, la espera en Canarias casi cuadruplica la de País Vasco (11,87 meses frente a 3,18).
Utilización de servicios (o acceso efectivo)- 1)
Desigualdades socioeconómicas
La presencia de un gradiente social en el uso de servicios públicos (a igual necesidad) está ampliamente constatada en diversos trabajos12–15, que muestran cómo la población con menor nivel de renta tiende a utilizar en mayor medida las consultas de atención primaria y relativamente menos las de especializada. Aunque para valorar estos resultados sería necesario tener datos sobre la adecuación y la calidad de la asistencia recibida, hoy por hoy no disponibles en general, las diferencias observadas parecen indicar barreras en el acceso al especialista para las personas socialmente más desfavorecidas. Un informe reciente muestra asimismo desigualdades sociales significativas en el uso de tecnologías diagnósticas10. En él se indica que la población de la decila superior de renta se somete a alguna prueba diagnóstica con más frecuencia que la perteneciente a la decila inferior, a igualdad de salud autopercibida, sexo y edad (odds ratio [OR]: 1,57), y la desigualdad se acentúa cuando la prueba es una resonancia magnética (OR: 1,95).
Las desigualdades sociales en el acceso efectivo también se aprecian en los servicios preventivos. Por ejemplo, sabemos que las mujeres de clase social baja tienden a utilizar algunos de estos servicios (visitas al ginecólogo, mamografías o citologías preventivas) entre un 12% y un 20% menos que las de clase social alta10. El gradiente es aún mayor cuando se analizan servicios excluidos de la cobertura pública: el 10% de la población adulta más rica acude al dentista por motivos preventivos casi tres veces más que el 10% de la población más pobre10. Incluso en la atención dental infantil, pese a la extensión de los PADI (Planes de Atención Dental Infantil) en los últimos años, se constatan desigualdades sociales significativas que no remiten con el paso del tiempo. Así, a pesar del brusco descenso producido entre 1987 y 2011 en el porcentaje de niños/as que nunca han acudido a la consulta del dentista, la proporción es aproximadamente el doble en los/las de familias de clase baja que en los/las de clase social elevada16.
- 2)
Desigualdades por país de procedencia y en minorías étnicas
En comparación con los españoles, los inmigrantes registran una menor probabilidad de visitar al médico especialista y una probabilidad mayor de utilizar los servicios de urgencias hospitalarios17–19. La mayoría de la población extranjera parece enfrentarse a barreras de acceso a los servicios de atención especializada, ligadas tanto a las características propias del colectivo (diferencias culturales en la percepción de la salud, problemas de comunicación con los profesionales, situación legal del inmigrante, etc.) como a factores exclusivos de oferta (trabas administrativas o actitudes del personal sanitario poco favorecedoras del uso de los servicios)18–20.
Por otra parte, la escasa literatura acerca de la situación en España de las minorías étnicas (población gitana) también revela dificultades de acceso, particularmente en lo relativo a las revisiones de salud y uso de servicios preventivos. Algo similar sucede con el acceso a los servicios de odontología. La población gitana registra en cambio mayores tasas de hospitalización y de uso de los servicios de urgencias, que parecen derivarse de pautas diferenciadas de exposición a la enfermedad y de un acceso/atención deficitarios en el resto de los niveles de atención21.
- 3)
Desigualdades de género
Hombres y mujeres acceden de forma desigual a los servicios sanitarios, y algunas de las diferencias constatadas no se deben a su situación de necesidad. Por ejemplo, las mujeres registran (a igualdad de estado de salud, edad, renta y educación) un tiempo de espera para visitas diagnósticas al especialista un 13,6% más largo que los hombres11. Hay estudios que sugieren que las mujeres son diagnosticadas más tardíamente que los hombres de dolencias cardiacas22,23. También se ha observado cierta tendencia a medicalizar a las mujeres en procesos vitales no patológicos, como la maternidad o la menopausia24, y se han detectado diferencias significativas en el consumo de psicofármacos, más alto en el caso de ellas23,24. A igualdad de estado de salud y otras características relevantes, las mujeres tienden a consultar más al médico y a ser menos hospitalizadas10,25. Este último hecho podría deberse al menor acceso de los varones a los niveles previos de atención.
- 4)
Desigualdades geográficas
La lejanía geográfica a los puntos de atención se ha ido reduciendo progresivamente, a medida que la oferta de centros y personal se ha extendido por el territorio nacional. La garantía de un acceso geográfico equitativo no se sustenta fundamentalmente en nuevos incrementos de oferta, sino en: a) el reparto de los fondos públicos a las comunidades autónomas (y, dentro de ellas, a los centros) en función de la necesidad de la población; b) la articulación de mecanismos de financiación suficientes de la asistencia de pacientes desplazados, y c) el control de la variabilidad en la práctica clínica, en tanto en cuanto dicha variabilidad indique que la cantidad o la calidad de la asistencia prestada varía sistemáticamente y de modo no justificable por áreas geográficas. Si bien es posible mejorar las fórmulas que se aplican para a y b, posiblemente el problema de mayor magnitud está en el control de las variaciones en la práctica médica. Para muestra de las enormes desigualdades que se producen en este ámbito, el siguiente botón: una persona mayor de 40 años residente en el área con mayores tasas de hospitalización por angina (no primaria) tuvo en 2013 una probabilidad en torno a siete veces mayor de sufrir un ingreso por esta causa, en comparación con un residente en el área con menores tasas (tras la correspondiente estandarización por sexo y edad)26. Se remite al lector a cualquiera de los números del Atlas VPM para comprobar hasta qué punto las desigualdades geográficas en la atención que reciben los pacientes no están justificadas en diferencias de necesidad.
Las reformas asociadas a la crisis económica, lejos de combatir las desigualdades en el acceso a los servicios sanitarios, han abierto nuevas brechas y reavivado la preocupación por los problemas de equidad. La redefinición del derecho a la cobertura (con la expulsión de los inmigrantes en situación administrativa irregular y los no cotizantes de alta renta) y la extensión del esquema de copagos por el Real Decreto Ley 16/2012 se suman a una serie de recortes (9000 millones menos de gasto sanitario público entre 2009 y 2013) que han tenido como guía principal la reducción del déficit público, y han prestado poca atención a sus posibles consecuencias distributivas.
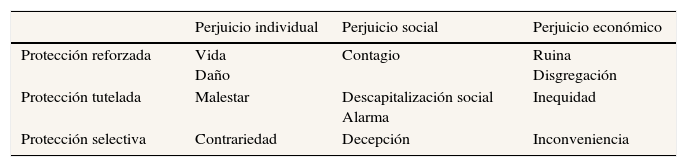
Habida cuenta de que siempre habrá restricciones presupuestarias, aunque en distinto grado, y que las innovaciones tecnológicas imponen nuevos retos para la solvencia de los sistemas sanitarios, la primera recomendación va dirigida a definir sensatamente y con visión de largo plazo (esto es, tomando en consideración criterios de coste-efectividad y tratando de concitar consensos), las prestaciones para las que puede garantizarse la igualdad de acceso. A este respecto resulta interesante la propuesta de Gómez27 para la jerarquización del derecho a la salud según el tipo de necesidades (tabla 1).
Propuesta de jerarquización del derecho a la salud según el tipo de necesidades
| Perjuicio individual | Perjuicio social | Perjuicio económico | |
|---|---|---|---|
| Protección reforzada | Vida Daño | Contagio | Ruina Disgregación |
| Protección tutelada | Malestar | Descapitalización social Alarma | Inequidad |
| Protección selectiva | Contrariedad | Decepción | Inconveniencia |
Esta categorización puede resultar útil, no sólo para definir el grado de protección jurídica que debe amparar el derecho a la protección de la salud en cada caso (no merece la misma consideración la cobertura de una enfermedad mortal o con riesgo económico catastrófico, como el cáncer, que por ejemplo los servicios de planificación familiar), sino también para determinar las distintas formas de financiación aplicables a cada situación (copagos inexistentes o mínimos frente a copagos más elevados), e incluso para acordar qué prestaciones pueden estar sujetas a un régimen de cobertura diferenciado entre los Servicios Regionales de Salud (siguiendo con el ejemplo, no el tratamiento anticanceroso, sí la píldora del día después), de manera que pueda hacerse compatible la autonomía regional con el principio de equidad.
En segundo lugar, y con el doble objetivo de minimizar el porcentaje de población con necesidades sanitarias no cubiertas y combatir las desigualdades en el derecho a la atención sanitaria pública, se recomienda revertir la situación creada por el Real Decreto Ley 16/2012, redefiniendo el derecho a la cobertura del SNS con criterios de ciudadanía de tal modo que se haga realidad la supuesta universalidad que tanto se predica. Asimismo, debe prestarse una particular atención a los colectivos identificados como más desatendidos: población gitana, inmigrantes en situación administrativa irregular y otros (p. ej., personas con problemas de salud mental)2.
En relación con los copagos, debería vincularse su uso a una reducción eficaz del riesgo moral (y no a otros objetivos, como el aumento de los ingresos o la reducción indiscriminada de la demanda), pero atendiendo también a sus consecuencias distributivas. Cualquier esquema de copago debe establecer cuantías máximas en función de la capacidad económica del hogar, para reducir el papel de la renta como determinante de la decisión de acudir a los servicios médicos o del seguimiento/adherencia a los tratamientos prescritos. Por otra parte, siempre es preferible un copago evitable y basado en criterios de efectividad a un copago lineal y obligatorio, y cuando sea obligatorio, lo óptimo es que tenga un importe reducido para todos y excluya a enfermos crónicos y personas sin capacidad económica28.
Las desigualdades derivadas de reglas particulares como las que rigen para los mutualistas pueden eliminarse con la extinción del Régimen Especial de la Seguridad Social de los funcionarios. Se propone su extinción gradual, para favorecer así su factibilidad política y garantizar la seguridad jurídica de los actuales mutualistas, siguiendo el ejemplo de lo que se ha hecho con el régimen de clases pasivas.
El refuerzo de la atención primaria, unido a una adecuada información a los pacientes sobre la mejor forma de abordar los problemas de salud y sobre los recursos que están a su alcance, también puede contribuir a reducir las desigualdades en el acceso al especialista, pruebas diagnósticas y atención preventiva, así como en los tiempos de espera. Entre las medidas recomendadas pueden incluirse algunas de las señaladas en el Proyecto AP2129: hacer accesibles las pruebas diagnósticas disponibles en el área sanitaria a los médicos de atención primaria, o impulsar una imagen del primer nivel de atención como un sistema de calidad y de confianza para resolver los problemas de salud de la ciudadanía. Por su parte, el establecimiento de tiempos máximos de espera garantizados por ley ha de completarse con la difusión de información a los pacientes sobre cuál es la espera razonable para abordar distintos problemas de salud, y sobre cómo hacer efectivo el derecho a la atención cuando se presenta alguna dificultad.
En lo que respecta a la atención dental, se reproducen aquí algunas de las recomendaciones hechas por Rico y Freire30: extensión a todas las comunidades autónomas de los servicios incluidos en los PADI y cobertura bucodental a las personas sin recursos o con necesidades especiales (edéntulos totales, discapacitados, etc.)30.
Por otra parte, la mejora en las condiciones de acceso de la población inmigrante y perteneciente a minorías étnicas requeriría una batería de medidas, entre las que destacan la adaptación de los recursos humanos a las necesidades de estos colectivos (contratación de profesionales de las comunidades de origen, institucionalización del mediador cultural, formación en problemas de salud específicos)19,20, la orientación de las campañas informativas y preventivas a estos grupos19–21, y el uso de los servicios de urgencias como espacio clave en intervenciones de promoción y educación para la salud, dado que constituyen un punto de atención muy utilizado por la población inmigrante y gitana21. Y para luchar contra la inequidad de género conviene abordar las dimensiones estructurales de la desigualdad de género, eliminando estereotipos25.
Finalmente, la mejora de la equidad geográfica puede sustentarse en recomendaciones que van desde la aplicación de las nuevas tecnologías a la resolución de problemas de salud en zonas remotas (consultas no presenciales, etc.) hasta la mejora de las fórmulas de reparto de recursos entre áreas y de las asignaciones para financiar tratamientos a pacientes desplazados. Con todo, las principales sugerencias en este ámbito se dirigen a la identificación y el análisis de la variabilidad de la práctica clínica, y al refuerzo de medidas orientadas a reducirla en distintos frentes: establecimiento de objetivos (p. ej., tasas máximas de cesáreas), desarrollo y seguimiento de las guías de práctica clínica, o difusión de guías de ayuda a la toma de decisiones para pacientes31. Un aspecto crítico para la garantía de una atención de calidad provista con criterios de equidad es el suministro de información puntual y transparente sobre los indicadores de resultados de los distintos centros (mortalidad ajustada por riesgo, infecciones nosocomiales, etc.), sobre todo si se combina con la libertad de elección de médico o centro. Sirva como ejemplo al respecto la Central de Resultados de Catsalut. No obstante, conviene señalar que algunas medidas tendentes a mejorar la equidad geográfica (p. ej., información combinada con libertad de elección) pueden tener efectos perversos sobre la equidad socioeconómica (ampliando el gradiente social en la calidad de la atención recibida).
Por último, sería recomendable mejorar las fuentes de información para detectar con más precisión la existencia de desigualdades indeseables y poder abordarlas de forma más eficaz. La posibilidad de enlazar datos clínicos con datos socioeconómicos (procedentes del Padrón, la Agencia Tributaria, etc.), así como el diseño de muestras ad hoc para problemas de salud concretos, que contuvieran información clínica detallada y variables de renta, estatus laboral, nivel de estudios, etc., facilitaría el análisis de la equidad sin los sesgos que supone utilizar datos agregados (como los de los estudios de VPM) o datos individuales muy poco específicos desde el punto de vista clínico (como los de las encuestas de salud).
ConclusionesLa equidad en el acceso a las prestaciones sanitarias debe definirse en un sentido amplio, que incluya desde la igualdad del derecho a la protección de la salud hasta la igualdad en la obtención de una atención sanitaria efectiva y de calidad.
En el SNS existen problemas de equidad en el acceso a las prestaciones, tanto desde una perspectiva socioeconómica como desde una perspectiva geográfica. También hay desigualdades injustas y evitables relacionadas con el género, con la etnia y con el país de procedencia. Las medidas adoptadas tras el estallido de la crisis económica no parecen haber contribuido a mejorar la situación, sino más bien a agravarla. La magnitud de los recortes y los cambios normativos, en tanto en cuanto se relacionan con la merma de la calidad y la accesibilidad del sistema público, son causa probable de un aumento de las desigualdades, no sólo entre los usuarios del SNS, sino también entre estos y quienes utilizan servicios privados.
Las recomendaciones para lograr la equidad apuntan a que son necesarias reformas en distintos ejes: entre otros, la definición del aseguramiento, el reparto de costes entre aseguradores y asegurados, la distribución de competencias entre atención primaria y especializada, la gestión clínica y la producción y difusión de información para favorecer la toma de decisiones de profesionales y ciudadanía. Además, se requiere prestar especial atención a colectivos particularmente vulnerables.
Es preciso acometer con rigor y objetividad el estudio sistemático de las desigualdades (de género, socioeconómicas, geográficas, etc.) en el acceso a la atención sanitaria, a ser posible desde una perspectiva integral que incluya el análisis de problemas de salud y colectivos concretos, y que abarque asimismo la evaluación del impacto en la equidad de todas las iniciativas que se pongan en marcha. Una tarea de esta envergadura debería ser abordada y promovida desde las instituciones públicas.
Recomendaciones- •
Redefinir la cobertura con criterios de residencia, ofreciendo la misma protección a los residentes en situación administrativa irregular que a los ciudadanos españoles.
- •
Repensar el modelo de copago, sustituyendo en lo posible copagos obligatorios por copagos evitables, incluyendo topes en función de la renta familiar para toda la población, y excluyendo a los colectivos más vulnerables (o reduciendo su aportación al mínimo).
- •
Convertir el régimen especial de los funcionarios (civiles, militares y judiciales) en un régimen transitorio a extinguir, de modo que quienes se incorporen a la función pública carezcan de la posibilidad de elegir entre proveedor público y privado, con distintos porcentajes de copago y distinta forma de acceso a los médicos especialistas.
- •
Difundir información objetiva a los profesionales que les ayude a orientar su práctica clínica.
- •
Difundir información objetiva a los ciudadanos que les ayude a elegir tratamientos, centros y profesionales.
- •
Acometer con rigor y objetividad el estudio sistemático de las desigualdades (de género, socioeconómicas, geográficas, etc.) en el acceso a la salud y la atención sanitaria desde una perspectiva integral, que incluya el análisis de problemas de salud y colectivos concretos, así como la evaluación del impacto en la equidad de todas las iniciativas que se pongan en marcha.
Carmen Vives-Cases.
Contribuciones de autoríaR. Urbanos-Garrido es la única autora del artículo.
FinanciaciónNinguna.
Conflicto de interesesNinguno.
Agradezco los comentarios y sugerencias de dos evaluadores anónimos, que han contribuido a mejorar la calidad del texto.