Determinar la relación del índice de privación de la población con la utilización del sistema sanitario, la mala evolución y la mortalidad durante la pandemia de COVID-19.
MétodoEstudio de cohorte retrospectivo de personas con infección por SARS-CoV-2 del 1 de marzo de 2020 al 9 de enero de 2022. Se recopilaron datos sociodemográficos, comorbilidad y tratamientos basales prescritos, otros datos basales y el índice de privación, estimado por sección censal. Se realizaron modelos multivariable de regresión logística multinivel para cada variable de resultado: fallecimiento, mala evolución (definida como fallecimiento o ingreso en la unidad de cuidados intensivos), ingreso y visitas a urgencias.
ResultadosLa cohorte se compone de 371.237 personas con infección por SARS-CoV-2. En los modelos multivariable se observó un mayor riesgo de fallecimiento, de mala evolución, de ingreso hospitalario o de visita a urgencias en los quintiles de mayor privación en comparación con el quintil de menor privación. Para el riesgo de ser hospitalizado o de acudir a urgencias, en términos generales hubo diferencias entre todos los quintiles. También se observó que estas diferencias se daban en el primer y el tercer periodos de la pandemia para la mortalidad y la mala evolución, y en todos para el riesgo de ser ingresado o de acudir a urgencias.
ConclusionesLos colectivos con mayor nivel de privación han tenido mayores tasas de mortalidad y de ingreso en comparación con los colectivos con unas tasas de privación más bajas. Es necesario realizar intervenciones que minimicen estas desigualdades.
To see the relationship between the population deprivation index and the use of the health services, adverse evolution and mortality during the COVID-19 pandemic.
MethodRetrospective cohort study of patients with SARS-CoV-2 infection from March 1, 2020 to January 9, 2022. The data collected included sociodemographic data, comorbidities and prescribed baseline treatments, other baseline data and the deprivation index, estimated by census section. Multivariable multilevel logistic regression models were performed for each outcome variable: death, poor outcome (defined as death or intensive care unit), hospital admission, and emergency room visits.
ResultsThe cohort consists of 371,237 people with SARS-CoV-2 infection. In the multivariable models, a higher risk of death or poor evolution or hospital admission or emergency room visit was observed within the quintiles with the greatest deprivation compared to the quintile with the least. For the risk of being hospitalized or going to the emergency room, there were differences between most quintiles. It has also been observed that these differences occurred in the first and third periods of the pandemic for mortality and poor outcome, and in all due for the risk of being admitted or going to the emergency room.
ConclusionsThe groups with the highest level of deprivation have had worse outcomes compared to the groups with lower deprivation rates. It is necessary to carry out interventions that minimize these inequalities.
La crisis sanitaria por el SARS-CoV-2ha causado miles de muertes1 y ha tenido un impacto socioeconómico sin precedentes y desigual en la población, generando nuevos contextos de vulnerabilidad social dependiendo de las personas2.
La primera ola golpeó con firmeza los sistemas sanitarios, causando una gran incertidumbre3. Numerosos estudios han determinado que la edad, el sexo masculino, las enfermedades cardiovasculares, la hipertensión, la diabetes y los tumores conllevan peor pronóstico4,5, generando una mayor vulnerabilidad clínica y una peor evolución de la enfermedad.
También se ha puesto de manifiesto el peso de los determinantes sociales de la salud, distribuidos de manera desigual y produciendo desigualdades sociales en salud2. Además, estas personas en situación de vulnerabilidad social presentan un peor pronóstico de la enfermedad debido a su peor estado de salud de base6–8. Tal situación se ha intentado medir de distintas maneras, como por ejemplo a través de los llamados índices de privación (IP), empleados en distintos estudios; en España, hace ya años se propuso uno en el estudio MEDEA9. En un metaanálisis10 en el que se analizaron 68 estudios de pacientes de los Estados Unidos, las personas afroamericanas, hispanas y asiáticoamericanas (grupos poblacionales asociados a determinantes sociales de la salud y factores socioeconómicos inferiores) presentaban un riesgo considerablemente mayor de positividad para COVID-19 y de ingreso en la unidad de cuidados intensivos (UCI), en comparación con los grupos poblacionales de personas blancas.
A pesar de que, en el contexto de la pandemia de COVID-19, se han realizado estudios para evaluar la relación de múltiples IP con los resultados de la infección, hemos creído necesario estudiar lo sucedido en nuestro medio para poder adaptar las futuras respuestas en situaciones similares.
MétodoEstudio retrospectivo de toda la cohorte de personas diagnosticadas de COVID-19 en el País Vasco desde el comienzo de la pandemia hasta el 9 de enero de 2022, a partir de datos de la base de datos electrónica y de la historia clínica del Servicio Vasco de Salud-Osakidetza. El Sistema Vasco de Salud está dividido en 13 organizaciones sanitarias integradas, que agrupan todos los recursos de atención primaria y hospitalaria de determinadas áreas bajo una misma gestión administrativa.
Todos/as los/las pacientes incluidos/as en este estudio eran residentes en el País Vasco y tuvieron infección por SARS-CoV-2 confirmada por laboratorio mediante un resultado positivo en la prueba de reacción en cadena de la polimerasa con transcriptasa inversa o con una prueba de antígeno positiva, del 1 de marzo de 2020 al 9 de enero de 2022. También se incluyeron positivos tras una prueba de anticuerpos IgM o IgG realizada por síntomas sugestivos de la enfermedad o por haber tenido contacto con un caso positivo, del 1 de marzo de 2020 al 31 de julio de 2020. Se recogió el primer positivo de cada paciente. Se consideraron cuatro periodos de la pandemia: 1) primer periodo, comprendido entre el 1 de marzo y el 30 de junio de 2020, que se corresponde con la primera ola y el confinamiento; 2) segundo periodo, del 1 de julio al 31 de diciembre de 2020, correspondiente al periodo de restricciones por falta de vacunación, en el que se dieron la segunda y la tercera olas; 3) tercer periodo, del 1 de enero al 13 de diciembre de 2021, que coincide con el inicio de la vacunación; y 4) cuarto periodo, del 14 de diciembre de 2021 al 9 de enero de 2022, correspondiente a la aparición de la variante ómicron. Solo se incluyeron pacientes mayores de 18 años. El protocolo de estudio fue aprobado por el Comité Ético del País Vasco (referencia PI2020123). Todos los datos de los/las pacientes se mantuvieron confidenciales.
Los datos se registraron en una base de datos electrónica unificada. Los analistas recuperaron datos de todos los casos positivos detectados durante el periodo de estudio, incluidos datos sociodemográficos, enfermedades basales asociadas (índice de comorbilidad de Charlson11), tratamientos basales12–14, fechas de ingreso y de alta hospitalaria, y si los/las pacientes ingresaron en la UCI o fallecieron. Se utilizaron los códigos de la Clasificación Estadística Internacional de Enfermedades y Problemas de Salud Relacionados (CIE-9 o CIE-10)15.
El tratamiento de referencia se definió como cualquier medicamento recetado antes del diagnóstico de SARS-CoV-2 y que no tuviera registrada fecha de finalización. Los datos de identificación de las personas que vivían en una residencia se obtuvieron del Departamento Vasco de Salud.
Para la variable independiente principal, el IP16, se utilizó la actualización de 2021. Se calculó mediante un análisis de componentes principales teniendo en cuenta diferentes indicadores relativos al trabajo y la educación9, y se construyó por quintiles17. Los indicadores socioeconómicos que componen el IP son: proporción de trabajadores manuales en la población ocupada, desempleo en la población activa, asalariados con contrato eventual en la población ocupada, población con instrucción insuficiente y jóvenes de 16-29 años con instrucción insuficiente16.
Las variables principales de resultado del estudio fueron: fallecimiento durante los 3 meses posteriores al resultado positivo para los/las pacientes que no ingresaron o hasta 3 meses posteriores al alta para quienes sí ingresaron; mala evolución, definida como fallecimiento o ingreso en la UCI asociado al ingreso por COVID-19 definido anteriormente; ingreso hospitalario por COVID-19, considerando los ingresos ocurridos hasta 15 días después del resultado positivo, y en caso de que el positivo se produjera en el periodo de ingreso se consideraron hasta 21 días después de la fecha de ingreso; y visitas a urgencias, considerando las urgencias hasta 5 días antes del ingreso hospitalario o, en caso de no existir ingreso asociado a la COVID-19, hasta 2 días antes o 14 días después del resultado positivo.
Análisis estadísticoSe estudiaron las diferencias entre los quintiles del IP con las pruebas de Kruskal-Wallis y ji al cuadrado para variables continuas y categóricas, respectivamente. Se empleó la corrección de Bonferroni para realizar comparaciones múltiples entre cada pareja de quintiles.
Se ajustaron modelos logísticos multinivel multivariantes para cada variable de resultado: fallecimiento, mala evolución (definida como fallecimiento o ingreso en la UCI), ingreso y visitas a urgencias, ajustados por las diferentes organizaciones sanitarias integradas del País Vasco, así como por edad, sexo, estar institucionalizado en una residencia, presencia de enfermedades asociadas y tratamientos basales prescritos. Se repitió este análisis para submuestras de la muestra completa correspondientes a los diferentes periodos definidos. Para obtener en cada caso un grupo de predictores adecuados se realizaron modelos logísticos univariantes y se consideraron todas las variables con un valor de p<0,20, usando la técnica de eliminación hacia atrás para dar con los predictores finales. Para cada uno de los periodos, así como para la muestra completa, se repitieron cinco veces los modelos multivariantes con el objetivo de estudiar las diferencias entre cada par de quintiles, considerando cada vez un quintil diferente como valor de referencia. Todos los análisis se realizaron con SAS para Windows, versión 9.4 (SAS Institute, Carey, NC, USA) y R©, versión 4.1.1.
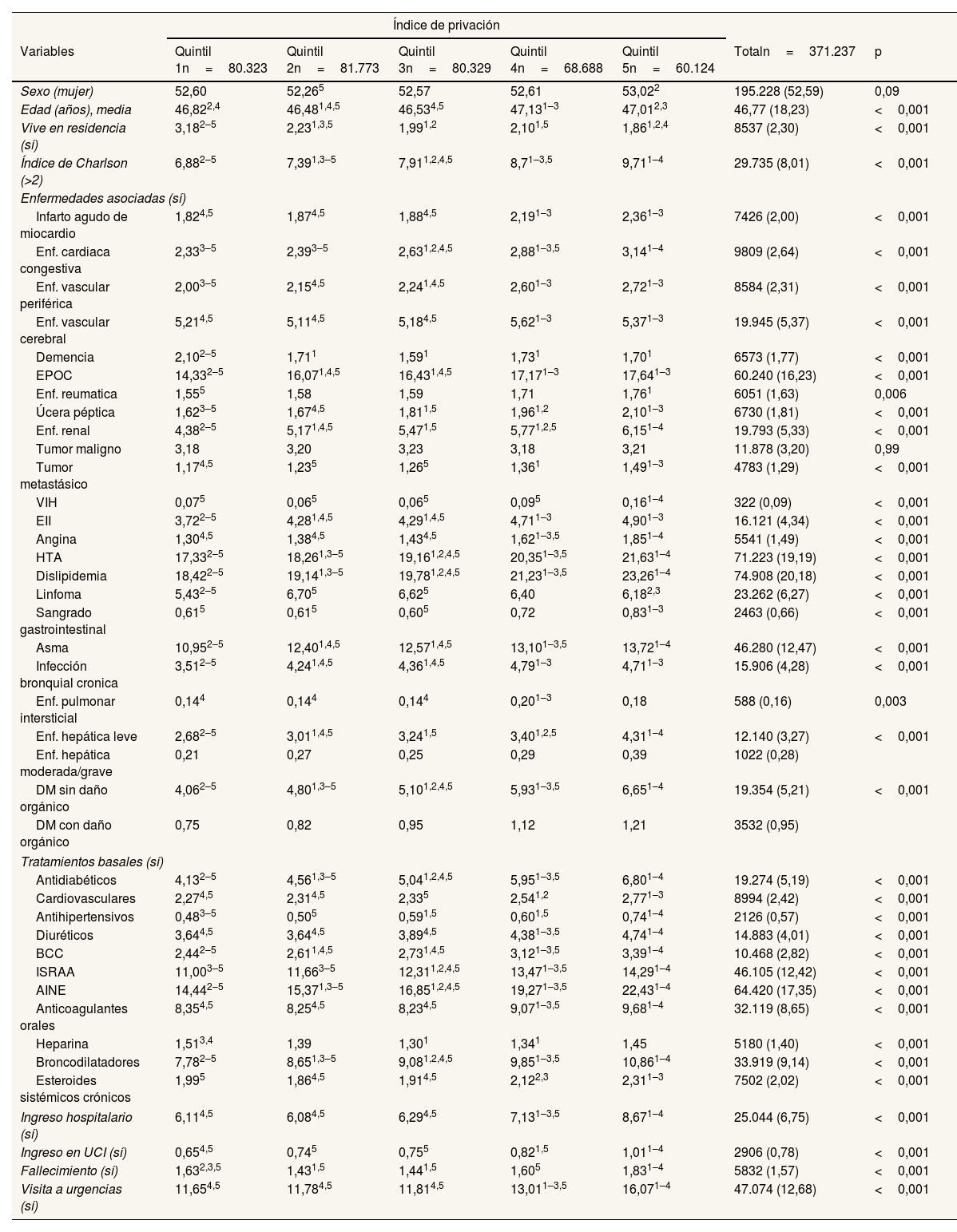
ResultadosLos datos descriptivos y comparativos según el IP de la muestra se presentan en la tabla 1. La cohorte se compone de 371.237 personas con infección por SARS-CoV-2. Se observa que, en general, las personas en los quintiles de mayor privación presentan ligeramente mayores tasas de enfermedades asociadas y de prescripción de medicaciones basales, así como de fallecimientos, mala evolución, ingresos hospitalarios y visitas a urgencias.
Análisis descriptivo y comparativo según el índice de privación de pacientes con COVID-19 (n=371.237)
| Índice de privación | |||||||
|---|---|---|---|---|---|---|---|
| Variables | Quintil 1n=80.323 | Quintil 2n=81.773 | Quintil 3n=80.329 | Quintil 4n=68.688 | Quintil 5n=60.124 | Totaln=371.237 | p |
| Sexo (mujer) | 52,60 | 52,265 | 52,57 | 52,61 | 53,022 | 195.228 (52,59) | 0,09 |
| Edad (años), media | 46,822,4 | 46,481,4,5 | 46,534,5 | 47,131–3 | 47,012,3 | 46,77 (18,23) | <0,001 |
| Vive en residencia (sí) | 3,182–5 | 2,231,3,5 | 1,991,2 | 2,101,5 | 1,861,2,4 | 8537 (2,30) | <0,001 |
| Índice de Charlson (>2) | 6,882–5 | 7,391,3–5 | 7,911,2,4,5 | 8,71–3,5 | 9,711–4 | 29.735 (8,01) | <0,001 |
| Enfermedades asociadas (sí) | |||||||
| Infarto agudo de miocardio | 1,824,5 | 1,874,5 | 1,884,5 | 2,191–3 | 2,361–3 | 7426 (2,00) | <0,001 |
| Enf. cardiaca congestiva | 2,333–5 | 2,393–5 | 2,631,2,4,5 | 2,881–3,5 | 3,141–4 | 9809 (2,64) | <0,001 |
| Enf. vascular periférica | 2,003–5 | 2,154,5 | 2,241,4,5 | 2,601–3 | 2,721–3 | 8584 (2,31) | <0,001 |
| Enf. vascular cerebral | 5,214,5 | 5,114,5 | 5,184,5 | 5,621–3 | 5,371–3 | 19.945 (5,37) | <0,001 |
| Demencia | 2,102–5 | 1,711 | 1,591 | 1,731 | 1,701 | 6573 (1,77) | <0,001 |
| EPOC | 14,332–5 | 16,071,4,5 | 16,431,4,5 | 17,171–3 | 17,641–3 | 60.240 (16,23) | <0,001 |
| Enf. reumatica | 1,555 | 1,58 | 1,59 | 1,71 | 1,761 | 6051 (1,63) | 0,006 |
| Úcera péptica | 1,623–5 | 1,674,5 | 1,811,5 | 1,961,2 | 2,101–3 | 6730 (1,81) | <0,001 |
| Enf. renal | 4,382–5 | 5,171,4,5 | 5,471,5 | 5,771,2,5 | 6,151–4 | 19.793 (5,33) | <0,001 |
| Tumor maligno | 3,18 | 3,20 | 3,23 | 3,18 | 3,21 | 11.878 (3,20) | 0,99 |
| Tumor metastásico | 1,174,5 | 1,235 | 1,265 | 1,361 | 1,491–3 | 4783 (1,29) | <0,001 |
| VIH | 0,075 | 0,065 | 0,065 | 0,095 | 0,161–4 | 322 (0,09) | <0,001 |
| EII | 3,722–5 | 4,281,4,5 | 4,291,4,5 | 4,711–3 | 4,901–3 | 16.121 (4,34) | <0,001 |
| Angina | 1,304,5 | 1,384,5 | 1,434,5 | 1,621–3,5 | 1,851–4 | 5541 (1,49) | <0,001 |
| HTA | 17,332–5 | 18,261,3–5 | 19,161,2,4,5 | 20,351–3,5 | 21,631–4 | 71.223 (19,19) | <0,001 |
| Dislipidemia | 18,422–5 | 19,141,3–5 | 19,781,2,4,5 | 21,231–3,5 | 23,261–4 | 74.908 (20,18) | <0,001 |
| Linfoma | 5,432–5 | 6,705 | 6,625 | 6,40 | 6,182,3 | 23.262 (6,27) | <0,001 |
| Sangrado gastrointestinal | 0,615 | 0,615 | 0,605 | 0,72 | 0,831–3 | 2463 (0,66) | <0,001 |
| Asma | 10,952–5 | 12,401,4,5 | 12,571,4,5 | 13,101–3,5 | 13,721–4 | 46.280 (12,47) | <0,001 |
| Infección bronquial cronica | 3,512–5 | 4,241,4,5 | 4,361,4,5 | 4,791–3 | 4,711–3 | 15.906 (4,28) | <0,001 |
| Enf. pulmonar intersticial | 0,144 | 0,144 | 0,144 | 0,201–3 | 0,18 | 588 (0,16) | 0,003 |
| Enf. hepática leve | 2,682–5 | 3,011,4,5 | 3,241,5 | 3,401,2,5 | 4,311–4 | 12.140 (3,27) | <0,001 |
| Enf. hepática moderada/grave | 0,21 | 0,27 | 0,25 | 0,29 | 0,39 | 1022 (0,28) | |
| DM sin daño orgánico | 4,062–5 | 4,801,3–5 | 5,101,2,4,5 | 5,931–3,5 | 6,651–4 | 19.354 (5,21) | <0,001 |
| DM con daño orgánico | 0,75 | 0,82 | 0,95 | 1,12 | 1,21 | 3532 (0,95) | |
| Tratamientos basales (sí) | |||||||
| Antidiabéticos | 4,132–5 | 4,561,3–5 | 5,041,2,4,5 | 5,951–3,5 | 6,801–4 | 19.274 (5,19) | <0,001 |
| Cardiovasculares | 2,274,5 | 2,314,5 | 2,335 | 2,541,2 | 2,771–3 | 8994 (2,42) | <0,001 |
| Antihipertensivos | 0,483–5 | 0,505 | 0,591,5 | 0,601,5 | 0,741–4 | 2126 (0,57) | <0,001 |
| Diuréticos | 3,644,5 | 3,644,5 | 3,894,5 | 4,381–3,5 | 4,741–4 | 14.883 (4,01) | <0,001 |
| BCC | 2,442–5 | 2,611,4,5 | 2,731,4,5 | 3,121–3,5 | 3,391–4 | 10.468 (2,82) | <0,001 |
| ISRAA | 11,003–5 | 11,663–5 | 12,311,2,4,5 | 13,471–3,5 | 14,291–4 | 46.105 (12,42) | <0,001 |
| AINE | 14,442–5 | 15,371,3–5 | 16,851,2,4,5 | 19,271–3,5 | 22,431–4 | 64.420 (17,35) | <0,001 |
| Anticoagulantes orales | 8,354,5 | 8,254,5 | 8,234,5 | 9,071–3,5 | 9,681–4 | 32.119 (8,65) | <0,001 |
| Heparina | 1,513,4 | 1,39 | 1,301 | 1,341 | 1,45 | 5180 (1,40) | <0,001 |
| Broncodilatadores | 7,782–5 | 8,651,3–5 | 9,081,2,4,5 | 9,851–3,5 | 10,861–4 | 33.919 (9,14) | <0,001 |
| Esteroides sistémicos crónicos | 1,995 | 1,864,5 | 1,914,5 | 2,122,3 | 2,311–3 | 7502 (2,02) | <0,001 |
| Ingreso hospitalario (sí) | 6,114,5 | 6,084,5 | 6,294,5 | 7,131–3,5 | 8,671–4 | 25.044 (6,75) | <0,001 |
| Ingreso en UCI (sí) | 0,654,5 | 0,745 | 0,755 | 0,821,5 | 1,011–4 | 2906 (0,78) | <0,001 |
| Fallecimiento (sí) | 1,632,3,5 | 1,431,5 | 1,441,5 | 1,605 | 1,831–4 | 5832 (1,57) | <0,001 |
| Visita a urgencias (sí) | 11,654,5 | 11,784,5 | 11,814,5 | 13,011–3,5 | 16,071–4 | 47.074 (12,68) | <0,001 |
AINE: antiinflamatorios no esteroideos; BCC: bloqueadores de los canales de calcio; DM: diabetes mellitus; EII: enfermedad inflamatoria intestinal; EPOC: enfermedad pulmonar obstructiva crónica; HTA: hipertensión arterial; ISRAA: inhibidores del sistema renina angiotensina aldosterona; UCI: unidad de cuidados intensivos; VIH: virus de la inmunodeficiencia humana.
Se muestran porcentajes por quintil, excepto para la edad (media) y en la columna Total (frecuencia y entre paréntesis porcentaje).
Criterio para las comparaciones múltiples aplicando la corrección de Bonferroni: p=0,05 / n.° de comparaciones=0,05 / 10=0,005.
En superíndice se indican los quintiles entre los que hay diferencias estadísticamente significativas.
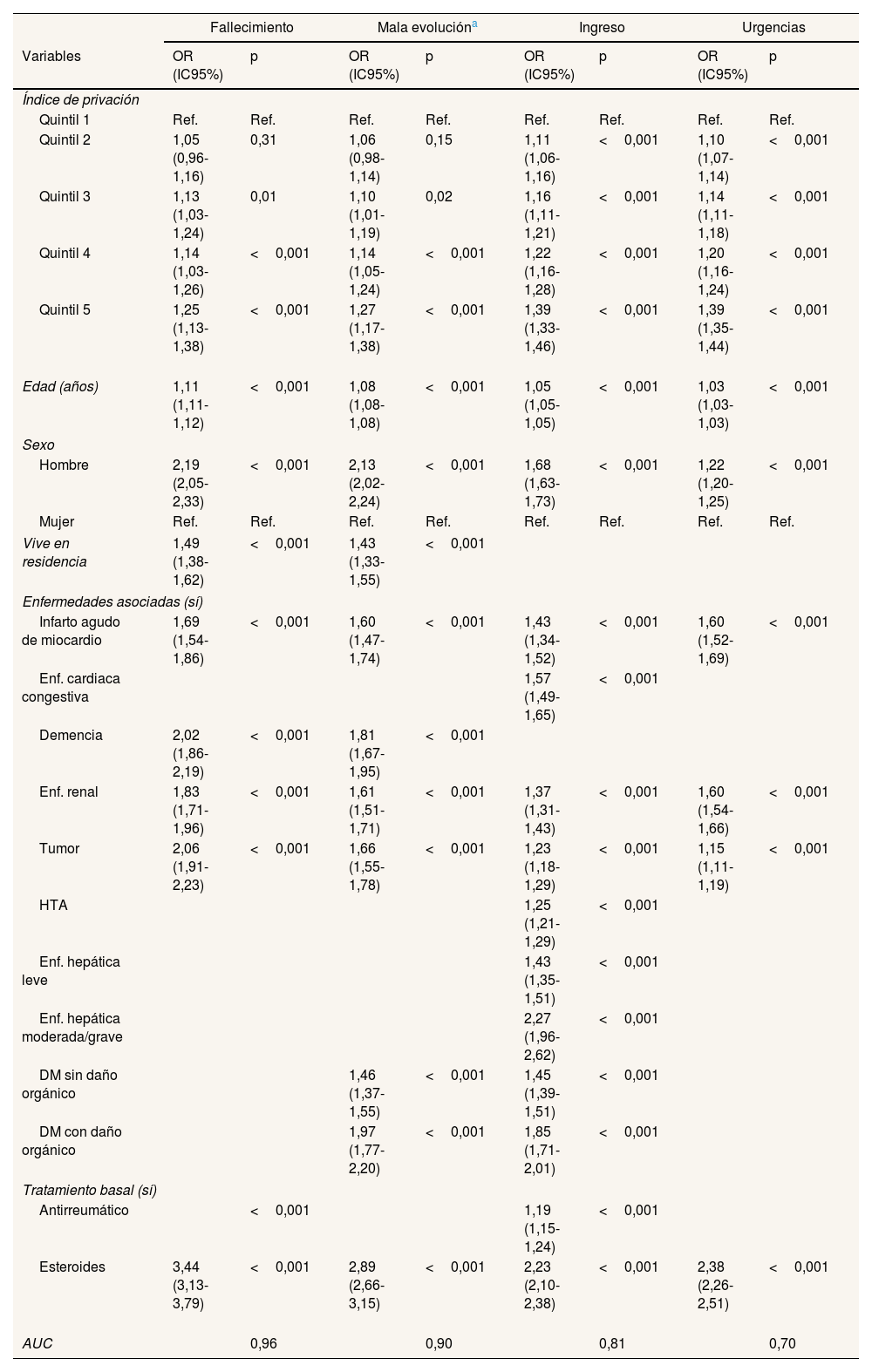
En la tabla 2 se observa que en los cuatro parámetros de resultados medidos hay un mayor riesgo de fallecimiento, de mala evolución, de ingreso hospitalario o de visita a urgencias en los quintiles 2 a 5 (quintil de mayor privación), en comparación con el quintil 1 (quintil de menor privación), aunque este aumento en el riesgo no se incrementa de un quintil a otro según se incrementa el IP, y siendo estas diferencias estadísticamente significativas excepto para el quintil 2 en relación al fallecimiento y a la mala evolución. Las áreas bajo la curva obtenidas para fallecimiento y mala evolución (0,95 y 0,89, respectivamente), así como para ingreso (0,81), son altas, mientras que para visita a urgencias hospitalarias es más baja (0,69).
Análisis multivariante de fallecimiento, ingreso, mala evolución y visitas a urgencias en pacientes con COVID-19 (n=371.237). Modelos multinivel ajustados por organizaciones sanitarias integradas
| Fallecimiento | Mala evolucióna | Ingreso | Urgencias | |||||
|---|---|---|---|---|---|---|---|---|
| Variables | OR (IC95%) | p | OR (IC95%) | p | OR (IC95%) | p | OR (IC95%) | p |
| Índice de privación | ||||||||
| Quintil 1 | Ref. | Ref. | Ref. | Ref. | Ref. | Ref. | Ref. | Ref. |
| Quintil 2 | 1,05 (0,96-1,16) | 0,31 | 1,06 (0,98-1,14) | 0,15 | 1,11 (1,06-1,16) | <0,001 | 1,10 (1,07-1,14) | <0,001 |
| Quintil 3 | 1,13 (1,03-1,24) | 0,01 | 1,10 (1,01-1,19) | 0,02 | 1,16 (1,11-1,21) | <0,001 | 1,14 (1,11-1,18) | <0,001 |
| Quintil 4 | 1,14 (1,03-1,26) | <0,001 | 1,14 (1,05-1,24) | <0,001 | 1,22 (1,16-1,28) | <0,001 | 1,20 (1,16-1,24) | <0,001 |
| Quintil 5 | 1,25 (1,13-1,38) | <0,001 | 1,27 (1,17-1,38) | <0,001 | 1,39 (1,33-1,46) | <0,001 | 1,39 (1,35-1,44) | <0,001 |
| Edad (años) | 1,11 (1,11-1,12) | <0,001 | 1,08 (1,08-1,08) | <0,001 | 1,05 (1,05-1,05) | <0,001 | 1,03 (1,03-1,03) | <0,001 |
| Sexo | ||||||||
| Hombre | 2,19 (2,05-2,33) | <0,001 | 2,13 (2,02-2,24) | <0,001 | 1,68 (1,63-1,73) | <0,001 | 1,22 (1,20-1,25) | <0,001 |
| Mujer | Ref. | Ref. | Ref. | Ref. | Ref. | Ref. | Ref. | Ref. |
| Vive en residencia | 1,49 (1,38-1,62) | <0,001 | 1,43 (1,33-1,55) | <0,001 | ||||
| Enfermedades asociadas (sí) | ||||||||
| Infarto agudo de miocardio | 1,69 (1,54-1,86) | <0,001 | 1,60 (1,47-1,74) | <0,001 | 1,43 (1,34-1,52) | <0,001 | 1,60 (1,52-1,69) | <0,001 |
| Enf. cardiaca congestiva | 1,57 (1,49-1,65) | <0,001 | ||||||
| Demencia | 2,02 (1,86-2,19) | <0,001 | 1,81 (1,67-1,95) | <0,001 | ||||
| Enf. renal | 1,83 (1,71-1,96) | <0,001 | 1,61 (1,51-1,71) | <0,001 | 1,37 (1,31-1,43) | <0,001 | 1,60 (1,54-1,66) | <0,001 |
| Tumor | 2,06 (1,91-2,23) | <0,001 | 1,66 (1,55-1,78) | <0,001 | 1,23 (1,18-1,29) | <0,001 | 1,15 (1,11-1,19) | <0,001 |
| HTA | 1,25 (1,21-1,29) | <0,001 | ||||||
| Enf. hepática leve | 1,43 (1,35-1,51) | <0,001 | ||||||
| Enf. hepática moderada/grave | 2,27 (1,96-2,62) | <0,001 | ||||||
| DM sin daño orgánico | 1,46 (1,37-1,55) | <0,001 | 1,45 (1,39-1,51) | <0,001 | ||||
| DM con daño orgánico | 1,97 (1,77-2,20) | <0,001 | 1,85 (1,71-2,01) | <0,001 | ||||
| Tratamiento basal (sí) | ||||||||
| Antirreumático | <0,001 | 1,19 (1,15-1,24) | <0,001 | |||||
| Esteroides | 3,44 (3,13-3,79) | <0,001 | 2,89 (2,66-3,15) | <0,001 | 2,23 (2,10-2,38) | <0,001 | 2,38 (2,26-2,51) | <0,001 |
| AUC | 0,96 | 0,90 | 0,81 | 0,70 | ||||
AUC: área bajo la curva ROC (Receiver Operating Characteristic); DM: diabetes mellitus; HTA: hipertensión arterial; IC95%: intervalo de confianza del 95%; OR: odds ratio.
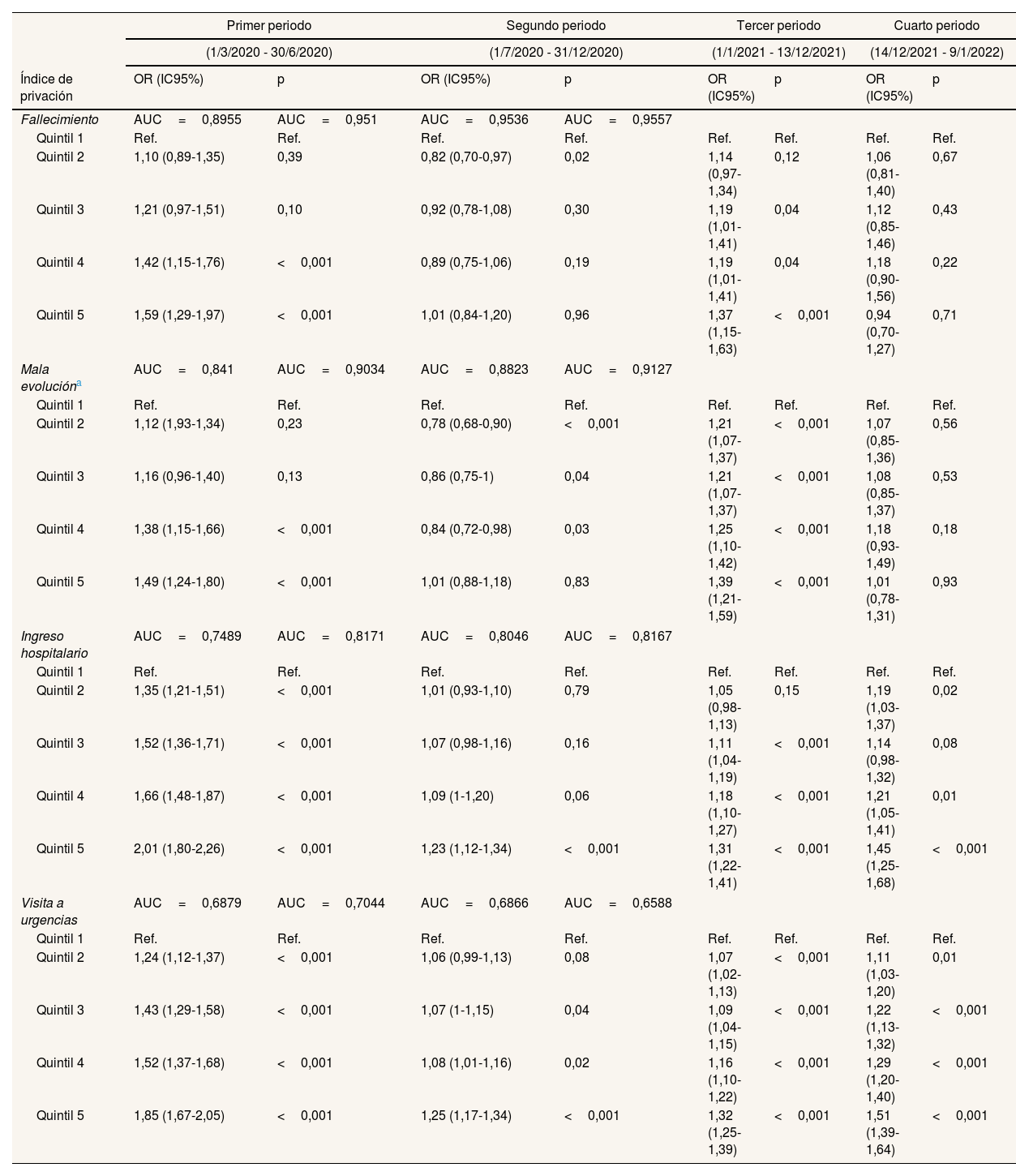
En el primer periodo, la primera ola, hubo diferencias estadísticamente significativas en cuanto a riesgo de fallecimiento, mala evolución, ingreso hospitalario o visita a urgencias en los quintiles 2 a 5 (excepto los quintiles 2 y 3 en relación al fallecimiento y la mala evolución), en comparación con el quintil 1, siendo mayor el riesgo de esos resultados para estos quintiles en relación al quintil 1. En el segundo periodo, en cambio, no se encontraron diferencias entre los quintiles 3 a 5 y el quintil 1 en cuanto a mortalidad, aunque el quintil 2 mostró menor riesgo que el quintil 1. Respecto a mala evolución, hubo diferencias en los quintiles 2 a 4 en comparación con el quintil 1. Y en relación al ingreso, únicamente el quintil 5 mostró mayor riesgo, mientras que para las visitas a urgencias se observó un mayor riesgo en los quintiles 3 a 5 en comparación con el quintil 1. En el tercer periodo se encontró un mayor riesgo de fallecimiento para los quintiles 3 a 5 en comparación con el quintil 1, de mala evolución en todos los quintiles en relación al quintil 1, de ingreso para los quintiles 3 a 5 en relación al quintil 1, y de visita a urgencias en todos los quintiles en relación al quintil 1. En el cuarto periodo, el de la variante ómicron, no se hallaron diferencias entre los distintos quintiles en comparación con el quintil 1 en cuanto a mortalidad y mala evolución, pero sí entre los quintiles 2, 4 y 5 en comparación con el quintil 1 en cuanto a ingreso hospitalario, y de todos ellos en comparación con el quintil 1 en las visitas a urgencias (tabla 3).
Análisis multivariante multinivel de fallecimiento, mala evolución, ingreso hospitalario y visitas a urgencias por periodos y privación
| Primer periodo | Segundo periodo | Tercer periodo | Cuarto periodo | |||||
|---|---|---|---|---|---|---|---|---|
| (1/3/2020 - 30/6/2020) | (1/7/2020 - 31/12/2020) | (1/1/2021 - 13/12/2021) | (14/12/2021 - 9/1/2022) | |||||
| Índice de privación | OR (IC95%) | p | OR (IC95%) | p | OR (IC95%) | p | OR (IC95%) | p |
| Fallecimiento | AUC=0,8955 | AUC=0,951 | AUC=0,9536 | AUC=0,9557 | ||||
| Quintil 1 | Ref. | Ref. | Ref. | Ref. | Ref. | Ref. | Ref. | Ref. |
| Quintil 2 | 1,10 (0,89-1,35) | 0,39 | 0,82 (0,70-0,97) | 0,02 | 1,14 (0,97-1,34) | 0,12 | 1,06 (0,81-1,40) | 0,67 |
| Quintil 3 | 1,21 (0,97-1,51) | 0,10 | 0,92 (0,78-1,08) | 0,30 | 1,19 (1,01-1,41) | 0,04 | 1,12 (0,85-1,46) | 0,43 |
| Quintil 4 | 1,42 (1,15-1,76) | <0,001 | 0,89 (0,75-1,06) | 0,19 | 1,19 (1,01-1,41) | 0,04 | 1,18 (0,90-1,56) | 0,22 |
| Quintil 5 | 1,59 (1,29-1,97) | <0,001 | 1,01 (0,84-1,20) | 0,96 | 1,37 (1,15-1,63) | <0,001 | 0,94 (0,70-1,27) | 0,71 |
| Mala evolucióna | AUC=0,841 | AUC=0,9034 | AUC=0,8823 | AUC=0,9127 | ||||
| Quintil 1 | Ref. | Ref. | Ref. | Ref. | Ref. | Ref. | Ref. | Ref. |
| Quintil 2 | 1,12 (1,93-1,34) | 0,23 | 0,78 (0,68-0,90) | <0,001 | 1,21 (1,07-1,37) | <0,001 | 1,07 (0,85-1,36) | 0,56 |
| Quintil 3 | 1,16 (0,96-1,40) | 0,13 | 0,86 (0,75-1) | 0,04 | 1,21 (1,07-1,37) | <0,001 | 1,08 (0,85-1,37) | 0,53 |
| Quintil 4 | 1,38 (1,15-1,66) | <0,001 | 0,84 (0,72-0,98) | 0,03 | 1,25 (1,10-1,42) | <0,001 | 1,18 (0,93-1,49) | 0,18 |
| Quintil 5 | 1,49 (1,24-1,80) | <0,001 | 1,01 (0,88-1,18) | 0,83 | 1,39 (1,21-1,59) | <0,001 | 1,01 (0,78-1,31) | 0,93 |
| Ingreso hospitalario | AUC=0,7489 | AUC=0,8171 | AUC=0,8046 | AUC=0,8167 | ||||
| Quintil 1 | Ref. | Ref. | Ref. | Ref. | Ref. | Ref. | Ref. | Ref. |
| Quintil 2 | 1,35 (1,21-1,51) | <0,001 | 1,01 (0,93-1,10) | 0,79 | 1,05 (0,98-1,13) | 0,15 | 1,19 (1,03-1,37) | 0,02 |
| Quintil 3 | 1,52 (1,36-1,71) | <0,001 | 1,07 (0,98-1,16) | 0,16 | 1,11 (1,04-1,19) | <0,001 | 1,14 (0,98-1,32) | 0,08 |
| Quintil 4 | 1,66 (1,48-1,87) | <0,001 | 1,09 (1-1,20) | 0,06 | 1,18 (1,10-1,27) | <0,001 | 1,21 (1,05-1,41) | 0,01 |
| Quintil 5 | 2,01 (1,80-2,26) | <0,001 | 1,23 (1,12-1,34) | <0,001 | 1,31 (1,22-1,41) | <0,001 | 1,45 (1,25-1,68) | <0,001 |
| Visita a urgencias | AUC=0,6879 | AUC=0,7044 | AUC=0,6866 | AUC=0,6588 | ||||
| Quintil 1 | Ref. | Ref. | Ref. | Ref. | Ref. | Ref. | Ref. | Ref. |
| Quintil 2 | 1,24 (1,12-1,37) | <0,001 | 1,06 (0,99-1,13) | 0,08 | 1,07 (1,02-1,13) | <0,001 | 1,11 (1,03-1,20) | 0,01 |
| Quintil 3 | 1,43 (1,29-1,58) | <0,001 | 1,07 (1-1,15) | 0,04 | 1,09 (1,04-1,15) | <0,001 | 1,22 (1,13-1,32) | <0,001 |
| Quintil 4 | 1,52 (1,37-1,68) | <0,001 | 1,08 (1,01-1,16) | 0,02 | 1,16 (1,10-1,22) | <0,001 | 1,29 (1,20-1,40) | <0,001 |
| Quintil 5 | 1,85 (1,67-2,05) | <0,001 | 1,25 (1,17-1,34) | <0,001 | 1,32 (1,25-1,39) | <0,001 | 1,51 (1,39-1,64) | <0,001 |
AUC: área bajo la curva ROC (Receiver Operating Characteristic); IC95%: intervalo de confianza del 95%; OR: odds ratio.
Mala evolución definida como fallecimiento o ingreso en la unidad de cuidados intensivos.
Fallecimiento ajustado por sexo, edad, residencia, enfermedades basales (como insuficiencia cardiaca, demencia, enfermedad renal, tumor), tratamiento basal con esteroides crónicos sistémicos y organización sanitaria integrada (OSI).
Mala evolución ajustado por sexo, edad, residencia, enfermedades basales (como insuficiencia cardiaca, demencia, diabetes, enfermedad renal, tumor), tratamiento basal con esteroides crónicos sistémicos y OSI.
Ingreso ajustado por sexo, edad, enfermedades basales (como insuficiencia cardiaca, enfermedad isquémica, enfermedad hepática, diabetes, enfermedad renal, hipertensión arterial, tumor), tratamiento basal con antiinflamatorios no esteroideos o con esteroides crónicos sistémicos y OSI.
Urgencias ajustado por sexo, edad, enfermedades basales (como enfermedad isquémica, enfermedad renal, tumor), tratamiento basal con esteroides crónicos sistémicos y OSI.
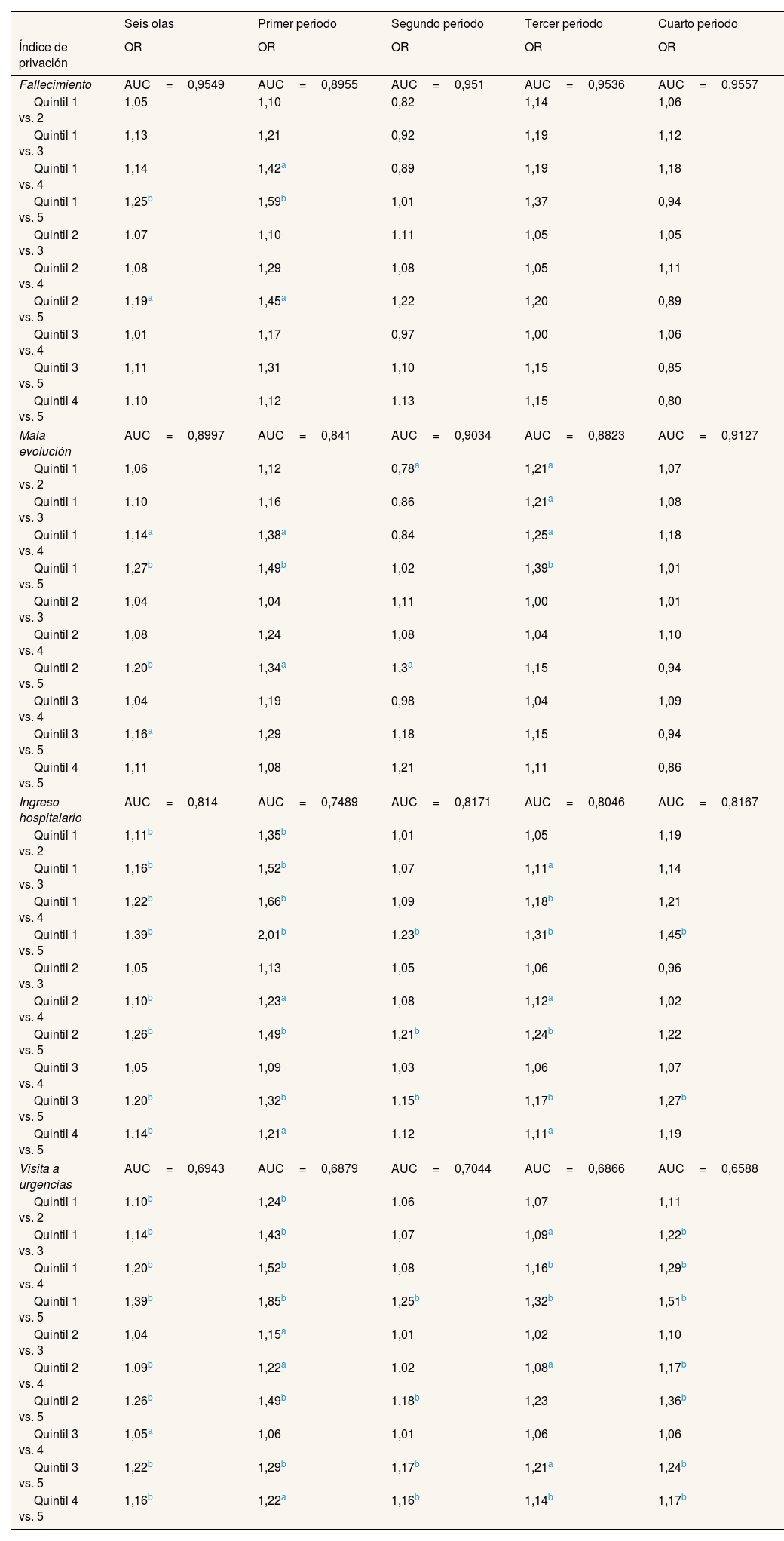
Finalmente, se evaluaron todas las posibles comparaciones entre los cinco quintiles del IP, para conocer si existían diferencias significativas entre los distintos quintiles del IP (tabla 4). Donde se encontraron más diferencias entre los cinco quintiles fue en utilización de servicios sanitarios, ingreso hospitalario y visitas a urgencias, con diferencias entre todos los quintiles, excepto entre los quintiles 2 y 3 y entre los quintiles 3 y 4 en casi todos los momentos. En mortalidad y mala evolución solo se añadieron las diferencias entre los quintiles 2 y 5 globalmente y en el primer periodo para mortalidad, y para mala evolución en el primer y el segundo periodos, así como entre los quintiles 3 y 5 globalmente.
Análisis multivariante de fallecimiento, ingreso, mala evolución y visitas a urgencias de pacientes con COVID-19 (n=371.237). Comparaciones múltiples de los quintiles de privación
| Seis olas | Primer periodo | Segundo periodo | Tercer periodo | Cuarto periodo | |
|---|---|---|---|---|---|
| Índice de privación | OR | OR | OR | OR | OR |
| Fallecimiento | AUC=0,9549 | AUC=0,8955 | AUC=0,951 | AUC=0,9536 | AUC=0,9557 |
| Quintil 1 vs. 2 | 1,05 | 1,10 | 0,82 | 1,14 | 1,06 |
| Quintil 1 vs. 3 | 1,13 | 1,21 | 0,92 | 1,19 | 1,12 |
| Quintil 1 vs. 4 | 1,14 | 1,42a | 0,89 | 1,19 | 1,18 |
| Quintil 1 vs. 5 | 1,25b | 1,59b | 1,01 | 1,37 | 0,94 |
| Quintil 2 vs. 3 | 1,07 | 1,10 | 1,11 | 1,05 | 1,05 |
| Quintil 2 vs. 4 | 1,08 | 1,29 | 1,08 | 1,05 | 1,11 |
| Quintil 2 vs. 5 | 1,19a | 1,45a | 1,22 | 1,20 | 0,89 |
| Quintil 3 vs. 4 | 1,01 | 1,17 | 0,97 | 1,00 | 1,06 |
| Quintil 3 vs. 5 | 1,11 | 1,31 | 1,10 | 1,15 | 0,85 |
| Quintil 4 vs. 5 | 1,10 | 1,12 | 1,13 | 1,15 | 0,80 |
| Mala evolución | AUC=0,8997 | AUC=0,841 | AUC=0,9034 | AUC=0,8823 | AUC=0,9127 |
| Quintil 1 vs. 2 | 1,06 | 1,12 | 0,78a | 1,21a | 1,07 |
| Quintil 1 vs. 3 | 1,10 | 1,16 | 0,86 | 1,21a | 1,08 |
| Quintil 1 vs. 4 | 1,14a | 1,38a | 0,84 | 1,25a | 1,18 |
| Quintil 1 vs. 5 | 1,27b | 1,49b | 1,02 | 1,39b | 1,01 |
| Quintil 2 vs. 3 | 1,04 | 1,04 | 1,11 | 1,00 | 1,01 |
| Quintil 2 vs. 4 | 1,08 | 1,24 | 1,08 | 1,04 | 1,10 |
| Quintil 2 vs. 5 | 1,20b | 1,34a | 1,3a | 1,15 | 0,94 |
| Quintil 3 vs. 4 | 1,04 | 1,19 | 0,98 | 1,04 | 1,09 |
| Quintil 3 vs. 5 | 1,16a | 1,29 | 1,18 | 1,15 | 0,94 |
| Quintil 4 vs. 5 | 1,11 | 1,08 | 1,21 | 1,11 | 0,86 |
| Ingreso hospitalario | AUC=0,814 | AUC=0,7489 | AUC=0,8171 | AUC=0,8046 | AUC=0,8167 |
| Quintil 1 vs. 2 | 1,11b | 1,35b | 1,01 | 1,05 | 1,19 |
| Quintil 1 vs. 3 | 1,16b | 1,52b | 1,07 | 1,11a | 1,14 |
| Quintil 1 vs. 4 | 1,22b | 1,66b | 1,09 | 1,18b | 1,21 |
| Quintil 1 vs. 5 | 1,39b | 2,01b | 1,23b | 1,31b | 1,45b |
| Quintil 2 vs. 3 | 1,05 | 1,13 | 1,05 | 1,06 | 0,96 |
| Quintil 2 vs. 4 | 1,10b | 1,23a | 1,08 | 1,12a | 1,02 |
| Quintil 2 vs. 5 | 1,26b | 1,49b | 1,21b | 1,24b | 1,22 |
| Quintil 3 vs. 4 | 1,05 | 1,09 | 1,03 | 1,06 | 1,07 |
| Quintil 3 vs. 5 | 1,20b | 1,32b | 1,15b | 1,17b | 1,27b |
| Quintil 4 vs. 5 | 1,14b | 1,21a | 1,12 | 1,11a | 1,19 |
| Visita a urgencias | AUC=0,6943 | AUC=0,6879 | AUC=0,7044 | AUC=0,6866 | AUC=0,6588 |
| Quintil 1 vs. 2 | 1,10b | 1,24b | 1,06 | 1,07 | 1,11 |
| Quintil 1 vs. 3 | 1,14b | 1,43b | 1,07 | 1,09a | 1,22b |
| Quintil 1 vs. 4 | 1,20b | 1,52b | 1,08 | 1,16b | 1,29b |
| Quintil 1 vs. 5 | 1,39b | 1,85b | 1,25b | 1,32b | 1,51b |
| Quintil 2 vs. 3 | 1,04 | 1,15a | 1,01 | 1,02 | 1,10 |
| Quintil 2 vs. 4 | 1,09b | 1,22a | 1,02 | 1,08a | 1,17b |
| Quintil 2 vs. 5 | 1,26b | 1,49b | 1,18b | 1,23 | 1,36b |
| Quintil 3 vs. 4 | 1,05a | 1,06 | 1,01 | 1,06 | 1,06 |
| Quintil 3 vs. 5 | 1,22b | 1,29b | 1,17b | 1,21a | 1,24b |
| Quintil 4 vs. 5 | 1,16b | 1,22a | 1,16b | 1,14b | 1,17b |
AUC: área bajo la curva ROC (Receiver Operating Characteristic); OR: odds ratio.
p <0,0001.
Criterio para las comparaciones múltiples aplicando la corrección de Bonferroni.
Modelos multivariable multinivel ajustados por organizaciones sanitarias integradas (OSI).
Fallecimiento ajustado por sexo, edad, residencia, enfermedades basales (como insuficiencia cardiaca, demencia, enfermedad renal, tumor), tratamiento basal con esteroides crónicos sistémicos y OSI.
Mala evolución ajustado por sexo, edad, residencia, enfermedades basales (como insuficiencia cardiaca, demencia, diabetes, enfermedad renal, tumor), tratamiento basal con esteroides crónicos sistémicos y OSI.
Ingreso ajustado por sexo, edad, enfermedades basales (como enfermedad isquémica, insuficiencia cardiaca, enfermedad hepática, diabetes, enfermedad renal, hipertensión arterial, tumor), tratamiento basal con antiinflamatorios no esteroideos o con esteroides crónicos sistémicos y OSI.
Urgencias ajustado por sexo, edad, enfermedades basales (como enfermedad cardiaca, enfermedad renal, tumor), tratamiento basal con esteroides crónicos sistémicos y OSI.
Nuestro estudio está basado en el análisis de una gran cohorte de personas diagnosticadas de COVID-19 durante los casi 2 años que duraron los cuatro periodos, o seis olas, de la pandemia. Se observan diferencias en resultados importantes, como mortalidad, resultados adversos (incluyendo mortalidad e ingreso en UCI), ingreso hospitalario y uso de servicios de salud (visitas a urgencias) según el IP del área de residencia, mostrando básicamente diferencias entre todas las categorías del IP en relación con las del área menos deprimida. Además, esas diferencias entre las categorías de privación cambian durante los cuatro periodos de la pandemia, permaneciendo en el primero y el tercero para la mortalidad y los resultados adversos, mientras que para la hospitalización y las visitas a urgencias se mantuvieron durante los cuatro periodos.
Antes de la pandemia ya se conocía que una marcada desigualdad social, aunada a la falta de acceso universal a la salud, determinaban una profunda desigualdad en salud y en sus resultados de más alto costo social, como es la mortalidad18. Resultados anteriores sobre enfermedades infecciosas19,20 ya predecían una mayor incidencia en aquellos municipios más desfavorecidos21.
Aunque la COVID-19ha afectado a países de ingresos dispares, existe evidencia para demostrar que los determinantes sociales y económicos tienen un impacto en la incidencia, la gravedad y la mortalidad asociada21–27. La mayoría de los estudios sobre la COVID-19 y los diferentes niveles de privación se han centrado en averiguar si había diferencias en las tasas de mortalidad y de hospitalización según los niveles de privación21–23,25,28–30; otros se han centrado en su relación con la tasa de infección21,23–25,27. En todos ellos se ha encontrado que los colectivos más desfavorecidos, con mayor nivel de privación, han tenido tasas más altas de infección, de mortalidad y de ingreso en comparación con los colectivos con unas tasas de privación más bajas. En nuestro estudio hemos hallado diferencias significativas en los diferentes periodos analizados en cuanto a ingreso, mala evolución y fallecimiento, en función del IP.
En algunos casos, los estudios también han encontrado discrepancias entre diferentes tiempos de la pandemia, con resultados dispares por estudios y olas21,25. En nuestro caso, al igual que en el estudio de Manz et al.25, las mayores desigualdades se observaron durante el primer y el tercer periodos. En el primero, coincidiendo con la primera ola de la pandemia, esto puede ser más fácilmente comprensible debido a la emergencia que la pandemia ocasionó en esos momentos y la sobrecarga de los servicios hospitalarios. En el tercer periodo, coincidente con el inicio de la campaña de vacunación, es más difícil encontrar una explicación. De forma muy especulativa, quizás pudiéramos hipotetizar que esos resultados podrían estar relacionados con una mayor interacción social a la par que una menor velocidad en la tasa de vacunación en esos grupos, lo que tuvo como efecto una mayor utilización de los servicios sanitarios, sin diferencias en las tasas de mortalidad.
Al igual que otros estudios, la estructura etaria de la población tiene un impacto en la mortalidad5. Por ello, los países con bajos niveles de pobreza, pero con una alta proporción de población de mayor edad, tienen una alta mortalidad, como ocurrió en Europa23. También se ha visto que vivir en una residencia favorece la difusión del virus6,31. En nuestro estudio, las personas institucionalizadas tenían un 49% más posibilidades de fallecer y un 43% más posibilidades de mala evolución.
Se ha observado que la prevalencia y la gravedad de la pandemia se magnificaron debido a las enfermedades crónicas32, que también tienen un patrón social y están asociadas a los determinantes sociales de la salud33. En nuestro estudio, las personas con antecedentes de enfermedad cardiaca isquémica, tumores, demencias o enfermedad renal tenían mayor probabilidad de fallecer, tener una mala evolución, precisar un ingreso hospitalario o acudir a urgencias.
El reto para la gestión y la seguridad de los/las pacientes es hacer visibles las desigualdades sociales en el acceso, el uso y la calidad de la atención sanitaria, mediante la monitorización de nuevos indicadores22. Sin embargo, no se recogen datos en los cuadros de mando que permitan medir desigualdades socioeconómicas en el acceso, el uso y los resultados en salud por nivel socioeconómico y según las características que pudieran generar desigualdad22. En el País Vasco contamos con una historia clínica electrónica única, con infinidad de datos clínicos. Sin embargo, el IP no está incorporado en los cuadros de mando, información que nos permitiría identificar las secciones con situaciones socioeconómicas más desfavorables9. Estos IP han mostrado su validez en algunos estudios, básicamente en cuanto a constructo y contenido9,17,34,35.
Como limitaciones del estudio, cabe señalar que la muestra incluyó únicamente personas del País Vasco con diagnóstico de COVID-19 en la población general. En algunos de los casos diagnosticados durante la primera ola, la crisis sanitaria hizo que la información clínica recogida fuera incompleta. La validez demostrada hasta ahora por el IP que hemos empleado es pobre. Aun así, en nuestro estudio, el IP muestra una relación con los resultados de la COVID-19, lo que apoyaría parcialmente la validez del indicador utilizado. Por otro lado, los sistemas que se han empleado para clasificar zonas en distintos niveles de privación varían según los países e incluso dentro de un mismo país, lo cual limita la comparabilidad. También existe la posibilidad de que algunos pacientes con COVID-19 utilizaran recursos sanitarios privados, en cuyo caso no constaría su información en nuestras bases de datos y posteriores análisis, aunque entendemos que esto ocurrió con una frecuencia muy baja. Finalmente, siendo estrictos, tampoco se puede afirmar la causalidad entre la COVID-19 y el posterior fallecimiento.
Entre las fortalezas del estudio destaca su diseño poblacional multicéntrico, desarrollado en un sistema sanitario público de acceso universal con una red totalmente conectada. Por lo tanto, el tamaño y la amplia cobertura geográfica ofrecen una potencia estadística para confirmar la hipótesis y representan puntos fuertes del estudio, junto con el potencial para aplicarlo en futuras medidas a tomar en situaciones similares.
ConclusionesEs necesario incorporar índices de nivel socioeconómico o de privación por sección censal en los cuadros de mando, con el fin de poder incorporar en las guías de actuación criterios socioeconómicos para minimizar la brecha de acceso al sistema sanitario de aquellas personas socioeconómicamente más desfavorecidas. Ha resultado difícil comparar los resultados obtenidos en diferentes estudios, por no analizar los mismos ítems. Además, debería utilizarse el citado IP, a pesar de su no probada validez, por su comparabilidad y uso por instituciones sanitarias.
Por ello, teniendo en cuenta que las epidemias, históricamente, tienen consecuencias a corto, medio y largo plazo sobre las desigualdades socioeconómicas22, durante la pandemia de COVID-19, en relación con los determinantes en salud, se puede concluir que los colectivos más desfavorecidos, con mayor IP, tuvieron unas tasas más altas de mortalidad y de utilización de servicios sanitarios en comparación con los colectivos con unas tasas de privación más bajas. Por tanto, es necesario seguir investigando en esta línea, así como en los cuadros de mando, para la incorporación de información sociosanitaria que ayude en la gestión para la asignación de recursos a áreas geográficas que puedan requerir mayor atención sanitaria, pero también en la toma de decisiones que minimicen las desigualdades, haciendo especial hincapié en medidas educativas para fomentar la promoción y la prevención.
Disponibilidad de bases de datos y material para réplicaDatos a disposición de las personas que los soliciten a la autora para correspondencia.
RegistroClinicalTrials.gov Identifier: NCT04463706.
La marcada desigualdad social, aunada a la falta de acceso universal a la salud, determinan una profunda desigualdad en salud y en sus resultados de más alto costo social, como es la mortalidad.
¿Qué añade el estudio realizado a la literatura?La mayor privación social influye en la mortalidad y en el ingreso en la unidad de cuidados intensivos en personas con COVID-19, así como en una mayor utilización de los servicios sanitarios por parte de estas personas.
¿Cuáles son las implicaciones de los resultados obtenidos?Deben desarrollarse estrategias que incorporen la información sociosanitaria necesaria para que ayuden a minimizar las desigualdades en la toma de decisiones.
J. Jaime Miranda.
Declaración de transparenciaLa autora principal (garante responsable del manuscrito) afirma que este manuscrito es un reporte honesto, preciso y transparente del estudio que se remite a gaceta sanitaria, que no se han omitido aspectos importantes del estudio, y que las discrepancias del estudio según lo previsto (y, si son relevantes, registradas) se han explicado.
Contribuciones de autoríaJ. Portuondo-Jiménez, M. Gascón, J. García, M.J. Legarreta, A. Villanueva, N. Larrea, S. García-Gutiérrez, E. Munitiz y J.M. Quintana tuvieron pleno acceso a todos los datos del estudio y asumen la responsabilidad de la integridad de los datos y la precisión de su análisis. Concepto y diseño: J. Portuondo-Jiménez y J.M. Quintana. Adquisición, análisis e interpretación de datos: J. Portuondo-Jiménez, M. Gascón, J. García, M.J. Legarreta, A. Villanueva, N. Larrea, S. García-Gutiérrez, E. Munitiz y J.M. Quintana. Análisis estadístico: M. Gascón, J. Portuondo-Jiménez y J.M. Quintana. Escritura del artículo y revisión crítica con importantes contribuciones intelectuales: J. Portuondo-Jiménez, M. Gascón, J. García, M.J. Legarreta, A. Villanueva, N. Larrea, S. García-Gutiérrez, E. Munitiz y J.M. Quintana. Aprobación de la versión final para su publicación: J. Portuondo-Jiménez, M. Gascón, J. García, M.J. Legarreta, A. Villanueva, N. Larrea, S. García-Gutiérrez, E. Munitiz y J.M. Quintana.
AgradecimientosAgradecemos el apoyo de Osakidetza y del Departamento de Salud del Gobierno Vasco, al Grupo de Investigación COVID-Salud País Vasco y a los/las pacientes que participaron en el estudio.
FinanciaciónEste trabajo fue apoyado en parte por los Institutos de Investigación Sanitaria Biocruces Bizkaia y Kronikgune para la Investigación de Servicios de Salud, y por la redes temáticas REDISSEC (Red de Investigación en Servicios de Salud en Enfermedades Crónicas) y RICAPPS (Red de Investigación en Cronicidad, Atención Primaria y Promoción de la Salud), del Instituto de Salud Carlos III.
Conflictos de interesesNinguno.
Janire Portuondo-Jiménez, Endika Munitiz, Julia Garcia (Basque Government Department of Health); Verónica Tiscar, Amaia Bilbao (Basurto University Hospital); Susana García-Gutierrez, Jose M. Quintana, Maria J. Legarreta, Ane Villanueva, María Gascón, Nere Larrea, Iratxe Lafuente, Cristóbal Esteban, Amaia Aramburu, Pedro Pablo España, Ane Uranga (Galdakao-Usansolo University Hospital); Iñaki Zorrilla (Bioaraba Health Research Institute); Irantzu Barrio (UPV/EHU); Dae-Jin Lee, Abelardo-Enrique Monsalve-Cobis, Lander Rodríguez (Basque Center for Applied Mathematics, BCAM).