«Lo esencial es invisible a los ojos»
Introducción
El cuidado de la salud, especialmente el que se presta en el hogar, es asumido mayoritariamente por mujeres1-3. Este hecho no es nuevo. ¿Por qué entonces el creciente interés por los cuidados que se prestan en el ámbito informal? ¿Cuáles son los fenómenos que han propiciado el debate y que están facilitando que «los cuidadores dejen de ser la cenicienta de la política social»4? Se podrían sintetizar en tres ejes: el creciente aumento de la demanda de cuidados, la progresiva disminución de disponibilidad de cuidadores informales y las reformas de los sistemas sanitarios y otros servicios del bienestar.
El envejecimiento demográfico y la mayor supervivencia de personas con enfermedades crónicas y discapacidad no sólo aumentan el número de personas que necesitan cuidados, sino la complejidad y exigencia en su prestación: «nuestras abuelas no lavaban catéteres, insertaban agujas ni ajustaban mascarillas de oxígeno como parte del trabajo de cuidar que hacían en el hogar»5.
Los cambios en la estructura y formas de vida familiares están poniendo en cuestión la disponibilidad de cuidadores. Disminuye la fecundidad y el tamaño del hogar, aumenta la movilidad de sus miembros, las familias adoptan formas de convivencia más diversas y complejas. Un factor crítico es la creciente incorporación de las mujeres al mercado laboral, a pesar de lo cual siguen asumiendo mayoritariamente la responsabilidad de cuidar.
El tercer elemento es la evolución de los propios sistemas formales. Las reformas de los servicios sanitarios ponen el énfasis en la atención a la salud en el propio entorno: alta precoz hospitalaria, programas de cirugía ambulatoria, reformas de la atención psiquiátrica. Cada día más personas con enfermedades graves, dependientes de la alta tecnología o en situación terminal son atendidas en el hogar6,7. Hay un desplazamiento de cuidados, cada vez más complejos, hacia el sistema informal, en un marco de contención del gasto sanitario y escaso desarrollo de otros servicios de atención social8.
La atención informal plantea dos cuestiones relacionadas con la equidad: la distribución desigual de los costes del cuidado entre hombres y mujeres, y el reparto de la responsabilidad de cuidar entre familia y estado. Las cargas diferenciales del cuidado entre hombres y mujeres plantean una desigualdad de género. La desigual capacidad real de elegir sobre el cuidado y de acceder a los recursos de ayuda para cuidar (fundamentalmente procedentes del mercado), según el nivel económico y educativo, plantea una desigualdad de clase social.
En este artículo se abordan los diferentes aspectos del cuidado informal y sus implicaciones en las desigualdades de género y clase social. Describimos el concepto de cuidado informal, su magnitud en nuestro medio, el perfil de los/as cuidadores/as, el trabajo que realizan y el impacto de cuidar, y analizamos los modelos y estrategias de apoyo a cuidadores/as.
El sistema oculto: concepto y dimensión del cuidado informal
Hay ciertos rasgos que caracterizan el cuidado informal y que afectan muy directamente a su visibilidad y reconocimiento social9. Se trata de un trabajo no remunerado, sin precio en el mercado, y esto se confunde con una carencia de valor. El cuidado se basa en relaciones afectivas y de parentesco y pertenece al terreno de lo privado; se trata de «asuntos de familia», en los que el resto de la sociedad no se implica. Se desarrolla en el ámbito doméstico, y, como tal, queda oculto a la arena pública. Y, finalmente, es una función adscrita a las mujeres como parte del rol de género; el cuidado de la salud de las personas que lo necesitan es «cosa de mujeres».
Los límites del cuidado son difíciles de marcar en términos de qué se hace, a quién, dónde y durante cuánto tiempo. Esta complejidad plantea dificultades a la hora de dimensionar su magnitud. La mayoría de las investigaciones toman como punto de partida un tipo de persona dependiente, a partir de la cual identifican a sus cuidadores. Sin embargo, el cuidado informal ocurre en todas las edades y para un amplio espectro de condiciones. En sentido amplio, todos somos, en algún momento de nuestras vidas, beneficiarios del sistema informal, y muchos de nosotros y nosotras somos o seremos cuidadores.
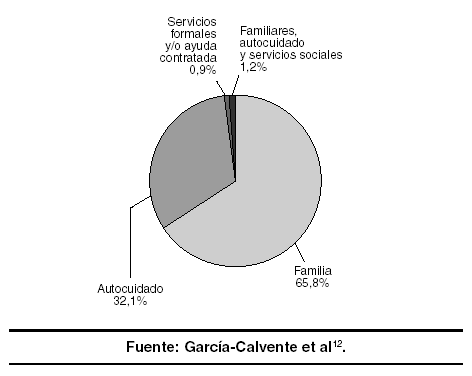
A pesar de las dificultades de comparabilidad, existe un acuerdo generalizado respecto a la magnitud del cuidado informal: los servicios formales participan de forma minoritaria en el cuidado continuado de las personas dependientes que viven en la comunidad, son la punta de un iceberg en el que lo informal se configura como un verdadero «sistema invisible de atención a la salud»10. Diversas investigaciones confirman que la familia es la principal proveedora de cuidados de salud y en ocasiones constituye la única fuente de cuidados para las personas que los necesitan11,12. Además de la enfermedad (crónica o aguda) o discapacidad, la restricción de la actividad por accidente u hospitalización reciente o la limitada autonomía de los niños constituyen condiciones que generan necesidad de cuidados. Según los datos del estudio sobre cuidados informales en Andalucía12, en el 57% de los hogares residía al menos una persona que necesitaba cuidados y en el 40% existía atención informal. Se muestra también que el 66% de las personas que necesitan cuidados los reciben de forma exclusiva de su familia (fig. 1).
Figura 1. Contribución del sistema informal, autocuidado y sistema formal al cuidado de las personas con necesidades de atención (porcentaje de personas atendidas, n = 2.663) (Andalucía, 1996).
El rostro del sistema invisible: desigualdad de género y clase social en el cuidado informal
La población de cuidadores
Las múltiples definiciones de «cuidador» condicionan una amplia variabilidad en la estimación del número de personas cuidadoras2,3,13. En nuestro medio no contamos con datos globales, pero sí disponemos de información parcial en encuestas específicas, tales como las realizadas para población mayor, personas con discapacidades, panel de hogares, encuestas de salud o sobre cuidadores a nivel autonómico.
Según los informes del IMSERSO14, un 20,7% de las personas adultas (un 24,5% de las mujeres frente a un 16,6% de los hombres) presta asistencia a una persona mayor conviviente y el 93,7% de ellas tiene vínculos familiares. El 47,3% de las personas con discapacidad recibe asistencia personal, y en el 76% de estos casos el cuidador principal es algún miembro de la familia15. Los datos para España del Panel de Hogares de la Unión Europea (1999) indican que un 4,8% de la población encuestada dedica algún tiempo diariamente al cuidado de personas adultas, mientras que el porcentaje se eleva al 18% en el caso del cuidado de niños16.
Pero la distribución del papel de cuidador no es homogénea en las familias; estas redes de cuidado giran en torno a una figura central, la cuidadora principal, que «se hace cargo» del cuidado, con un grado variable de implicación de otras personas. En más de la mitad de los hogares andaluces en los que se presta atención informal (53,7%) sólo un miembro de la familia asume la responsabilidad de cuidar, sin recibir ayuda, ni formal ni informal12.
Cuidar se escribe en femenino
El perfil típico de las personas que asumen el papel de cuidadora principal es el de una mujer, responsable de las tareas domésticas, familiar directo (generalmente madre, hija o esposa) y que convive con la persona a la que cuida. Género, convivencia y parentesco son las variables más importantes para predecir qué persona del núcleo familiar va a ser la cuidadora principal12. Las cifras son contundentes: son mujeres el 60% de los cuidadores principales de personas mayores11, el 75% de los cuidadores de personas con discapacidad15 y el 92% de los cuidadores de las personas que necesitan atención en los hogares12.
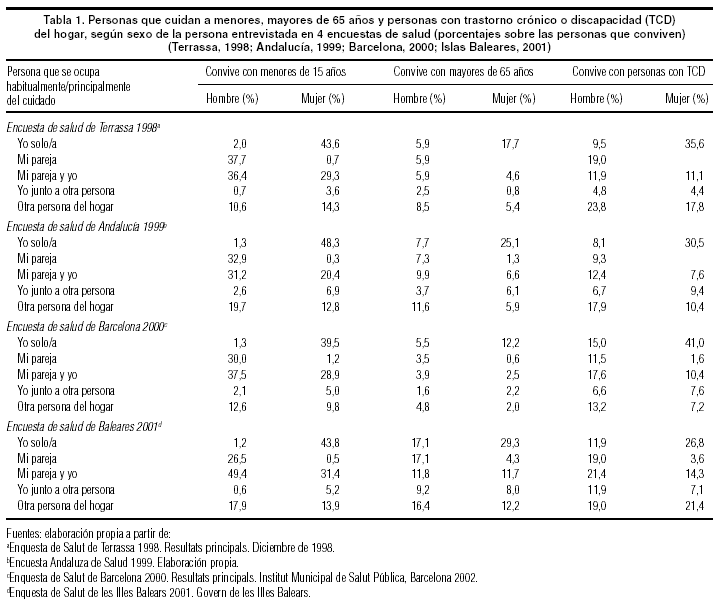
Afortunadamente, la información sobre cuidados se ha ido incorporando a las diversas encuestas de salud realizadas en nuestro país17, tanto a nivel municipal como autonómico, aunque aún no disponemos de información a nivel nacional*. En la tabla 1 se resumen los datos sobre cuidadores de cuatro de estas encuestas que utilizan una pregunta comparable.
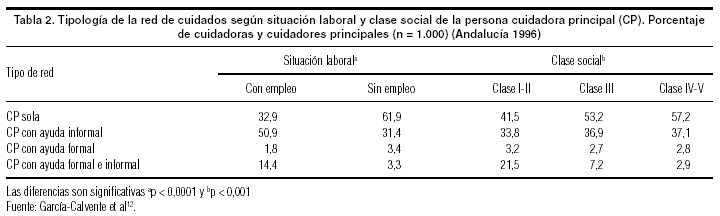
Sin embargo, no todas las mujeres participan por igual en el cuidado; existen diferencias que indican que, también en el sistema informal, desigualdad de género y de clase social constituyen ejes entrelazados. Son las mujeres de menor nivel educativo, sin empleo, y de niveles socioeconómicos bajos las que configuran el gran colectivo de cuidadoras informales en nuestro medio11,14,18. En Andalucía, la proporción de las mujeres cuidadoras con empleo no alcanzó el 18%, mientras que en el caso de los hombres cuidadores (el 8,6% del total) fue del 34,6%. Las cuidadoras de las clases menos privilegiadas y sin trabajo remunerado, asumían con mayor frecuencia el cuidado en solitario, sin ayuda formal ni informal12 (tabla 2).
El trabajo de cuidar
El «trabajo» de cuidar incluye atención personal e instrumental, vigilancia y acompañamiento, cuidados sanitarios, y la gestión y relación con los servicios sanitarios. Cuidar también implica dar apoyo emocional y social. En definitiva, cuidar significa «encargarse de» las personas a las que se cuida. Las mujeres suministran con mayor frecuencia los cuidados de atención personal y los instrumentales, y están más implicadas en las tareas de acompañamiento y vigilancia8,12, es decir, asumen los cuidados más pesados, cotidianos y que exigen una mayor dedicación.
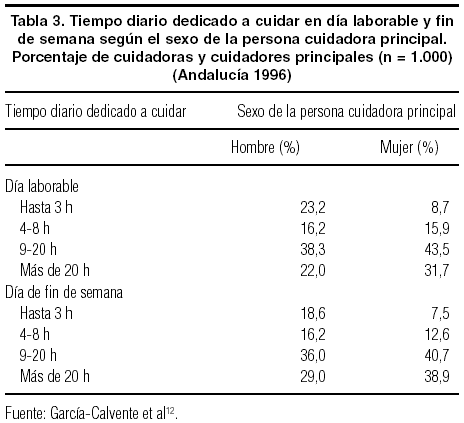
La complejidad del trabajo de cuidar, sus límites poco definidos y la simultaneidad de la realización de las tareas presta una singular dificultad a la medición del tiempo dedicado a cuidar. Sin embargo, esta valoración es importante tanto a la hora de estimar el «coste» de cuidar en términos económicos10 como sus implicaciones en términos de sobrecarga. Las investigaciones sobre el cuidado informal y el reparto del tiempo indican que las mujeres dedican más tiempo a cuidar que los hombres. Según datos del Panel de Hogares de la Unión Europea (UE), entre las personas que cuidan diariamente a los niños, un 67% de las mujeres dedicaban más de 40 h semanales (frente a un 17,7% de los hombres) y para el caso del cuidado de adultos, las proporciones eran del 47,2% frente al 11,8%16. En la tabla 3 se muestra el tiempo dedicado a cuidar por hombres y mujeres según los datos del estudio de cuidadores en Andalucía.
*La ENS del 2001 incluye preguntas sobre cuidados. Aún no se dispone de la información publicada.
El coste de cuidar
El «coste» de cuidar es mucho más amplio que el resultado de sumar las horas dedicadas a determinadas tareas10. Verdaderamente, la vida de la cuidadora principal se ve condicionada por su papel: no se trabaja de cuidadora, se es cuidadora.
Las repercusiones de cuidar sobre la salud es uno de los aspectos abordados con mayor frecuencia*. El impacto negativo sobre la esfera psicológica es mucho más evidente e intenso que las consecuencias sobre la dimensión física12. Determinadas características de la cuidadora y de la situación de cuidados, se relacionan con su estado de salud19,20. Si analizamos la salud percibida, por ejemplo, las cuidadoras entre 50 y 64 años de edad, las de clases menos privilegiadas y las que no tienen un empleo presentan mayor riesgo de percibir su salud como mala, que es aún peor en las que cuidan a personas con problemas mentales21.
*La bibliografía generada por este aspecto es muy numerosa, y se está incrementando durante los últimos años en España. No hemos pretendido hacer una revisión exhaustiva de los trabajos realizados, sino destacar sólo los aspectos fundamentales.
Diversas investigaciones muestran el impacto de cuidar sobre la esfera laboral. Al abandono, temporal o definitivo, del trabajo remunerado, hay que añadir los casos en los que cuidar ha impedido a la cuidadora acceder a un empleo. Se estima que asumir el papel de cuidadoras principales ha condicionado la exclusión definitiva del mercado laboral de un 35% de ellas, y del 46% si tenemos en cuenta las exclusiones temporales12. Este hecho tiene consecuencias sobre el desarrollo personal, la autoestima y el apoyo social. Pero también repercusiones económicas, más críticas en cuidadoras de clases menos privilegiadas, a lo que se añade el incremento de los gastos derivados del cuidado.
La alta dedicación a los cuidados conlleva una restricción de la vida social de las cuidadoras: disminuyen las posibilidades de salir con amigos, de relacionarse con familiares, de recibir o realizar visitas. Tiempo escaso, inexistente a veces, para el propio cuidado, para dedicarlo a otras responsabilidades o, simplemente, para disponer libremente de él.
Cuidar a las personas que cuidan: estrategias de apoyo desde el sistema formal
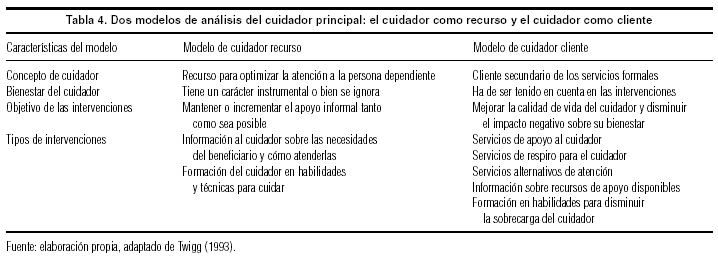
Los servicios formales no operan sólo en el contexto de un sistema informal existente, sino que interactúan dinámicamente con él. Los/as cuidadores/as no son simplemente fenómenos cuyas características deben ser investigadas, son una categoría social hacia la cual el sistema formal tiene obligaciones y requerimientos en términos de formulación de políticas de bienestar22. Desde esta perspectiva, se plantean diferentes modelos para analizar a los/as cuidadores/as informales desde el espacio formal4, con implicaciones directas en las estrategias de intervención y de apoyo (tabla 4).
Podemos diferenciar tres niveles de apoyo a cuidadores/as: a) políticas de bienestar; b) planificación y organización de servicios, y c) práctica profesional (tabla 5). La situación de las cuidadoras se está haciendo cada vez más visible, lo suficiente como para provocar un debate social generalizado. En países con sistemas diferentes, como Gran Bretaña13 o Estados Unidos23, se ponen en marcha planes nacionales y programas de apoyo a cuidadores. En nuestro país se están planteando diversas iniciativas en este sentido en los últimos años, aunque con un desarrollo muy desigual entre las diferentes autonomías y desde un enfoque de «apoyo a la familia». A nivel nacional, la Ley de Conciliación de la Vida Laboral y Familiar (1999) y el Plan Integral de Apoyo a la Familia (2001) contemplan medidas de diverso tipo de apoyo a familiares que cuidan. Los planes y programas autonómicos incluyen servicios de ayuda, prestaciones en tiempo o económicas. A título de ejemplo, podemos citar los planes de apoyo a las familias en Andalucía24 o Galicia25, o el programa «Viure en familia» en Cataluña26.
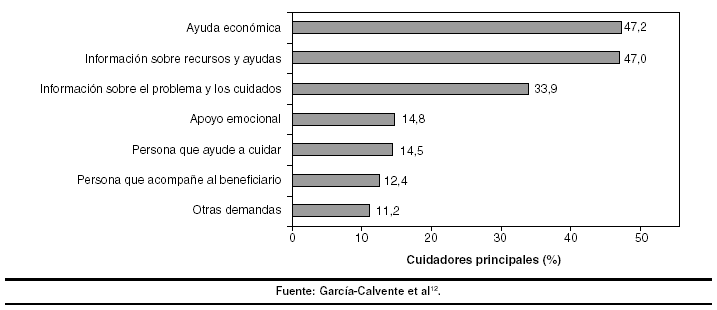
En cuanto al desarrollo de servicios de apoyo a cuidadores/as, no hay que olvidar que cualquier intervención que favorezca la autonomía de la persona dependiente es potencialmente útil para sus cuidadores. Los servicios de apoyo son fundamentalmente de tres tipos: de ayuda y atención domiciliaria, de respiro y ayudas económicas (fig. 2). La atención en el domicilio de las personas dependientes y sus cuidadores/as constituye uno de los retos más importantes para potenciar el apoyo informal, pero hay que evaluar cuáles son sus implicaciones en términos de desigualdad para las mujeres27. Los servicios de respiro --aún escasamente desarrollados en nuestro medio-- resultan tanto más importantes cuanto más exigente sea la situación de cuidados, tanto en términos de tiempo como de sobrecarga. En cuanto a las prestaciones económicas, se han puesto en marcha diversas fórmulas para compensar los gastos que supone el cuidado, aunque el pago directo a la cuidadora por el trabajo que realiza es una medida que suscita controversia. La cuestión es si una retribución económica --muy probablemente insuficiente-- contribuiría de hecho a consagrar de manera definitiva la desigualdad de género ya existente en la prestación de cuidados.
Figura 2. Demandas de apoyo de las cuidadoras principales a los servicios formales. Porcentaje de personas cuidadoras que seleccionan la demanda en primero, segundo o tercer lugar (n = 1.000) (Andalucía, 1996).
Las intervenciones desde la práctica profesional se dirigen a ofrecer información sobre el problema, cuidados requeridos y recursos de apoyo disponibles, formación en habilidades de cuidado, y estrategias para aumentar la capacidad de afrontamiento y apoyo social. Queda pendiente la evaluación de la efectividad de estas intervenciones en nuestro medio, aunque ya se empieza a disponer de información en otros contextos28.
Pero sean cuales sean los niveles y las estrategias, no hay que olvidar sus implicaciones en términos de equidad. Lo importante no es sólo establecer políticas de apoyo a cuidadoras; todo lo que se hace desde el estado tiene consecuencias positivas y negativas que no se distribuyen igualitariamente entre hombres y mujeres, ni entre las mujeres5. Es necesario examinar cómo las políticas y acciones de apoyo afectan a las mujeres y a qué grupos pueden afectar más.
Conclusiones
En nuestro país, al igual que en otros del entorno, los servicios formales participan de forma minoritaria en el cuidado continuado de las personas que lo necesitan, y la familia se muestra como principal proveedora de cuidados.
Las tendencias demográficas, los cambios sociales de las familias, la incorporación creciente de las mujeres al mercado laboral y las propias reformas de los servicios sanitarios están poniendo en cuestión la disponibilidad de cuidadores/as informales en un futuro próximo y alimentando el debate sobre el cuidado informal.
Cuidar se escribe, ahora como antes, en femenino. Las mujeres no sólo asumen de forma mayoritaria el papel de cuidadoras principales, también son mujeres las que ayudan a otras mujeres en el cuidado. Se responsabilizan de tareas más pesadas y demandantes y dedican más tiempo a cuidar que los hombres cuidadores. La desigual distribución de las cargas de cuidado entre hombres y mujeres genera una clara inequidad de género.
Las mujeres de menor nivel educativo, sin empleo y de clases menos favorecidas configuran el gran colectivo de cuidadoras. La desigualdad social constituye un segundo eje de inequidad en el cuidado informal.
El coste que asumen las mujeres por el hecho de cuidar es elevado en términos de salud, calidad de vida, oportunidades de empleo, desarrollo profesional, impacto económico, relaciones sociales y disponibilidad del propio tiempo. Las características de las cuidadoras y el contexto en el que se desarrollan los cuidados influyen en el nivel de sobrecarga.
España se está incorporando muy recientemente a la formulación de políticas de apoyo a cuidadores/as, con un desarrollo desigual según las distintas autonomías y mayoritariamente enfocadas como «apoyo a la familia». La evaluación de estas políticas, en términos de su impacto en la equidad de género y clase social, es uno de los retos pendientes.
Recomendaciones
Sistematizar la información sobre el cuidado informal que se recoge en las diversas encuestas: de salud, de condiciones de vida, laborales y de otro tipo. Esta información debería ampliarse, no sólo en el caso de personas mayores o discapacitadas, sino a otros grupos, como la infancia o las personas con limitación temporal de la actividad.
Incluir la perspectiva de las personas que cuidan en la recogida de información sobre cuidados, y no sólo la de los dependientes. Esto ayudaría a entender mejor en toda su complejidad la situación de los cuidados.
Recoger los datos comparables en los distintos contextos y que informen acerca de la evolución y tendencias del cuidado informal. Es importante obtener información sobre las consecuencias del cuidado a largo plazo: económicas, laborales, en salud y otros «costes invisibles».
Analizar la información obtenida con un enfoque de género y clase social, e incorporarlo a las investigaciones sobre cuidado informal, de manera que se puedan evidenciar las desigualdades existentes e identificar grupos con cargas y necesidades específicas.
Profundizar en los aspectos distintos del cuidado en las mujeres y los hombres cuidadores, y entre grupos específicos, especialmente en las diferencias en el significado y el impacto de cuidar para unas y otros.
Potenciar la evaluación de las intervenciones, programas y servicios de apoyo a cuidadoras/es y, en especial, valorar sus consecuencias en términos de equidad de género y clase social.
Cualquier política de apoyo a cuidadores/as debería tener en cuenta la distribución desigual de las responsabilidades y cargas que supone el cuidado de las personas dependientes en la sociedad, tanto entre el ámbito privado (familiar) y el público (servicios formales) como entre los distintos miembros de la red de apoyo informal (mujeres y hombres). Las políticas de apoyo a cuidadores/as deberían ser, en primer término, políticas de reducción de las desigualdades y fomento de la equidad.