Analizar la eficiencia técnica por tipo de propiedad y gestión de los hospitales generales del Sistema Nacional de Salud español (2010-2012) y sus variables explicativas hospitalarias y regionales.
MétodoSe estudian 230 hospitales combinando el análisis envolvente de datos y modelos transversales de regresión lineal multinivel de efectos fijos. Con el análisis envolvente de datos se miden la eficiencia técnica global, pura y de escala, y con los modelos multinivel, las variables explicativas de eficiencia.
ResultadosEl índice medio de eficiencia técnica global de los hospitales sin personalidad jurídica es inferior al de los hospitales con personalidad jurídica (0,691 y 0,876 en 2012). Existe una importante variabilidad en eficiencia técnica pura (ETP) por formas de gestión directa, indirecta y mixta. Un 29% de la variabilidad en la ETP es atribuible a diferencias entre comunidades autónomas. La dotación de personalidad jurídica del hospital aumenta en 11,14 puntos la ETP. Por otra parte, la mayoría de las formas de gestión alternativas al modelo tradicional aumentan en porcentajes variables la ETP. En el ámbito regional, según el escenario considerado, la insularidad y la renta media por hogar son variables explicativas de la ETP.
DiscusiónTener personalidad jurídica favorece la eficiencia técnica. El marco de regulación y gestión de los hospitales, más que la propiedad pública o privada, parecen explicar la eficiencia técnica. Las características regionales explican de forma relevante la variabilidad en la ETP.
To analyze technical efficiency by type of property and management of general hospitals in the Spanish National Health System (2010-2012) and identify hospital and regional explanatory variables.
Method230 hospitals were analyzed combining data envelopment analysis and fixed effects multilevel linear models. Data envelopment analysis measured overall, technical and scale efficiency, and the analysis of explanatory factors was performed using multilevel models.
ResultsThe average rate of overall technical efficiency of hospitals without legal personality is lower than hospitals with legal personality (0.691 and 0.876 in 2012). There is a significant variability in efficiency under variable returns (TE) by direct, indirect and mixed forms of management. The 29% of the variability in TE es attributable to the Region. Legal personality increased the TE of the hospitals by 11.14 points. On the other hand, most of the forms of management (different to those of the traditional hospitals) increased TE in varying percentages. At regional level, according to the model considered, insularity and average annual income per household are explanatory variables of TE.
DiscussionHaving legal personality favours technical efficiency. The regulatory and management framework of hospitals, more than public or private ownership, seem to explain technical efficiency. Regional characteristics explain the variability in TE.
La Organización Mundial de la Salud ha estimado que entre un 20% y un 40% del gasto sanitario de los países se pierde debido a ineficiencias de sus sistemas sanitarios1. En España, diversos estudios recientes coinciden en la necesidad de reformas estructurales que mejoren la eficiencia del Sistema Nacional de Salud (SNS) para garantizar su sostenibilidad2–5.
Una investigación previa de los autores del presente trabajo analizó la eficiencia técnica del conjunto de los hospitales generales del SNS español tras el inicio de la crisis económica6. Los resultados identificaron importantes diferencias de eficiencia técnica entre hospitales, tanto globalmente como entre los hospitales de cada comunidad autónoma. Asimismo, el estudio reveló la importancia del contexto regional, que explicaba un importante grado (23%) de la variabilidad de la eficiencia hospitalaria. El presente artículo profundiza en dicho análisis centrando la atención en el impacto sobre la eficiencia técnica de distintas fórmulas de gestión y propiedad de los hospitales.
El objetivo de este trabajo es aportar evidencia empírica de la eficiencia técnica de los hospitales generales del SNS sujetos a diferentes tipos de gestión, tanto de propiedad pública como de propiedad privada, dando respuesta a tres interrogantes: en primer lugar, si la personalidad jurídica es un factor de eficiencia; en segundo lugar, si los distintos tipos de gestión, tanto pública como privada, muestran diferentes perfiles de eficiencia técnica; y finalmente en qué medida variables hospitalarias y de la comunidad autónoma explican los índices de eficiencia técnica de los hospitales.
Desde los años 1980, bajo el impulso de la nueva gestión pública se produjo un proceso de creación de distintas formas de gestión de los hospitales de titularidad pública, cuya cobertura jurídica culminó con la Ley 15/1997 sobre habilitación de nuevas formas de gestión del SNS7. La creación de empresas públicas para la gestión de hospitales bajo distintas formas jurídicas, junto con el desarrollo de importantes procesos de privatización o externalización de servicios sanitarios, son ejemplos característicos8.
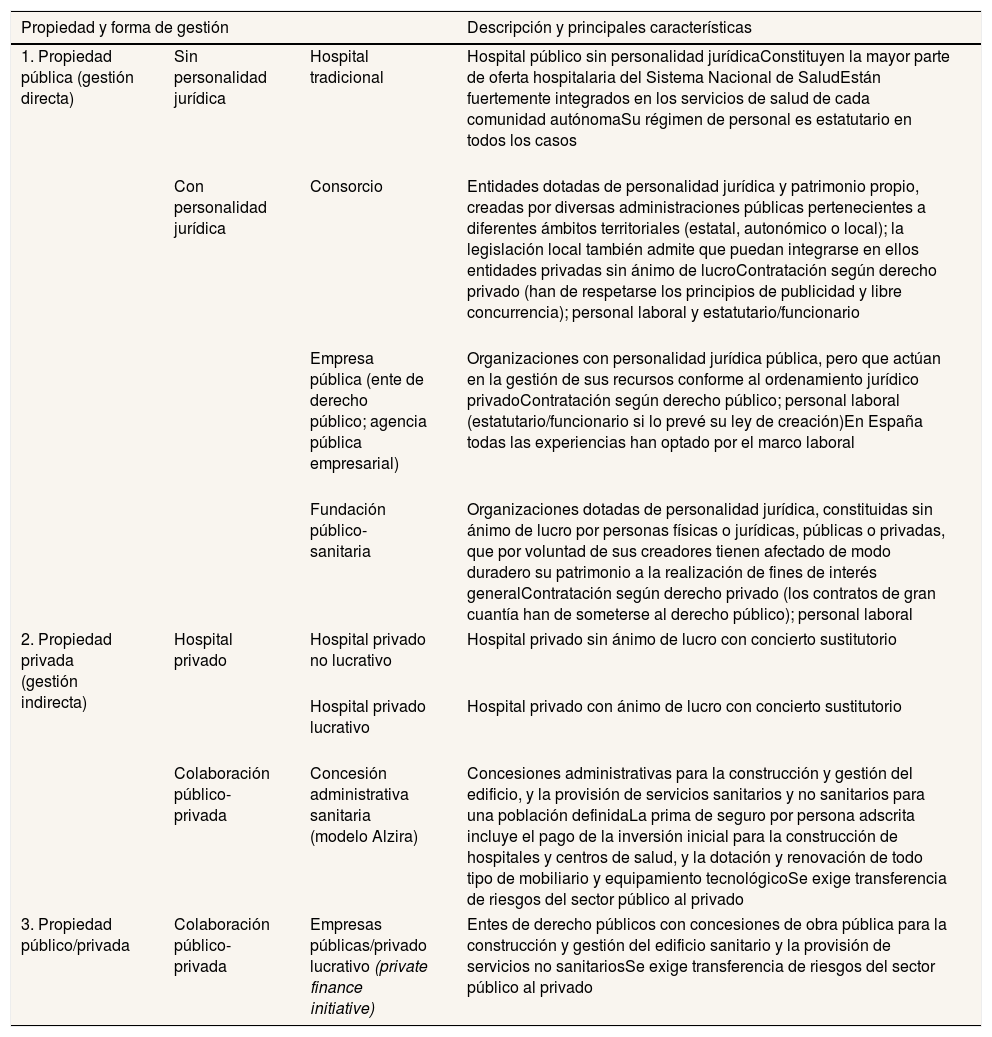
En la tabla 1 se muestran las características de los distintos tipos de gestión de los hospitales generales del SNS que se contemplan en este estudio, tanto de gestión directa (propiedad pública) como de gestión indirecta (propiedad privada) y de naturaleza mixta (empresas públicas hospitalarias con modelos de colaboración público privada [CPP], denominados Private Finance Iniciative [PFI], que son concesiones de obra pública para la construcción y gestión del edificio sanitario y la provisión de servicios no sanitarios durante un amplio periodo de tiempo)8.
Propiedad y formas de gestión de los hospitales generales del Sistema Nacional de Salud español
| Propiedad y forma de gestión | Descripción y principales características | ||
|---|---|---|---|
| 1. Propiedad pública (gestión directa) | Sin personalidad jurídica | Hospital tradicional | Hospital público sin personalidad jurídicaConstituyen la mayor parte de oferta hospitalaria del Sistema Nacional de SaludEstán fuertemente integrados en los servicios de salud de cada comunidad autónomaSu régimen de personal es estatutario en todos los casos |
| Con personalidad jurídica | Consorcio | Entidades dotadas de personalidad jurídica y patrimonio propio, creadas por diversas administraciones públicas pertenecientes a diferentes ámbitos territoriales (estatal, autonómico o local); la legislación local también admite que puedan integrarse en ellos entidades privadas sin ánimo de lucroContratación según derecho privado (han de respetarse los principios de publicidad y libre concurrencia); personal laboral y estatutario/funcionario | |
| Empresa pública (ente de derecho público; agencia pública empresarial) | Organizaciones con personalidad jurídica pública, pero que actúan en la gestión de sus recursos conforme al ordenamiento jurídico privadoContratación según derecho público; personal laboral (estatutario/funcionario si lo prevé su ley de creación)En España todas las experiencias han optado por el marco laboral | ||
| Fundación público-sanitaria | Organizaciones dotadas de personalidad jurídica, constituidas sin ánimo de lucro por personas físicas o jurídicas, públicas o privadas, que por voluntad de sus creadores tienen afectado de modo duradero su patrimonio a la realización de fines de interés generalContratación según derecho privado (los contratos de gran cuantía han de someterse al derecho público); personal laboral | ||
| 2. Propiedad privada (gestión indirecta) | Hospital privado | Hospital privado no lucrativo | Hospital privado sin ánimo de lucro con concierto sustitutorio |
| Hospital privado lucrativo | Hospital privado con ánimo de lucro con concierto sustitutorio | ||
| Colaboración público-privada | Concesión administrativa sanitaria (modelo Alzira) | Concesiones administrativas para la construcción y gestión del edificio, y la provisión de servicios sanitarios y no sanitarios para una población definidaLa prima de seguro por persona adscrita incluye el pago de la inversión inicial para la construcción de hospitales y centros de salud, y la dotación y renovación de todo tipo de mobiliario y equipamiento tecnológicoSe exige transferencia de riesgos del sector público al privado | |
| 3. Propiedad público/privada | Colaboración público-privada | Empresas públicas/privado lucrativo (private finance initiative) | Entes de derecho públicos con concesiones de obra pública para la construcción y gestión del edificio sanitario y la provisión de servicios no sanitariosSe exige transferencia de riesgos del sector público al privado |
Fuente: elaboración propia a partir de Martín et al.8
La metodología utilizada para medir la eficiencia ha sido el análisis envolvente de datos (DEA, data envelopment analysis), que construye una frontera de eficiencia no paramétrica en la que la producción hospitalaria se caracteriza mediante un conjunto completo de inputs y outputs, identificándose las formas de gestión de mejor práctica6,9–11. A continuación, se utiliza un modelo transversal de regresión lineal multinivel de efectos fijos que permite identificar los factores hospitalarios y regionales relacionados con la eficiencia técnica del hospital.
Numerosos trabajos han estudiado en diversos países la eficiencia técnica de hospitales con distintos tipos de gestión: empresas públicas y hospitales públicos tradicionales sujetos a derecho administrativo12, hospitales privados con y sin fines de lucro13,14, y hospitales públicos frente a hospitales privados lucrativos15.
En España, los estudios de eficiencia con modelos DEA11 han aumentado progresivamente6,16–20, aunque la mayoría son de ámbito regional debido a la inexistencia de una base de datos que contemple de forma integrada inputs y outputs, en particular las altas ajustadas por casuística. Algunos estudios regionales que comparan hospitales sujetos a distintos tipos de gestión16,17 no obtienen ningún resultado concluyente. Sin embargo, el trabajo de Herrero et al.18 sugiere que las empresas públicas hospitalarias son más eficientes aunque convergiendo a lo largo del tiempo con los hospitales tradicionales. El único trabajo realizado sobre una muestra de hospitales del SNS19 encuentra diferencias estadísticamente significativas entre la eficiencia de los hospitales de propiedad pública o privada, favorables a estos últimos. Se ha evaluado también la eficiencia de los hospitales del SNS mediante métodos no frontera, concretándose en la definición de indicadores de gestión. Desde esta perspectiva, el estudio realizado por IASIST en 2012 concluye que los hospitales españoles sujetos a nuevos tipos de gestión son más eficientes que los modelos tradicionales21.
La literatura internacional que evalúa los modelos de CPP es abundante, aunque sus enfoques fundamentales no son modelos frontera22–24. La conclusión principal es que, a pesar de su creciente utilización, no hay acuerdo en sus beneficios y no existe suficiente información para evaluar los resultados de la CPP comparada con la gestión convencional25. En España, los estudios son escasos, de ámbito regional y con resultados contradictorios17,26.
Una reciente revisión8 sobre la totalidad de los tipos de gestión hospitalaria, tanto públicos como privados, señala que la evidencia internacional es ambigua y contradictoria, y que la nacional es muy limitada.
Según nuestro conocimiento, este trabajo ofrece, por primera vez, un análisis comparado de la eficiencia técnica de las diferentes fórmulas de gestión públicas y privadas del conjunto de los hospitales generales del SNS español, durante el período 2010-2012. Analiza igualmente las variables hospitalarias y regionales que podrían explicar dicha eficiencia técnica.
MétodosEl estudio incluye el conjunto de todos los hospitales generales del SNS español, de propiedad pública, privada y mixta, con sus distintas formas de gestión (tabla 1). Los criterios de inclusión han sido tener más de 50 camas instaladas, actividad registrada en el servicio de urgencias e información disponible sobre todos los inputs y outputs considerados (n = 230 hospitales).
Las fuentes de información básicas utilizadas han sido la Estadística de Centros Sanitarios de Atención Especializada (SIAE), el Conjunto Mínimo Básico de Datos de Hospitalización (CMBD-H) y el Catálogo Nacional de Hospitales.
El análisis de datos consta de dos fases6,27,28: la primera mide la eficiencia técnica estática de cada hospital utilizando el método DEA, y la segunda identifica factores relacionados con la eficiencia con un modelo transversal de regresión lineal multinivel de efectos fijos29.
El DEA compara la eficiencia técnica global de organizaciones relativamente homogéneas, con la ventaja frente a otros métodos frontera de permitir la consideración de múltiples inputs y outputs. La frontera es definida por el conjunto de organizaciones, o la combinación lineal de estas, consideradas como eficientes por alcanzar un índice de 1. Las organizaciones con un índice inferior a 1 se consideran ineficientes. La eficiencia técnica global (ETG)30 se descompone en eficiencia técnica pura (ETP)31 y eficiencia técnica de escala (cociente de los índices de eficiencia técnica global y técnica pura). La primera mide la utilización óptima de factores productivos y la segunda establece el grado en que la organización produce en una dimensión óptima según su tamaño, suponiendo rendimientos variables a escala.
Este estudio utiliza el DEA y obtiene tanto la ETG (rendimientos a escala constantes30) como la ETP (rendimientos a escala variables31) y de escala con una orientación input, es decir, se consideran eficientes los hospitales que mantienen su nivel de producción empleando, en términos relativos, menos recursos10,11,27 (véase el Apéndice A online). En la tabla I del Apéndice B online se describe el conjunto de inputs y outputs seleccionados en función de la literatura previa6,10,32–34 que caracterizan de forma completa la función de producción hospitalaria y que cumplen la regla de Banker34, por la que el número de hospitales ≥ max {inputs × outputs, 3 × (inputs + outputs)}; (230 ≥ max {20, 27}). La tabla II del Apéndice B online resume el valor de las variables input-output utilizadas. La robustez del modelo base se ha contrastado definiendo cinco modelos alternativos, comprobando la significatividad de los resultados mediante el test rho de Spearman (véase la tabla III del Apéndice B online).
En el análisis de segunda etapa se ha estimado un modelo de regresión lineal multinivel de efectos fijos29 que ha permitido identificar factores relacionados con la eficiencia técnica (véase el Apéndice B online). La variable dependiente ha sido la ETP multiplicada por 100, para una comprensión más sencilla de los coeficientes, del conjunto de hospitales en el año 2012. Las variables independientes se reflejan en la tabla IV del Apéndice B online y en la tabla 2 del texto, e incluyen variables hospitalarias y regionales potencialmente explicativas. Se han estimado dos modelos (escenarios 1 y 2) para dar respuesta a los objetivos planteados: en primer lugar, si tener personalidad jurídica aumenta la eficiencia hospitalaria, y en segundo lugar si la propiedad pública o privada y el tipo de gestión son variables explicativas del nivel de eficiencia técnica del hospital. El diagnóstico del modelo se realiza comprobando las condiciones de normalidad de los residuos, la homocedasticidad y la linealidad de las variables independientes.
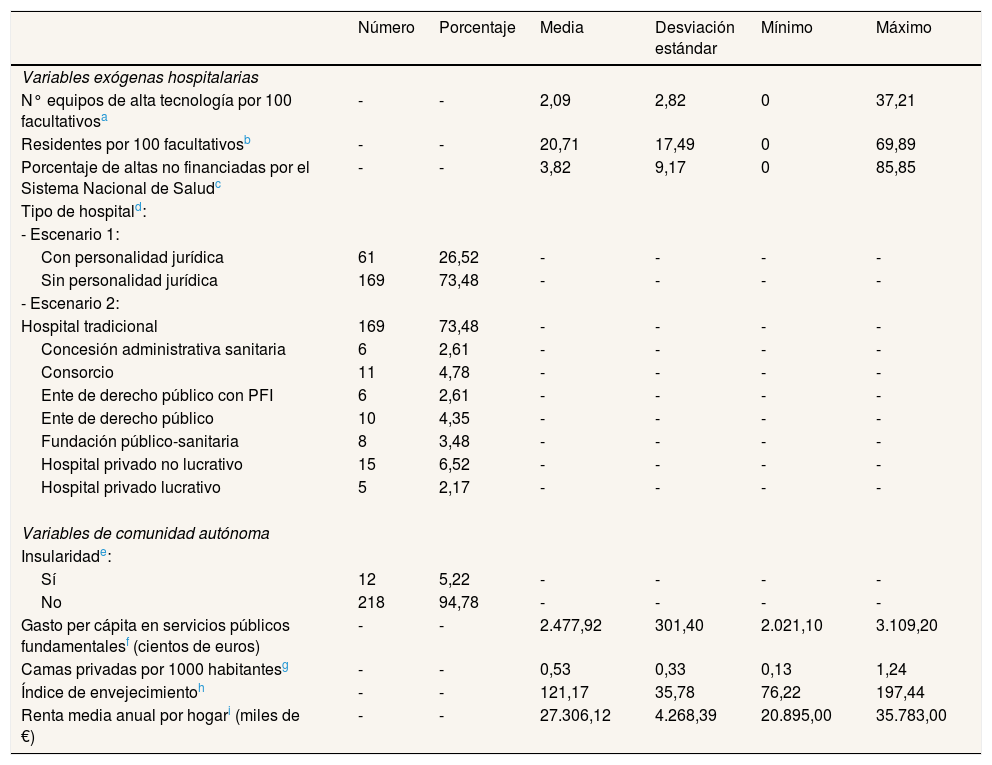
Variables hospitalarias y regionales del análisis de segunda etapa (2012)
| Número | Porcentaje | Media | Desviación estándar | Mínimo | Máximo | |
|---|---|---|---|---|---|---|
| Variables exógenas hospitalarias | ||||||
| N° equipos de alta tecnología por 100 facultativosa | - | - | 2,09 | 2,82 | 0 | 37,21 |
| Residentes por 100 facultativosb | - | - | 20,71 | 17,49 | 0 | 69,89 |
| Porcentaje de altas no financiadas por el Sistema Nacional de Saludc | - | - | 3,82 | 9,17 | 0 | 85,85 |
| Tipo de hospitald: | ||||||
| - Escenario 1: | ||||||
| Con personalidad jurídica | 61 | 26,52 | - | - | - | - |
| Sin personalidad jurídica | 169 | 73,48 | - | - | - | - |
| - Escenario 2: | ||||||
| Hospital tradicional | 169 | 73,48 | - | - | - | - |
| Concesión administrativa sanitaria | 6 | 2,61 | - | - | - | - |
| Consorcio | 11 | 4,78 | - | - | - | - |
| Ente de derecho público con PFI | 6 | 2,61 | - | - | - | - |
| Ente de derecho público | 10 | 4,35 | - | - | - | - |
| Fundación público-sanitaria | 8 | 3,48 | - | - | - | - |
| Hospital privado no lucrativo | 15 | 6,52 | - | - | - | - |
| Hospital privado lucrativo | 5 | 2,17 | - | - | - | - |
| Variables de comunidad autónoma | ||||||
| Insularidade: | ||||||
| Sí | 12 | 5,22 | - | - | - | - |
| No | 218 | 94,78 | - | - | - | - |
| Gasto per cápita en servicios públicos fundamentalesf (cientos de euros) | - | - | 2.477,92 | 301,40 | 2.021,10 | 3.109,20 |
| Camas privadas por 1000 habitantesg | - | - | 0,53 | 0,33 | 0,13 | 1,24 |
| Índice de envejecimientoh | - | - | 121,17 | 35,78 | 76,22 | 197,44 |
| Renta media anual por hogari (miles de €) | - | - | 27.306,12 | 4.268,39 | 20.895,00 | 35.783,00 |
La dotación de alta tecnología recoge el equipamiento de diagnóstico por imagen, radioterapia y otros equipos clasificados como tales, en funcionamiento tanto en el propio hospital como en los centros de especialidades de él dependientes.
El personal en formación incluye a médicos/as residentes (MIR). Se excluye de esta variable al resto de profesionales en periodo de formación: enfermería de posgrado, otros internos residentes (biólogos/as, químicos/as, etc.) y otro personal en formación de posgrado.
Altas hospitalarias no financiadas por el Sistema Nacional de Salud, sujetas a las siguientes categorías de régimen económico: particulares, aseguradoras privadas, mutuas de funcionarios, otras entidades públicas, mutuas de accidentes de trabajo y enfermedades profesionales (MATEP), convenios internacionales, accidentes de tráfico y otro régimen económico externo al Sistema Nacional de Salud.
En relación con el tipo de hospital, se contemplan dos escenarios alternativos: 1) diferenciación entre hospitales con y sin personalidad jurídica; 2) consideración de la forma de gestión del hospital: hospital público sin personalidad jurídica (hospital tradicional), concesión administrativa sanitaria, consorcio, ente de derecho público, ente de derecho público con PFI (Private Finance Initiative), fundación público-sanitaria, hospital privado lucrativo y no lucrativo.
Los servicios públicos fundamentales incluyen todas las actividades relacionadas con la prestación y gestión de servicios de salud (asistencia primaria, especializada y hospitalaria, salud pública, investigación clínica), la prestación y la gestión de servicios educativos (infantil, primaria, secundaria, postsecundaria y superior, becas, servicios auxiliares de la educación) y la prestación y la gestión de los servicios de protección social (los derivados de enfermedad e incapacidad, la edad avanzada, los supervivientes, la protección a la familia, el desempleo, la vivienda, la exclusión social).
Número de camas instaladas en hospitales privados lucrativos y no lucrativos respecto al total de camas instaladas en hospitales públicos y privados de la región.
El índice de envejecimiento recoge la estructura de población de la región, definido por el cociente entre el número de personas de 65 o más años y el número de personas menores de 15 años.
La renta anual neta media por hogar proporciona la correspondiente al año anterior al de realización de la entrevista.
Fuente: elaboración propia a partir de las fuentes de información SIAE, CMBD-H del Ministerio de Sanidad, Servicios Sociales e Igualdad del Gobierno de España, y de las fuentes estadísticas del Instituto Nacional de Estadística.
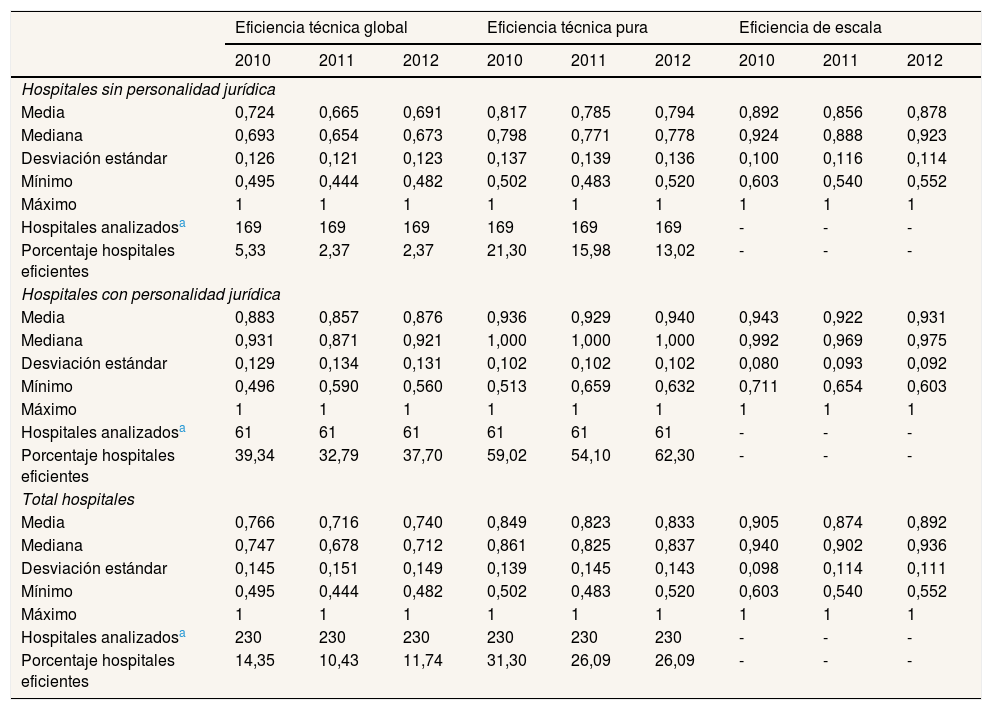
La tabla 3 muestra los valores de la eficiencia técnica alcanzados en los 3 años de estudio, distinguiendo entre hospitales generales con personalidad jurídica y sin ella. Como puede observarse, la ETG media de los hospitales sin personalidad jurídica es, todos los años, inferior a la de los hospitales con personalidad jurídica: 0,724 y 0,883 en 2010; 0,665 y 0,857 en 2011; y 0,691 y 0,876 en 2012. Similares resultados se obtienen para la ETP, que contempla rendimientos variables de escala: 0,817 y 0,936 en 2010; 0,785 y 0,929 en 2011; y 0,794 y 0,940 en 2012.
Eficiencia técnica de los hospitales generales del Sistema Nacional de Salud español, según su personalidad jurídica (2010-2012)
| Eficiencia técnica global | Eficiencia técnica pura | Eficiencia de escala | |||||||
|---|---|---|---|---|---|---|---|---|---|
| 2010 | 2011 | 2012 | 2010 | 2011 | 2012 | 2010 | 2011 | 2012 | |
| Hospitales sin personalidad jurídica | |||||||||
| Media | 0,724 | 0,665 | 0,691 | 0,817 | 0,785 | 0,794 | 0,892 | 0,856 | 0,878 |
| Mediana | 0,693 | 0,654 | 0,673 | 0,798 | 0,771 | 0,778 | 0,924 | 0,888 | 0,923 |
| Desviación estándar | 0,126 | 0,121 | 0,123 | 0,137 | 0,139 | 0,136 | 0,100 | 0,116 | 0,114 |
| Mínimo | 0,495 | 0,444 | 0,482 | 0,502 | 0,483 | 0,520 | 0,603 | 0,540 | 0,552 |
| Máximo | 1 | 1 | 1 | 1 | 1 | 1 | 1 | 1 | 1 |
| Hospitales analizadosa | 169 | 169 | 169 | 169 | 169 | 169 | - | - | - |
| Porcentaje hospitales eficientes | 5,33 | 2,37 | 2,37 | 21,30 | 15,98 | 13,02 | - | - | - |
| Hospitales con personalidad jurídica | |||||||||
| Media | 0,883 | 0,857 | 0,876 | 0,936 | 0,929 | 0,940 | 0,943 | 0,922 | 0,931 |
| Mediana | 0,931 | 0,871 | 0,921 | 1,000 | 1,000 | 1,000 | 0,992 | 0,969 | 0,975 |
| Desviación estándar | 0,129 | 0,134 | 0,131 | 0,102 | 0,102 | 0,102 | 0,080 | 0,093 | 0,092 |
| Mínimo | 0,496 | 0,590 | 0,560 | 0,513 | 0,659 | 0,632 | 0,711 | 0,654 | 0,603 |
| Máximo | 1 | 1 | 1 | 1 | 1 | 1 | 1 | 1 | 1 |
| Hospitales analizadosa | 61 | 61 | 61 | 61 | 61 | 61 | - | - | - |
| Porcentaje hospitales eficientes | 39,34 | 32,79 | 37,70 | 59,02 | 54,10 | 62,30 | - | - | - |
| Total hospitales | |||||||||
| Media | 0,766 | 0,716 | 0,740 | 0,849 | 0,823 | 0,833 | 0,905 | 0,874 | 0,892 |
| Mediana | 0,747 | 0,678 | 0,712 | 0,861 | 0,825 | 0,837 | 0,940 | 0,902 | 0,936 |
| Desviación estándar | 0,145 | 0,151 | 0,149 | 0,139 | 0,145 | 0,143 | 0,098 | 0,114 | 0,111 |
| Mínimo | 0,495 | 0,444 | 0,482 | 0,502 | 0,483 | 0,520 | 0,603 | 0,540 | 0,552 |
| Máximo | 1 | 1 | 1 | 1 | 1 | 1 | 1 | 1 | 1 |
| Hospitales analizadosa | 230 | 230 | 230 | 230 | 230 | 230 | - | - | - |
| Porcentaje hospitales eficientes | 14,35 | 10,43 | 11,74 | 31,30 | 26,09 | 26,09 | - | - | - |
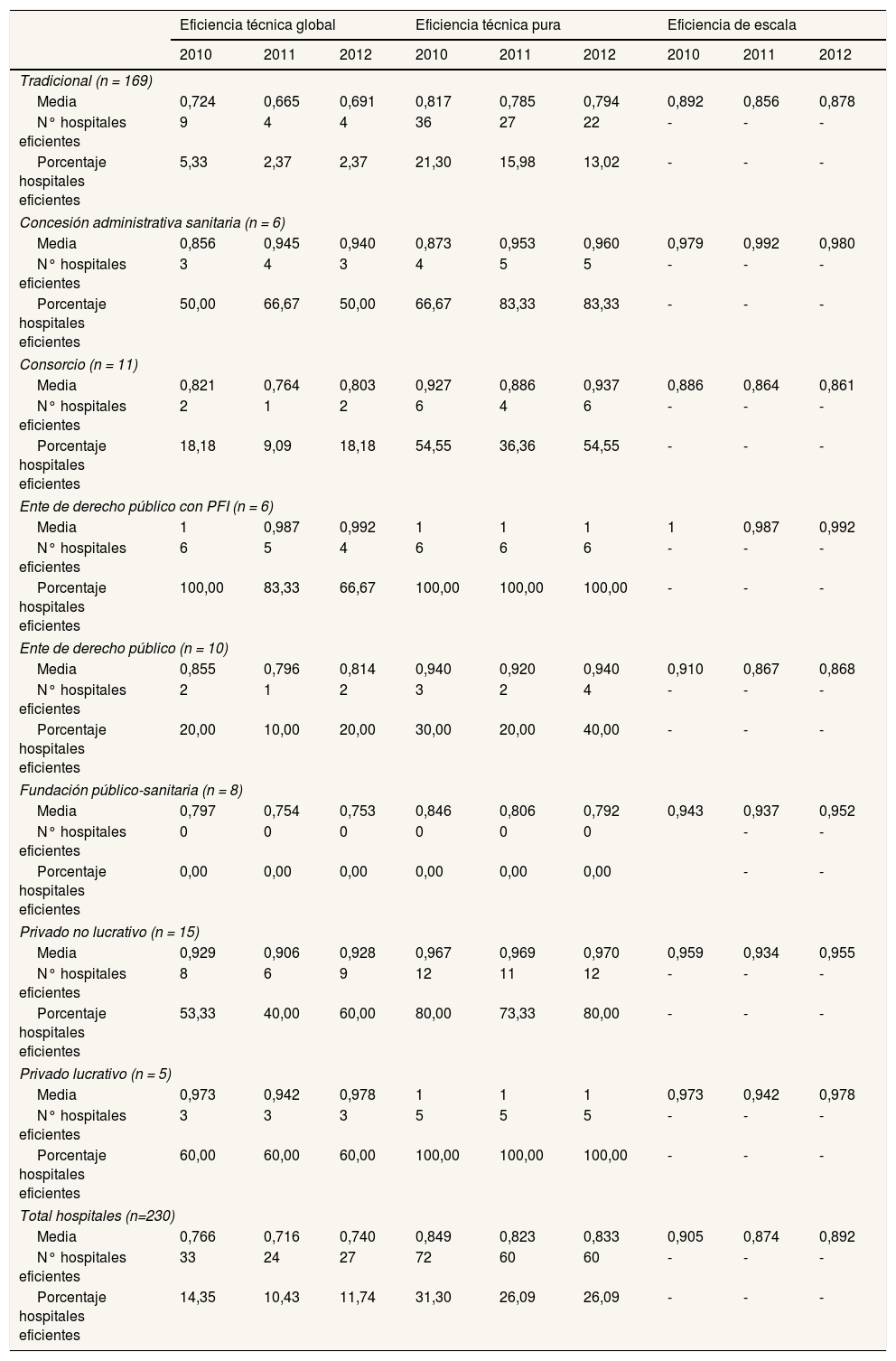
La tabla 4 refleja los índices de eficiencia técnica de los hospitales diferenciando las distintas experiencias de gestión directa o indirecta, obtenidos como promedio de los alcanzados por cada uno de los hospitales generales que adoptan cada forma de gestión. El número de hospitales de cada tipo de gestión no influye en los índices de eficiencia técnica obtenidos, dado que el DEA compara cada hospital con el conjunto de hospitales del SNS.
Eficiencia técnica de los hospitales generales del Sistema Nacional de Salud español por forma de gestión (2010-2012)
| Eficiencia técnica global | Eficiencia técnica pura | Eficiencia de escala | |||||||
|---|---|---|---|---|---|---|---|---|---|
| 2010 | 2011 | 2012 | 2010 | 2011 | 2012 | 2010 | 2011 | 2012 | |
| Tradicional (n = 169) | |||||||||
| Media | 0,724 | 0,665 | 0,691 | 0,817 | 0,785 | 0,794 | 0,892 | 0,856 | 0,878 |
| N° hospitales eficientes | 9 | 4 | 4 | 36 | 27 | 22 | - | - | - |
| Porcentaje hospitales eficientes | 5,33 | 2,37 | 2,37 | 21,30 | 15,98 | 13,02 | - | - | - |
| Concesión administrativa sanitaria (n = 6) | |||||||||
| Media | 0,856 | 0,945 | 0,940 | 0,873 | 0,953 | 0,960 | 0,979 | 0,992 | 0,980 |
| N° hospitales eficientes | 3 | 4 | 3 | 4 | 5 | 5 | - | - | - |
| Porcentaje hospitales eficientes | 50,00 | 66,67 | 50,00 | 66,67 | 83,33 | 83,33 | - | - | - |
| Consorcio (n = 11) | |||||||||
| Media | 0,821 | 0,764 | 0,803 | 0,927 | 0,886 | 0,937 | 0,886 | 0,864 | 0,861 |
| N° hospitales eficientes | 2 | 1 | 2 | 6 | 4 | 6 | - | - | - |
| Porcentaje hospitales eficientes | 18,18 | 9,09 | 18,18 | 54,55 | 36,36 | 54,55 | - | - | - |
| Ente de derecho público con PFI (n = 6) | |||||||||
| Media | 1 | 0,987 | 0,992 | 1 | 1 | 1 | 1 | 0,987 | 0,992 |
| N° hospitales eficientes | 6 | 5 | 4 | 6 | 6 | 6 | - | - | - |
| Porcentaje hospitales eficientes | 100,00 | 83,33 | 66,67 | 100,00 | 100,00 | 100,00 | - | - | - |
| Ente de derecho público (n = 10) | |||||||||
| Media | 0,855 | 0,796 | 0,814 | 0,940 | 0,920 | 0,940 | 0,910 | 0,867 | 0,868 |
| N° hospitales eficientes | 2 | 1 | 2 | 3 | 2 | 4 | - | - | - |
| Porcentaje hospitales eficientes | 20,00 | 10,00 | 20,00 | 30,00 | 20,00 | 40,00 | - | - | - |
| Fundación público-sanitaria (n = 8) | |||||||||
| Media | 0,797 | 0,754 | 0,753 | 0,846 | 0,806 | 0,792 | 0,943 | 0,937 | 0,952 |
| N° hospitales eficientes | 0 | 0 | 0 | 0 | 0 | 0 | - | - | |
| Porcentaje hospitales eficientes | 0,00 | 0,00 | 0,00 | 0,00 | 0,00 | 0,00 | - | - | |
| Privado no lucrativo (n = 15) | |||||||||
| Media | 0,929 | 0,906 | 0,928 | 0,967 | 0,969 | 0,970 | 0,959 | 0,934 | 0,955 |
| N° hospitales eficientes | 8 | 6 | 9 | 12 | 11 | 12 | - | - | - |
| Porcentaje hospitales eficientes | 53,33 | 40,00 | 60,00 | 80,00 | 73,33 | 80,00 | - | - | - |
| Privado lucrativo (n = 5) | |||||||||
| Media | 0,973 | 0,942 | 0,978 | 1 | 1 | 1 | 0,973 | 0,942 | 0,978 |
| N° hospitales eficientes | 3 | 3 | 3 | 5 | 5 | 5 | - | - | - |
| Porcentaje hospitales eficientes | 60,00 | 60,00 | 60,00 | 100,00 | 100,00 | 100,00 | - | - | - |
| Total hospitales (n=230) | |||||||||
| Media | 0,766 | 0,716 | 0,740 | 0,849 | 0,823 | 0,833 | 0,905 | 0,874 | 0,892 |
| N° hospitales eficientes | 33 | 24 | 27 | 72 | 60 | 60 | - | - | - |
| Porcentaje hospitales eficientes | 14,35 | 10,43 | 11,74 | 31,30 | 26,09 | 26,09 | - | - | - |
Fuente: elaboración propia.
Se observa una amplia variabilidad por tipo de gestión en el valor promedio de la ETG en 2010-2012. En el año 2012, los hospitales tradicionales presentan el índice de eficiencia promedio más bajo (0,691) frente a los entes de derecho público con PFI asociado, cuyo nivel de eficiencia (0,992) es el más alto. Las formas de gestión con mayor porcentaje de hospitales eficientes son los entes de derecho público con PFI (4 de 6 hospitales, un 66,67%), los hospitales privados no lucrativos (9 de 15, un 60%) y los hospitales privados lucrativos (3 de 5, un 60%).
Al ajustar por escala de producción, todos los entes de derecho público con PFI y los hospitales privados se sitúan en la frontera de eficiencia (ETP = 1). Adicionalmente, las concesiones administrativas sanitarias, los consorcios, los entes de derecho público y los hospitales privados no lucrativos alcanzan altos niveles de eficiencia técnica bajo rendimientos variables de escala, situándose muy próximos a la frontera (0,960, 0,937, 0,940 y 0,970, respectivamente).
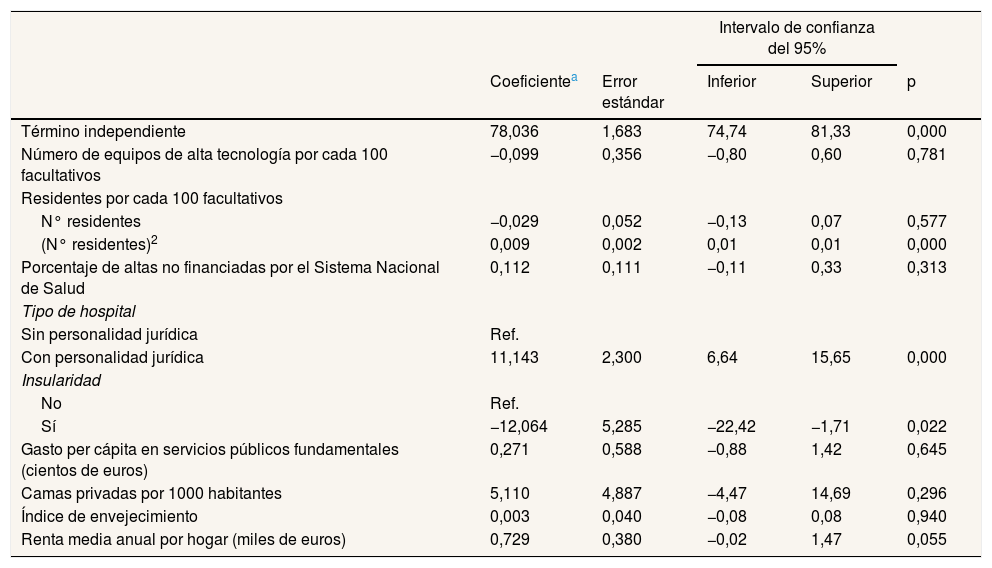
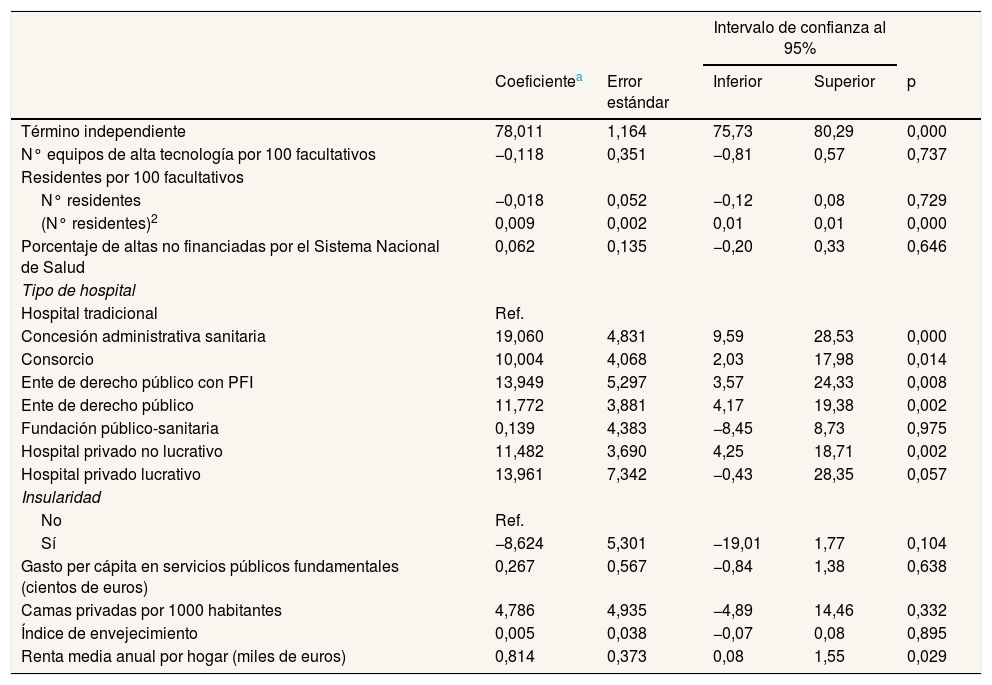
En el análisis de segunda etapa, el coeficiente de correlación intraclase mostró que el 29% de la variabilidad de la ETP es atribuible a diferencias entre comunidades autónomas, siendo esta heterogeneidad estadísticamente significativa. Las tablas 5 y 6 muestran los resultados de los dos escenarios de análisis.
Modelo de regresión lineal multinivel para el estudio de los factores relacionados con la eficiencia técnica pura de los hospitales generales del Sistema Nacional de Salud español. Escenario 1 (2012)
| Intervalo de confianza del 95% | |||||
|---|---|---|---|---|---|
| Coeficientea | Error estándar | Inferior | Superior | p | |
| Término independiente | 78,036 | 1,683 | 74,74 | 81,33 | 0,000 |
| Número de equipos de alta tecnología por cada 100 facultativos | −0,099 | 0,356 | −0,80 | 0,60 | 0,781 |
| Residentes por cada 100 facultativos | |||||
| N° residentes | −0,029 | 0,052 | −0,13 | 0,07 | 0,577 |
| (N° residentes)2 | 0,009 | 0,002 | 0,01 | 0,01 | 0,000 |
| Porcentaje de altas no financiadas por el Sistema Nacional de Salud | 0,112 | 0,111 | −0,11 | 0,33 | 0,313 |
| Tipo de hospital | |||||
| Sin personalidad jurídica | Ref. | ||||
| Con personalidad jurídica | 11,143 | 2,300 | 6,64 | 15,65 | 0,000 |
| Insularidad | |||||
| No | Ref. | ||||
| Sí | −12,064 | 5,285 | −22,42 | −1,71 | 0,022 |
| Gasto per cápita en servicios públicos fundamentales (cientos de euros) | 0,271 | 0,588 | −0,88 | 1,42 | 0,645 |
| Camas privadas por 1000 habitantes | 5,110 | 4,887 | −4,47 | 14,69 | 0,296 |
| Índice de envejecimiento | 0,003 | 0,040 | −0,08 | 0,08 | 0,940 |
| Renta media anual por hogar (miles de euros) | 0,729 | 0,380 | −0,02 | 1,47 | 0,055 |
Modelo de regresión lineal multinivel para el estudio de los factores relacionados con la eficiencia técnica pura de los hospitales generales del Sistema Nacional de Salud español. Escenario 2 (2012)
| Intervalo de confianza al 95% | |||||
|---|---|---|---|---|---|
| Coeficientea | Error estándar | Inferior | Superior | p | |
| Término independiente | 78,011 | 1,164 | 75,73 | 80,29 | 0,000 |
| N° equipos de alta tecnología por 100 facultativos | −0,118 | 0,351 | −0,81 | 0,57 | 0,737 |
| Residentes por 100 facultativos | |||||
| N° residentes | −0,018 | 0,052 | −0,12 | 0,08 | 0,729 |
| (N° residentes)2 | 0,009 | 0,002 | 0,01 | 0,01 | 0,000 |
| Porcentaje de altas no financiadas por el Sistema Nacional de Salud | 0,062 | 0,135 | −0,20 | 0,33 | 0,646 |
| Tipo de hospital | |||||
| Hospital tradicional | Ref. | ||||
| Concesión administrativa sanitaria | 19,060 | 4,831 | 9,59 | 28,53 | 0,000 |
| Consorcio | 10,004 | 4,068 | 2,03 | 17,98 | 0,014 |
| Ente de derecho público con PFI | 13,949 | 5,297 | 3,57 | 24,33 | 0,008 |
| Ente de derecho público | 11,772 | 3,881 | 4,17 | 19,38 | 0,002 |
| Fundación público-sanitaria | 0,139 | 4,383 | −8,45 | 8,73 | 0,975 |
| Hospital privado no lucrativo | 11,482 | 3,690 | 4,25 | 18,71 | 0,002 |
| Hospital privado lucrativo | 13,961 | 7,342 | −0,43 | 28,35 | 0,057 |
| Insularidad | |||||
| No | Ref. | ||||
| Sí | −8,624 | 5,301 | −19,01 | 1,77 | 0,104 |
| Gasto per cápita en servicios públicos fundamentales (cientos de euros) | 0,267 | 0,567 | −0,84 | 1,38 | 0,638 |
| Camas privadas por 1000 habitantes | 4,786 | 4,935 | −4,89 | 14,46 | 0,332 |
| Índice de envejecimiento | 0,005 | 0,038 | −0,07 | 0,08 | 0,895 |
| Renta media anual por hogar (miles de euros) | 0,814 | 0,373 | 0,08 | 1,55 | 0,029 |
En el escenario 1 (considerando la personalidad jurídica del hospital), los coeficientes de determinación del modelo multinivel muestran que las variables independientes explican el 35% de la variabilidad de la ETP entre hospitales y el 63% entre comunidades autónomas. El análisis de las variables hospitalarias reveló que los factores relacionados con la ETP (tabla 5) mostraron una relación lineal estadísticamente significativa entre la eficiencia técnica y la dotación de personalidad jurídica del hospital, es decir, la ETP aumenta en 11,14 puntos cuando el hospital tiene personalidad jurídica frente a aquellos que no la tienen. Sin embargo, no se encontró una relación lineal estadísticamente significativa entre la ETP y el número de equipos de alta tecnología, el número de residentes ni el porcentaje de altas hospitalarias no financiadas por el SNS. En cuanto a las variables regionales, la eficiencia técnica mostró una relación lineal indirecta estadísticamente significativa con la insularidad de la comunidad autónoma. Así, la ETP del hospital disminuye en −12,06 puntos cuando se ubica en una comunidad autónoma insular.
En el escenario 2, los coeficientes de determinación del modelo multinivel muestran que las variables independientes alcanzan a explicar el 38% de la variabilidad de la ETP entre hospitales y el 66% entre comunidades autónomas. El análisis de las variables hospitalarias reveló que los factores relacionados con la ETP (tabla 6) mostraron una relación lineal directa entre la mayoría de las formas de gestión alternativas al modelo tradicional. En este sentido, destaca la concesión administrativa sanitaria, cuya ETP aumenta en 19,06 puntos respecto al modelo tradicional, y el ente de derecho público con PFI asociado (con un aumento de la ETP de 13,95 puntos), así como el ente de derecho público, el hospital privado no lucrativo y el consorcio, cuyas ETP aumentan en 11,77 puntos, 11,48 puntos y 10 puntos, respectivamente, en comparación con el hospital de gestión tradicional. No se encontró, por el contrario, una relación lineal significativa entre la ETP y el modelo de fundación pública sanitaria o el hospital privado lucrativo. En cuanto a las variables regionales, solo la renta media anual por hogar es estadísticamente significativa, pues la ETP del hospital aumenta en 0,81 puntos por cada incremento de 1.000 € en la renta anual per cápita.
DiscusiónLos resultados obtenidos indican que tener personalidad jurídica favorece la eficiencia, que el marco de regulación y gestión del hospital es más relevante que la propiedad pública y privada, y finalmente, que las características de las comunidades autónomas importan en la eficiencia técnica hospitalaria.
La personalidad jurídica del hospital, con independencia de su propiedad pública o privada, aumenta la eficiencia técnica en torno a 11 puntos respecto a los hospitales públicos tradicionales sin personalidad jurídica propia agrupados en los servicios de salud de las comunidades autónomas. Aunque no existen estudios similares que agrupen los hospitales según tengan personalidad jurídica o no, este resultado es compatible con estudios previos más específicos que comparan solo determinados tipos de gestión con tamaños de muestra más reducidos12,16–19.
La dotación de personalidad jurídica al hospital del SNS supone someterlo a un marco jurídico y de gestión mucho más flexible que el que caracteriza a los hospitales tradicionales. Posiblemente es relevante el hecho de que, en los hospitales analizados, la personalidad jurídica (pública o privada) es isomorfa con un marco de regulación de tipo laboral y no estatutario. Dicho de otra forma, el marco estatutario de relaciones laborales puede constituir un importante lastre para la eficiencia del hospital y, consecuentemente, para el buen uso de los recursos públicos financiados con impuestos4,21,35, lo que es concordante con alguna literatura que apunta a que la peor gestión asociada a la propiedad pública de los hospitales puede estar asociada a su política de incentivos36.
La condición de adoptar modelos de concesión sanitaria (modelo Alzira) o empresas públicas sanitarias con PFI asociado o sin él, así como la configuración de los hospitales como centros privados (especialmente los no lucrativos) y consorcios, parecen explicar un porcentaje nada despreciable de la eficiencia técnica. Este resultado puede reflejar, como se ha mencionado, la opción por un marco laboral no estatutario y la mayor flexibilidad en la gestión. La pregunta sobre si la propiedad pública o privada es una variable explicativa de la eficiencia no puede ser respondida de manera categórica con los resultados de este estudio, dada la diversidad de formas de gestión que se integran dentro de las categorías de propiedad pública y privada, teniendo en cuenta los resultados similares obtenidos por tipos de gestión públicos o mixtos diferentes a los de los hospitales tradicionales, en coincidencia con los resultados obtenidos en el ámbito regional16,17. El alto nivel de eficiencia técnica alcanzado por los hospitales privados no lucrativos y el carácter estadísticamente significativo de su tipo de gestión como variable explicativa de la eficiencia técnica son un elemento que debe tenerse en cuenta, en concordancia con lo indicado por otros estudios internacionales13,14,24.
Los resultados del estudio tienen relevancia para políticos y para gestores sanitarios, dado que sugieren estrategias de mejora de los recursos fiscales de los ciudadanos. En primer lugar, la eficiencia técnica está relacionada no tanto con la propiedad pública o privada del hospital como con el marco de regulación de los hospitales. El carácter estatutario y la falta de personalidad jurídica penalizan la eficiencia de los hospitales públicos tradicionales. Es necesario un proceso de reforma y modernización de la gestión de los hospitales. En segundo lugar, es fundamental que el debate sobre políticas de gestión sanitaria y sus opciones de reforma sea un proceso basado en la mejor evidencia disponible. Es importante desarrollar un sistema de información estatal homologado y transparente que permita monitorizar y evaluar la eficiencia de los hospitales que forman parte del SNS. Uno de los pilares para la sostenibilidad del SNS es la mejora continua de la eficiencia en el uso de los recursos, para lo cual primero es necesario medirla. Como corolario, cabe señalar la importancia de distinguir entre la defensa del SNS y la defensa de marcos regulatorios y de información, que perjudican su eficiencia y por tanto su sostenibilidad35.
Finalmente, este trabajo inicia un ámbito de estudio poco explorado6: la relevancia de las características de las comunidades autónomas en la eficiencia técnica de los hospitales. Según los escenarios considerados, la insularidad y la renta del hogar influyen con signos distintos en la eficiencia técnica de los hospitales.
Este estudio tiene diversas limitaciones cuya superación delimita un prometedor programa de investigación. En primer lugar, el periodo de tiempo analizado (3 y 1 año, respectivamente) es corto y debe ser ampliado tanto para observar la evolución dinámica como para obtener, con modelos longitudinales, estimaciones más robustas de las variables explicativas de la eficiencia. En segundo lugar, es necesario incorporar un mayor número de variables, tanto hospitalarias como regionales, que confirmen o modifiquen la significación estadística de las variables utilizadas. En tercer lugar, debe incorporarse la dimensión de la calidad37, así como la consideración del impacto en la eficiencia hospitalaria de los modelos integrados de gestión (primaria-hospitalaria), y finalmente, utilizar metodologías recientemente desarrolladas en el ámbito de los modelos de frontera no paramétrica que permitan contrastar los resultados obtenidos con enfoques diferentes, pero con un marco teórico compartido38.
No obstante, el presente trabajo supone el primer estudio, tanto nacional como en el ámbito internacional, que proporciona evidencia empírica sobre la eficiencia técnica con modelos de frontera no paramétrica de una amplia variedad de modelos de gestión hospitalaria, públicos y privados. Además, se estima el grado en que cada tipo de gestión considerada puede explicar dicha eficiencia juntamente con otras variables hospitalarias y regionales.
Es muy limitada la evidencia disponible, de ámbito tanto nacional como internacional, sobre la eficiencia técnica de distintas formas de gestión de hospitales, sean públicos o privados. La mayoría de los estudios realizados en España son de ámbito regional y no suelen incluir el análisis de factores explicativos hospitalarios o regionales.
¿Qué añade el estudio realizado a la literatura?Es el primer estudio que analiza la eficiencia técnica del conjunto de los hospitales generales del Sistema Nacional de Salud español, considerando su propiedad y los distintos tipos de gestión existentes. Se incluye el análisis de las variables explicativas de dicha eficiencia en el ámbito hospitalario y regional.
David Cantarero.
Declaración de transparenciaLa autora principal (garante responsable del manuscrito) afirma que este manuscrito es un reporte honesto, preciso y transparente del estudio que se remite a Gaceta Sanitaria, que no se han omitido aspectos importantes del estudio, y que las discrepancias del estudio según lo previsto (y, si son relevantes, registradas) se han explicado.
AgradecimientosA la Subdirección de Información Sanitaria e Innovación (Dirección General de Salud Pública, Calidad e Innovación) del Ministerio de Sanidad, Servicios Sociales e Igualdad del Gobierno de España, por la colaboración y las facilidades proporcionadas para la realización del estudio.
Contribuciones de autoríaTodas las personas firmantes han participado en la concepción y el diseño del trabajo, y en la elaboración de este artículo. Específicamente, J.J. Martín Martín coordinó el desarrollo del proyecto, la escritura del artículo y su revisión crítica; M.I. Ortega Díaz y C. Pérez Romero recopilaron los datos, estimaron los coeficientes de eficiencia técnica estática y dinámica, realizaron la revisión de la literatura y redactaron el artículo; R. Ocaña Riola modelizó la eficiencia técnica mediante modelos lineales multinivel para identificar las variables relacionadas con la eficiencia técnica en el análisis estadístico de segunda. Todos/as los/las autores/as han contribuido en la interpretación de los resultados, han revisado todos los aspectos que integran el manuscrito y han aprobado la versión final.
FinanciaciónNinguna.
Conflictos de interesesNinguno.