Introducción
A partir del movimiento feminista de los años sesenta, las mujeres expresan su descontento con la jerarquía del modelo de interacción médico-paciente. Pero es en los noventa cuando las asociaciones médicas aprecian las necesidades de salud de las mujeres más allá de la reproducción e intentan aportar soluciones específicas. Se afirma explícitamente que la calidad de la atención sanitaria recibida por las mujeres está condicionada por el desconocimiento científico sobre la historia natural de ciertas enfermedades (distinta de las de los hombres), y por diferentes tipos de enfermedades respecto a las padecidas por los hombres. Como resultado, necesitan prevención, tratamiento y atención diferenciados.
Los estudios de sesgo de género en la asistencia sanitaria y el paradigma de la medicina basada en la evidencia comparten la hipótesis de que existen imprecisiones empíricas en la práctica médica, en la cual se aplican bastantes juicios subjetivos, así como una falta de rigor y transparencia1,2. Estos estudios (los de género) pretenden reformar lo que se percibe como una generación insuficiente y parcial de conocimiento, puesto que en el pasado las mujeres no fueron representadas equitativamente en diversas áreas de investigación clínica.
Así, pese a que las principales causas de muerte son las mismas para ambos sexos en los países desarrollados, excepto para el cáncer del sistema reproductivo y el de mama en las mujeres, muchos estudios biomédicos han utilizado a los hombres como prototipos poblacionales y han inferido y aplicado los resultados en mujeres, como si la historia natural y social y sus respuestas a las enfermedades pudieran ser las mismas3,4.
El androcentrismo de la ciencia puede estar en el origen de parte de la alta variabilidad en la práctica médica, pues sus profesionales toman decisiones sin que en ocasiones sepan identificar completamente el valor de los signos y síntomas de las mujeres, porque no han sido estudiadas3,4. La falta de tolerancia a la incertidumbre y otros factores menos objetivados, como el sesgo de género de los profesionales contribuyen también a una práctica médica incoherente5,6.
Falta información sobre la variabilidad en la práctica médica en función del sexo, puesto que los análisis se han centrado más en variaciones geográficas de las tasas de admisión hospitalaria y de procedimientos quirúrgicos específicos. En ambos casos, la variable «sexo» no siempre se incorpora en el análisis del trabajo. Tampoco el enfoque de género se incorpora en la hipótesis principal, el análisis y la interpretación de la información. Este artículo presenta una aproximación a la evidencia de sesgo de género en el esfuerzo terapéutico en España.
Sesgo de género
La Sociedad Americana de Mujeres Médicas define sesgo de género como «la diferencia en el tratamiento de ambos sexos con un mismo diagnóstico clínico, que puede tener consecuencias positivas, negativas o neutras para su salud»7. Esta definición, útil para la práctica médica, no cuenta con el origen del sesgo de género. Un concepto más comprehensivo es «el planteamiento erróneo de igualdad o de diferencias entre hombres y mujeres --en su naturaleza, sus comportamientos y/o sus razonamientos--, el cual puede generar una conducta desigual en los servicios sanitarios (incluida la investigación) y es discriminatoria para un sexo respecto al otro».
Los servicios sanitarios y la investigación pueden sesgar su práctica presumiendo erróneamente que la situación de salud de las mujeres y los hombres y sus riesgos son similares o, alternativamente, presumiendo que son diferentes cuando realmente son similares8. Las acciones y la investigación derivadas de ambas aproximaciones menoscaban la salud de ambos sexos, pero más la de las mujeres.
Perspectiva de género en investigación médica. Los ensayos clínicos9
El debate sobre la exclusión sistemática de las mujeres de los ensayos clínicos existe en la bibliografía científica desde principios de los noventa. Con el argumento de prevenir el riesgo potencial de daño fetal, se las ha podido dañar en lugar de proteger. La tendencia histórica de realización de ensayos que incluyen mayoritariamente muestras de hombres como sujetos de estudio y la extrapolación automática de los resultados a las mujeres parten de la presunción errónea de igualdad entre mujeres y hombres.
La Food and Drug Administration (FDA) publicó una guía, en 1977, que excluía explícitamente de los ensayos a las mujeres en edad fértil. Este procedimiento se criticó para la realización de ensayos con fármacos nuevos, pues su exclusión de las primeras fases de la investigación (evaluación de toxicidad y efectos adversos) dejaba de proporcionar información útil para redefinir el diseño del ensayo en fases posteriores.
En 1993, la FDA rescindió su prohibición y publicó una guía para el estudio y la evaluación de las diferencias según el sexo en los ensayos, donde para detectar posibles diferencias clínicamente significativas en la respuesta al fármaco insta a la inclusión de mujeres en todos los ensayos, recomienda la inclusión de un número adecuado de pacientes de ambos sexos y el diseño y el análisis con enfoque de género de los ensayos. El Instituto Nacional de Salud (NHI) de Estados Unidos también publicó en 1994 otra guía para la inclusión de mujeres y minorías como sujetos de investigación clínica.
En una época en que la ciencia no acepta hipótesis como verdaderas hasta que son puestas a prueba rigurosamente, es llamativo que haya habido pocos cambios desde la formulación de las guías de la FDA y el NHI. Los efectos de la comercialización de fármacos que no contaron con estas recomendaciones son sufridos actualmente por las mujeres de todo el mundo. La conclusión de una revisión sobre el sesgo de género en los ensayos, publicados en The New England Journal of Medicine en la segunda mitad de los noventa, no es demasiado optimista sobre la mejoría en los ensayos respecto del equilibrio del número de mujeres y hombres estudiados en éstos y la aplicación del análisis de resultados específicos por sexos.
La mayor dificultad en incorporar a las mujeres a los ensayos, su alta tasa de abandono durante el seguimiento, los efectos de confusión provocados por los cambios hormonales y las interacciones con otros tratamientos concomitantes --terapia hormonal sustitutiva (THS) o anticonceptivos-- son más argumentos para su exclusión. Sin embargo, estas razones de exclusión son las que hacen recomendable su inclusión, pues para prescribir un fármaco hay que conocer la existencia de variaciones en la respuesta al tratamiento según el estadio del ciclo menstrual y si es antes o después de la menopausia, si las terapias hormonales afectan a la respuesta, si los fármacos estudiados pueden afectar a su fertilidad y si ambos sexos responden de forma diferente al mismo tratamiento. Todo ello coincide con los fines de la Ley del Medicamento Española de 1990. Además, el hecho de que las mujeres sufran más efectos adversos que los hombres, incluso bajo el control de dosis y el número de fármacos que se prescriben, es un argumento más para cuestionar la validez de la extrapolación a mujeres de los resultados de los ensayos realizados en hombres.
En la bibliografía se discuten las estrategias para incrementar el número de mujeres en los ensayos, y que éstos incorporen en su diseño y análisis el enfoque de género. Un factor importante para mejorar la generalización de los resultados es que las instituciones financieras valoren la creatividad en la identificación, la incorporación y el mantenimiento de las mujeres en los ensayos, así como que los editores y evaluadores de revistas científicas, que ya vienen determinando la forma y el contenido de la evidencia científica, incorporen el requisito de presentación de los resultados estratificados por sexos, y/o con un análisis de género. O como mínimo, tal como se realiza últimamente, se debería explicitar en el artículo el reconocimiento específico de que la generalización de los resultados a mujeres es limitada.
Sesgo de género en el esfuerzo terapéutico
Las investigaciones sobre el sesgo de género en el esfuerzo terapéutico se centran en el acceso a los hospitales de ambos sexos para igual necesidad, la comparación de los tiempos de demora y de espera desde los primeros síntomas hasta la atención sanitaria, los tipos de estrategias terapéuticas y el consumo y el gasto de medicamentos por sexos. Por sus objetivos, también se incluyen las investigaciones de sobreprescripción de terapias en problemas de salud de mayor prevalencia o exclusivos de mujeres.
Problemas de salud comunes a mujeres y hombres
El sesgo de género en el esfuerzo terapéutico se ve afectado por el sesgo de género en el esfuerzo diagnóstico, pues la probabilidad de que quien padece sea tratado es casi nula si por cualquier causa queda excluido del proceso diagnóstico, o disminuye si durante el proceso diagnóstico no se realizan las pruebas oportunas. Sin diagnóstico, como mucho se realizará un esfuerzo terapéutico sólo sintomático o una sobreprescripción de fármacos psicotropos.
Es difícil argumentar contra la lógica de que la mayor prevalencia y la gravedad de ciertos problemas conducen el esfuerzo terapéutico, y determinar cuánto depende de decisiones profesionales y cuánto de los pacientes. Incluso aunque las mujeres tengan un riesgo mayor de desarrollar ciertas afecciones, como la enfermedad pulmonar obstructiva crónica, el diagnóstico continúa siendo más frecuentemente emitido en hombres. El argumento es que éstos tienen verdaderamente un mayor riesgo por fumar más históricamente. Pero es un argumento circular, pues los datos epidemiológicos que comparan la prevalencia por sexos son dependientes de la validez de los diagnósticos.
En la Reunión de la Sociedad Española de Epidemiología de 2002, sobre género y salud, alrededor de un 3% de las comunicaciones se relacionó con el sesgo de género en el esfuerzo terapéutico en procedimientos de problemas comunes a ambos sexos: infarto agudo de miocardio (IAM) y tuberculosis. Esta línea de investigación, que es reconocida en el ámbito internacional, comienza a dar resultados en España --consistentes con los resultados ya producidos-- que evidencian desigualdades de género. Se presentaron 4 comunicaciones sobre esfuerzo terapéutico por sexo en el IAM, procedentes de Asturias, Castilla-La Mancha, Guipúzcoa, y una de ámbito nacional10-13.
1. Sesgo de género en la utilización hospitalaria
La mayor utilización del hospital por hombres que por mujeres es un indicador de sesgo de género en el esfuerzo terapéutico de los que más información existe en la bibliografía científica. Ésta no es sólo responsabilidad de los pacientes, sino que está mediada por el médico y el sistema sanitario.
El estudio de Guipúzcoa observó que el 52% de los casos del Registro poblacional de IAM ingresaron en el hospital: un 69% en hombres y un 31% en mujeres. Éstas sufrieron mas complicaciones y mayor letalidad (un 13% en hombres y un 21% en mujeres)12. Estos resultados concuerdan con los de estudios internacionales que muestran que el retraso en el diagnóstico en mujeres --entre otras razones por la diferente presentación de los síntomas--, con gran probabilidad, es la principal causa de la mayor tasa de letalidad posthospitalización en éstas que en los hombres14. Los resultados del estudio IBERICA sobre 8.200 casos de IAM también concluyen que las mujeres tienen menor frecuencia de síntomas típicos y mayor gravedad al ingreso y, por ende, mayor letalidad ajustada por edad13.
Entre 1982 y 1990 se observó que, a igual necesidad, había mayor acceso de hombres que de mujeres a las tecnologías más desarrolladas: las ubicadas en hospitales. Los ingresos se incrementaron en hombres y permanecieron constantes en mujeres, y ellos presentaron una mayor utilización hospitalaria15. Posteriormente, a partir de fuentes de información disponibles en Cataluña (1990-1997), se concluyó que exceptuando el parto, el puerperio y las complicaciones del embarazo, las hospitalizaciones son más frecuentes en hombres en todos los grupos de edad y para la mayoría de los grupos diagnósticos16.
Con relación a los tratamientos sintomáticos, como el dolor, en Cataluña se observó en 1.964 personas (un 50,3%, mujeres) que en cualquier grupo de edad las mujeres acuden más al médico y se automedican más que los hombres, pero los hombres reciben más tratamiento hospitalario que las mujeres17.
Los hombres también pueden sufrir las consecuencias del sesgo de género, pero en la dirección de la sobreexposición a los servicios sanitarios. Entre 1993 y 1994, una de cada 5 o 6 hospitalizaciones pediátricas se podría haber evitado. Éstas representaron el 15% del total de hospitalizaciones en Cataluña, y el 21% en la Comunidad Valenciana, donde se detectaron diferencias significativas por sexo, con más ingresos de niños que de niñas18.
2. Sesgo de género en la aplicación de procedimientos terapéuticos
El sesgo de género en el esfuerzo terapéutico también puede identificarse mediante la comparación de la aplicación de procedimientos terapéuticos según el sexo. Falta información de las razones de estas diferencias por sexos en los procedimientos hospitalarios y sus costes. Pese a no detectar diferencias significativas en la presentación del IAM (ECG, enzimas y síntomas) y que más mujeres presentaron al ingreso cuadros de IAM más graves (el 14% de los hombres y el 21% de las mujeres), el estudio de Guipúzcoa observó un mayor esfuerzo terapéutico en hombres, medido en términos de acceso a la unidad de cuidados intensivos (UCI) (el 90 frente al 75%). Además, se aplicó trombólisis (el 33 frente al 24%), se realizaron angioplastias (el 48 frente al 29%) y cateterismo (el 10 frente al 6%) a más hombres que mujeres12.
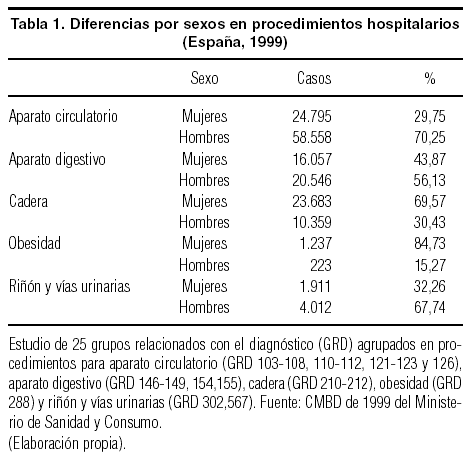
Según el Conjunto Mínimo Básico de Datos (CMBD), en 1999, debido a problemas del aparato circulatorio, el riñón y las vías urinarias y el aparato digestivo, se trató a más hombres que mujeres en los hospitales de España, mientras que es mayor el porcentaje de mujeres tratadas por obesidad y problemas de cadera (tabla 1).
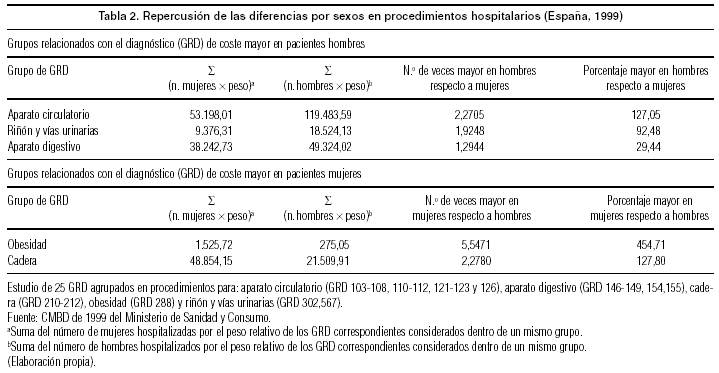
La diferente distribución de los procedimientos por sexos conlleva una distribución distinta de los costes soportados por el sistema sanitario según el sexo de los pacientes para cada episodio particular (tabla 2). Así, el coste de realizar procedimientos quirúrgicos en 1999 por problemas del aparato circulatorio en todos los pacientes hombres es 119.483 veces mayor y en todas las pacientes mujeres de 53.198 veces el coste de un paciente promedio de ese año.
Aunque estos resultados no miden costes absolutos, sirven para hacer una comparación por sexos. El coste del tratamiento del grupo relacionado con los diagnósticos (GRD) del aparato circulatorio en hombres es de media 2,27 veces el coste de los mismos tratamientos incluidos en dichos GRD en mujeres. Expresado en términos de porcentaje, el coste que supone tratar a hombres por procesos de aparato circulatorio es un 127,05% mayor que el ocasionado por el tratamiento en mujeres. Estos datos coinciden con los del estudio en Cataluña ya mencionado. En concreto, con relación al trasplante renal hay un predominio en hombres, así como en los trasplantes hepáticos y cardíacos.
A la inversa, pese a una razón hombre/mujer de prevalencia de obesidad de alrededor de 1,3, el coste de procedimientos quirúrgicos por obesidad en mujeres es, como promedio, 5,54 veces mayor que el coste de estos tratamientos en hombres. Diferentes teorías y enfoques feministas están evaluando ciertos problemas relacionados con la imagen corporal y pueden aportar información explicativa de este fenómeno. Así, el mercado de la imagen y la belleza --incluida la cirugía estética--, la presión social reforzada por los modelos mediáticos y el valor por la delgadez desde la propia medicina destacan entre los argumentos más utilizados con relación al volumen corporal. Según Greer, parece que el cuerpo de la mujer no gusta a los hombres y las mujeres de la sociedad actual. Tratan por diferentes medios de modelar una especie de cuerpo estándar --un robot-- que no tiene relación con el cuerpo que una mujer tendría en las diferentes etapas del ciclo vital y en condiciones naturales19.
3. Sesgo de género en la demora y espera de la asistencia sanitaria
El análisis de la influencia de los roles y la identidad de género en la salud de las mujeres aporta una información imprescindible si se pretende no sólo igualdad de oportunidades en el acceso a los servicios sanitarios, sino igualdad en los resultados en términos de salud, para igual necesidad de ambos sexos. Uno de los argumentos más utilizados es que ante un problema de salud, las mujeres son las responsables de la demora en la asistencia sanitaria. El grupo que trabaja en el Registro de Infarto de Miocardio de Asturias apunta que el tiempo en la demora de llegada a urgencias podría relacionarse con la mayor letalidad hospitalaria en mujeres (120 min en hombres frente a 180 min en mujeres)10. El estudio IBERICA coincide en la mayor demora de las mujeres entre el inicio de los síntomas y la monitorización (120 frente 153 min, respectivamente) y añade que los roles de género (papel de cuidadora de las mujeres) subyacen a esta demora13.
Para poder identificar la responsabilidad de los profesionales en la demora de la asistencia sanitaria, es necesario medir el tiempo entre el inicio de los síntomas y la demanda sanitaria (depende principalmente de las mujeres y su entorno), más el tiempo entre la demanda sanitaria y la monitorización (depende de los profesionales sanitarios). Algunos estudios (p. ej., IBERICA) miden el tiempo entre el inicio de los síntomas y la monitorización13. También el estudio de Castilla-La Mancha (150 min en hombres frente a 175 min en mujeres) y el de Guipúzcoa (90 frente a 120 min, respectivamente)11,12, lo que no permite determinar si es responsabilidad de las mujeres o compartida con los profesionales, pero aportan una valiosa información sobre las diferencias por sexo en el esfuerzo terapéutico. Las razones por las que en ocasiones se demora a igual necesidad la asistencia sanitaria a las mujeres respecto a los hombres permanecen ocultas, y da motivos a quienes postulan que es un sesgo de género de los profesionales20.
Un mes se demoró el tratamiento de las tuberculosis en la Comunidad de Madrid desde el inicio de los síntomas, (un 75,5% pulmonares), de las que el 62,5% eran bacilíferas. Las mujeres (mediana de la demora, 25 días en hombres frente a 42 días en mujeres), los mayores de 15 años y de área urbana presentaron el mayor intervalo entre el inicio de síntomas y el tratamiento21.
Parte de estos resultados apoyan la conveniencia de romper con el mito de que las mujeres son las mayores usuarias de los servicios sanitarios. Si bien es cierto en atención primaria --aunque hay evidencias22 de no detectarse tales diferencias de frecuentación por sexo--, no lo es en atención hospitalaria15,16. Y esto es responsabilidad, al menos compartida, entre las mujeres y los médicos, que son quienes derivan a los pacientes a la asistencia hospitalaria.
4. Sesgo de género en la prescripción y consumo de fármacos psicotropos
La mayor prescripción y consumo de fármacos psicotropos en mujeres puede reflejar una mayor prevalencia de depresión y ansiedad en éstas, o que al quejarse induzcan la prescripción más que los hombres. Pero también es posible que los médicos atribuyan los síntomas físicos (o de presentación atípica) a factores psicológicos más fácilmente en las mujeres que en los hombres, o tiendan a prescribir fármacos para síntomas depresivos de baja intensidad a las mujeres más que a los hombres.
Lo destacable es que el malestar emocional de las mujeres está medicalizado23. Habitualmente, son estrategias terapéuticas sintomáticas erróneas y ciegas a las causas. Betty Friedan, en su Mística de la feminidad, apuntaba que el malestar de las mujeres se derivaba de tener sus oportunidades vitales restringidas a las condiciones de ama de casa, esposa y madre. Esto es más común en las clases sociales más desfavorecidas. A este malestar lo denominó «la enfermedad que no tiene nombre», pues las mujeres que entrevistó se quejaban de diferentes formas sin saber qué les pasaba24. Según Amorós, este problema de salud deriva de la creación de una identidad para las mujeres heterodesignada (designada por los hombres), por la que ser mujer es ser ama de casa, esposa y madre, sin considerar sus deseos de otras opciones vitales25.
Una encuesta transversal, realizada en un área de Cataluña sobre la salud autopercibida (1994-1996), identificó una alta prevalencia de consumo de medicamentos en mujeres. Las diferencias por sexo se detectaron en los medicamentos más consumidos --los del sistema nervioso (un 35% en hombres frente a un 51% en mujeres)26--, lo que concuerda con otros estudios sobre consumo de antidepresivos y ansiolíticos23. Pero es contraria a la hallada en un estudio en la Comunidad Valenciana sobre gasto farmacéutico en atención primaria, donde el porcentaje de mujeres se correlacionó negativamente con el gasto farmacéutico27. Lo importante es que gran parte de la medicación consumida es prescrita por los médicos, lo que hace pensar en ellos como los recursos para modular los excesos de sobreutilización de terapias por parte de los pacientes, especialmente de las mujeres.
Problemas de salud propios de las mujeres
Una de las hipótesis explicativas de las variaciones en la práctica médica es la influencia que tiene en la oferta de servicios sanitarios el hecho de que un mayor o menor número de médicos sean partidarios de un procedimiento terapéutico determinado5. Existe información internacional sobre la medicalización de los procesos naturales como la menopausia. Pese a la escasa evidencia de sus beneficios y riesgos, entre 1996 y 2000 las ventas de THS han aumentado un 42%. Además, las prescripciones de THS oscilan según se realicen en centros públicos (del 14 al 50%) o privados (del 30 al 50%)28.
Con la THS se puede aprender sobre paradojas de la ciencia y su aplicación. A pesar de elevar el riesgo de cáncer de mama y de no conseguirse demostrar su utilidad en la prevención primaria de la enfermedad cardiovascular, la Asociación Española para el Estudio de la Menopausia mediante un panel de expertos mantiene la indicación de THS por su efecto protector de la osteoporosis29, posteriormente a la publicación en JAMA de los resultados del ensayo que analiza sus riesgos y beneficios, que explicitó el incremento del riesgo de cáncer30.
La práctica de cesáreas también es cuestionada por su sobreutilización y por la variabilidad en su práctica según sea hospital público o privado, e incluso entre hospitales del mismo sector. Los hospitales públicos presentan tasas de cesáreas variables (en Asturias oscila entre el 12,8 y el 22,7%), y en los privados asciende hasta el 25,1%, situación que, como menciona la autora, no se explica simplemente por una diferente distribución de los partos de riesgo28.
La residencia de las mujeres determina el acceso a la interrupción voluntaria del embarazo (IVE), pues existen importantes diferencias entre comunidades autónomas, especialmente en embarazos de más de 12 semanas de gestación, al no contar con clínicas autorizadas para la realización de intervenciones de alto riesgo31.
Ectomías32
La extirpación de órganos reproductivos femeninos partió de conceptos históricos válidos en medicina, y pudo resultar beneficiosa. Pero no sorprende comprobar que muchos de estos procedimientos, analizados de forma retrospectiva, tuvieron una dudosa base científica. Las histerectomías y ooforectomías se realizaron por enfermedades de útero y ovarios, para solucionar epilepsias y enfermedades de los nervios y problemas psicológicos, como la histeria. Como si la personalidad de la mujer fuera una orquesta dirigida por estos órganos, se presumía que cualquier problema psicológico podía ser curado o controlado mediante su eliminación.
Los factores que influyen en la práctica de «ectomizar» a las mujeres son múltiples, no siempre relacionados con enfermedades graves. Hace casi 20 años que existe información científica sobre la mayor probabilidad de «ectomías» en mujeres de niveles sociales más desfavorecidos y de mayor edad.
La mayoría de las histerectomías se realizan debido a enfermedades benignas, y son más frecuentes en centros privados. En el Reino Unido, sólo el 7% se realizó por enfermedades malignas del tracto genital, el 33% por alteraciones en la menstruación, el 25% por fibroides, el 12% por prolapso y el 23% fueron inclasificables. La tasa estandarizada por edad de histerectomías es 3 veces mayor en Estados Unidos que en el Reino Unido32. En España aproximadamente el 60% son por enfermedades benignas33.
La propia necesidad percibida de las mujeres influye en la realización de «ectomías», especialmente cerca de la menopausia. Pero solucionar los problemas percibidos por las mujeres con una cirugía más o menos conservadora depende, en gran medida, de los profesionales, pues muchas pacientes mayores no tienen igual oportunidad de tratamiento del cáncer de mama que las jóvenes, de tal forma que pese a ser aptas para cirugía con conservación de la mama, se les prescribe una mastectomía radical o cirugía mínima sin el tratamiento de radiación.
Una cuestión importante es que los médicos no dedican sólo gran cantidad de tiempo para tratar los síntomas que pueden llevar a una «ectomía», sino que también dedican tiempo a los síntomas derivados de ésta. El 37% de las mujeres histerectomizadas tuvieron que ser tratadas de depresión postintervención. Entre el 20 y el 40% de las mujeres mastectomizadas se deprimen32. Paradójicamente, respecto a lo sucedido en el siglo xix, cuando las «ectomías» se realizaban para solucionar problemas psicológicos y patológicos, desde mitad del siglo xx la histerectomía ha sido realizada con poca consideración a sus secuelas psicológicas.
El argumento de la cirugía preventiva se aplica con frecuencia en las ooforectomías, y para el cáncer de mama, la cuestionada mastectomía preventiva. Junto con la histerectomía se extirpan los ovarios, sobre todo en mujeres en las edades de la menopausia, práctica frecuente (limpieza completa o vaciado) no abandonada por completo, porque se presume que los ovarios tienen poca función hormonal después de la menopausia y porque pueden enfermar con el tiempo. La realidad es que no se conocen con precisión las implicaciones hormonales de la ooforectomía bilateral a largo plazo.
La «ectomía» puede ser consecuencia del proceso de referencia al especialista. En ocasiones se refiere a las pacientes al especialista para investigaciones más cualificadas de ciertos signos y síntomas o para tranquilizar a los médicos de cabecera y a las pacientes, y no para cirugía. No obstante, a menos que se indique lo que se pretende con la referencia, algunas mujeres pueden acabar siendo intervenidas innecesariamente, pues el especialista está inclinado a pensar que la paciente está solicitando que se haga algo más, sin discutir las verdaderas razones de la consulta.
Por último, la episiotomía, práctica clínica tan rutinaria que es parte del ritual del parto, junto con el afeitado del pubis, se recomienda para casos específicos. Es un indicador de hipermedicalización de un proceso natural, pues no existe base científica para haberla convertido en norma. En España se realiza con más frecuencia (el 87% de las parturientas del Hospital General de Alicante)34 que en otros países de la Unión Europea, donde oscilan entre el 16 y el 30%35.
Conclusiones
Falta información sistemática sobre el sesgo de género en el esfuerzo terapéutico. El enfoque de género aporta información teórica útil para el estudio de la variabilidad en la práctica médica. Por último, la actitud y la práctica de los médicos pueden ser factores clave que lleven a las mujeres a continuar buscando ayuda y a consumir un exceso de medicamentos.
Recomendaciones
Sería conveniente que los profesionales de la medicina, investigadores incluidos, introdujeran entre sus objetivos prioritarios el de la equidad de género; de lo contrario, seguirá existiendo discriminación de una parte mayoritaria de la ciudadanía.
Por otro lado, en investigación y en la práctica médica sería positivo tener en cuenta los objetivos de la medicina basada en el género, cuyas hipótesis son similares a algunas de la medicina basada en la evidencia.