La evaluación económica de tecnologías sanitarias se ha convertido en los últimos años en Europa en una herramienta de primer orden para los gestores sanitarios en sus estrategias de asignación de recursos sanitarios y de adopción de nuevas tecnologías. España fue uno de los países pioneros en realizar propuestas de estandarización metodológica aplicable a estudios de evaluación económica. No obstante, la falta de decisión política y de apoyo de los gestores sanitarios a este tipo de herramientas hizo que las propuestas cayeran en desuso. Sin embargo, lo esperable es que a medio plazo sea cada vez más habitual que las nuevas tecnologías sanitarias financiadas por el Sistema Nacional de Salud deban aportar una adecuada evidencia de su valor terapéutico y social en comparación con su coste. Llegado ese momento, los actores del sistema requerirán una serie de reglas claras y consensuadas por parte de los agentes del sistema sobre las cuestiones técnicas o metodológicas que deben respetar los estudios de evaluación de tecnologías sanitarias. Por este motivo, las presentes recomendaciones orientan sobre cómo realizar y analizar los estudios de evaluación económica de calidad. Las recomendaciones aparecen bajo 17 encabezamientos o dominios, y bajo cada recomendación hay además un comentario, en el cual se justifican y discuten las propuestas en relación con otras opciones posibles.
Over the last few years, economic evaluation of health technologies has become a major tool used by European health policy decision-makers to create strategies for prioritizing the allocation of health resources and the approval of new technologies. Spain was a pioneer in proposing the standardization of methodology applicable to economic evaluation studies. However, because health policy decision-makers refused to support the initiative, the methodology was never put into practice.
In the medium term, evidence of the economic value of new health technologies financed by the national health system will probably be increasingly required. At that time, stakeholders and decision-makers will have to agree upon a clear and concise set of rules on the technical and methodological issues that must be followed by economic evaluations of health technologies. Consequently, we have provided guidelines and recommendations for producing first-rate economic evaluations. The recommendations appear under seventeen headings or sections. In each case, the recommended requirements to be satisfied by an economic evaluation of health technologies are provided and each recommendation is followed by a commentary, providing a justification and comparing and contrasting the proposal with other available alternatives.
La evaluación económica de tecnologías sanitarias (EETS) se ha convertido en los últimos años en Europa en una herramienta de primer orden para los gestores sanitarios en sus estrategias de asignación de recursos sanitarios y de adopción de nuevas tecnologías.
Lejos queda el primer intento fallido del Estado de Oregón de establecer prioridades en la asistencia sanitaria en el ámbito comunitario, empleando únicamente los criterios de eficiencia derivados de la evaluación económica. Cercanas quedan en cambio sus enseñanzas sobre las limitaciones técnicas encontradas en este proceso, pero también sobre las limitaciones de establecer un mecanismo de priorización de servicios sanitarios basado exclusivamente en criterios de eficiencia. Los estudios de evaluación económica deben servir para ayudar a la toma de decisiones y no para reemplazarla. Por lo tanto, no deben utilizarse mecánicamente. Hay otros elementos, como la justicia, la equidad, el acceso o la libertad de elección, que deben tenerse en consideración en el proceso de toma de decisiones. Utilizados correctamente, en cambio, pueden aportar una información primordial en dicho proceso.
Más éxito tuvieron las propuestas de Australia y de la provincia de Ontario (Canadá), cuando en 1993 y 1994, respectivamente, condicionaron la financiación pública de los medicamentos y ligaron la negociación de los precios de éstos a la relación incremental entre su coste y su efectividad. Con posterioridad, otras tecnologías sanitarias tuvieron que superar este filtro o barrera.
En Europa, aunque algunas agencias de evaluación de tecnologías vienen funcionando habitualmente desde los años 1990, la experiencia del National Institute for Health and Clinical Excellence (NICE) ha supuesto un antes y un después en el papel y la influencia de este tipo de agencias en el proceso de toma de decisiones. Los responsables sanitarios europeos tienen el deber de poner a disposición de sus ciudadanos aquellos avances tecnológicos que ayuden a mejorar su esperanza y calidad de vida, e invertir recursos en prevenir problemas de salud. Sin embargo, también se tiene consciencia de que estas mejoras suelen implicar un mayor gasto sanitario, y de que su adopción indiscriminada implicaría un serio riesgo para la sostenibilidad de los sistemas sanitarios públicos. El debate y el cambio cultural que ha supuesto la existencia y el trabajo desempeñado por el NICE en estos años, sin duda ha contribuido a modificar la visión sobre las responsabilidades de las agencias de evaluación de tecnologías y a subrayar las potenciales ventajas de contar con sus recomendaciones.
Un elemento necesario para la utilización de estas herramientas es que los agentes que realizan las evaluaciones económicas cuenten con unas reglas mínimas del juego. Dado que la EETS es un área pluridisciplinaria incipiente de conocimiento científico, en los últimos años han ido apareciendo continuamente nuevos conceptos de interés ligados a ella, y se han producido notables avances metodológicos, exportables a otras áreas de la economía y de la investigación en servicios de salud. Ello no impide que sea necesaria una estandarización en los métodos empleados si se quiere contar con una cierta homogeneidad en la realización de estos análisis, en su interpretación y en la utilidad que aporten a los gestores sanitarios.
España fue uno de los países pioneros en realizar propuestas de estandarización metodológica aplicable a estudios de evaluación económica. En la década de 1990, la Dirección General de Aseguramiento y Planificación Sanitaria del Ministerio de Sanidad y Consumo, y la Dirección General de Farmacia y Productos Sanitarios, encargaron a un equipo de trabajo coordinado por Joan Rovira (Universidad de Barcelona) y Fernando Antoñanzas (Universidad de La Rioja) la elaboración de informes para el establecimiento de una metodología estándar para la evaluación económica de tecnologías y programas sanitarios, incluyendo medicamentos. No obstante, la falta de una decisión administrativa y de un apoyo de los gestores sanitarios a este tipo de herramientas hizo que las propuestas cayeran en desuso. En un contexto global, con el respaldo inicial de australianos y canadienses, en los últimos años muchos países europeos (Reino Unido, Suecia, Holanda, Alemania, Hungría, Portugal, Finlandia…) han aceptado la información proveniente de la evaluación económica como un elemento de utilidad para la asignación racional de los recursos sanitarios disponibles. En este contexto, España es uno de los pocos países europeos que aún no da señales claras de su orientación en esta cuestión.
Posiblemente también en España, en un futuro próximo, será cada vez más habitual que las nuevas tecnologías sanitarias financiadas por el Sistema Nacional de Salud deban aportar una adecuada evidencia de su valor económico, comparando lo que cuestan con lo que aportan en relación con otras tecnologías alternativas. Un elemento clave que determina la utilización de estas herramientas es la adopción de una serie de reglas claras y consensuadas por parte de los agentes del sistema sobre las cuestiones técnicas o metodológicas que deben respetar los estudios de evaluación de tecnologías sanitarias. Por este motivo, las presentes recomendaciones orientan sobre cómo realizar estudios de evaluación económica de alta calidad y las circunstancias en que ciertos tipos de estudios son más apropiados.
La Unidad de Evaluación de Tecnologías Sanitarias Laín Entralgo de Madrid (UETS) encargó la elaboración de un instrumento para determinar la calidad de los análisis económicos en la evaluación de tecnologías sanitarias. Este encargo forma parte de un proyecto más amplio de estandarización metodológica de evaluación de tecnologías sanitarias financiado por el Ministerio de Sanidad y Consumo. Los coordinadores de este apartado (Julio López-Bastida y Juan Oliva) insistieron en la necesidad de dar forma a una guía que diera soporte y apoyo al citado instrumento. El resultado es esta guía.
ObjetivoEl objetivo de este trabajo fue realizar una propuesta de guía para la evaluación económica de tecnologías sanitarias, que pueda emplearse como guía para la elaboración de este tipo de trabajos.
Por tecnología sanitaria se entiende cualquier método utilizado para promocionar la salud, prevenir, diagnosticar y tratar enfermedades, o mejorar la rehabilitación o los cuidados sanitarios a largo plazo. En este contexto, el término «tecnología» no se refiere únicamente a nuevos medicamentos o a dispositivos sanitarios sofisticados, sino que incluye además intervenciones de salud pública, organización de la atención sanitaria, programas de cribado y servicios sanitarios o medidas que tengan un posible impacto sobre la salud de las poblaciones o de grupos concretos de personas.
DestinatariosLos principales destinatarios son las agencias de evaluación de tecnologías sanitarias, las empresas comercializadoras de tecnologías sanitarias, los responsables sanitarios de macro (Ministerio de Sanidad y Consumo, consejerías de salud de las comunidades autónomas), media (gerentes de área, de hospital, centros de información de medicamentos y agencias de evaluación de tecnologías sanitarias, etc.) y microgestión (comisiones de farmacia hospitalaria y terapéutica de los hospitales, equipos de atención primaria, etc.), los responsables de empresas aseguradoras privadas, los pacientes y los ciudadanos, en general.
Método de elaboración de la guíaEn un primer momento, la UETS designó dos coordinadores, Julio López Bastida (Servicio de Evaluación y Planificación, Dirección del Servicio Canario de la Salud) y Juan Oliva (Universidad de Castilla-La Mancha), para el desarrollo del instrumento señalado. Estos coordinadores seleccionaron un grupo de cinco expertos con demostrada experiencia nacional e internacional en EETS. En todos los casos aceptaron participar de manera desinteresada en la elaboración de la propuesta. Los cinco expertos fueron: Fernando Antoñanzas (Universidad de La Rioja), Ramón Gisbert (Universidad de Vic), Anna García-Altés (Agencia de Salut Pública de Barcelona), Javier Mar (Hospital de Alto Deba) y Jaume Puig-Junoy (Universitat Pompeu Fabra/CRES).
Se ha sido consciente en todo momento de que en el medio español existen muchos otros profesionales con méritos más que sobrados para integrar un grupo de expertos en materia de EETS. No obstante, fue opinión de los coordinadores que para optimizar el grado de operatividad del grupo, en esta fase inicial, el número de expertos que lo integrara debía ser reducido.
Tomando como punto de partida la «propuesta de estandarización de algunos aspectos metodológicos de los análisis de coste-efectividad y coste-utilidad en la evaluación de tecnologías y programas sanitarios» coordinada por los profesores Rovira y Antoñanzas en el año 1993, se revisaron las guías oficiales de evaluación económica de tecnologías sanitarias de Alemania, Australia, Canadá, España, Estados Unidos de América, Francia, Holanda, Hungría, Inglaterra y Gales, Irlanda, Italia, Noruega, Polonia, Suecia y Suiza1–24. Asimismo, se revisaron los trabajos metodológicos más recientes de interés sobre el tema25–107.
Tras la constatación del elevado número de guías de estandarización de EETS realizadas en distintos países, y observando en ellas un alto grado de coincidencia en la mayoría de las cuestiones clave, el equipo de trabajo propuso la revisión en profundidad de un grupo seleccionado de guías. Para la elección se tuvo en cuenta su calidad y la influencia de la EETS del país, tanto interna (influencia en la toma de decisiones) como internacional (referencia a la guía o a la actividad del país en el campo de la evaluación económica de tecnologías sanitarias). Así pues, el punto de partida fue la toma en consideración de las principales guías internacionales, incluyendo la anterior propuesta española. Así, se consideraron las guías de Australia, Canadá, España, Holanda, Inglaterra y Gales, y Suecia1–8.
En paralelo, el grupo de expertos aportó su opinión sobre puntos clave que debían introducirse y discutirse explícitamente en la propuesta de guía (perspectiva, comparador, fuentes de información, tasas de descuento, tipo de análisis recomendado, etc.).
Los continuos intercambios de información por vía electrónica se complementaron con una reunión en el Ministerio de Sanidad y Consumo para revisar las respuestas aportadas, el estado del trabajo y avanzar en un borrador de discusión preliminar. Posteriormente tuvo lugar una reunión con expertos de las agencias de evaluación de tecnologías sanitarias españolas, que revisaron el manuscrito inicial, aportaron ideas para matizar parte de su contenido y organización, y realizaron propuestas de cambios.
Tras la realización del segundo borrador preliminar, éste se difundió para recabar opiniones de distintos agentes del sistema que enriquecieran la guía. Las respuestas fueron organizadas por los coordinadores y discutidas con el grupo de expertos para incorporar e integrar algunas de ellas en el texto final del documento.
Es de subrayar la importancia de este proceso, puesto que se considera que el éxito o el fracaso de la propuesta depende de tres condicionantes fundamentales. Primero, la transparencia del proceso, la cual queda reflejada en el planteamiento claro del objetivo, los destinatarios, los agentes interesados y el planteamiento. Ello no implica que el proceso no esté imbricado de ciertas dosis de discrecionalidad. Discrecional puede ser la elección de los coordinadores entre un amplio número de posibles candidatos con más experiencia y mejores currículos que los seleccionados. Discrecional puede ser la elección de los profesionales integrantes del grupo de expertos entre un amplio número de candidatos. Sin embargo, los pasos de elaboración de la propuesta siempre han sido claros. En un primer momento, para la institución que encargó el trabajo (instrumento de calidad) y para el financiador se fue transparente en el objetivo buscado y en el procedimiento. En segundo lugar, una vez alcanzado un texto preliminar, se difundió con objeto de conocer la opinión de otros expertos. Y ello nos lleva al siguiente punto.
En segundo lugar, la guía debe buscar que sea reconocida por su legitimidad, en un doble sentido. Primero, legitimidad desde las instancias donde se encarga su elaboración: agentes públicos que buscan incorporar tecnologías sanitarias innovadoras que cubran las necesidades de la población que tienen a su cargo, pero que deben hacerlo basándose en criterios de racionalidad a la hora de asignar sus recursos. Segundo, legitimidad en el sentido de contar con la experiencia y la opinión de un alto número de expertos para que enriquecieran el contenido de la propuesta. Dichos expertos fueron seleccionados de ámbitos diversos (centros sanitarios, universidades, fundaciones, consultorías, centros públicos y privados de investigación, y empresas farmacéuticas y comercializadores de tecnologías sanitarias). Es decir, tras la elaboración del borrador preliminar, éste se difundió en busca de la opinión de los expertos de las propias agencias de evaluación de tecnologías, pero también de otros ámbitos. Una vez recabadas sus opiniones, los coordinadores y el grupo de cinco expertos discutieron sobre todas las aportaciones y valoraron su inclusión. Sin duda, como tarea pendiente para un futuro queda la búsqueda de un sistema que alcance el grado máximo de consenso sobre el contenido de la propuesta de guía por parte de los agentes que se beneficien y expertos que elaboren este tipo de análisis. En este caso, los plazos y los medios disponibles no han permitido ir más allá del planteamiento señalado.
Por último, las anteriores condiciones son necesarias pero no suficientes. Sin el apoyo institucional explícito de las autoridades sanitarias, la tercera condición, y la aceptación y la aplicación habitual de esta propuesta, su uso será muy limitado y no habrá alcanzado a cubrir su objetivo principal. Ello, sin embargo, escapa al objeto de este trabajo y a las posibilidades y deseos de todas las personas que han colaborado en su elaboración.
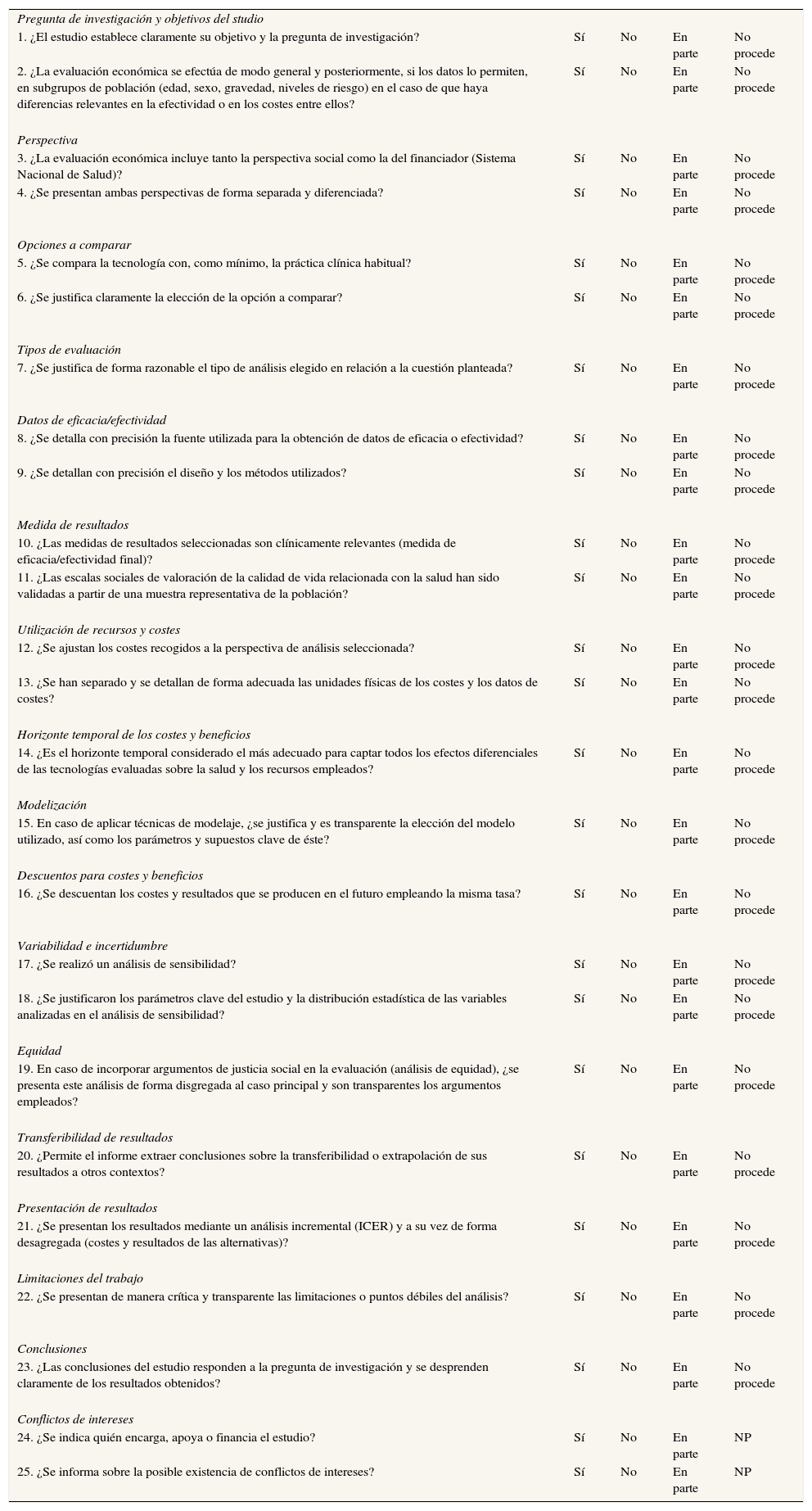
Propuesta de recomendacionesLas recomendaciones aparecen bajo 17 encabezamientos o dominios. En cada caso se indican los requisitos (en cursiva) que se recomienda que cumplan las EETS. A continuación se ofrece un comentario, en el cual se justifican y discuten las propuestas en relación con otras opciones posibles. Se anexa al final del informe un listado de comprobación para valorar las EETS. Los encabezamientos o dominios son los siguientes:
- 1.
Alcance y objetivos de un análisis económico1–8,25–55.
- 2.
Perspectiva1–24.
- 3.
Opciones a comparar1–8,96–99.
- 4.
Tipos de evaluación1–8,25–55,100–104.
- 5.
Datos de eficacia/efectividad1–8,97,98,105.
- 6.
Medida y evaluación de resultados1–8,61–67.
- 7.
Utilización de recursos y costes1–8,61–67.
- 8.
Horizonte temporal de los costes y beneficios1–24.
- 9.
Modelización1–8,67–83.
- 10.
Descuentos para costes y beneficios1–24.
- 11.
Variabilidad e incertidumbre1–8,68–83.
- 12.
Equidad1–24.
- 13.
Transferibilidad de resultados1–8,84–92.
- 14.
Presentación de resultados1–8,25–55.
- 15.
Limitaciones del estudio1–8,25–55.
- 16.
Conclusiones1–8.
- 17.
Conflicto de intereses1–8.
Si bien estas recomendaciones son el resultado de amplias consultas, llevadas a cabo siguiendo un laborioso proceso, distan de ser perfectas. Creemos, sin embargo, que contribuyen de forma importante al desarrollo y al uso apropiado de la EETS. Alentamos a los analistas para que las consideren en los estudios que realicen.
1Alcance y objetivos de un análisis económico- 1.1.
Se recomienda establecer claramente el objetivo y la pregunta de investigación a la que trata de responder el estudio de evaluación económica.
- 1.2.
Se recomienda que la evaluación económica se efectúe de modo general, y se recomienda definir de forma clara y precisa la población objeto de estudio. A continuación, si los datos lo permiten, habría que comprobar si las diferencias de la población en cuanto a edad, sexo o género, grado de severidad y niveles de riesgo, conllevan diferencias relevantes en la efectividad o en los costes.
El primer paso a la hora de hacer una evaluación económica es definir con claridad el problema clínico (condición clínica a la cual se refiere la evaluación) o cuestión que se plantea. Este punto pude parecer obvio, pero es de gran importancia puesto que va a condicionar el estudio posterior. En este sentido, la realización de una evaluación económica puede plantearse simultáneamente a la evaluación de la eficacia o la efectividad y la seguridad de una intervención frente a sus alternativas, o posteriormente. En este segundo caso, sólo tendría sentido realizar la evaluación económica cuando se haya generado información suficiente sobre el balance entre el beneficio y el riesgo de una determinada tecnología o intervención, en comparación con otras tecnologías alternativas.
La evaluación económica ha de ser relevante para los decisores a los que se orienta. Se ha de considerar que las Evaluaciones Económicas de Tecnologías Sanitarias (EETS) se dirigen principalmente a las autoridades públicas con el objetivo de facilitarles la toma de decisiones. La audiencia principal de muchos estudios de evaluación económica son los organismos encargados de realizar trabajos y recomendaciones en el área de evaluación económica de tecnologías sanitarias. Ello incluye a las agencias de evaluación de tecnologías sanitarias. La propuesta puede ser de interés para aquellas instancias e instituciones que desempeñan un papel relevante en la toma de decisiones, como son el Ministerio de Sanidad y Consumo, las Consejerías Regionales de Sanidad y las aseguradoras privadas. Existe una audiencia adicional compuesta por pacientes, profesionales sanitarios, proveedores públicos y privados, investigadores y la sociedad en general. Finalmente, la evaluación económica debería ser del interés de las empresas comercializadoras de tecnologías sanitarias, dado que su cumplimiento puede facilitar su labor para la solicitud de inclusión de una nueva tecnología (medicamento, dispositivo, prueba diagnóstica, etc.) en la cartera de servicios sanitarios financiados públicamente.
A la hora de plantearse una EETS, puede ser de gran ayuda clarificar quién es el principal destinatario del estudio, puesto que los aspectos formales de éste y la presentación de su metodología y resultados pueden adaptarse en función del receptor del trabajo.
Población objetivoSe recomienda que la población objetivo sea especificada claramente, y que el estudio se refiera a una muestra significativa de la población definida. La pregunta de investigación debe definir claramente la población de estudio (sus características clínicas y demográficas, las comorbilidades o factores de riesgo, el entorno asistencial, la ubicación geográfica, las «tasas usuales de adherencia» o patrones típicos de tratamiento, así como niveles de riesgo dentro de una misma condición clínica); la intervención a evaluar y las intervenciones de comparación (en caso de que proceda), y los resultados de interés.
Análisis de subgruposPor varios motivos, generalmente existen diferencias importantes entre las características de la población sobre la cual se evalúa la eficacia o efectividad de una tecnología sanitaria y los costes de su implementación y las características de la población real sobre la cual se aplicaría.
Por esta razón, se recomienda que se realice un análisis estratificado en subgrupos de población homogéneos, siempre que existan datos suficientes. Para ello sería necesario disponer de los datos específicos de dichos subgrupos y una muestra suficiente para poder realizar las pruebas estadísticas apropiadas.
Asimismo, en caso de que se detecte un uso inapropiado o subóptimo de la intervención se debería realizar un análisis de sensibilidad que tenga en cuenta estos factores. Esto puede suceder si se emplea la tecnología en un grupo externo a la población objetivo. A título de ejemplo:
- •
Cuando el empleo de una tecnología sanitaria no se realiza únicamente en el tipo de paciente para el cual estaría estrictamente indicada.
- •
Cuando se emplean terapias de segunda línea en lugar de las de primera elección (o primera línea).
- •
En el uso de tecnologías aún no aprobadas o no generalizadas a la práctica clínica.
- •
Introduciendo cambios en el estado de financiación en previsión de cambios del entorno.
- 2.1.
Se recomienda la adopción del punto de vista social.
- 2.2.
Se recomienda que la perspectiva del financiador (Sistema Nacional de Salud) se refleje en el análisis.
- 2.3.
Se recomienda que ambas perspectivas, social y financiador, se presenten de manera separada y diferenciada.
La perspectiva social es aquella que recoge todos los resultados relevantes desde la perspectiva de la sociedad; por tanto, todos los beneficios resultantes de la aplicación de una intervención (frente a sus alternativas) y los costes asociados a ellos.
Se recomienda emplear como perspectiva preferente la de la sociedad. Ésta sería la perspectiva más general y la que mayor información aporta sobre la importancia relativa y absoluta de una enfermedad. Por tanto, debería ser la de mayor ayuda para la correcta priorización de los recursos sanitarios y sociales.
Por otra parte, la perspectiva del financiador se refiere a todos los beneficios terapéuticos resultantes de la aplicación de una intervención (frente a sus alternativas) y los costes en que incurre el SNS al facilitar el acceso o la implementación de la tecnología analizada. En ciertas enfermedades discapacitantes de carácter crónico puede ser razonable considerar la perspectiva conjunta del SNS y del Sistema para la Autonomía y Atención a la Dependencia (SAAD).
Se recomienda que los resultados se presenten de manera gradual. Esto es, aunque la perspectiva recomendada es la social, adicionalmente se debe considerar la perspectiva del financiador, dado que éste es uno de los principales destinatarios de los análisis de EETS.
En caso de utilizar únicamente la perspectiva del financiador se deberá justificar que los costes sociales (fundamentalmente los costes de cuidados informales y las pérdidas de productividad laboral) no tienen un peso relevante o no se disponede información fiable sobre ellos, declarando las fuentes consultadas.
3Opciones a comparar- 3.1.
Se recomienda comparar la tecnología analizada con, como mínimo, la practica clínica habitual.
- 3.2.
Se recomienda justificar la elección de la tecnología para la comparación.
La elección del comparador es un punto crucial para el análisis y uno de los determinantes clave de la razón coste-efectividad incremental obtenida. Aunque evidente, se debe subrayar que un análisis de evaluación económica es un procedimiento comparativo. Es decir, no se evalúa la bondad de una tecnología o intervención sanitaria per se, sino en comparación con otra tecnología o curso de acción alternativo.
Por ello, la relevancia del estudio para los decisores depende en buena medida del comparador o comparadores seleccionados. Como norma habitual, la tecnología de comparación deberá ser la utilizada en la práctica habitual, esto es, la más comúnmente utilizada en el mayor número de pacientes.
En todo caso, la comparación con la práctica habitual puede no ser la única posibilidad. Idealmente, la tecnología debería ser evaluada en comparación con todas las alternativas disponibles, si bien a efectos prácticos ello puede suponer un trabajo ingente y complicar enormemente la evaluación en términos de recursos y tiempo empleado.
El comparador debe ser la alternativa que sería reemplazada en la práctica clínica, total o parcialmente, si la nueva tecnología se adoptase. Razonablemente, ello supondrá el empleo de la práctica clínica habitual como comparador para la cuestión que ocupa el estudio. Ha de tenerse en cuenta que la definición de «práctica habitual» puede no ser sencilla, toda vez que puede no existir una única intervención o tratamiento único, sino que esté extendido el uso alternativo (o combinado) de varios.
Puede haber casos particulares, como por ejemplo la situación en que exista una tecnología disponible desde relativamente hace poco tiempo, que aún no se ha convertido en la práctica habitual, pero que sería una candidata a hacerlo a medio plazo. En tal situación, ésta podría ser el comparador adecuado para una nueva tecnología que accede al mercado.
En caso de que una tecnología esté considerada como el patrón oro, debería ser uno de los comparadores a incluir. Asimismo, se puede usar la opción «no hacer nada-no intervención» como alternativa posible, siempre que exista una justificación clara para ello. Adicionalmente, puede ser de gran utilidad para el decisor que se incluya en un análisis paralelo la alternativa de menor coste utilizada para una misma indicación, si bien la consideración de esta alternativa debería partir del propio decisor.
4Tipos de evaluación- 4.1.
En principio, las cuatro modalidades de análisis (análisis de minimización de costes, análisis de coste-efectividad, análisis de coste-utilidad y análisis de coste-beneficio) son técnicas aceptables de cara a una EETS. No obstante, se debe justificar claramente el tipo de evaluación elegido en relación con la cuestión planteada.
- 4.2.
Se recomienda aplicar el análisis de minimización de costes cuando existe evidencia de que los efectos sobre la salud y sobre el bienestar entre las tecnologías examinadas son idénticos.
- 4.3.
Se recomienda realizar un análisis de coste-efectividad cuando exista una medida de efectividad clínicamente relevante (mejora de la salud y del bienestar) y no se disponga de información suficiente para realizar un análisis de coste-utilidad.
- 4.4.
Se recomienda que el análisis de coste-utilidad sea la modalidad adoptada si la prolongación o mejora de la esperanza de vida ajustada por calidad de las intervenciones (fruto de una mejora en la esperanza, en la calidad de vida relacionada con la salud o en ambas) es el resultado más relevante para el decisor.
- 4.5.
Pese a su menor empleo en el campo sanitario, el análisis de coste-beneficio es una modalidad de análisis válida. En esta modalidad se requiere una valoración monetaria de los efectos sobre la salud de las tecnologías evaluadas.
- 4.6.
Las distintas formas de medición de los efectos sobre la salud y, por lo tanto, los tipos de análisis, no deben considerarse como opciones excluyentes sino como formas complementarias de presentar los resultados de un mismo estudio.
Las modalidades de evaluación económica pueden resumirse en dos tipos de técnicas: análisis en que la medida de efecto viene recogida en unidades monetarias (ACB) y análisis en que la medida de efecto viene recogida en unidades no monetarias, donde el análisis de minimización de costes (AMC) sería un caso especial de análisis de coste-efectividad (ACE), y donde se puede discutir si el análisis de coste-utilidad (ACU) es un caso especial o no del ACE. No obstante, dado que tradicionalmente se ha distinguido entre estas cuatro modalidades, se indican de manera separada:
- •
Análisis de minimización de costes (AMC): debe utilizarse únicamente en el caso de que se demuestre que las alternativas son equivalentes en términos terapéuticos. Se habrá de justificar adecuadamente la equivalencia terapéutica, así como que la medida de resultado empleada es la válida y aceptada científicamente. En caso de que existan varias alternativas de resultado clínicamente relevantes, el análisis deberá realizarse utilizando dichas medidas alternativas.
- •
Análisis de coste-efectividad (ACE): este tipo de análisis se caracteriza por emplear en la medida de resultado una variable de efectividad clínica. Presenta como principal ventaja que la medida de resultado puede ser la empleada en la práctica clínica habitual. Por tanto, la información aportada puede comprenderse más fácilmente por los profesionales sanitarios destinatarios del análisis. En principio, se recomienda que la variable empleada sea una variable de medida directa de resultado final (por ejemplo, años de vida ganados). No obstante, cuando ello no sea posible, se podrán emplear variables de medida intermedia, siempre y cuando se haya demostrado científicamente su relación directa con una medida de resultado final. En caso de que existan varias alternativas de resultado clínicamente relevantes, el análisis deberá realizarse utilizando dichas medidas alternativas. Cuando los datos que sustenten el análisis provengan de un ensayo clínico, se recomienda que una de las variables de resultado que se incluya en el análisis sea la medida de resultado principal del ensayo (primary end-point) o del estudio observacional, con independencia de que también se puedan emplear otros resultados relevantes incluidos en el ensayo o estudio. Tanto en el ACU como en el ACE, los resultados deben expresarse mediante la razón de coste-efectividad o coste-utilidad incremental. El motivo es que las EETS son ejercicios en que se comparan varias opciones. Por tanto, la información verdaderamente relevante no la aportan las razones de coste-efectividad medias de cada una de ellas sino la razón incremental, en la cual analizamos los costes y los efectos sobre la salud en términos comparativos.
- •
Análisis de coste-utilidad (ACU): este tipo de análisis se caracteriza por emplear una medida de resultado que aúna cantidad y calidad de vida. Se recomienda utilizar como medida de resultado los años de vida ajustados por calidad (AVAC) (véase más adelante el punto dedicado a medidas de resultados). Asimismo, siempre que se disponga de la información requerida, se recomienda que el tipo de análisis empleado, o uno de ellos al menos, sea el ACU, puesto que permite a los decisores hacer comparaciones más amplias a la hora de asignar los recursos entre diferentes tecnologías sanitarias.
- •
Análisis de coste-beneficio (ACB): en este tipo de análisis se valoran tanto los costes como los resultados en unidades monetarias. En principio, este método es tan válido como los anteriores para realizar una evaluación económica, si bien se ha de ser consciente de que entraña una mayor dificultad al requerir una valoración monetaria apropiada de los efectos sobre la salud de las intervenciones evaluadas. Su empleo puede estar especialmente indicado en aquellas intervenciones en que la utilidad generada a lo largo del proceso (reducción de la ansiedad o incertidumbre, comodidad para el usuario) fuera un elemento relevante, o bien cuando pudiera haber efectos externos (vacunaciones, prevención de enfermedades infectocontagiosas…).
En algunos casos podría considerarse la posibilidad de realizar el análisis utilizando más de un tipo de análisis si las diferentes herramientas revelan información complementaria entre sí.
- 5.1.
Los resultados pueden obtenerse en condiciones ideales (eficacia) o en condiciones reales (efectividad). Se recomienda que se acepten, en principio, tanto las fuentes de eficacia como las de efectividad, y en caso de ser posible que se utilicen ambas, puesto que la información que aportan es complementaria.
- 5.2.
Si los resultados se basan en un estudio de eficacia, se recomienda que se expongan con un alto grado de precisión los detalles del diseño y los resultados de ese estudio (selección de población del estudio, criterios de inclusión/exclusión, método de asignación en el grupo de estudio y control, si se analiza por intención de tratar o cohorte evaluable, tamaño del efecto con intervalos de confianza, etc.).
- 5.3.
Si los resultados se basan en varios estudios de eficacia, se recomienda que se expongan con un alto grado de precisión el método de síntesis o el metaanálisis de ensayos clínicos de evidencia (estrategias de búsquedas, criterios para la inclusión/exclusión de estudios, etc.).
- 5.4.
Cuando no se disponga de datos de efectividad, se recomienda emplear técnicas de modelización adecuadas y se recomienda que se exponga con alto grado de precisión la construcción del modelo, las variables y los valores utilizados, y las asunciones necesarias. Todas las hipótesis empleadas en estas extrapolaciones deben ser explícitamente formuladas y verificadas minuciosamente mediante el análisis de sensibilidad.
- 5.5.
En caso de que existan estudios de postimplantación donde se expresen los resultados de la práctica clínica habitual y con pacientes reales (efectividad), se recomienda subrayar las diferencias encontradas entre los resultados basados en datos de efectividad y los de eficacia.
- 5.6.
Cuando existieran indicios suficientes o se hubiera comprobado en la práctica habitual la existencia de una brecha significativa entre los resultados basados en datos de efectividad y los de eficacia, se recomienda repetir el análisis con los datos más actualizados disponibles.
Aunque en evaluación económica se habla habitualmente de la relación coste-efectividad, en realidad, en la mayoría de los estudios se parte de información basada en ensayos clínicos y, por tanto, de resultados de eficacia. Es útil diferenciar ambos conceptos:
- •
La eficacia se refiere a los resultados obtenidos mediante la aplicación de la tecnología sanitaria en condiciones ideales, es decir, bajo circunstancias controladas, principalmente en el contexto de ensayos aleatorizados controlados, en los cuales se administra la tecnología siguiendo un protocolo estricto en manos de personal clínico-investigador, y los pacientes normalmente han sido seleccionados de acuerdo con unos criterios restrictivos.
- •
Al contrario, la efectividad se refiere a los resultados obtenidos mediante la aplicación de la tecnología en condiciones reales: por diferentes proveedores y aplicada a un grupo heterogéneo de pacientes menos informados, con menor adherencia al tratamiento, con un diagnóstico no siempre correcto y sujetos a comorbilidad y tratamientos no incluidos en el ensayo original.
Si bien los decisores desean tener información sobre el impacto real que la intervención va a tener sobre los pacientes tratados en la práctica diaria (efectividad), hay que tener en cuenta dos detalles. El primero sería que en el momento en que se suele encargar la realización de un estudio de EETS puede no haber datos sobre efectividad, bien porque se está decidiendo sobre la idoneidad de incorporar a los servicios sanitarios la tecnología evaluada, bien porque se ha incorporado tan recientemente que aún no se han generado estudios de calidad al respecto. Éste es un factor común al que deben enfrentarse tanto los autores del estudio como los decisores, y que debe tenerse en gran consideración. En segundo lugar, los ensayos clínicos aleatorizados nos ofrecerán datos basados en la eficacia, esto es, bajo circunstancias controladas. Sin embargo, si el ensayo es de calidad, la validez interna del experimento será mayor que la resultante de un estudio en la práctica habitual.
Asimismo, se debe tener en cuenta que los estudios de eficacia y de efectividad no son sustitutivos entre sí, sino complementarios. En el momento de incorporar una nueva tecnología, lo razonable puede ser recurrir a estudios de eficacia para, transcurrido un tiempo, intentar obtener resultados en condiciones reales (efectividad) para reevaluar la tecnología. Por tanto, los investigadores han de ser conscientes de los puntos fuertes y de las limitaciones de cada planteamiento, y reflejarlos en las conclusiones que obtengan de sus análisis.
Cómo obtener la mejor evidencia clínicaComo base de la evaluación es necesaria una revisión sistemática de la evidencia disponible sobre la eficacia y la efectividad de la intervención. En la evaluación ha de especificarse el método de búsqueda que se ha empleado para realizar la revisión, así como los estudios que se han incluido y su validez interna y externa. En relación con el método de búsqueda, deberían indicarse las palabras clave empleadas, el número de trabajos inicialmente seleccionados y el número de trabajos incluidos y rechazados.
Para evaluar adecuadamente las características y la calidad de los estudios incluidos se han de indicar claramente las características de los pacientes de cada estudio (edad, sexo, estadio de la enfermedad), las alternativas comparadas, el periodo de seguimiento, los resultados sobre eficacia/efectividad y seguridad, el país o países donde se realizó el estudio, y el año de publicación. Cuando se disponga de un número suficiente de estudios realizados con una metodología homogénea, comparadores similares y medidas de eficacia/efectividad comparables, se recomienda la realización de un metaanálisis. No obstante, en caso de realizar un metaanálisis se debería realizar un análisis de subgrupos y un análisis de sensibilidad para controlar la variabilidad de resultados entre distintos grupos de pacientes y diferentes países o contextos sanitarios.
6Medida y evaluación de resultados- 6.1.
En el análisis de coste-efectividad se recomienda que los resultados estén vinculados al objetivo primario (primary endpoint) del estudio o ensayo clínico. Se recomienda utilizar medidas de resultados clínicamente relevantes y, en caso de emplear variables intermedias, se debe justificar que existe una relación probada con medidas de resultado final.
- 6.2.
En el análisis de coste-utilidad, la medida de resultados a emplear es el año de vida ajustado por calidad. Se recomienda que las escalas sociales de valoración hayan sido validadas a partir de muestras representativas de la población general.
- 6.3.
En el análisis de coste-beneficio se recomienda emplear la disposición a pagar (DAP).
- 6.4.
Se recomienda que los analistas detallen el proceso de medición de preferencias.
En el ACE se recomienda que los resultados estén vinculados al objetivo primario (primary endpoint) del estudio observacional, al ensayo clínico, al estudio clínico o a la revisión de donde provengan los datos a emplear en el análisis económico. Se deben utilizar medidas de resultados clínicamente relevantes, aceptadas por la comunidad científica para el tipo de problema de salud estudiado.
Se recomienda que los efectos sobre la salud empleados en los cálculos del ACE o del ACU sean presentados de forma gradual. En primer lugar, los efectos procedentes de los ensayos clínicos (si se trata de variables intermedias se mantienen como tales, justificando su relación con el posible efecto final sobre la salud). Estos datos corresponderían a la eficacia. Seguidamente, se pueden presentar los resultados de metaanálisis con más estudios sobre esta materia, intentando ofrecer datos sobre la efectividad, todavía con los efectos medidos en términos de las variables, quizá intermedias, del estilo de las obtenidas en los ensayos clínicos. Luego se presentarían extrapolaciones de diversa índole, traduciendo los efectos sencillos, bien del metaanálisis o del propio ensayo clínico, a otros más elaborados como los años de vida ganados, las muertes evitadas, etc. Para ello será necesario emplear modelos estadísticos y varios supuestos de trabajo. Finalmente, estos efectos sobre la salud se podrían ponderar por la calidad de vida, para lo cual será necesario introducir más supuestos de trabajo (medición de las puntuaciones para las preferencias, criterios de administración de los cuestionarios de calidad de vida, selección de las tarifas, criterios de ponderación, etc.).
La idea de gradualidad hace referencia a que se informe paulatinamente al lector de los supuestos introducidos para obtener las diferentes clases de resultados. Así podrá seleccionar aquel conjunto de efectos sobre la salud que le sea más adecuado para la clase de decisión que haya de tomar. De lo contrario, se omitiría la información original y sólo se dispondría de los efectos sobre la salud modelados con diferentes procedimientos, lo cual restaría transparencia al conjunto.
Los ACE son el tipo de análisis más frecuente en el campo de la EETS debido a que manejan como medida de resultado la más cercana a la práctica clínica. No obstante, los decisores de macrogestión y mesogestión de diferentes países demandan cada vez en mayor medida información sobre el resultado que aúne cantidad y calidad de vida.
La calidad de vida relacionada con la salud (CVRS) se refiere al impacto de la salud sobre el bienestar general de la persona. Se han desarrollado varios métodos para medirla, entre los que se pueden diferenciar métodos específicos, pensados para ser aplicados a un grupo de población concreto (ancianos, niños…) o a personas que padecen un problema de salud concreto (MOS-HIV, Western Ontario-McMaster Osteoarthritis Index, Minessotta Living With Heart Failure, etc.), y métodos genéricos (SF-36. EQ-5D, etc.) diseñados para ser aplicados a población general.
En el caso de los ACU, el tipo de medida recomendada son los AVAC debido a su claridad, simplicidad, facilidad de empleo y validez. Los AVAC se calculan multiplicando el número de años de vida ganados en una intervención por un valor estándar que refleja la CVRS durante ese periodo.
Para calcular los AVAC, las preferencias se miden en una escala cardinal que recoge los estados de salud, siendo 1 el estado de salud perfecta y 0 el equivalente a la muerte. Esta escala admite valores negativos, que se corresponderían con estados socialmente valorados como peores que la muerte.
Las puntuaciones de las preferencias pueden medirse directa o indirectamente. En el caso de la medición directa se pregunta a las personas que padecen el problema de salud objeto de estudio, tratando de revelar sus preferencias o utilidades sobre diferentes estados o cambios de salud. En el caso de la medición indirecta, aplicaríamos un cuestionario de CVRS a los pacientes, que haya sido previamente validado. Los pacientes serían puntuados o clasificados de acuerdo con sus respuestas, pero los valores numéricos asignados a las respuestas no se obtendrían directamente de estos pacientes, sino que se recurriría a unas tarifas sociales previamente estimadas del cuestionario empleado, las cuales reflejan las preferencias o utilidades de una muestra representativa de la sociedad.
El problema de la medición directa de las preferencias reside en su elevado coste y gran complejidad. Entre los métodos directos de medición se encuentran el juego estándar, la equivalencia o intercambio temporal, y la escala visual analógica, entre otros. Los dos métodos más empleados en la actualidad son el juego estándar y el método de intercambio temporal.
Para evitar los problemas de la medición directa se crearon instrumentos que sirven para obtener las utilidades sin necesidad de una medición directa, entre los que destacan el Health Utility Index (HUI), el EQ-5D y el SF-6D.
Se recomienda a los analistas el empleo de instrumentos de medición indirecta, puesto que son más fáciles de obtener, comparar e interpretar. No obstante, ello no impediría el desarrollo de experimentos de medición directa, siempre que se justificara su oportunidad y la validez científica del experimento realizado.
Es controvertida la cuestión de qué preferencias deben usarse para derivar la utilidad: las preferencias del público en general o de los pacientes con un determinado estado de salud. La mayoría de los expertos se inclinan por las preferencias del público en general. De ello no debe desprenderse que los cuestionarios sobre calidad de vida no sean respondidos por las personas que padecen un problema de salud. Por el contrario, deben ser las personas que padecen el problema las que respondan a un cuestionario validado de CVRS. No obstante, aun a riesgo de repetir la idea, se subraya que las preferencias o tarifas derivadas de un estado de salud concreto deben reflejar la valoración social de éste. Por tanto, se recomienda que los autores del estudio empleen las tarifas sociales validadas previamente.
Finalmente, una tercera posibilidad sería emplear la opinión de expertos, si bien en este caso habrá que extremar las precauciones sobre los resultados del análisis y sus posibles interpretaciones. Es una opción mucho menos sólida que las anteriores, puesto que puede conducir a resultados muy alejados de los que se obtendrían con los pacientes.
Independientemente del enfoque empleado, se debe informar de los cambios en calidad y cantidad de vida de forma separada, y la combinación de ambos empleada debe ser transparente. Se debe informar de los supuestos acerca de los cambios en la calidad de vida en el tiempo y los métodos empleados para estimar los AVAC.
En caso de que la intervención tenga impacto sobre la calidad de vida de los cuidadores, puede medirse pero hay que diferenciar claramente este resultado de los cambios en la calidad de vida de los pacientes.
Si se desea estimar el valor monetario asignado a los resultados de salud en los ACB se recomienda revelar dicho valor empleando el concepto de la DAP, puesto que la disposición a ser compensado (DAC) suele recibir un mayor rechazo entre los participantes de escenarios de valoración contingente.
7Utilización de recursos y costes- 7.1.
Se recomienda explicitar la perspectiva utilizada, ya que ésta puede condicionar la inclusión o exclusión de determinados costes.
- 7.2.
Se recomienda separar las unidades físicas de los recursos empleados (cantidades), de sus precios o costes unitarios. Se recomienda utilizar la mejor fuente disponible que refleje el coste de oportunidad de los recursos empleados. Los costes unitarios podrán provenir preferentemente de publicaciones oficiales, de la contabilidad analítica de los centros, de precios de mercado y, en último término, de las tarifas aplicadas a los contratos de prestaciones de servicios del SNS. Se debe justificar adecuadamente la fuente de datos.
- 7.3.
En caso de incluir pérdidas de producción laboral o costes del tiempo perdido se recomienda justificar la elección del método elegido.
- 7.4.
Se recomienda la inclusión de los costes de cuidados informales (cuidadores) cuando sea relevante para la evaluación efectuada en función de la perspectiva empleada. Se deberá describir y justificar el método empleado para el cálculo de los costes de los cuidadores.
- 7.5.
Se recomienda que los resultados de los costes sanitarios, costes de pérdidas laborales o costes de tiempo perdido y costes asociados a cuidados, se expresen de manera diferenciada. Asimismo, se recomienda prestar especial atención para evitar dobles contabilizaciones en el caso de las pérdidas de producción laboral o costes del factor tiempo y costes de cuidados informales.
Uno de los pilares fundamentales de toda evaluación económica es la determinación de los recursos empleados por una tecnología sanitaria y la forma de medición de ese uso de recursos. Es esencial determinar los costes relevantes para la evaluación, así como la medición, la valoración y el tratamiento de éstos en el estudio.
Identificación de los recursosLa perspectiva del estudio determina cuáles son los recursos a incluir y excluir del análisis. Así, desde la perspectiva del financiador sanitario, las pérdidas de producción que ocasionan las enfermedades, los costes asociados a los cuidados no remunerados prestados por familiares y amigos a personas que padecen una discapacidad (cuidados informales), la contratación de servicios privados de ayuda domiciliaria, o la provisión de dicha ayuda por parte de los servicios sociales públicos, no han de incluirse en el análisis. La consideración de los datos referidos a la provisión de servicios sociales por parte del sector público dependerá de si se considera que el financiador son las administraciones públicas o el análisis se plantea exclusivamente desde la perspectiva del financiador sanitario. No obstante, todas las partidas mencionadas son relevantes desde la perspectiva de la sociedad. En cualquier caso, se deberán incluir los costes presentes y futuros directamente relacionados con las intervenciones evaluadas.
En el caso de los costes no sanitarios (cuidados formales, cuidados informales y pérdidas laborales) se deberían identificar de manera individualizada y con detalle mediante encuestas diseñadas para tal fin. Se deberían recoger las horas de cuidado de cuidador principal y secundario distinguiendo entre horas destinadas a cubrir actividades básicas de la vida diaria y actividades instrumentales. En el caso de las pérdidas de producción laboral habría que recoger cambios en la participación laboral y variaciones salariales.
Medida de los recursosPara conseguir que el estudio de costes sea transparente, se recomienda informar sobre el uso de recursos de las tecnologías comparadas indicando los recursos empleados en unidades físicas (cantidades) previamente a su transformación monetaria.
Valoración de los recursosLos costes deben ser valorados por su coste de oportunidad, es decir, por su mejor uso alternativo. El objetivo sería medir el coste marginal a largo plazo (coste unitario adicional de los recursos necesarios para producir una unidad adicional a largo plazo).
En aquellos mercados que operan de manera libre o poco regulada, se recomienda utilizar los precios de mercado a la hora de valorar los recursos empleados. No obstante, muchos de los precios del sistema sanitario español están fuertemente regulados, y su provisión se realiza en buena medida por parte de proveedores públicos. Por ello, parece más adecuado para la valoración de los recursos recurrir a los costes de los recursos empleados, acudiendo a publicaciones oficiales, datos de contabilidad analítica de los centros y tarifas aplicadas a los contratos de prestaciones de servicios del SNS.
Tiempo perdido o ganadoEl tiempo perdido de los pacientes y sus cuidadores debido a un problema de salud, y su mitigación mediante una intervención, debe cuantificarse en un análisis separado cuando es probable que tenga un impacto relevante sobre los resultados del análisis.
Ésta es un área de discusión abierta entre los investigadores, y no existe un consenso generalizado entre los analistas y los decisores de diferentes países sobre en qué condiciones y con qué métodos se debería incluir este tipo de costes. En principio, se puede distinguir entre trabajo remunerado, trabajo no remunerado y tiempo de ocio:
- •
Trabajo remunerado: productividad laboral perdida. Existen dos enfoques alternativos:
- –
Enfoque de capital humano: el período de empleo perdido debido a la enfermedad es la medida de valoración empleada.
- –
Enfoque del coste de fricción: asume que la persona que pierde tiempo de empleo es reemplazada, por lo que el tiempo de pérdida de productividad se limita al período en que la persona no ha sido reemplazada o su trabajo cubierto por otros compañeros.
- –
- •
Trabajo no remunerado: trabajo doméstico y tiempo de cuidados informales. Existen varias opciones de valoración, si bien no hay una alternativa dominante:
- –
Coste de oportunidad.
- –
Coste de sustitución o reemplazo.
- –
- •
Métodos de preferencia declarada (DAP/DAC).
- •
Tiempo de ocio: valoración del coste de oportunidad del tiempo de ocio perdido mediante un precio simulado (llamado «precio sombra»), de manera similar a la valoración del tiempo de trabajo no remunerado.
En las guías internacionales de EETS no existe consenso sobre el método de valoración de los costes no sanitarios. En el caso del tiempo de trabajo remunerado, en algunas guías se recomienda utilizar el método de capital humano y en otras se prefiere el método que propugna el enfoque de los costes de fricción. En general, las guías no señalan un método de valoración recomendado para la valoración monetaria de los cuidados informales.
Una cuestión importante a tener en cuenta es que debe evitarse la doble contabilización de los recursos. Por ejemplo, si una persona abandona su empleo o reduce sus horas de trabajo con el fin de cuidar a un familiar que padece una discapacidad, se podrá valorar el tiempo de trabajo laboral perdido o las horas de cuidado, pero no los dos simultáneamente, ya que ello supondría contabilidad dos veces el mismo recurso (el tiempo del cuidador).
Asimismo, es de reseñar que algunos autores consideran que los costes no sanitarios no deben incluirse, ya que su valoración se reflejaría indirectamente en la disposición a pagar por un AVAC que tenga la sociedad o el decisor público, en representación del interés general. Si en la valoración social o en la valoración que realiza el decisor (en nombre de la sociedad) de un AVAC se incluyen implícitamente o no dichas consideraciones es una cuestión no resuelta que figura en la agenda de investigación sobre EETS.
Un coste implica la utilización de un recurso (o la imposibilidad de empleo de un recurso, en el caso de las pérdidas de producción). Por tanto, los subsidios por enfermedad recibidos en procesos de incapacidad temporal o permanente, o el pago o ahorro en pensiones de jubilación, no pueden considerarse en ningún caso como un coste (o un ahorro) desde la perspectiva social, dado su carácter de transferencias. Esto es, se tratarían como flujos monetarios (transferencias) que pasan de unos agentes (los contribuyentes) a otros (los beneficiarios), sin que se incurra en ningún consumo de recursos, más allá de los gastos de recaudación y administración de dicho flujo.
8Horizonte temporal de los costes y beneficios- 8.1.
Se recomienda que el horizonte temporal empleado sea aquel que permita de manera más adecuada captar todos los efectos diferenciales de los tratamientos sobre la salud y los recursos. Ello puede suponer, en algunos casos, toda la vida del paciente si es necesario.
- 8.2.
Cuando el análisis se basa en un ensayo clínico de corta duración, se recomienda utilizar modelos para extrapolar los resultados al periodo relevante.
El horizonte temporal debe ser lo suficientemente largo para poder captar todas las diferencias significativas en los costes y en los resultados entre el tratamiento y las alternativas. En este sentido, la historia natural de la enfermedad y cómo puede ser modificada mediante los tratamientos evaluados son elementos a tener muy en cuenta.
En caso de estados crónicos se recomienda considerar toda la duración de la vida del paciente. Si el horizonte temporal se acorta por razones prácticas (p. ej., falta de información adecuada, o que los efectos a largo plazo sean muy pequeños a causa del descuento), esta decisión analítica debería justificarse e introducir una estimación del posible sesgo atribuible a esta decisión. En el caso de dispositivos médicos, la vida útil del dispositivo puede ser un elemento a valorar en caso de acortar el horizonte temporal del análisis, sin que ello excluya que debe primar el planteamiento anteriormente indicado (siempre que sea posible, reflejar un horizonte lo suficientemente largo para captar las diferencias entre las alternativas, lo cual puede ser la duración de la vida del paciente).
Asimismo, si el horizonte temporal es muy extenso, podría haber dudas sobre la validez de los resultados simulados en el modelo empleado en períodos alejados en el tiempo. Por ello, en el análisis de sensibilidad podría incluirse un horizonte temporal más cercano en el tiempo para contemplar cómo varían los resultados.
9Modelización- 9.1.
Se recomienda aplicar técnicas de modelaje en situaciones diferentes para: (i) modelización o extrapolación de la progresión de los resultados clínicos (p. ej., supervivencia) más allá de lo que se observa en un ensayo (p. ej., modelar la progresión de la enfermedad en pacientes con sida asintomáticos), (ii) modelización o transformación de resultados finales a partir de medidas intermedias (p. ej., modelización de la supervivencia y eventos cardiovasculares a partir de los valores de colesterol); (iii) modelización de datos a partir de varias fuentes para ensamblar los parámetros necesarios para un análisis de decisión; y (iv) modelización de la evidencia observada a partir de los ensayos, o revisiones sistemáticas de ensayos, para reflejar cuáles pueden ser las circunstancias en una situación clínica o una población estudiada diferentes.
- 9.2.
Se recomienda justificar la elección del modelo y los parámetros clave.
Los modelos se construyen para sintetizar la evidencia a la hora de estimar los costes y los resultados en salud de las nuevas tecnologías, así como para extrapolar a medio y largo plazo los costes y los efectos observados en horizontes temporales cortos (caso típico de los ensayos clínicos aleatorizados). En este sentido, el uso de modelos es necesario en diferentes situaciones:
- •
La medida de eficacia disponible se limita a resultados intermedios que no permiten calcular la supervivencia.
- •
Las alternativas estudiadas en los ensayos clínicos no se corresponden con las alternativas relevantes en la evaluación económica.
- •
La historia natural de la enfermedad se extiende más allá de la duración del ensayo clínico y se considera relevante incorporar a la evaluación económica los efectos a largo plazo de la intervención estudiada.
- •
El perfil de los pacientes de interés para la evaluación económica no se corresponde con el de los pacientes de los ensayos clínicos.
El modelo debe configurarse para el objetivo del estudio, debe representar la evolución natural de la enfermedad o del problema estudiado, debe ser útil para informar a los decisores a los que deben asistir, y debe ser fácilmente comprensible. En principio, no existe un tipo de modelo mejor que el resto (modelo de árboles de decisiones, modelos de Markov, modelos epidemiológicos, métodos de regresión multivariante, métodos bayesianos, modelos de simulación de eventos discretos, modelos dinámicos basados en ecuaciones diferenciales…). La elección del modelo más adecuado depende del problema a estudiar y de la disponibilidad de buenos datos sobre eficacia/efectividad y seguridad y sobre utilización de recursos.
Algunos elementos a tener en cuenta para evaluar la calidad del modelo serían:
- •
Su objetivo, estructura y parámetros relevantes.
- •
Que sea lo más completo posible en la representación de los elementos relevantes de la historia natural de la enfermedad.
- •
Que sea flexible.
- •
Que se haya validado formalmente, y documentado, distinguiendo entre:
- –
La validación interna que confirma que los resultados generados por el modelo son internamente consistentes.
- –
La validación externa que confirma que la estructura básica del modelo, los supuestos y los parámetros son razonables y reflejan con precisión el impacto de la intervención y de los comparadores. Se debe emplear un análisis de sensibilidad para evaluar la incertidumbre sobre los supuestos estructurales del modelo.
- –
Es recomendable la comparación de los resultados con los de otros modelos, si existiesen y estuvieran disponibles públicamente. Los resultados intermedios deben ser calibrados y comparados con series de datos independientes y fiables.
En todo caso, se deben dar detalles pormenorizados del modelo empleado, justificando su elección frente a otros alternativos, así como presentando de manera transparente los parámetros clave en que se asienta.
Consideraciones sobre los datosSe considera que es necesario identificar los datos y valorarlos, informar sobre las fuentes de donde se obtienen, y describir su calidad y sus limitaciones. Además, también se debe reunir la evidencia de los parámetros clave del modelo, y emplear las técnicas adecuadas.
Aunque en varias guías se señala que es preferible emplear datos provenientes de ensayos clínicos aleatorizados, éstos a veces son limitados. Por ello, los estudios observacionales de buena calidad pueden suplementar frecuentemente a los datos procedentes de ensayos clínicos aleatorizados. Por otra parte, el valor de la evidencia de cualquiera de las fuentes depende de su calidad y relevancia. Se deben utilizar los datos más fiables para estimar los parámetros del modelo. Las limitaciones de dichos datos deben especificarse en el estudio, ya que pueden determinar el diseño de éste. La metodología del modelo ha de ser lo más transparente posible.
La revisión sistemática de la evidencia científica disponible es una etapa crucial del proceso de construcción del modelo. El nivel de la calidad de los estudios de que proceden los datos del modelo determina la calidad de sus resultados. En principio, las revisiones sistemáticas y los metaanálisis deberían ser el punto de partida para obtener datos de calidad cuando se evalúa la eficacia de las opciones comparadas. Se deberían emplear datos de estudios no aleatorizados sólo si no se dispone de datos de estudios clínicos aleatorizados. No obstante, si no se dispone de ellos o no son los más apropiados para responder a la pregunta del estudio, se pueden emplear datos provenientes de estudios de otro tipo. El empleo de datos de estudios distintos a los ensayos clínicos aleatorizados o de éstos con diseños pragmáticos está especialmente indicado cuando se trata de evaluar el efecto de una tecnología en la práctica clínica real (efectividad), o para extrapolar la evidencia más allá de la duración de los ensayos clínicos aleatorizados.
10Descuentos para costes y beneficios- 10.1.
Se recomienda la adopción de una tasa de descuento anual del 3% para los resultados básicos, y la utilización del 0% y el 5% en el análisis de sensibilidad para permitir la comparación con otros estudios.
- 10.2.
Se recomienda presentar los flujos de costes y efectos sobre la salud, tanto descontados como sin descuento, de manera separada y en detalle, siempre que sea posible.
Se debe considerar la valoración de costes y resultados en EETS tomando como referencia un año base y actualizando los flujos futuros de costes y resultados al año elegido como base, mediante la aplicación de una tasa de descuento.
La cuestión sobre si se deben descontar costes y efectos a la misma tasa y la propia elección del valor de la tasa de descuento no son cuestiones sobre las que exista consenso en la comunidad científica ni en los reguladores internacionales. Por tanto, cualquier propuesta que se haga en un sentido o en otro será discutible. No obstante, sí existe consenso en que emplear un criterio homogéneo en todos los trabajos de evaluación económica mejora la comparación entre ellos y es un factor clave en la transferibilidad de los resultados.
Mientras que existe consenso en actualizar los flujos futuros de costes a un año base (cálculo del valor actualizado neto), la cuestión no es tan clara en el caso de los resultados. Sin embargo, se podría entrar en inconsistencias lógicas si no se descuentan costes y resultados, por lo que se recomienda descontar ambos y aplicar la misma tasa. Por esta razón, se recomienda que se descuenten tanto costes como resultados cuando el horizonte temporal sea mayor de un año.
En cuanto a la elección del valor de la tasa de descuento, éste debería recoger lo más acertadamente posible el coste social de oportunidad de renunciar a un consumo presente a cambio de invertir recursos para obtener un rendimiento futuro. El tipo de interés del Banco Central Europeo podría ser el estándar de referencia, si bien, dado que dicho tipo fluctúa, a efectos operativos se debe elegir una tasa y mantenerla fija durante varios periodos, para a continuación revisarla. Por ello, se recomienda emplear una tasa del 3% para descontar tanto costes como efectos sobre la salud como referencia para el análisis principal.
En otros proyectos públicos (infraestructuras de transporte, por ejemplo) se emplea, en el momento de redactar esta propuesta, una tasa de descuento única y común a los demás beneficios y costes del proyecto del 5%. Por otra parte, tras una revisión de las tasas de descuento de otras agencias públicas de evaluación de tecnologías sanitarias o propuestas de buenas prácticas o estandarización metodológica seguidas en otros países, se constata que las tasas de descuento aplicadas se encuentran entre el 3% y el 5%. Por ello, se recomienda que en el análisis de sensibilidad se modifique la tasa empleada en el caso base, empleando el 0% para resultados y variar entre el 3% y el 5% en costes y resultados.
Se recomienda, asimismo, que dicha tasa del 3% permanezca fija durante varios periodos, para ser revisada y consensuada posteriormente, y que su cambio sea anunciado con antelación para no afectar a los trabajos en proceso de realización.
Asimismo se recomienda, siempre que sea posible, presentar la información referente a los flujos de costes y resultados (año a año) sin descontar, a lo largo del horizonte temporal considerado.
11Variabilidad e incertidumbre- 11.1.
Se recomienda realizar un análisis de sensibilidad para tratar la incertidumbre. Se recomienda justificar las modificaciones introducidas en el análisis de sensibilidad respecto al caso base.
- 11.2.
Se recomienda dar detalles del método empleado (p. ej., análisis multivariado, univariado, umbral) y justificar la elección de variables para el análisis de sensibilidad y el intervalo en el cual varían.
- 11.3.
Se recomienda, siempre que sea posible, la realización de un análisis de sensibilidad probabilístico.
- 11.4.
Se recomienda total transparencia en la distribución estadística de las variables analizadas.
- 11.5.
Se recomienda presentar las pruebas estadísticas realizadas y los intervalos de confianza en torno a las principales variables analizadas.
Un hecho inherente a la realización de una EETS es la presencia de incertidumbre en varios aspectos que rodean al análisis. La causa es la propia incertidumbre sobre el curso natural de la enfermedad, sobre cómo afecta a éste la aplicación de las alternativas terapéuticas analizadas y sobre el consumo de recursos empleados.
Aunque no se trata de los mismos conceptos, variabilidad e incertidumbre se emplean como sinónimos en la mayoría de los análisis. La variabilidad se refiere a las diferencias en los valores individuales de las variables analizadas o a posibles diferencias en los valores conocidos de los parámetros incluidos en el análisis, cuyo resultado supone heterogeneidad en costes y efectos entre grupos de pacientes. Por otro lado, la incertidumbre se refiere a situaciones en que el verdadero valor del parámetro es desconocido y tenemos que jugar con un posible rango de valores, y a situaciones en que las variaciones en los costes y efectos están afectadas por errores de muestreo y medición.
Todos los supuestos realizados en el análisis deben ser expuestos y justificados, incluyendo sus limitaciones. Se recomienda realizar un análisis de sensibilidad para ver la dependencia de los resultados de los supuestos hechos. Como mínimo se debe incluir un análisis univariado, y en caso de que sea insuficiente será necesario emplear el análisis multivariado. Asimismo, se recomienda realizar, siempre que sea posible, un análisis de sensibilidad probabilístico, puesto que proporciona una evaluación más compleja de la incertidumbre asociada a las entradas del modelo y trata las interacciones de las variables analizadas. La aplicación de otros métodos, como los análisis bayesianos, los modelos de elección discreta, etc., puede estar recomendada en el análisis en función del tipo de enfermedad y las tecnologías evaluadas.
La obtención de datos de costes para el paciente cada vez es más frecuente en los ensayos clínicos. El análisis de la variabilidad de la razón coste-efectividad se realiza en estos casos mediante la técnica del remuestreo con sustitución o bootstrapping.
12Equidad- 12.1.
El criterio subyacente de equidad en los análisis de evaluación económica es el de igualdad de valoración en los resultados. No es precisa la inclusión en el análisis de evaluación económica de ningún criterio de equidad diferente al señalado.
- 12.2.
En caso de que se considere relevante, se recomienda que la consideración de otros argumentos de justicia social se realice de manera descriptiva, o bien que se realice un análisis paralelo de manera separada e independiente del análisis de evaluación económica tomado como base.
El término «equidad» se entiende como igualdad guiada por un principio de justicia social. Por tanto, al hacer referencia a la justicia social, se trata de una cuestión normativa cuya definición y acotamiento compete principalmente a los decisores sanitarios, en representación de los intereses sociales. Así, por ejemplo, la identificación de los beneficiarios, el que exista un tratamiento alternativo o no, que el problema de salud analizado suponga únicamente cambios en la calidad de vida o un empeoramiento en la salud que ponga en riesgo la vida, etc., pueden ser factores relevantes en la determinación de la conveniencia de proveer o no un tratamiento o programa, si bien ello escaparía a priori al marco de estudio del analista.
Las EETS se centran principalmente en el análisis de la eficiencia. Es decir, suponiendo que partimos de un presupuesto dado, alcanzar la mayor ganancia posible en unidades de salud (p. ej., en AVAC ganados), o bien valorar si es socialmente eficiente un incremento en los recursos para dar entrada a una nueva innovación o ampliar la indicación de una tecnología ya conocida. Ello se realiza sin entrar en consideraciones sobre cómo se distribuye dicha ganancia. En el caso de la EETS, el caso de referencia es el de igualdad en la valoración de los resultados. Es decir, aquél en que la norma de equidad implícita en el análisis reside en que un AVAC adicional debe recibir el mismo peso que cualquier otro AVAC, sin entrar a considerar las características de los individuos que reciben el beneficio de salud («un AVAC es un AVAC»), lo cual llevaría al principio de maximizar el resultado sobre la salud a partir de los recursos disponibles.
Para facilitar al decisor la aplicación de reglas de justicia social, se recomienda que toda evaluación económica especifique las características de la población afectada por la implementación, retirada o puesta en marcha de una determinada tecnología, incluyendo el análisis de los subgrupos de población si se considerara relevante.
En caso de que fuera requerido por el decisor, pueden presentarse otro tipo de análisis donde se plasmen otros criterios de equidad o justicia distributiva. Para evitar confusión, el análisis distributivo debe presentarse de manera transparente, separada e independiente del análisis de evaluación económica tomado como base.
13Transferibilidad de resultados- 13.1.
La transparencia en el informe es imprescindible para poder juzgar la validez del análisis, y puede ayudar a los agentes sanitarios a generalizar o transferir los diferentes elementos de una evaluación económica a otro contexto distinto del original en que fueron desarrollados.
Ésta es una propiedad que resulta de interés para emplear los conocimientos adquiridos en los estudios de evaluación económica de tecnologías sanitarias a otros contextos diferentes.
Las formas de definir la transferibilidad varían según los autores, pero una de las más completas es la que se expone seguidamente: los datos, métodos y resultados de un estudio dado son transferibles si (a) los usuarios potenciales pueden evaluar su aplicabilidad en el contexto de su propio interés particular, y (b) si son aplicables a ese contexto.
Por otra parte, por el concepto «generalización», empleado con frecuencia como sinónimo del anterior, se entiende el grado en que los resultados de un estudio son válidos para otros contextos diferentes del usado como referencia.
Hasta la fecha, las propuestas para medir la transferibilidad se refieren a la elaboración de listas de comprobación que pueden resumirse en forma de índices. Las listas contienen conceptos relacionados con la calidad de los estudios, ya que si no son de alta calidad no interesa siquiera comprobar que sean transferibles; por esta razón se citan en tales listas elementos comunes a los incluidos en las guías de buena práctica evaluadora, como algunos de los conceptos de esta propia guía, de las de otros países o de prestigiosas revistas (por ejemplo, la guía del British Medical Journal).
Algunas actuaciones, como el análisis de sensibilidad sobre ciertos parámetros, pueden ayudar a aplicar las evaluaciones económicas en otros contextos, es decir, a hacerlas más transferibles.
A partir de la comprobación de esta serie de elementos, los estudios podrían calificarse como transferibles, lo cual facilitaría la aplicación de esos conocimientos de evaluación económica a otros contextos de manera más rápida, y haría más cómodo el empleo de la evaluación económica en la adopción de decisiones, por reducir los costes de elaboración de los estudios.
De esta forma, lo que se propone es que cuando se elaboren los estudios se tenga presente que alguien más podría utilizar ese mismo estudio para tomar decisiones en otro contexto, y que conviene facilitar la presentación de la información para que con mínimas adaptaciones del estudio original se disponga de una medida de la eficiencia en ese otro contexto.
14Presentación de resultados- 14.1.
Se recomienda presentar los resultados mediante un análisis incremental (coste incremental por unidad de resultado incremental obtenido), comparando las alternativas relevantes y separando las perspectivas del análisis, en caso de haber utilizado la perspectiva social y la del financiador.
- 14.2.
Se recomienda presentar los principales resultados (costes y efectos sobre la salud) tanto de manera agregada como desagregada.
- 14.3.
En caso de realizar un análisis probabilístico, se recomienda incluir como parte de los resultados un análisis de dispersión (plano coste-efectividad) y la curva de aceptabilidad.
- 14.4.
Se recomienda presentar los datos y supuestos empleados en los análisis con la mayor transparencia posible con el fin de que cualquier analista pueda reproducir el estudio.
El principal énfasis en la descripción de los resultados del estudio debe ponerse en la transparencia, en línea con muchas de las recomendaciones realizadas anteriormente. En particular, los principales componentes del coste y el beneficio sobre la salud (p. ej., costes directos, costes de pérdida de productividad, mejoras en la calidad de vida) deben describirse de forma desagregada, antes de combinarlos en un simple cociente o porcentaje.
Normalmente, los resultados de las evaluaciones económicas se presentan como un balance entre costes y resultados sobre la salud. Cuando hacemos comparaciones entre dos o más intervenciones en un estudio dado, el cociente relevante es el que relaciona los costes adicionales con los beneficios para la salud adicionales (razón de coste-efectividad o coste-utilidad incremental). La descripción de los datos desagregados permite asimismo una mayor transparencia en la información aportada.
En la presentación de resultados se recomienda:
- •
Detallar los pasos del análisis, explicitando las hipótesis y los datos empleados. Para presentar las diferentes perspectivas y los tipos de evaluación de forma creciente en cuanto a relevancia es recomendable un desarrollo en etapas. Cada uno de los estadios del informe debe presentarse de manera que pueda ser independientemente verificado.
- •
Es necesario presentar los resultados inmediatos para cada alternativa en forma de costes y resultados totales no descontados antes de la agregación y el descuento; además, cuando sea aplicable, hay que presentar totales brutos y netos.
Si el estudio trata sobre datos primarios que representan los efectos a corto plazo obtenidos directamente de ensayos clínicos y datos modelados para los resultados a largo plazo, sería útil presentar los resultados para el corto y el largo plazo por separado. Un árbol de probabilidades de los datos de resultados clínica de las opciones relevantes puede clarificar considerablemente el análisis realizado.
Los autores del estudio deben detallar de forma minuciosa todos los supuestos, las conductas y acciones llevadas a cabo en él, incluyendo cómo se ha realizado la comprobación y la documentación de la consistencia y la calidad en el proceso.
Finalmente, aparte de ser modestos acerca de la generalización de sus resultados, los autores deben asegurarse de que sus análisis son relativamente conservadores. El análisis de sensibilidad desempeña aquí un papel importante y deben presentarse resultados suficientes para permitir al lector evaluar la solidez de las conclusiones del estudio.
15Limitaciones del estudio- 15.1.
Se recomienda presentar de manera crítica las principales limitaciones o puntos débiles del estudio.
En cualquier trabajo científico, y las evaluaciones económicas no son una excepción, habrá limitaciones. Las fuentes de información empleadas, los modelos utilizados, el alcance de la transferibilidad o la validez externa de los resultados obtenidos, etc., distarán de ser perfectos y siempre estarán sujetos a la inclusión de nueva información relevante generada. Por ello, se remite a los autores del trabajo a que planteen de manera clara y crítica aquellos aspectos a mejorar en caso de que se pudiera repetir el análisis en un futuro, y a expresar de manera transparente las principales fortalezas (si así se desea), pero especialmente los puntos débiles del análisis realizado.
Asimismo, se deberían discutir las posibles discrepancias de los resultados de la evaluación económica con otros análisis efectuados anteriormente, y sería deseable que los autores apuntasen nuevos estudios a realizar de acuerdo con los resultados obtenidos, con el fin de poder explorar áreas no bien resueltas con la evaluación efectuada.
Mientras en el resto de la estructura del análisis se debe mantener una posición estrictamente objetiva y no aportar elementos valorativos o subjetivos (fuentes de datos, métodos, resultados), el apartado de discusión y limitaciones del estudio queda reservado para incluir los elementos subjetivos u opinables que deseen expresar los autores de la EETS.
16Conclusiones- 16.1.
Las conclusiones del estudio deben responden a la pregunta de investigación, y se deben desprender de los resultados obtenidos.
Los estudios de EETS deben establecer conclusiones claras, que hagan referencia a la pregunta planteada.
Una vez planteada la discusión y las posibles limitaciones del trabajo, los autores deben exponer las principales conclusiones de su análisis. Éstas parten de la pregunta de investigación planteada, se sustentan en los datos y métodos empleados, y se extraen de los resultados del análisis.
Las conclusiones deben limitarse a aquellas que se deriven de forma directa de los resultados obtenidos en el análisis, evitando buscar causas externas, ajenas al trabajo de evaluación realizado.
17Conflictos de intereses- 17.1.
Se recomienda describir claramente quién encarga el estudio y la fuente de financiación.
- 17.2.
Se recomienda informar sobre la posible existencia de conflictos de intereses.
El trabajo deberá incluir un apartado en el cual se especifique quién lo encargó y quién lo financió, con independencia de si la entidad que lo encarga o financia es pública o privada. En la descripción de los autores del estudio se debe incluir la lista de todos los firmantes con sus correspondientes contribuciones.
Un conflicto de intereses se produce en aquellas circunstancias en que el juicio profesional sobre un interés primario, como la seguridad de los pacientes o la validez científica de la investigación, puede estar influenciado por otro interés secundario, sea éste un beneficio financiero, de prestigio o de promoción personal o profesional.
El potencial conflicto de intereses existe con independencia de que el profesional considere que dichas relaciones tengan o no influencia sobre su criterio científico.
Una declaración de conflicto de intereses, que debe hacer referencia a aquellos investigadores que han participado en la realización del estudio, es necesaria incluso para hacer explícito que no existe tal conflicto.
EpílogoEl proceso de realización de la propuesta de guía que nos ocupa ha supuesto un trabajo que ilusionó desde el primer momento a los miembros del equipo, de alto interés para cada uno de nosotros y muy motivador; también arduo y no exento de complicaciones.
No seríamos justos si no agradeciésemos el interés y el esfuerzo mostrado por las personas que respondieron a nuestra llamada y nutrieron los borradores previos de críticas constructivas, precisiones adecuadas y matizaciones de amplio calado y fondo, a quienes esperamos haber sido capaces de dar respuesta con la incorporación de buena parte de ellas.
En el momento de plantear la realización de la guía era deseable que la discusión con los expertos transcendiera el medio digital. Una serie de seminarios y reuniones con las personas invitadas a participar, y la discusión en torno a las cuestiones clave y a los elementos en que más disensiones metodológicas se plantean en el campo de la evaluación económica de intervenciones sanitarias, hubiera sido el medio más adecuado para ello. No obstante, la limitación en los recursos disponibles no nos ha permitido dar este paso. Asimismo, aunque nuestro objetivo inicial era buscar una guía consensuada con los expertos consultados, como es conocido, aún existen puntos de disensión o debate metodológicos en el campo de la evaluación económica, por lo que no ha sido posible llegar a encontrar una coincidencia al 100% entre todas las partes consultadas. Sin duda, en aras de avanzar hacia un mayor consenso, en un futuro estaría indicado un programa de sesiones o seminarios de discusión, en los cuales agentes de distintos sectores (academia, industria, centros públicos…) pudieran debatir y compartir lugares comunes (espaciales, pero también científicos).
En todo momento hemos sido conscientes de la necesidad de tomar decisiones en puntos concretos para los que no existe consenso en las guías internacionales, como por ejemplo en la perspectiva a adoptar o en la tasa de descuento propuesta. No obstante, hay otros puntos de mayor complejidad o que requieren adoptar una posición normativa para la cual nadie nos ha facultado. Concretamente, una sugerencia que hemos recibido en repetidas ocasiones ha sido la de explicitar un umbral de coste-utilidad de aceptabilidad a partir del cual una tecnología de mayor coste pueda ser considerada eficiente. En nuestro papel no cabe arrogarnos una competencia que únicamente puede ser adoptada por el regulador o los decisores sanitarios, y que incluso ellos mismos deberán determinar si explicitan o no.
Por la misma razón, no sería extraordinario que el regulador o los decisores sanitarios consideraran interesante adoptar ciertos puntos de esta guía y modificar otros. Por ejemplo, aunque proponemos adoptar la perspectiva social en los análisis de evaluación económica, el regulador podría decidir que el punto de vista que más interesa a su labor es el del sistema sanitario o el del sistema sociosanitario en su conjunto. Por ejemplo, en el curso de un proceso de incorporación de una tecnología al SNS, el regulador o el financiador público puede consensuar la elección del comparador muy concreto con la empresa comercializadora. No consideramos que actuaciones de este tipo representen un inconveniente para el objetivo perseguido con esta propuesta. Al contrario, indicaría que las evaluaciones económicas se contemplan como un elemento de racionalidad de interés en el proceso de toma de decisiones sanitarias, y que se utilizan con un cometido concreto.
Todo parece favorecer este paso. En primer lugar, dentro de un contexto europeo, numerosos países han incorporado en los últimos años la evaluación económica como una de las herramientas de uso común de apoyo en el proceso de toma de decisiones sanitarias. Las fórmulas son variadas, desde la creación de unidades de información para la toma de decisiones centralizadas sobre financiación pública y fijación de precios de medicamentos, hasta centros de información de carácter local, pasando por agencias dedicadas a la elaboración de guías y recomendaciones sobre la adopción y la utilización de tecnologías sanitarias. En segundo lugar, los recientes documentos de posición (p. ej., el Plan Estratégico de Política Farmacéutica para el SNS publicado en el año 2004) y los cambios normativos efectuados (Real Decreto 1030/2006, de 15 de septiembre, por el que se establece la cartera de servicios comunes del SNS y el procedimiento para su actualización, y la Orden SCO/3422/2007, de 21 de noviembre, por la que se desarrolla el procedimiento de actualización de la cartera de servicios comunes del SNS), apuntan a que la evaluación económica ha de tener un papel relevante en la valoración de las tecnologías sanitarias, aportando información útil para que las decisiones sobre la adopción de éstas sean transparentes y basadas en pruebas científicas. Otras experiencias desarrolladas recientemente en el seno de sociedades científicas y por parte de decisores sanitarios regionales apuntan en la misma dirección. En tercer lugar, y en parte derivado de los aspectos anteriores, hace ya años que viene cultivándose un cambio cultural en el medio sanitario, que comienza a impregnar a sus protagonistas. Dicho cambio supone la consideración de que los recursos utilizados en una situación determinada son importantes porque su empleo conlleva un coste de oportunidad inherente, la mejor alternativa a la cual se renuncia. Dicho coste puede ser claramente visible (el tiempo de la consulta de un profesional sanitario a repartir entre un número de pacientes) o menos visible (los impuestos de donde proceden los recursos para el sistema sanitario público), pero ya ha calado entre los profesionales del sistema sanitario la idea de que no es admisible soportar un coste desmesurado a cambio de ganancias terapéuticas insignificantes.
No obstante, en el caso concreto de la utilización de la evaluación económica como herramienta de utilidad para el decisor, aún queda campo por donde avanzar. Un primer elemento a considerar sería la formulación de un plan estratégico de largo plazo, consensuado por los diferentes actores del sistema y refrendado por los partidos políticos, sobre formación y prioridades de investigación en esta materia. Los profesionales sanitarios que toman decisiones a un nivel de medio o microgestión no precisan realizar complicados y largos cursos de evaluación económica, pero sí tener unas nociones básicas y saber analizar críticamente la información que contiene este tipo de estudios. Por otra parte, tanto en el medio público como en el privado se requiere cada vez con mayor intensidad la formación de equipos multidisciplinarios y con elevado grado de especialización que sean capaces de elaborar este tipo de trabajos. En el medio público, sería deseable que los responsables de mayor nivel emitieran señales adecuadas sobre la estabilidad de dichos equipos y la elaboración de un plan de investigación centrado en el medio y largo plazo, en el cual se primara la calidad de la investigación realizada y su utilidad para los decisores sanitarios, y no tanto la cantidad.
En segundo lugar, sería oportuno considerar la creación de una base de datos pública sobre costes unitarios de distintos recursos y procedimientos en el medio sociosanitario. Evidentemente, los costes unitarios de un recurso pueden variar de centro a centro, de región a región, pero para realizar estudios comparables entre sí, sería razonable adoptar unos patrones de coste comunes. Estas bases de datos han sido publicadas en otros países y no han suscitado polémica por su publicación ni por su utilización. El mismo comentario es aplicable a la generación y el perfeccionamiento de la información relativa a los instrumentos y bases de datos sobre calidad de vida relacionada con la salud, y la validación de los mismos.
Un tercer elemento de avance consistiría en favorecer, dentro de los ensayos clínicos que se realizan en nuestro país, la recogida de datos sobre la utilización de recursos sociosanitarios y otro tipo de costes sociales. El coste de dicha medida no sería elevado, al menos en la parte que atañe a los costes sociosanitarios, y los posibles beneficios para todas las partes de recoger sistemáticamente este tipo de información serían muy elevados.
Asimismo, los decisores sanitarios pueden ser renuentes a la adopción de nuevas tecnologías de más alto coste, aun siendo razonable la relación entre los recursos empleados y los efectos sobre la salud obtenidos, si no tienen una idea clara de cómo afectará a su presupuesto tal decisión. Por ello, un cuarto factor a reseñar sería que, aunque no forman parte de los análisis de evaluación económica en sentido estricto, cuando se solicite se acompañará la evaluación económica de un estudio de impacto presupuestario, entendiendo por tal el estudio de la variación que supondría en el presupuesto del financiador o financiadores la introducción de una nueva tecnología en los años siguientes a su adopción. El horizonte temporal a considerar podría ser de 1, 3 y 5 años, si bien no existe un estándar y lo ideal sería que el horizonte se consensuara entre el financiador y los autores del estudio.
Para cerrar este epílogo, únicamente quisiéramos reseñar que el objetivo que ha perseguido la elaboración de esta guía es facilitar el trabajo de los profesionales que se plantean realizar un estudio de EETS, y la labor de aquellos decisores que deben analizar el análisis, y la labor de aquellos decisores que deben analizar el contenido de estos estudios recurriendo a una serie de criterios de calidad. Eliminar barreras a la desconfianza mutua y aunar esfuerzos con unas reglas del juego claras supondría un beneficio común para todas las partes y, en último término, para el ciudadano.
El que esta guía quede reducida a un conjunto de buenas intenciones o si realmente se dará de ella un uso práctico en la realización y revisión de los estudios de evaluación económica escapa a la influencia de sus autores. La respuesta queda en manos del regulador y de los decisores públicos y privados.
Lista de comprobaciónEn la tabla 1, basada en los anteriores encabezamientos o dominios, se propone una lista de comprobación que consiste en 25 cuestiones con cuatro posibles respuestas (sí, no, en parte, no procede). Como otras listas, su objeto es revisar con una cierta agilidad una evaluación económica de acuerdo con ciertas reglas o principios metodológicos, que en este caso se derivan de la propuesta realizada en este documento.
Lista de comprobación
| Pregunta de investigación y objetivos del studio | ||||
| 1. ¿El estudio establece claramente su objetivo y la pregunta de investigación? | Sí | No | En parte | No procede |
| 2. ¿La evaluación económica se efectúa de modo general y posteriormente, si los datos lo permiten, en subgrupos de población (edad, sexo, gravedad, niveles de riesgo) en el caso de que haya diferencias relevantes en la efectividad o en los costes entre ellos? | Sí | No | En parte | No procede |
| Perspectiva | ||||
| 3. ¿La evaluación económica incluye tanto la perspectiva social como la del financiador (Sistema Nacional de Salud)? | Sí | No | En parte | No procede |
| 4. ¿Se presentan ambas perspectivas de forma separada y diferenciada? | Sí | No | En parte | No procede |
| Opciones a comparar | ||||
| 5. ¿Se compara la tecnología con, como mínimo, la práctica clínica habitual? | Sí | No | En parte | No procede |
| 6. ¿Se justifica claramente la elección de la opción a comparar? | Sí | No | En parte | No procede |
| Tipos de evaluación | ||||
| 7. ¿Se justifica de forma razonable el tipo de análisis elegido en relación a la cuestión planteada? | Sí | No | En parte | No procede |
| Datos de eficacia/efectividad | ||||
| 8. ¿Se detalla con precisión la fuente utilizada para la obtención de datos de eficacia o efectividad? | Sí | No | En parte | No procede |
| 9. ¿Se detallan con precisión el diseño y los métodos utilizados? | Sí | No | En parte | No procede |
| Medida de resultados | ||||
| 10. ¿Las medidas de resultados seleccionadas son clínicamente relevantes (medida de eficacia/efectividad final)? | Sí | No | En parte | No procede |
| 11. ¿Las escalas sociales de valoración de la calidad de vida relacionada con la salud han sido validadas a partir de una muestra representativa de la población? | Sí | No | En parte | No procede |
| Utilización de recursos y costes | ||||
| 12. ¿Se ajustan los costes recogidos a la perspectiva de análisis seleccionada? | Sí | No | En parte | No procede |
| 13. ¿Se han separado y se detallan de forma adecuada las unidades físicas de los costes y los datos de costes? | Sí | No | En parte | No procede |
| Horizonte temporal de los costes y beneficios | ||||
| 14. ¿Es el horizonte temporal considerado el más adecuado para captar todos los efectos diferenciales de las tecnologías evaluadas sobre la salud y los recursos empleados? | Sí | No | En parte | No procede |
| Modelización | ||||
| 15. En caso de aplicar técnicas de modelaje, ¿se justifica y es transparente la elección del modelo utilizado, así como los parámetros y supuestos clave de éste? | Sí | No | En parte | No procede |
| Descuentos para costes y beneficios | ||||
| 16. ¿Se descuentan los costes y resultados que se producen en el futuro empleando la misma tasa? | Sí | No | En parte | No procede |
| Variabilidad e incertidumbre | ||||
| 17. ¿Se realizó un análisis de sensibilidad? | Sí | No | En parte | No procede |
| 18. ¿Se justificaron los parámetros clave del estudio y la distribución estadística de las variables analizadas en el análisis de sensibilidad? | Sí | No | En parte | No procede |
| Equidad | ||||
| 19. En caso de incorporar argumentos de justicia social en la evaluación (análisis de equidad), ¿se presenta este análisis de forma disgregada al caso principal y son transparentes los argumentos empleados? | Sí | No | En parte | No procede |
| Transferibilidad de resultados | ||||
| 20. ¿Permite el informe extraer conclusiones sobre la transferibilidad o extrapolación de sus resultados a otros contextos? | Sí | No | En parte | No procede |
| Presentación de resultados | ||||
| 21. ¿Se presentan los resultados mediante un análisis incremental (ICER) y a su vez de forma desagregada (costes y resultados de las alternativas)? | Sí | No | En parte | No procede |
| Limitaciones del trabajo | ||||
| 22. ¿Se presentan de manera crítica y transparente las limitaciones o puntos débiles del análisis? | Sí | No | En parte | No procede |
| Conclusiones | ||||
| 23. ¿Las conclusiones del estudio responden a la pregunta de investigación y se desprenden claramente de los resultados obtenidos? | Sí | No | En parte | No procede |
| Conflictos de intereses | ||||
| 24. ¿Se indica quién encarga, apoya o financia el estudio? | Sí | No | En parte | NP |
| 25. ¿Se informa sobre la posible existencia de conflictos de intereses? | Sí | No | En parte | NP |
Esta propuesta es la continuación de un trabajo coordinado por la Unidad de Evaluación de Tecnologías Sanitarias Laín Entralgo de Madrid sobre «Elaboración y validación de instrumentos metodológicos para la evaluación de productos de las agencias de evaluación de tecnologías sanitarias», financiado por el Ministerio de Sanidad y Consumo. Su contenido ha sido publicado previamente como informe (López Bastida J, Oliva J, Antoñanzas F, García-Altés A, Gisbert R, Mar J, Puig-Junoy J. Propuesta de guía para la evaluación económica aplicada a las tecnologías sanitarias. Madrid: Plan Nacional para el SNS del MSC. Servicio de Evaluación del Servicio Canario de la Salud; 2008. Informes de Evaluación de Tecnologías Sanitarias: SESCS No 2006/22).
Ninguno de los participantes, incluyendo tanto a los coordinadores como a los expertos consultados, ha cobrado honorario alguno por su participación en el trabajo, con la salvedad de S. Melany Worbes, que se benefició de una beca de estudios.
Los coordinadores del estudio desarrollan su actividad principal en centros públicos (Servicio Canario de Salud y Universidad de Castilla-La Mancha). En los últimos años han participado en proyectos de investigación e impartido conferencias y cursos financiados tanto con fondos públicos como privados. Ninguno considera que ello afecte a su contribución a esta propuesta.
F. Antoñanzas declara no tener ningún conflicto de intereses que afecte a su contribución de esta propuesta.
A. García Altés declara no tener ningún conflicto de intereses que afecte a su contribución a esta propuesta.
R. Gisbert Gelonch desarrolla su actividad docente en un centro privado, la Universitat de Vic (Fundació Universitària Balmes), aunque parte de su financiación sea pública (Generalitat de Catalunya); también ejerce profesionalmente como economista de la salud en la empresa Oblikue, S.L., de la cual es socio.
J. Mar declara no tener ningún conflicto de intereses que afecte a su contribución a esta propuesta.
J. Puig ha participado en proyectos de investigación e impartido conferencias y cursos financiados tanto con fondos públicos como privados. No considera que ello afecte a su contribución a esta propuesta.
Los autores agradecen a las siguientes personas (mencionadas por orden alfabético) el interés, el conocimiento y el esfuerzo demostrados en la revisión de los borradores preliminares de la propuesta: Manuel Alós (Hospital de Castellón), Gloria Ariza (Agencia Laín Entrago), Xavier Badía (IMS Health), Juan Antonio Blasco (Agencia Laín Entrago), Javier Belaza (Boston), Enrique Bernal (Instituto Aragonés de Ciencias de la Salud), Lourdes Betegón, Lluís Bohigas (Departament de Salut, Generalitat de Catalunya,), Max Brosa (Oblikue), Juan Cabasés (Universidad Pública de Navarra), Rafael Cabrera (Swedish Orphan A/S), David Casado (Universitat Pompeu Fabra), Miguel Ángel Casado (PORIB), Daniel Callejo (Agencia Laín Entrago), Belén Corbacho (AETSA), Francesc Cots (Hospital del Mar), Tatiana Dilla (Lilly), María Dolors Estrada (AATRM), Amaya Echevarría, David Epstein (University of York), Olga Espallardo (Serono-Merck), Jaime Espín (Escuela Andaluza de Salud Pública), Jordi Espinàs (semFYC), Paloma Fernández Cano (MSD), Montserrat Figueras (Novartis), Sandra Flores (AETSA), Ma Dolores Fraga (Hospital General La Mancha-Centro), José Manuel Freire (Escuela Nacional de Sanidad), Leticia García (Escuela Andaluza de Salud Pública), Pedro Gómez (agencias de evaluación de tecnologías sanitarias), Beatriz González (Universidad de Las Palmas de Gran Canaria), Mª Asunción Gutiérrez (OSTEBA), Iñaki Imaz (AETS), Alberto Infante (Ministerio de Sanidad y Consumo), Juan Luis Lapuente (OSTEBA), Juan del Llano (Fundación Gaspar Casal), Rosa López (Ministerio de Sanidad y Consumo), Marta López de Argumedo (OSTEBA), Soledad Márquez (AETSA), Carlos Martín (Agencia Laín Entrago), José Martín (Universidad de Granada), Francisco Martos (Universidad de Malaga), Gloria Oliva (AATRM), Ana Ortega (Servicio de Farmacia, Clínica Universitaria, Universidad de Navarra), Vicente Ortún (Universidad Pompeu Fabra), Ramón Orueta (semFYC), Salvador Peiró (Escola Valenciana d’Estudis de la Salut), Isabel Pérez (GSK), José Luis Pinto (Universidad Pablo de Olavide), Carme Piñol (Bayer), Carlos Polanco (IMS Health), Francecs Puigventós (Hospital Son Dureta), José Manuel Rodríguez (Medtronic), Joan Rovira (Universidad de Barcelona), Javier Rejas (Pfizer), Oliver Rivero (Oxford University), Alberto Ruano (AVALIA-T), Carlos Rubio (Health Value, Health Economics and Research of Outcomes Consulting), Santiago Rubio (Escuela Nacional de Sanidad), Ginés de Rus (Universidad de Las Palmas de Gran Canaria), José Antonio Sacristán (Lilly), Pedro Luis Sánchez (Farmaindustria), Víctor Sarmiento (AETSA), Javier Soto (Pfizer) y Jordi Vilaseca (semFYC).
Agradecemos especialmente a Susana Melany Worbes la revisión efectuada de las guías de evaluación económica, y a Pedro Serrano (Servicio Canario de Salud) su constante apoyo y ánimo, sin los cuales esta propuesta no habría visto la luz.
Los autores somos responsables exclusivos de su contenido, así como de cualquier error u omisión que pudiera aparecer.