Introducción
Tras las últimas transferencias sanitarias, el Sistema Nacional de Salud (SNS) está fragmentado en 17 servicios de salud. Su tamaño es muy desigual, como lo demuestran las diferencias de población entre algunas comunidades autónomas (CCAA) (la población de Andalucía es 26,5 veces la de La Rioja). La oferta, la utilización y el acceso a la atención sanitaria presentan desigualdades que son objeto de atención en este artículo. Paralelamente a la fragmentación del SNS, se ha perdido uniformidad en las fuentes de información esenciales para conocer, calibrar y comparar territorialmente los logros sanitarios. Algunas de esas desigualdades son más visibles que otras. Las que afectan a la infraestructura física (camas, hospitales, equipamiento) se pueden medir fácilmente, y el sistema de información permite realizarlo. Otras son menos visibles, tanto por los matices ocultos en los datos y las diferentes definiciones (cartera de servicios, cobertura de los programas) como por la ausencia de información. En este artículo reflejamos la desigualdad territorial en las dotaciones de recursos materiales, humanos y tecnológicos y también, hasta donde es posible, las desigualdades menos visibles de utilización y acceso, con especial referencia a los grupos vulnerables de población (discapacitados, mujeres). El diagnóstico de la desigualdad tiene como referente la situación de la década anterior, y se pretende establecer el signo de la tendencia, convergente o divergente, según los casos. Diferenciamos entre los dispositivos público y privado. En el apartado final concluimos y ofrecemos algunas recomendaciones sobre las prioridades de investigación y el diseño de políticas.
Desigualdades en atención primaria
Dotaciones de infraestructura física y organizativa
La implantación del nuevo modelo de atención primaria ha tenido una evolución desigual por CCAA, y ha generado diferencias regionales en el acceso a las prestaciones complementarias a las tradicionales. La dotación de unidades de apoyo, pese a haber aumentado en los últimos años, muestra unas significativas divergencias territoriales. No obstante, es difícil evaluar hasta qué punto estas diferencias han implicado desigualdades de calidad en la atención prestada*.
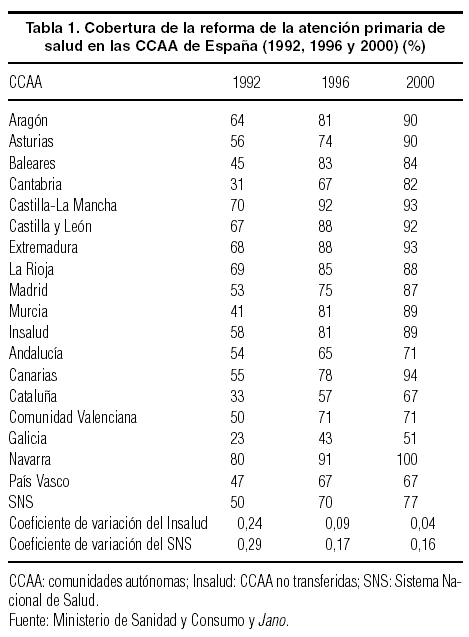
La tabla 1 muestra la evolución del proceso de reforma de la atención primaria entre 1996 y 2000, a partir de los datos obtenidos de una misma fuente**. El retraso en la implantación del nuevo modelo ha sido notorio en Galicia y Cataluña y más acusado entre las CCAA que recibieron las competencias con anterioridad a 2002, salvo Navarra, que ha sido la comunidad que más velocidad imprimió a la reforma. En el grupo del antiguo Insalud-Gestión Directa, Cantabria destaca como la comunidad más retrasada en dicho proceso, frente a Castilla-La Mancha, que ya en 1992 alcanzaba el 70%. Las desigualdades regionales, medidas por el coeficiente de variación, se han ido reduciendo durante los noventa, a mayor ritmo en el ámbito del antiguo Insalud.
*Los equipos de atención primaria, pilares organizativos del primer nivel de atención sanitaria, cuentan con la colaboración de las unidades de apoyo en la ejecución de los programas de salud. Estas unidades, compuestas por dispositivos mixtos, velan por la coordinación entre la atención primaria y la atención especializada y desarrollan programas de atención de demandas sanitarias de la población insuficientemente satisfechas. En este contexto se enmarcan las unidades de salud bucodental, que realizan funciones de exploración y prevención odontológica a los niños y a las niñas, las unidades de atención a la mujer, encargadas de la atención al embarazo, el parto y el puerperio, la planificación familiar y las enfermedades ginecológicas prevalentes, o los equipos de soporte de atención domiciliaria, entre otros, cuyos objetivos consisten en mejorar la atención prestada en el domicilio de los pacientes y en potenciar este entorno como lugar de atención1.
**El proceso de transferencias sanitarias iniciado en 1981 ha dado como resultado una diversidad en los sistemas de información que hace difícil, cuando no imposible, la obtención de cifras homogéneas para todas las CCAA. Algunos de los porcentajes incluidos en la tabla 1 varían cuando se consultan otras fuentes. Por ejemplo, según la Memoria de la Consejería de Salud de la Junta de Andalucía, el porcentaje de población andaluza cubierta por equipos de atención primaria en el año 2000 se elevaba hasta el 87%. Las discrepancias en las cifras también alcanzan a las antiguas CCAA de Insalud-Gestión Directa (según la página web del gobierno de Aragón, el porcentaje correspondiente a 2000 es del 98%).
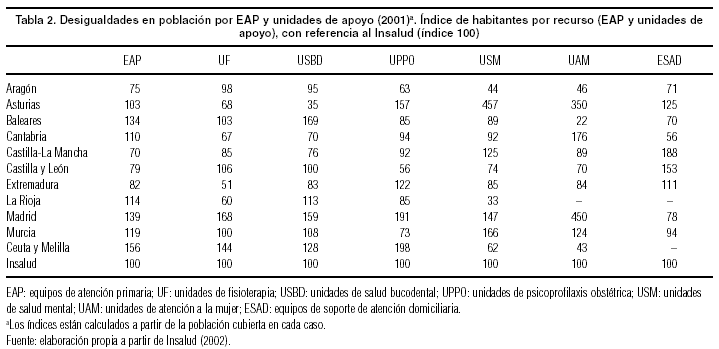
Como se ha señalado, la implantación de la reforma no se ha completado en todas las CCAA. Pero las desigualdades interregionales son especialmente notorias en la dotación de unidades de apoyo. Aunque en este caso sólo disponemos de información para el antiguo Insalud1, los datos muestran la importante variabilidad en la oferta pública de estos servicios. La tabla 2 muestra las razones poblacionales por equipos de atención primaria (EAP) y unidades de apoyo, calculados como índices sobre la media del Insalud. Por citar algunos ejemplos, en salud mental y atención a la mujer, la comunidad autónoma peor dotada presenta una razón más de 4 veces superior a la media (Asturias en el primer caso y Madrid en el segundo). La Rioja carece de unidades de atención a la mujer y de equipos de soporte de atención domiciliaria, y en muchos casos sólo se dispone de una unidad por comunidad autónoma. Madrid se encuentra, en general, entre las CCAA peor dotadas, y Aragón entre las que presenta una mayor oferta relativa.
Además, algunos de estos servicios, como la salud bucodental, la salud mental y la planificación familiar, carecen de una normativa específica que fije criterios de asignación, lo que conduce a una mayor heterogeneidad en sus prestaciones.
Las desigualdades también afectan a otros servicios, como las unidades de urgencia (061 y unidades móviles de emergencia) o el número de procesos de cirugía menor, que a finales de los noventa se incluyó entre las prestaciones de atención primaria como forma de mejorar el acceso de los usuarios a intervenciones que requerían una tecnología simple. Pero de nuevo se carece de una información completa que permita valorar la magnitud de las diferencias interterritoriales.
Profesionales sanitarios
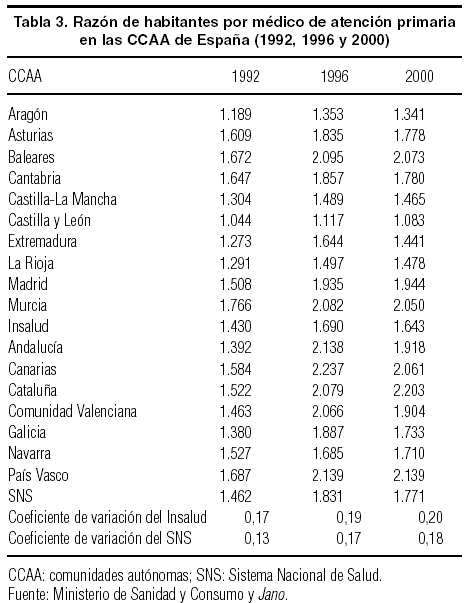
Durante la última década se han producido discretos incrementos en todo el personal adscrito a la atención primaria, si bien el aumento registrado en el personal sanitario ha sido relativamente menor, dado que buena parte del ya existente se ha reconvertido al nuevo modelo. No obstante, el crecimiento de los recursos personales ha sido inferior al del número de personas con tarjeta sanitaria, lo que ha contribuido a empeorar las razones (cocientes) de población asignada (tabla 3). Los datos referidos al año 2000 muestran una ligera mejora en dichas razones en comparación con la situación que se registraba a mediados de los noventa.
Las desigualdades interterritoriales en número de habitantes por médico han aumentado levemente entre 1992 y 2000, y son ligeramente superiores en el ámbito del antiguo Insalud. Castilla y León y Aragón tienen mejor dotación relativa durante todo el período, y Murcia y el País Vasco se encuentran entre las peor dotadas, junto con Cataluña y los territorios insulares. En cualquier caso, no se trata de desigualdades espectaculares.
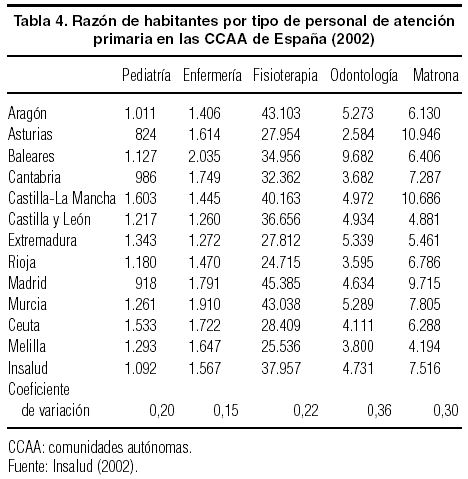
Pero las desigualdades van más allá de los médicos generales. La tabla 4 confirma la existencia de desigualdades interterritoriales en las razones poblacionales para el resto del personal de atención primaria, especialmente odontólogos y matronas de área, al menos en el ámbito del antiguo Insalud. Así, en materia de salud bucodental infantil, la comunidad autónoma peor dotada (Baleares) dispone de un odontólogo por cada 9.682 niños, cifra 3,7 veces superior a la correspondiente a la comunidad mejor dotada (Asturias). Las diferencias en la oferta de personal no siempre favorecen a las mismas CCAA, como lo demuestran las cifras de mujeres entre 14 y 65 años de edad por matrona. Asturias es la comunidad peor dotada, con una razón más de 2 veces superior a la de Melilla o Castilla y León. Por su parte, el número de niños/as por pediatra indica que Asturias y Madrid son las CCAA relativamente mejor dotadas, frente a Castilla-La Mancha, Ceuta y Extremadura*. Por lo que respecta al personal de enfermería de los EAP, las diferencias oscilan entre los 1.260 habitantes por profesional en Castilla y León y los 2.035 habitantes de Baleares. A pesar de la notable diferencia entre ambas CCAA, en este caso hay una menor dispersión interregional que para el resto de los grupos de profesionales.
Cobertura de programas asistenciales
La cobertura de los programas asistenciales y de prevención se ha ido ampliando en todas las CCAA españolas durante los años noventa. Sin embargo, se carece de información homogénea y actualizada que permita medir de manera precisa las diferencias que aún persisten. Las desigualdades territoriales son patentes y significativas en la cobertura y el acceso a algunos programas, como en el caso del cribado poblacional del cáncer de mama2. Desde 1990, año en que empezó Navarra, se han implantado progresivamente programas de cribado en todo el territorio español. Pero su efectividad, aproximada mediante las tasas de participación (número de mujeres examinadas por 100 citaciones válidas), es muy variable (entre el 57,2% en el área IV de Asturias y el 90% del área de salud de Lorca). Lo mismo ocurre con las tasas de detección sobre las cifras de incidencia2.
Según el catálogo de programas desarrollados por las CCAA, en el año 1998 existían acciones organizadas y coordinadas en alguna de las áreas de prevención y promoción de la salud de las mujeres, los niños, las niñas y los adolescentes en todas las comunidades. Sin embargo, se acusa una elevada heterogeneidad entre ellas, debido entre otros factores a la diferente nomenclatura que cada comunidad utiliza para designar sus actuaciones. En el área de salud de la mujer**, se constata una diferencia significativa entre las CCAA: Andalucía, Cantabria, Cataluña o Extremadura incluyen líneas de actuación específicas en la mayor parte de las actividades; otras, como Aragón, Murcia, La Rioja y, en menor medida, Baleares, Castilla-La Mancha o Galicia, se limitan a un rango de subprogramas mucho menor. Respecto a la prevención y la promoción de la salud del niño, el panorama es similar, exceptuando el caso de La Rioja, que ha diseñado líneas de actuación en todos los subprogramas de salud infantil. Se desconoce si los programas mencionados están completamente implantados o en fase de implantación, aunque es probable que, de conocerse esta información, se observasen diferencias regionales significativas. Los grupos de población a los que se dirigen estas medidas también difieren, especialmente en los programas destinados al niño sano.
*En este caso, no obstante, los usuarios pueden elegir entre ser atendidos por el médico de familia o por el pediatra.
**En esta área se incluyen diversas actividades o subprogramas sobre diferentes aspectos: embarazo, diagnóstico prenatal, diagnóstico de metabolopatías, infertilidad, planificación familiar, interrupción del embarazo, atención a la menopausia, prevención del cáncer genital y de mama, enfermedades de transmisión sexual o prevención de la violencia.
Desigualdades en atención especializada
Las desigualdades visibles. Infraestructura física y dotación tecnológica de las CCAA españolas
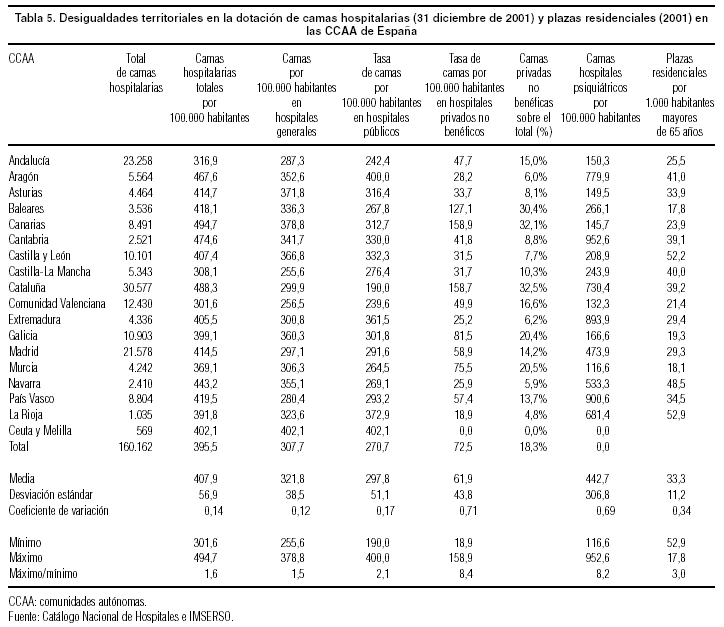
Camas. Tras el largo proceso de redimensionamiento hospitalario para reducir el número de camas, la dotación actual sigue siendo desigual entre CCAA (tabla 5), particularmente en las dotaciones geriátricas, y más aún en las psiquiátricas. Es particularmente notable la desigualdad que tiene la oferta privada no benéfica en las distintas CCAA. Su coeficiente de variación (0,77) supera con creces al de otros recursos. Además de Cataluña, con una larga tradición de dispositivo privado concertado, las 2 CCAA insulares se sitúan en el extremo más dotado. En el otro extremo están Ceuta y Melilla, La Rioja y Aragón.
En los últimos años, el sector hospitalario privado está creciendo* y posicionándose en segmentos de mercado de financiación privada de alta especialización (tecnología diagnóstica, centros oncológicos, de rehabilitación, de cirugía estética), aprovechando las carencias de la red pública para firmar conciertos complementarios que reduzcan eventualmente las listas de espera quirúrgicas. Un nuevo fenómeno que se perfila en España es la creación de redes privadas de asistencia vinculadas a compañías aseguradoras.
*En 2001, 7 de los 13 hospitales que se dieron (genuinamente) de alta en España, excluyendo las redefiniciones de centros preexistentes, son privados no benéficos y sólo uno de ellos es hospital general.
Alta tecnología médica. Las dotaciones de aparatos de alta tecnología médica (ATM) constituyen una excelente ilustración de las desigualdades territoriales y de las relaciones entre lo público y lo privado, por sus implicaciones en el acceso a los medios diagnósticos y terapéuticos avanzados y por ser un indicador del potencial de las CCAA para la formación de posgrado y la investigación biomédica. El proceso de adopción de alta tecnología médica3 se caracteriza por lo siguiente: a) su adopción inicial por parte del sector privado y su posterior difusión a los centros públicos, y b) alta concentración territorial en las etapas de difusión temprana (posteriormente, las dotaciones se homogeneizan). En 1992, Madrid y Barcelona concentraban 13 de los 30 aceleradores lineales de partículas del país, en 2001 todas las CCAA, salvo La Rioja, tienen al menos uno. Como resultado de este proceso, las dotaciones de ATM son todavía muy desiguales entre las CCAA, particularmente las más novedosas, pero se distribuyen más homogéneamente que hace 10 años4.
Los recursos humanos del Sistema Nacional de Salud
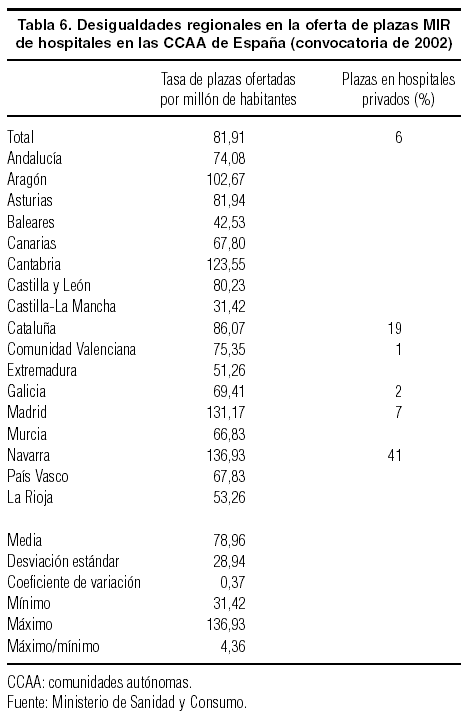
Hay una tendencia a largo plazo hacia la homogeneidad numérica territorial de los recursos humanos del sistema. La oferta universitaria se ha ido extendiendo, salvo para los estudios de medicina5 y, consiguientemente, la distribución de profesionales colegiados es más homogénea que hace 2 décadas. La oferta de especialización de posgrado en los hospitales, sin embargo, sigue estando territorialmente muy concentrada en algunas ciudades y centros acreditados. Cada una de las 50 provincias tiene al menos un hospital con acreditación para la formación MIR, pero este dato encubre la enorme concentración territorial de la oferta y el peso diferencial de los centros privados en esas tareas formativas (tabla 6). En estos centros es donde se adoptan las nuevas tecnologías y se difunden al resto del sistema.
Las desigualdades menos visibles. Entre el dominio público y la iniciativa privada. Utilización, acceso y necesidades no cubiertas
Hay desigualdades llamativas, como las que hemos presentado en el apartado anterior, y también hay otras ocultas o difícilmente detectables que se refieren a la satisfacción de los pacientes, al acceso o el grado de cobertura de necesidades de la población general y de grupos vulnerables. El déficit de bases de datos nacionales homogéneas y la falta de comparabilidad de las publicadas por los servicios regionales de salud, que con frecuencia ocultan más de lo que muestran, hace de la tarea un reto difícil. El conocimiento de las desigualdades no es de dominio público.
Empezamos apuntando un síntoma: sólo el 14% de los funcionarios de MUFACE eligen la red pública como entidad aseguradora, el resto opta por una de las 14 aseguradoras privadas concertadas. Esta inmensa mayoría se ha mantenido en el tiempo, a pesar de las supuestas mejoras y reformas del dispositivo público.
La disponibilidad tecnológica en un territorio no impide, en principio, que mediante un ejercicio de coordinación se consiga una igualdad de acceso al uso de esa tecnología cuando está indicada. Para ello se han creado el fondo de cohesión y los mecanismos de desplazamiento de pacientes a centros de referencia fuera de su comunidad autónoma. Un caso paradigmático es el de los trasplantes, una oferta de servicios de máxima complejidad que se autoorganiza a través de la Organización Nacional de Trasplantes. España tiene la mayor tasa de trasplantes hepáticos por millón de habitantes de los países desarrollados (23,6 en 2000, el doble de Francia y más del doble que Alemania). En 2001, 11 de las 17 CCAA tienen equipos propios de trasplante hepático. Los residentes en las comunidades donde no se trasplanta tienen una tasa de indicaciones (26,7 por millón de habitantes en 2001) muy inferior a la de las comunidades trasplantadoras (48,2). Algo similar ocurre respecto al trasplante de corazón6.
Las desigualdades territoriales en la oferta de servicios sanitarios, aunque tangibles, son menores que en el ámbito sociosanitario. Según un estudio reciente del IMSERSO7, la oferta de plazas residenciales para las personas mayores presenta grandes desigualdades territoriales (tabla 5). La Rioja, con 52,9 plazas por cada 1.000 personas mayores, triplica la tasa de Baleares. El coeficiente de variación (0,34) es mayor que el de camas hospitalarias, aunque menor que el de las nuevas tecnologías diagnósticas. El sector privado protagoniza tanto la provisión como la financiación, 74 de cada 100 plazas son gestionadas por el sector privado, de las cuales sólo 15 son concertadas con el sector público. Por el otro extremo, sólo 26 de cada 100 plazas residenciales son gestionadas y financiadas, parcialmente, por el sector público.
Todavía mayor, aunque menos visible, es la desigualdad de utilización y acceso a los servicios sanitarios y sociales. En España hay más de medio millón de personas que necesitan algún tipo de servicio sanitario o social y aún no lo han recibido8, lo que representa una tasa de 16 por 1.000 habitantes. Aunque este indicador está basado en respuestas subjetivas a una encuesta, la desigual distribución por CCAA de esta brecha de necesidades no cubiertas alerta sobre la necesidad de pautas e intervenciones de la Administración para mejorar la equidad. El coeficiente de variación regional de la tasa de necesidad no cubierta es de 0,4, muy superior al de dotaciones de recursos humanos y de equipamientos; la tasa oscila entre 5,9 (Navarra) y 30,9 (Murcia)*.
*Excluimos el dato de La Rioja, por poco verosímil (tasa de 0,3) y Ceuta y Melilla por motivos de homogeneidad con el resto del análisis.
La desigualdad de género se superpone a la territorial. El porcentaje de personas con discapacidades que declaran tener necesidades no cubiertas de atención sanitaria o social no sólo varía entre CCAA, también es desigual por géneros. La discriminación femenina es mayor en el grupo poblacional menor de 65 años. A partir de esta edad, los datos de la Encuesta de Discapacidades presentan una problemática muy variable entre CCAA, si bien los errores de muestreo impiden cualquier inferencia fiable por comunidades. El 10% de los hombres menores de 65 años con discapacidades y el 13% de las mujeres tienen necesidades de cuidado no cubiertas. Este porcentaje es del 12% para ambos sexos y la población mayor de 65 años. La variabilidad entre CCAA es muy notoria, con coeficientes de variación regional de las tasas de necesidades no cubiertas de 0,4, similares a los de las dotaciones tecnológicas.
Conclusiones y recomendaciones
Hay diferencias regionales, en muchos casos notables, en la oferta pública de servicios sanitarios puestos a disposición de los usuarios. Si bien en la última década se ha producido una evolución convergente en la mayor parte de los indicadores disponibles, aún persiste una desigualdad significativa en ciertos aspectos, como las prestaciones complementarias a las tradicionalmente prestadas por la atención primaria, la cobertura de programas asistenciales de carácter preventivo o la disponibilidad de alta tecnología médica. Las diferencias registradas en estas prestaciones, que han constituido hasta ahora un elemento diferencial de calidad, son relevantes en tanto limitan el acceso a una parte de la población a los diagnósticos y tratamientos que pueden retrasar la muerte y mejorar notablemente la calidad de vida. La pregunta relevante es hasta qué punto la configuración del nuevo fondo de cohesión garantiza la solución a este problema, en tanto su alcance, en términos financieros y de cobertura de actividades, resulta bastante limitado.
El sector privado aprovecha, además, las oportunidades de expansión que le brinda el sistema público para captar clientes que buscan evitar las listas de espera o acceder a servicios insuficientemente prestados por el SNS, algunos de ellos de gran relevancia (tratamientos altamente especializados, asistencia sociosanitaria), lo que implica un serio riesgo para la equidad. En este sentido, el aumento de la oferta pública, con el consiguiente incremento en el gasto sanitario, quizá debería compensarse con mayores tasas de concertación con el sector privado que supusieran el aprovechamiento de los recursos materiales y humanos de dicho sector, si bien deberían ir acompañadas de los mecanismos necesarios para garantizar la igualdad en el acceso.
Las desigualdades señaladas en este artículo no son únicamente territoriales; también afectan de manera especial a los grupos de población más vulnerables (niños, ancianos, mujeres). Las desigualdades de género no siempre se dan únicamente en el acceso a la asistencia, sino también, y de forma muy notoria, en el papel que desempeñan las mujeres como prestadoras de cuidados. Sin perjuicio de que a largo plazo pudiera producirse un cambio en los modelos sociales que alterase el papel de los hombres y las mujeres en este ámbito, parece necesario una función más activa por parte del sector público en el desarrollo de los dispositivos asistenciales sociosanitarios.