La comprensión de la calidad, los costes y los resultados de los servicios de salud obliga a conocer con precisión la morbilidad de la población. La medida de la morbilidad atendida en una población y su relación con los servicios recibidos es una tarea pendiente. El objetivo de este artículo es presentar la experiencia de utilización de los grupos de riesgo clínico (clinical risk groups [CRG]) como sistema de medida de la morbilidad atendida en una organización sanitaria integrada (OSI).
MétodosSe estudia la población de una comarca (unas 120.000 personas) atendida por una OSI durante los años 2002–2005. Se utilizan los CRG como sistema de medida de la morbilidad poblacional. Se efectúa un análisis descriptivo de las diferentes posibilidades de utilización que ofrece este sistema.
ResultadosEl 15,5% de la población presenta una o más enfermedades crónicas dominantes, un 9% presenta enfermedades agudas significativas, un 7% presenta enfermedades crónicas menores y un 0,5% enfermedades muy graves. Entre 2002 y 2005, en un 8% de la población se identifica la aparición de alguna enfermedad crónica. La carga de enfermedad se incrementa con la edad, pero en cualquier grupo de edad al menos un 40% de las personas permanecen sanas. La comorbilidad en enfermedades crónicas es un factor determinante en la explicación del consumo de recursos sanitarios.
ConclusionesLos CRG son una herramienta que facilita el análisis a diferentes niveles para la gestión clínica y, por su configuración, permiten una mejor comprensión de la utilización, los costes y la calidad del conjunto de servicios recibidos por una población.
Understanding the quality, costs and outcomes of healthcare services requires precise determination of the morbidity in a population. Measurement of morbidity in a population and its association with the services provided remains to be performed. The aim of this article was to present our experience of using clinical risk groups (CRGs) to measure morbidity in an integrated healthcare organization (IHO).
MethodsWe studied the population attended by an IHO in a county (approximately 120,000 patients) from 2002 to 2005. CRGs were used to measure morbidity. A descriptive analysis was performed of the population's distribution in CRG categories and utilization rates.
ResultsOne or more chronic diseases was found in 15.5% of the population, significant acute illness was found in 9%, minor chronic diseases was found in 7% and very severe diseases was found in 0.5%. Between 2002 and 2005, the number of individuals with chronic disease increased by 8%. The burden of illness increased with age. However, at all ages, at least 40% of the population remained healthy. Comorbidity in chronic illnesses was a crucial factor in explaining healthcare resource utilization.
ConclusionsThe CRG grouping system aids analysis at different levels for clinical administration. Due to its composition, this system allows better understanding of the use, costs and quality of the set of services received by a population.
La medida de la casuística ha sido una de las aplicaciones relevantes en el campo de la gestión y de la financiación sanitarias desde la década de 1990. En el ámbito de la hospitalización, el objetivo de medida se centraba en una mejor comprensión de la calidad y de los costes asociados a determinados diagnósticos. En la práctica y en su evolución posterior, los sistemas de medida de la casuística (los grupos relacionados con el diagnóstico, fundamentalmente) tratan de agrupar casos con un consumo de recursos homogéneo y que al mismo tiempo sean significativos clínicamente1,2. Esta orientación a la medida de la actividad de hospitalización no ha tenido el mismo éxito respecto a la actividad ambulatoria.
Además de medir la actividad, la necesidad de comprender la morbilidad poblacional atendida ha dado lugar a múltiples procedimientos, conocidos como «sistemas de ajuste de riesgo». Al principio, estos sistemas iban dirigidos a introducir los incentivos adecuados para evitar las prácticas de selección de riesgos en entornos de seguro privado. En la práctica han evolucionado, agrupando la morbilidad poblacional atendida, y permiten clasificar a cada ciudadano en uno o varios grupos de morbilidad similares, según la aproximación metodológica. De este modo pueden entenderse la utilización, los costes y los resultados en función de la morbilidad atendida en cualquier nivel, ya sea en hospitales, atención primaria o atención sociosanitaria3–5.
La relevancia de la medida de la morbilidad es todavía mayor cuando se desarrollan organizaciones sanitarias integradas (OSI), que aúnan todos los ámbitos de la oferta asistencial bajo una misma organización. Esta evolución está impulsada en ocasiones por las administraciones del sistema de salud mediante la utilización del mecanismo de pago capitativo como sistema de asignación de recursos6–8.
La necesidad de dirigir el enfoque de las OSI hacia la población que cubren implica necesariamente un nuevo enfoque de los sistemas de información, que han de ser capaces de integrar los datos sobre la atención prestada y proporcionar información sobre el estado de salud de la población asignada, pero sobre todo han de identificar los problemas de salud y los individuos que han de ser objeto de especial atención. En los últimos años se han desarrollado diversos sistemas de clasificación de pacientes orientados precisamente a resolver estas necesidades de información. Entre los más conocidos se encuentran los adjusted clinical groups (ACG), los diagnostic cost groups (DxCG) y los clinical risk groups (CRG)5,9,10.
Los grupos de riesgo clínico, o CRG, fueron desarrollados en el año 199911 y se utilizan para clasificar las personas en categorías clínicas mutuamente excluyentes a partir de la información de todos los contactos en cualquier ámbito asistencial. Los CRG pueden utilizarse, entre otras aplicaciones posibles, para los siguientes fines: a) el seguimiento de las tasas de prevalencia de enfermedades crónicas; b) comprender los patrones de utilización y consumo de servicios; c) desarrollar aplicaciones de ajuste de riesgos y precios, y d) relacionar consumo, satisfacción y medidas de calidad asistencial desde el punto de vista del paciente.
El objetivo de este artículo es presentar la experiencia de utilización de los CRG como sistema de medida de la morbilidad atendida en una organización sanitaria integrada durante los años 2002-2005.
MétodosÁmbito geográfico, asistencial y poblaciónEl presente estudio se desarrolla en un entorno geográfico y sanitario específico: en la comarca Baix Empordà12 (Girona) y en el marco de una OSI de provisión de servicios sanitarios y sociosanitarios, los Serveis de Salut Integrats Baix Empordà (SSIBE)13–15. La comarca está formada por 36 municipios y una población aproximada de 118.074 habitantes, según el padrón de 2005. Esta población tiene una edad media de 40,5 años, el 18,1% tiene más de 64 años y el 16% es menor de 16 años; el 50,2% son hombres. La tasa de inmigración se sitúa alrededor del 15%; mayoritariamente de origen magrebí. La renta disponible por persona en el año 2002 era de 13.200 euros12. En la comarca sólo hay un centro, el Hospital de Palamós, que en el período analizado disponía de 100 camas para enfermos agudos y 50 de atención sociosanitaria. Respecto a la atención primaria, la comarca está dividida en cinco áreas básicas de salud (ABS). El Hospital de Palamós y cuatro ABS están gestionados por SSIBE. Se incluyen todas las personas residentes en la comarca, independientemente de que contacten con nuestra organización o no en cada uno de los años analizados. Consideramos residentes a todos los asegurados del CatSalut asignados a nuestra comarca y a las personas que tienen asignados centro de salud y médico de familia en SSIBE, aunque no estén empadronadas en la comarca. No se dispone de información de la actividad de atención primaria del ABS no gestionada por SSIBE, aunque sí contamos con los registros de atención especializada prestada a su población. Por ello, los datos de morbilidad están referidos a la población de las cuatro ABS cuya asistencia está cubierta completamente por la OSI (unas 90.000 personas según el año analizado).
El sistema de información de SSIBE integra el fichero único de pacientes para toda la actividad en cualquiera de los ámbitos asistenciales (atención primaria, atención especializada o atención sociosanitaria) y el fichero de actividad asistencial codificada en la Clasificación Internacional de Enfermedades, novena revisión modificada clínica (CIE-9 MC), con carácter descentralizado por parte de los profesionales directamente implicados en la asistencia. El registro de actividad de SSIBE incluye todos los contactos con la organización. La identificación unívoca de cada contacto permite la asignación de costes.
Sistema de agrupación de pacientesLos CRG utilizan todos los códigos CIE-9 asignados a una persona durante un período determinado (generalmente un año) para clasificarla en un grupo de estado de salud clave definido jerárquicamente. La lógica de los CRG se basa en un proceso de cinco fases:
- –
Fase 1: se crea un perfil de enfermedades presentes y un registro histórico de intervenciones médicas.
- –
Fase 2: para cada órgano, se identifica la enfermedad crónica significativa con tratamiento activo.
- –
Fase 3: para cada órgano, se determina la gravedad de la enfermedad crónica más significativa.
- –
Fase 4: se mezcla la enfermedad crónica significativa bajo tratamiento activo y su gravedad para encontrar el CRG base y el grado de gravedad para el paciente.
- –
Fase 5: el CRG base y la gravedad se consolidan en tres grados sucesivos de agregación.
Estas fases se producen siguiendo una lógica clínica, en especial respecto a las múltiples comorbilidades y los grados de gravedad asociados. En el modelo concurrente, al final del proceso de agrupación se obtienen 1.099 CRG, mutuamente excluyentes. Estos CRG pueden agruparse en tres niveles, que se denominan ACRG1 (441 grupos), ACRG2 (176 grupos) y ACRG3 (46 grupos)11,16,17. Las diferentes categorías son claramente identificables desde un punto de vista clínico, y al ser mutuamente excluyentes facilitan el análisis de diferentes parámetros, como el consumo de recursos asistenciales, el consumo farmacéutico asociado, los costes incurridos, etc.
El programa de CRG termina clasificando a las personas en uno de los siguientes estados de salud (ACRG3 sin grados de gravedad): 1) sano (ACRG3 10-16); 2) enfermedad aguda significativa (ACRG3 20-23); 3) enfermedad crónica menor única o múltiple (ACRG3 31-32); 4) enfermedades crónicas moderadas (ACRG3 41-44); 5) enfermedades crónicas dominantes (ACRG3 51-56); 6 y 7) múltiples enfermedades crónicas dominantes (ACRG3 61-66 y ACRG3 71-76); 8) enfermedad neoplásica avanzada (ACRG3 81-85); y 9) enfermedades catastróficas (ACRG3 91-96).
La lógica del programa de CRG está orientada a la detección de enfermedades que determinan una necesidad de atención mayor. Por tanto, en el proceso de agrupación, las categorías de sanos son las últimas en asignarse. Una de las aportaciones más importantes del modelo concurrente es la distribución en seis categorías diferentes de la categoría healthy del modelo estándar (las categorías 10-16).
Las categorías 12-16 agrupan problemas diversos de salud, relacionados con síntomas y signos diversos en los diferentes sistemas orgánicos más que con una enfermedad concreta. El ACRG3 10 (sanos [healthy]) es el penúltimo en el proceso de asignación e incluye a los pacientes que presentan problemas de salud y no pueden clasificarse en ninguno de los anteriores.
Finalmente tenemos el ACRG3 11 (sanos no usuarios [healthy non-user]), quizás el más interesante, pero al mismo tiempo el que por su denominación puede generar mayor confusión. Esta categoría trata de diferenciar a las personas sanas que utilizan el sistema de las que no lo hacen. A pesar de todo, en la lógica del agrupador ésta es una categoría residual, es decir, se asigna a los potenciales usuarios a quienes no se les ha incorporado ninguna información clínica mediante códigos CIE-9 o cuya información incorporada es tan escasa que no permite establecer un perfil mínimo de estado de salud. Aquí se incluyen las personas que realmente no contactan con el sistema de salud, y las que lo utilizan de manera casi testimonial.
Los CRG permiten un análisis centrado en enfermedades concretas y comorbilidades. Para realizar este análisis hemos elegido la diabetes mellitus. Para ello, se han seleccionado los 21 CRG base de pacientes diabéticos en función de las comorbilidades presentes. Estos 21 CRG base se dividen en un total de 104 CRG diferentes cuando se tiene en cuenta la diferente gravedad que incluye el sistema.
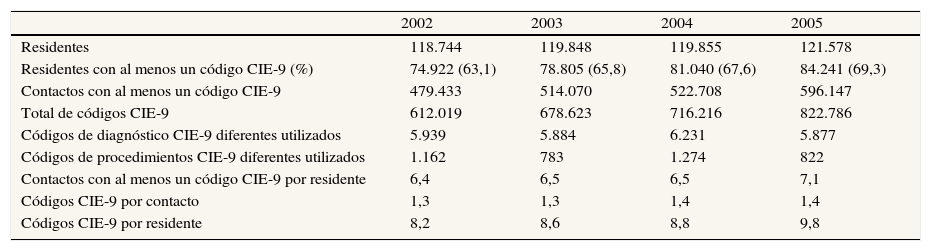
Metodología de trabajo y análisis estadísticoSe elaboró una base de datos anónimos según las especificaciones de los CRG18, que incluía identificación del paciente (número de identificación único, edad y sexo) y los códigos CIE-9 referidos a los contactos realizados con nuestra organización. El análisis partió de bases de datos correspondientes a los años 2002, 2003, 2004 y 2005. En la tabla 1 se muestran los datos de población, contactos y codificación referentes a los años del estudio. Se utilizó la versión 1.2B del agrupador, y se muestran los resultados del modelo concurrente18. Se efectúa un análisis descriptivo de la distribución de la población en categorías de CRG por frecuencias, globalmente y por ABS, por edad y sexo. El manejo de la base de datos y su análisis se ha efectuado con Business Objects, MS Access, MS Excel y SPSS versión 15.
Población de la comarca del Baix Empordà: información de actividad e información clínica recogida, por años
| 2002 | 2003 | 2004 | 2005 | |
| Residentes | 118.744 | 119.848 | 119.855 | 121.578 |
| Residentes con al menos un código CIE-9 (%) | 74.922 (63,1) | 78.805 (65,8) | 81.040 (67,6) | 84.241 (69,3) |
| Contactos con al menos un código CIE-9 | 479.433 | 514.070 | 522.708 | 596.147 |
| Total de códigos CIE-9 | 612.019 | 678.623 | 716.216 | 822.786 |
| Códigos de diagnóstico CIE-9 diferentes utilizados | 5.939 | 5.884 | 6.231 | 5.877 |
| Códigos de procedimientos CIE-9 diferentes utilizados | 1.162 | 783 | 1.274 | 822 |
| Contactos con al menos un código CIE-9 por residente | 6,4 | 6,5 | 6,5 | 7,1 |
| Códigos CIE-9 por contacto | 1,3 | 1,3 | 1,4 | 1,4 |
| Códigos CIE-9 por residente | 8,2 | 8,6 | 8,8 | 9,8 |
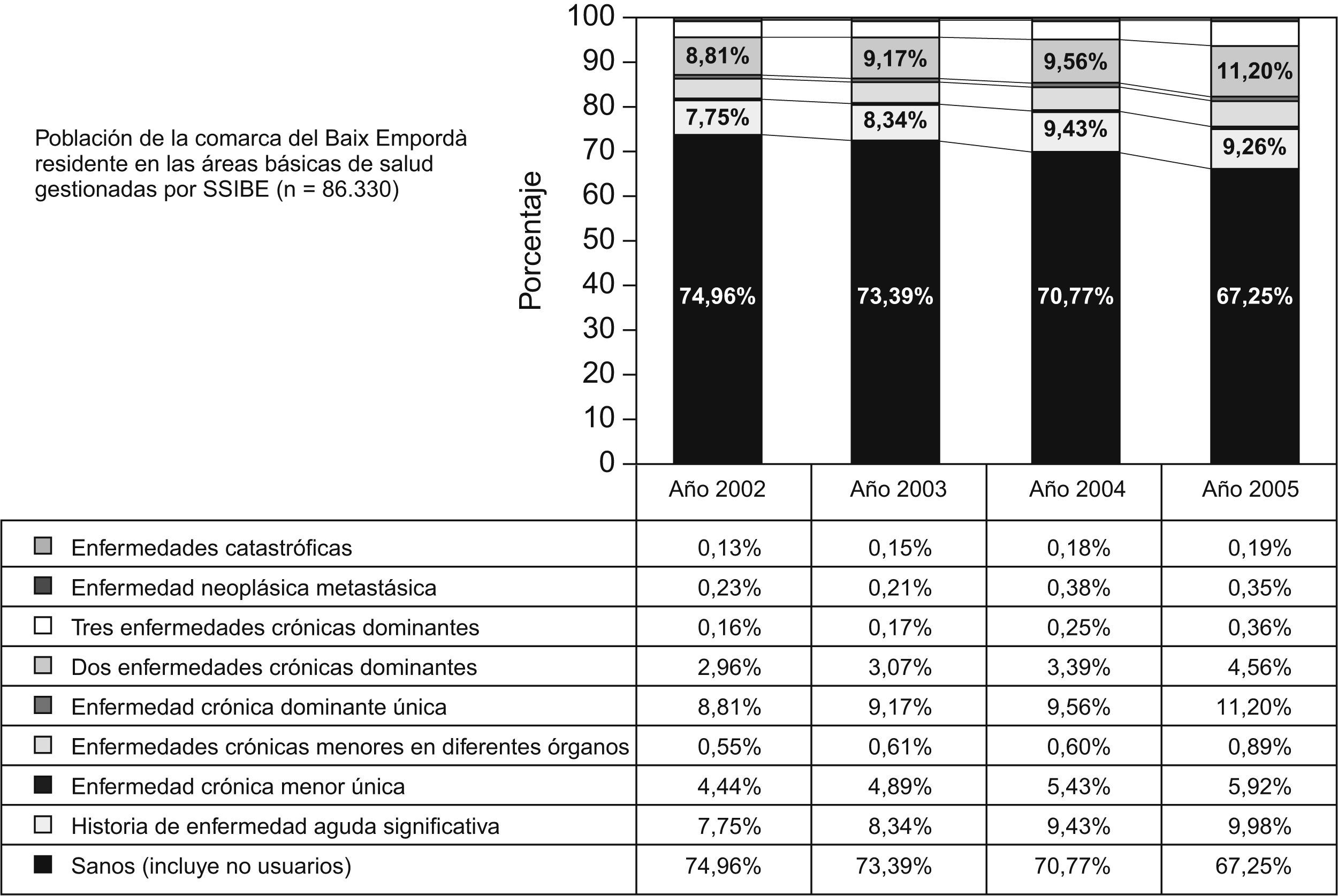
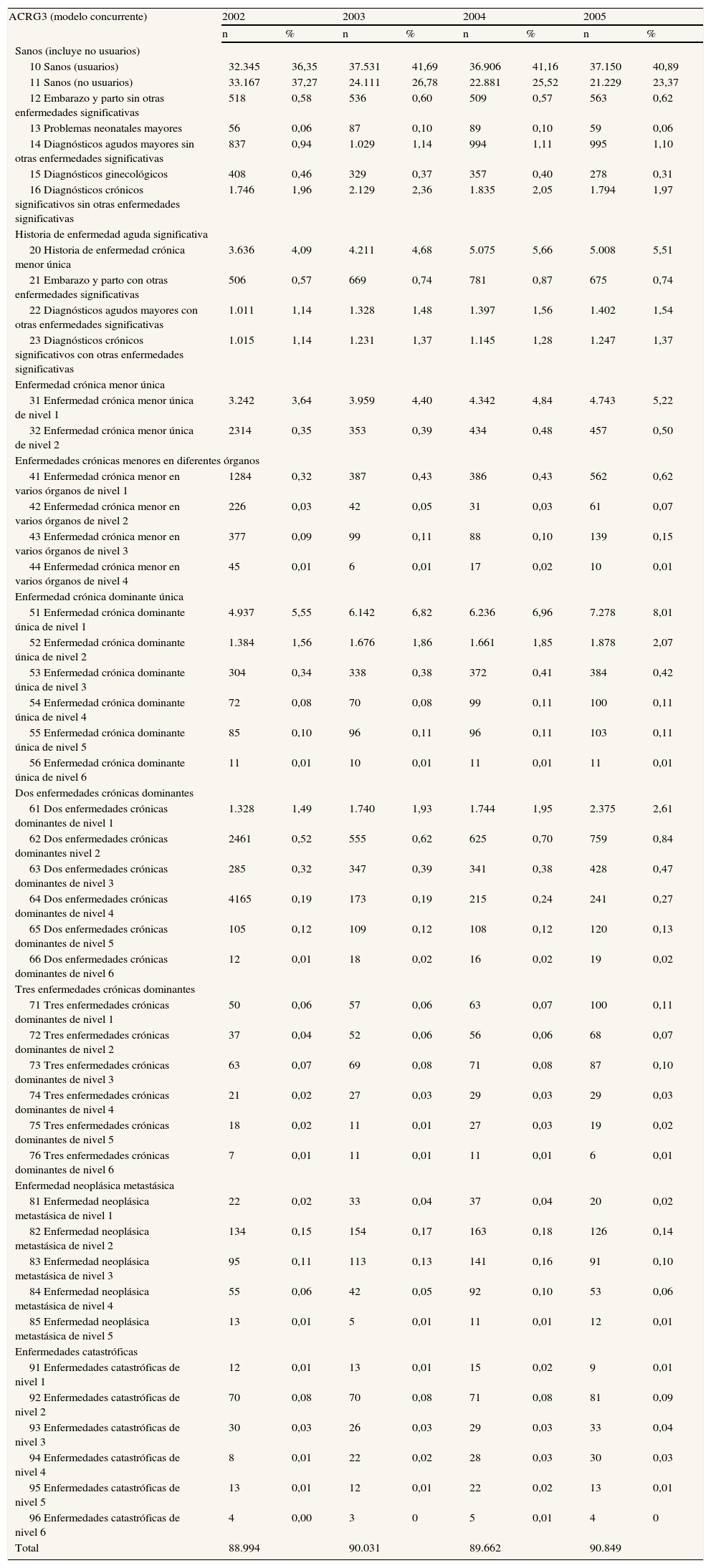
Para la presentación de un perfil de salud poblacional hemos elegido el nivel más elevado de agregación (ACRG3). Para el año 2005, en la población residente en las ABS gestionadas por SSIBE, donde se dispone de información clínica más completa, el 23% de la población no tuvo contacto con SSIBE (categoría 11, sanos no usuarios), el 45% contactó por problemas menores (signos y síntomas, embarazo, neonatos) que el sistema CRG clasifica como sanos (usuarios), un 9% presentó enfermedades agudas significativas, el 6% presentaba enfermedades crónicas únicas menores y un 1% presentaba varias enfermedades crónicas menores en diferentes órganos. El grupo de pacientes con enfermedades crónicas dominantes únicas representó el 11%, la combinación de dos de ellas aparecía en el 4% de los pacientes, y la combinación de tres se dio en el 0,3% de las personas. Los pacientes con enfermedades neoplásicas metastásicas representaron el 0,3%, y los pacientes en situaciones catastróficas fueron el 0,2% de los casos. Se puede apreciar la estabilidad anual de la distribución de los usuarios en los cuatro años, con cambios porcentuales muy pequeños (tabla 2).
Perfil de salud poblacional de residentes en las zonas gestionadas por SSIBE en la comarca del Baix Empordà (2002-2005)
| ACRG3 (modelo concurrente) | 2002 | 2003 | 2004 | 2005 | ||||
| n | % | n | % | n | % | n | % | |
| Sanos (incluye no usuarios) | ||||||||
| 10 Sanos (usuarios) | 32.345 | 36,35 | 37.531 | 41,69 | 36.906 | 41,16 | 37.150 | 40,89 |
| 11 Sanos (no usuarios) | 33.167 | 37,27 | 24.111 | 26,78 | 22.881 | 25,52 | 21.229 | 23,37 |
| 12 Embarazo y parto sin otras enfermedades significativas | 518 | 0,58 | 536 | 0,60 | 509 | 0,57 | 563 | 0,62 |
| 13 Problemas neonatales mayores | 56 | 0,06 | 87 | 0,10 | 89 | 0,10 | 59 | 0,06 |
| 14 Diagnósticos agudos mayores sin otras enfermedades significativas | 837 | 0,94 | 1.029 | 1,14 | 994 | 1,11 | 995 | 1,10 |
| 15 Diagnósticos ginecológicos | 408 | 0,46 | 329 | 0,37 | 357 | 0,40 | 278 | 0,31 |
| 16 Diagnósticos crónicos significativos sin otras enfermedades significativas | 1.746 | 1,96 | 2.129 | 2,36 | 1.835 | 2,05 | 1.794 | 1,97 |
| Historia de enfermedad aguda significativa | ||||||||
| 20 Historia de enfermedad crónica menor única | 3.636 | 4,09 | 4.211 | 4,68 | 5.075 | 5,66 | 5.008 | 5,51 |
| 21 Embarazo y parto con otras enfermedades significativas | 506 | 0,57 | 669 | 0,74 | 781 | 0,87 | 675 | 0,74 |
| 22 Diagnósticos agudos mayores con otras enfermedades significativas | 1.011 | 1,14 | 1.328 | 1,48 | 1.397 | 1,56 | 1.402 | 1,54 |
| 23 Diagnósticos crónicos significativos con otras enfermedades significativas | 1.015 | 1,14 | 1.231 | 1,37 | 1.145 | 1,28 | 1.247 | 1,37 |
| Enfermedad crónica menor única | ||||||||
| 31 Enfermedad crónica menor única de nivel 1 | 3.242 | 3,64 | 3.959 | 4,40 | 4.342 | 4,84 | 4.743 | 5,22 |
| 32 Enfermedad crónica menor única de nivel 2 | 2314 | 0,35 | 353 | 0,39 | 434 | 0,48 | 457 | 0,50 |
| Enfermedades crónicas menores en diferentes órganos | ||||||||
| 41 Enfermedad crónica menor en varios órganos de nivel 1 | 1284 | 0,32 | 387 | 0,43 | 386 | 0,43 | 562 | 0,62 |
| 42 Enfermedad crónica menor en varios órganos de nivel 2 | 226 | 0,03 | 42 | 0,05 | 31 | 0,03 | 61 | 0,07 |
| 43 Enfermedad crónica menor en varios órganos de nivel 3 | 377 | 0,09 | 99 | 0,11 | 88 | 0,10 | 139 | 0,15 |
| 44 Enfermedad crónica menor en varios órganos de nivel 4 | 45 | 0,01 | 6 | 0,01 | 17 | 0,02 | 10 | 0,01 |
| Enfermedad crónica dominante única | ||||||||
| 51 Enfermedad crónica dominante única de nivel 1 | 4.937 | 5,55 | 6.142 | 6,82 | 6.236 | 6,96 | 7.278 | 8,01 |
| 52 Enfermedad crónica dominante única de nivel 2 | 1.384 | 1,56 | 1.676 | 1,86 | 1.661 | 1,85 | 1.878 | 2,07 |
| 53 Enfermedad crónica dominante única de nivel 3 | 304 | 0,34 | 338 | 0,38 | 372 | 0,41 | 384 | 0,42 |
| 54 Enfermedad crónica dominante única de nivel 4 | 72 | 0,08 | 70 | 0,08 | 99 | 0,11 | 100 | 0,11 |
| 55 Enfermedad crónica dominante única de nivel 5 | 85 | 0,10 | 96 | 0,11 | 96 | 0,11 | 103 | 0,11 |
| 56 Enfermedad crónica dominante única de nivel 6 | 11 | 0,01 | 10 | 0,01 | 11 | 0,01 | 11 | 0,01 |
| Dos enfermedades crónicas dominantes | ||||||||
| 61 Dos enfermedades crónicas dominantes de nivel 1 | 1.328 | 1,49 | 1.740 | 1,93 | 1.744 | 1,95 | 2.375 | 2,61 |
| 62 Dos enfermedades crónicas dominantes nivel 2 | 2461 | 0,52 | 555 | 0,62 | 625 | 0,70 | 759 | 0,84 |
| 63 Dos enfermedades crónicas dominantes de nivel 3 | 285 | 0,32 | 347 | 0,39 | 341 | 0,38 | 428 | 0,47 |
| 64 Dos enfermedades crónicas dominantes de nivel 4 | 4165 | 0,19 | 173 | 0,19 | 215 | 0,24 | 241 | 0,27 |
| 65 Dos enfermedades crónicas dominantes de nivel 5 | 105 | 0,12 | 109 | 0,12 | 108 | 0,12 | 120 | 0,13 |
| 66 Dos enfermedades crónicas dominantes de nivel 6 | 12 | 0,01 | 18 | 0,02 | 16 | 0,02 | 19 | 0,02 |
| Tres enfermedades crónicas dominantes | ||||||||
| 71 Tres enfermedades crónicas dominantes de nivel 1 | 50 | 0,06 | 57 | 0,06 | 63 | 0,07 | 100 | 0,11 |
| 72 Tres enfermedades crónicas dominantes de nivel 2 | 37 | 0,04 | 52 | 0,06 | 56 | 0,06 | 68 | 0,07 |
| 73 Tres enfermedades crónicas dominantes de nivel 3 | 63 | 0,07 | 69 | 0,08 | 71 | 0,08 | 87 | 0,10 |
| 74 Tres enfermedades crónicas dominantes de nivel 4 | 21 | 0,02 | 27 | 0,03 | 29 | 0,03 | 29 | 0,03 |
| 75 Tres enfermedades crónicas dominantes de nivel 5 | 18 | 0,02 | 11 | 0,01 | 27 | 0,03 | 19 | 0,02 |
| 76 Tres enfermedades crónicas dominantes de nivel 6 | 7 | 0,01 | 11 | 0,01 | 11 | 0,01 | 6 | 0,01 |
| Enfermedad neoplásica metastásica | ||||||||
| 81 Enfermedad neoplásica metastásica de nivel 1 | 22 | 0,02 | 33 | 0,04 | 37 | 0,04 | 20 | 0,02 |
| 82 Enfermedad neoplásica metastásica de nivel 2 | 134 | 0,15 | 154 | 0,17 | 163 | 0,18 | 126 | 0,14 |
| 83 Enfermedad neoplásica metastásica de nivel 3 | 95 | 0,11 | 113 | 0,13 | 141 | 0,16 | 91 | 0,10 |
| 84 Enfermedad neoplásica metastásica de nivel 4 | 55 | 0,06 | 42 | 0,05 | 92 | 0,10 | 53 | 0,06 |
| 85 Enfermedad neoplásica metastásica de nivel 5 | 13 | 0,01 | 5 | 0,01 | 11 | 0,01 | 12 | 0,01 |
| Enfermedades catastróficas | ||||||||
| 91 Enfermedades catastróficas de nivel 1 | 12 | 0,01 | 13 | 0,01 | 15 | 0,02 | 9 | 0,01 |
| 92 Enfermedades catastróficas de nivel 2 | 70 | 0,08 | 70 | 0,08 | 71 | 0,08 | 81 | 0,09 |
| 93 Enfermedades catastróficas de nivel 3 | 30 | 0,03 | 26 | 0,03 | 29 | 0,03 | 33 | 0,04 |
| 94 Enfermedades catastróficas de nivel 4 | 8 | 0,01 | 22 | 0,02 | 28 | 0,03 | 30 | 0,03 |
| 95 Enfermedades catastróficas de nivel 5 | 13 | 0,01 | 12 | 0,01 | 22 | 0,02 | 13 | 0,01 |
| 96 Enfermedades catastróficas de nivel 6 | 4 | 0,00 | 3 | 0 | 5 | 0,01 | 4 | 0 |
| Total | 88.994 | 90.031 | 89.662 | 90.849 | ||||
SSIBE: Serveis de Salut Integrats Baix Empordà.
La estabilidad en la distribución poblacional no significa, sin embargo, que todos y cada uno de los pacientes hayan sido clasificados en el mismo CRG todos los años. Así, 86.330 personas pertenecientes a las ABS gestionadas por SSIBE aparecen en los resultados de todos los años del análisis. La evolución del perfil de salud poblacional de estas personas muestra una disminución, entre los años 2002 y 2005, de la población considerada sana del 7,7% a expensas básicamente de un incremento de las personas que desarrollan una o varias enfermedades crónicas (diabetes, hipertensión, insuficiencia cardíaca, etc.) (fig. 1).
Análisis de grupos de riesgo clínico más frecuentesUn nivel de análisis más desagregado consiste en utilizar los CRG base (299 categorías), que dan lugar a los 1.099 CRG finales cuando se desagregan por grados de gravedad. Encontramos que en sólo 10 categorías se concentra el 82,5% de la población: sanos usuarios, 44,9%; sanos no usuarios, 23,4%; una enfermedad aguda significativa no otorrinolaringológica [ORL], 3,80%; hipertensión arterial, 2,88%; una enfermedad aguda significativa no ORL durante los últimos 90 días, 1,86%; diabetes mellitus sin complicaciones, 1,44%; varias enfermedades crónicas menores, 1,07%; problemas endocrinos, nutricionales, electrolíticos o inmunitarios de tipo crónico, 0,89%; diabetes mellitus e hipertensión arterial, 0,84%; problemas musculoesqueléticos y articulares crónicos, 0,77%; y dos enfermedades crónicas moderadas, 0,76%.
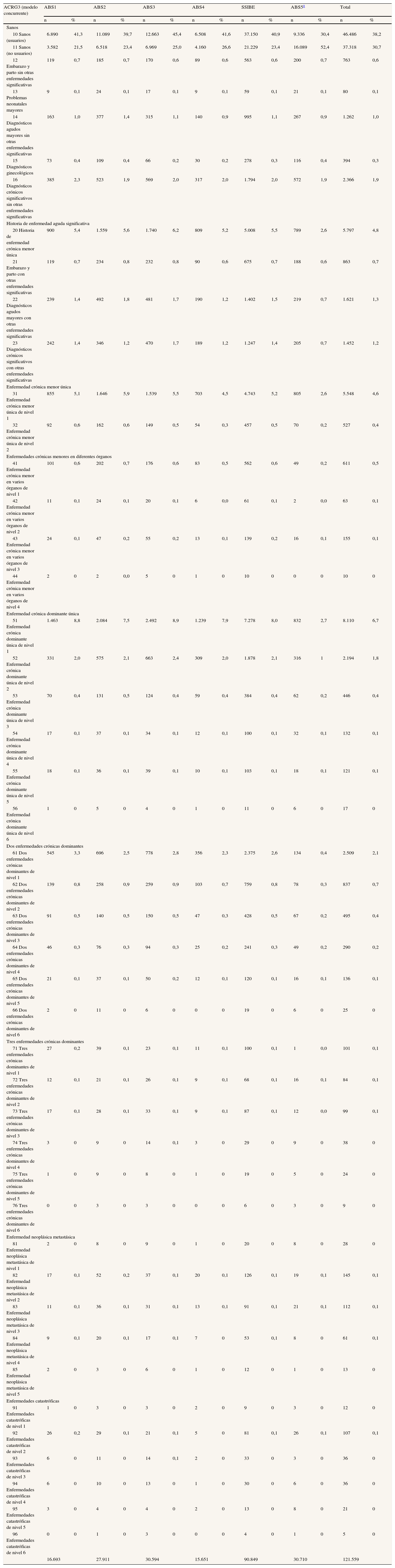
Comparación de perfiles de salud entre territoriosEl perfil de salud poblacional realizado para cada ABS permite compararlas entre ellas (tabla 3). Sólo se muestra la distribución para el año 2004, aunque el resto de los años ocurre de forma similar. El punto más significativo de la tabla es la distribución equivalente de todas las ABS y su parecido con el conjunto de la población de la comarca, excepto una de ellas que muestra diferencias considerables. Se trata del ABS no gestionada por SSIBE, donde la población clasificada como sana representa el 86,5% de la población residente, 18 puntos porcentuales por encima del conjunto del resto de las ABS. Esta diferencia ocurre básicamente a partir de la categoría 11, sanos (no usuarios), donde se duplica la cantidad de personas incluidas respecto al resto de las ABS. En otras categorías el efecto es similar, sobre todo cuanto menor es la gravedad (ACRG3 51, enfermedad crónica dominante única de nivel 1; ACRG3 61, dos enfermedades crónicas dominantes de nivel 1) (tabla 3).
Perfil de salud poblacional de residentes en la comarca del Baix Empordà por área básica de salud (año 2005)
| ACRG3 (modelo concurrente) | ABS1 | ABS2 | ABS3 | ABS4 | SSIBE | ABS5a | Total | |||||||
| n | % | n | % | n | % | n | % | n | % | n | % | n | % | |
| Sanos | ||||||||||||||
| 10 Sanos (usuarios) | 6.890 | 41,3 | 11.089 | 39,7 | 12.663 | 45,4 | 6.508 | 41,6 | 37.150 | 40,9 | 9.336 | 30,4 | 46.486 | 38,2 |
| 11 Sanos (no usuarios) | 3.582 | 21,5 | 6.518 | 23,4 | 6.969 | 25,0 | 4.160 | 26,6 | 21.229 | 23,4 | 16.089 | 52,4 | 37.318 | 30,7 |
| 12 Embarazo y parto sin otras enfermedades significativas | 119 | 0,7 | 185 | 0,7 | 170 | 0,6 | 89 | 0,6 | 563 | 0,6 | 200 | 0,7 | 763 | 0,6 |
| 13 Problemas neonatales mayores | 9 | 0,1 | 24 | 0,1 | 17 | 0,1 | 9 | 0,1 | 59 | 0,1 | 21 | 0,1 | 80 | 0,1 |
| 14 Diagnósticos agudos mayores sin otras enfermedades significativas | 163 | 1,0 | 377 | 1,4 | 315 | 1,1 | 140 | 0,9 | 995 | 1,1 | 267 | 0,9 | 1.262 | 1,0 |
| 15 Diagnósticos ginecológicos | 73 | 0,4 | 109 | 0,4 | 66 | 0,2 | 30 | 0,2 | 278 | 0,3 | 116 | 0,4 | 394 | 0,3 |
| 16 Diagnósticos crónicos significativos sin otras enfermedades significativas | 385 | 2,3 | 523 | 1,9 | 569 | 2,0 | 317 | 2,0 | 1.794 | 2,0 | 572 | 1,9 | 2.366 | 1,9 |
| Historia de enfermedad aguda significativa | ||||||||||||||
| 20 Historia de enfermedad crónica menor única | 900 | 5,4 | 1.559 | 5,6 | 1.740 | 6,2 | 809 | 5,2 | 5.008 | 5,5 | 789 | 2,6 | 5.797 | 4,8 |
| 21 Embarazo y parto con otras enfermedades significativas | 119 | 0,7 | 234 | 0,8 | 232 | 0,8 | 90 | 0,6 | 675 | 0,7 | 188 | 0,6 | 863 | 0,7 |
| 22 Diagnósticos agudos mayores con otras enfermedades significativas | 239 | 1,4 | 492 | 1,8 | 481 | 1,7 | 190 | 1,2 | 1.402 | 1,5 | 219 | 0,7 | 1.621 | 1,3 |
| 23 Diagnósticos crónicos significativos con otras enfermedades significativas | 242 | 1,4 | 346 | 1,2 | 470 | 1,7 | 189 | 1,2 | 1.247 | 1,4 | 205 | 0,7 | 1.452 | 1,2 |
| Enfermedad crónica menor única | ||||||||||||||
| 31 Enfermedad crónica menor única de nivel 1 | 855 | 5,1 | 1.646 | 5,9 | 1.539 | 5,5 | 703 | 4,5 | 4.743 | 5,2 | 805 | 2,6 | 5.548 | 4,6 |
| 32 Enfermedad crónica menor única de nivel 2 | 92 | 0,6 | 162 | 0,6 | 149 | 0,5 | 54 | 0,3 | 457 | 0,5 | 70 | 0,2 | 527 | 0,4 |
| Enfermedades crónicas menores en diferentes órganos | ||||||||||||||
| 41 Enfermedad crónica menor en varios órganos de nivel 1 | 101 | 0,6 | 202 | 0,7 | 176 | 0,6 | 83 | 0,5 | 562 | 0,6 | 49 | 0,2 | 611 | 0,5 |
| 42 Enfermedad crónica menor en varios órganos de nivel 2 | 11 | 0,1 | 24 | 0,1 | 20 | 0,1 | 6 | 0,0 | 61 | 0,1 | 2 | 0,0 | 63 | 0,1 |
| 43 Enfermedad crónica menor en varios órganos de nivel 3 | 24 | 0,1 | 47 | 0,2 | 55 | 0,2 | 13 | 0,1 | 139 | 0,2 | 16 | 0,1 | 155 | 0,1 |
| 44 Enfermedad crónica menor en varios órganos de nivel 4 | 2 | 0 | 2 | 0,0 | 5 | 0 | 1 | 0 | 10 | 0 | 0 | 0 | 10 | 0 |
| Enfermedad crónica dominante única | ||||||||||||||
| 51 Enfermedad crónica dominante única de nivel 1 | 1.463 | 8,8 | 2.084 | 7,5 | 2.492 | 8,9 | 1.239 | 7,9 | 7.278 | 8,0 | 832 | 2,7 | 8.110 | 6,7 |
| 52 Enfermedad crónica dominante única de nivel 2 | 331 | 2,0 | 575 | 2,1 | 663 | 2,4 | 309 | 2,0 | 1.878 | 2,1 | 316 | 1 | 2.194 | 1,8 |
| 53 Enfermedad crónica dominante única de nivel 3 | 70 | 0,4 | 131 | 0,5 | 124 | 0,4 | 59 | 0,4 | 384 | 0,4 | 62 | 0,2 | 446 | 0,4 |
| 54 Enfermedad crónica dominante única de nivel 4 | 17 | 0,1 | 37 | 0,1 | 34 | 0,1 | 12 | 0,1 | 100 | 0,1 | 32 | 0,1 | 132 | 0,1 |
| 55 Enfermedad crónica dominante única de nivel 5 | 18 | 0,1 | 36 | 0,1 | 39 | 0,1 | 10 | 0,1 | 103 | 0,1 | 18 | 0,1 | 121 | 0,1 |
| 56 Enfermedad crónica dominante única de nivel 6 | 1 | 0 | 5 | 0 | 4 | 0 | 1 | 0 | 11 | 0 | 6 | 0 | 17 | 0 |
| Dos enfermedades crónicas dominantes | ||||||||||||||
| 61 Dos enfermedades crónicas dominantes de nivel 1 | 545 | 3,3 | 696 | 2,5 | 778 | 2,8 | 356 | 2,3 | 2.375 | 2,6 | 134 | 0,4 | 2.509 | 2,1 |
| 62 Dos enfermedades crónicas dominantes de nivel 2 | 139 | 0,8 | 258 | 0,9 | 259 | 0,9 | 103 | 0,7 | 759 | 0,8 | 78 | 0,3 | 837 | 0,7 |
| 63 Dos enfermedades crónicas dominantes de nivel 3 | 91 | 0,5 | 140 | 0,5 | 150 | 0,5 | 47 | 0,3 | 428 | 0,5 | 67 | 0,2 | 495 | 0,4 |
| 64 Dos enfermedades crónicas dominantes de nivel 4 | 46 | 0,3 | 76 | 0,3 | 94 | 0,3 | 25 | 0,2 | 241 | 0,3 | 49 | 0,2 | 290 | 0,2 |
| 65 Dos enfermedades crónicas dominantes de nivel 5 | 21 | 0,1 | 37 | 0,1 | 50 | 0,2 | 12 | 0,1 | 120 | 0,1 | 16 | 0,1 | 136 | 0,1 |
| 66 Dos enfermedades crónicas dominantes de nivel 6 | 2 | 0 | 11 | 0 | 6 | 0 | 0 | 0 | 19 | 0 | 6 | 0 | 25 | 0 |
| Tres enfermedades crónicas dominantes | ||||||||||||||
| 71 Tres enfermedades crónicas dominantes de nivel 1 | 27 | 0,2 | 39 | 0,1 | 23 | 0,1 | 11 | 0,1 | 100 | 0,1 | 1 | 0,0 | 101 | 0,1 |
| 72 Tres enfermedades crónicas dominantes de nivel 2 | 12 | 0,1 | 21 | 0,1 | 26 | 0,1 | 9 | 0,1 | 68 | 0,1 | 16 | 0,1 | 84 | 0,1 |
| 73 Tres enfermedades crónicas dominantes de nivel 3 | 17 | 0,1 | 28 | 0,1 | 33 | 0,1 | 9 | 0,1 | 87 | 0,1 | 12 | 0,0 | 99 | 0,1 |
| 74 Tres enfermedades crónicas dominantes de nivel 4 | 3 | 0 | 9 | 0 | 14 | 0,1 | 3 | 0 | 29 | 0 | 9 | 0 | 38 | 0 |
| 75 Tres enfermedades crónicas dominantes de nivel 5 | 1 | 0 | 9 | 0 | 8 | 0 | 1 | 0 | 19 | 0 | 5 | 0 | 24 | 0 |
| 76 Tres enfermedades crónicas dominantes de nivel 6 | 0 | 0 | 3 | 0 | 3 | 0 | 0 | 0 | 6 | 0 | 3 | 0 | 9 | 0 |
| Enfermedad neoplásica metastásica | ||||||||||||||
| 81 Enfermedad neoplásica metastásica de nivel 1 | 2 | 0 | 8 | 0 | 9 | 0 | 1 | 0 | 20 | 0 | 8 | 0 | 28 | 0 |
| 82 Enfermedad neoplásica metastásica de nivel 2 | 17 | 0,1 | 52 | 0,2 | 37 | 0,1 | 20 | 0,1 | 126 | 0,1 | 19 | 0,1 | 145 | 0,1 |
| 83 Enfermedad neoplásica metastásica de nivel 3 | 11 | 0,1 | 36 | 0,1 | 31 | 0,1 | 13 | 0,1 | 91 | 0,1 | 21 | 0,1 | 112 | 0,1 |
| 84 Enfermedad neoplásica metastásica de nivel 4 | 9 | 0,1 | 20 | 0,1 | 17 | 0,1 | 7 | 0 | 53 | 0,1 | 8 | 0 | 61 | 0,1 |
| 85 Enfermedad neoplásica metastásica de nivel 5 | 2 | 0 | 3 | 0 | 6 | 0 | 1 | 0 | 12 | 0 | 1 | 0 | 13 | 0 |
| Enfermedades catastróficas | ||||||||||||||
| 91 Enfermedades catastróficas de nivel 1 | 1 | 0 | 3 | 0 | 3 | 0 | 2 | 0 | 9 | 0 | 3 | 0 | 12 | 0 |
| 92 Enfermedades catastróficas de nivel 2 | 26 | 0,2 | 29 | 0,1 | 21 | 0,1 | 5 | 0 | 81 | 0,1 | 26 | 0,1 | 107 | 0,1 |
| 93 Enfermedades catastróficas de nivel 3 | 6 | 0 | 11 | 0 | 14 | 0,1 | 2 | 0 | 33 | 0 | 3 | 0 | 36 | 0 |
| 94 Enfermedades catastróficas de nivel 4 | 6 | 0 | 10 | 0 | 13 | 0 | 1 | 0 | 30 | 0 | 6 | 0 | 36 | 0 |
| 95 Enfermedades catastróficas de nivel 5 | 3 | 0 | 4 | 0 | 4 | 0 | 2 | 0 | 13 | 0 | 8 | 0 | 21 | 0 |
| 96 Enfermedades catastróficas de nivel 6 | 0 | 0 | 1 | 0 | 3 | 0 | 0 | 0 | 4 | 0 | 1 | 0 | 5 | 0 |
| 16.693 | 27.911 | 30.594 | 15.651 | 90.849 | 30.710 | 121.559 | ||||||||
ABS: área básica de salud; SSIBE: Serveis de Salut Integrats Baix Empordà.
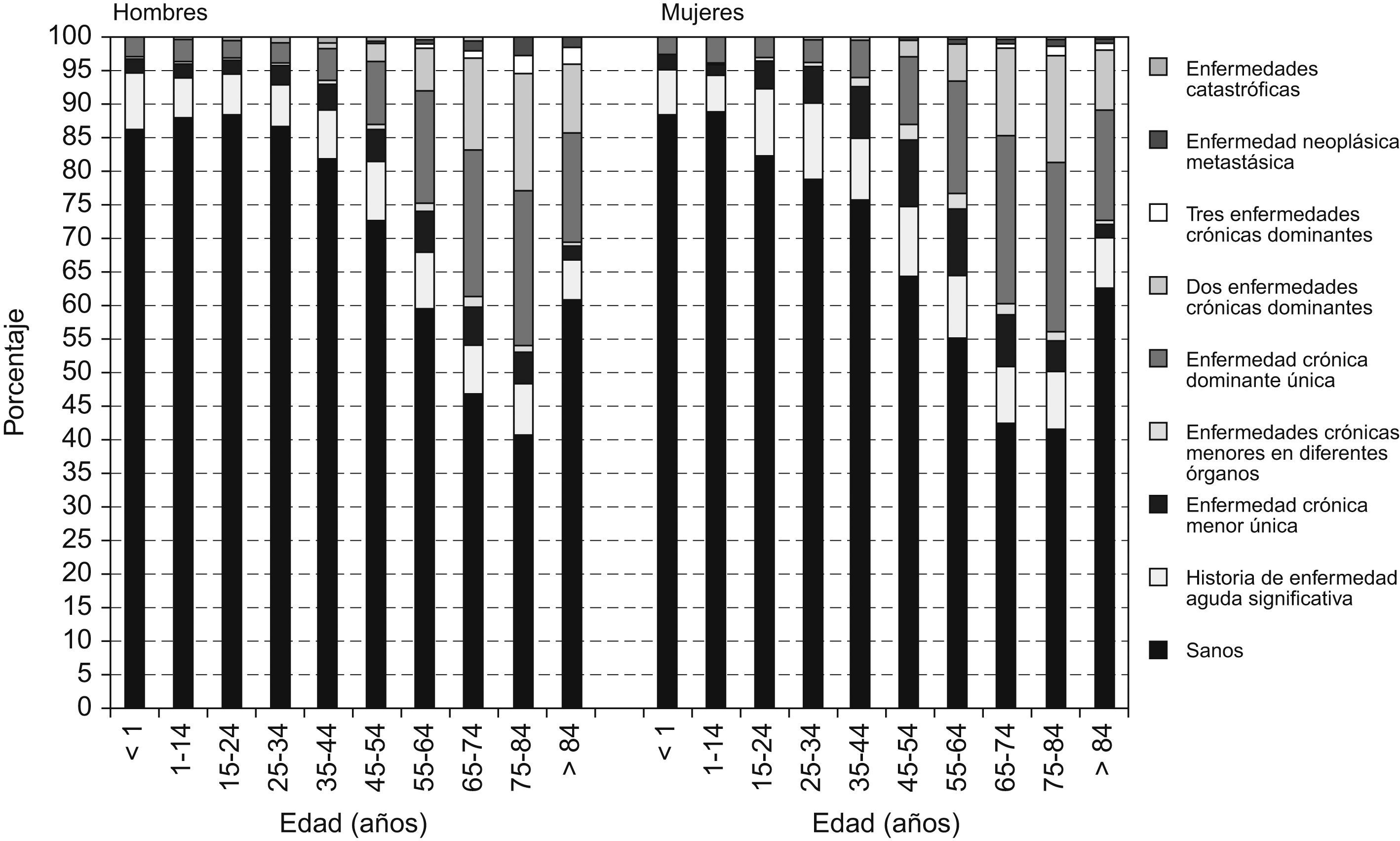
El perfil de carga poblacional de enfermedad se ha analizado por grupo de edad y sexo para el año 2005 (fig. 2). Puede observarse que conforme aumenta la edad también lo hace la carga de enfermedad en cada tramo de edad. Sin embargo, en ningún grupo de edad la tasa de pacientes clasificados sanos disminuye por debajo del 40% en ninguno de los sexos. En los mayores de 84 años se produce un incremento de la tasa de personas sanas. Los resultados son similares todos los años del estudio.
La evolución de la carga de enfermedad es similar en ambos sexos, aunque se aprecian diferencias en cada uno de los grupos de edad. Aparentemente, los hombres a partir de 15 años presentan mayor porcentaje de personas sanas, mientras que las mujeres aumentan el porcentaje de personas con pequeños problemas crónicos. Esta situación se invierte a partir de los 65 años, en que los hombres presentan mayor proporción de casos en los estados de más alta carga de enfermedad (fig. 2).
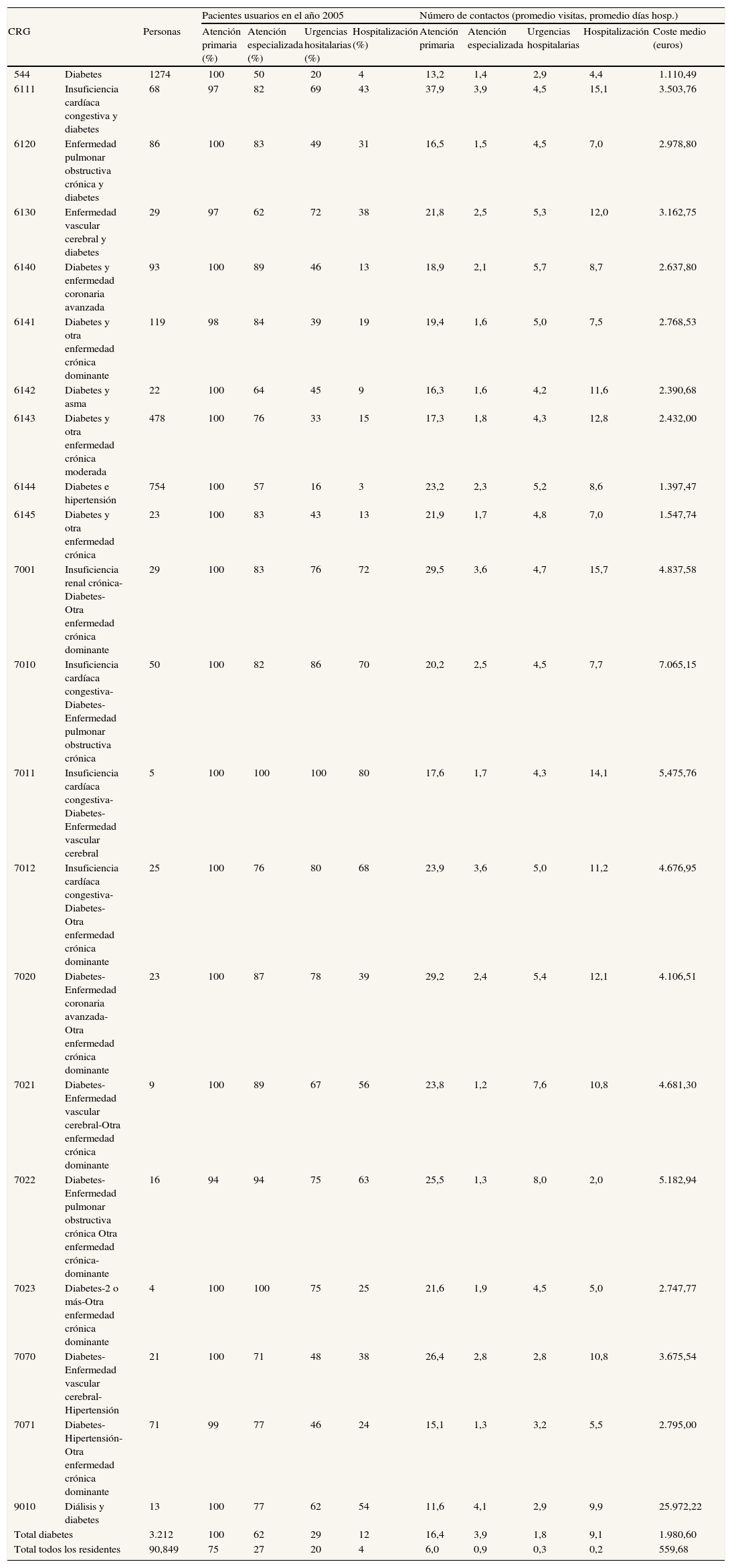
Análisis de enfermedades: diabetesLa distribución de los pacientes clasificados como diabéticos el año 2005, utilizando los CRG base como nivel de agrupación, se muestra en la tabla 4. El análisis de variabilidad de la utilización de recursos según la morbilidad atendida permite apreciar cómo cada tipo de paciente diabético ha necesitado un número diferente de visitas en un año, y también que hay diferencias en los distintos niveles asistenciales utilizados. Se incluyen los mismos datos del conjunto de población analizado para mostrar que la diabetes genera un importante incremento de la utilización de recursos y determina un incremento del coste medio sanitario de 3,5 veces (1.980 frente a 559 euros) (tabla 4).
Pacientes diabéticos residentes en las ABS gestionadas por SSIBE en la comarca del Baix Empordà: utilización de recursos asistenciales y costes sanitarios (año 2005)
| Pacientes usuarios en el año 2005 | Número de contactos (promedio visitas, promedio días hosp.) | ||||||||||
| CRG | Personas | Atención primaria (%) | Atención especializada (%) | Urgencias hositalarias (%) | Hospitalización (%) | Atención primaria | Atención especializada | Urgencias hospitalarias | Hospitalización | Coste medio (euros) | |
| 544 | Diabetes | 1274 | 100 | 50 | 20 | 4 | 13,2 | 1,4 | 2,9 | 4,4 | 1.110,49 |
| 6111 | Insuficiencia cardíaca congestiva y diabetes | 68 | 97 | 82 | 69 | 43 | 37,9 | 3,9 | 4,5 | 15,1 | 3.503,76 |
| 6120 | Enfermedad pulmonar obstructiva crónica y diabetes | 86 | 100 | 83 | 49 | 31 | 16,5 | 1,5 | 4,5 | 7,0 | 2.978,80 |
| 6130 | Enfermedad vascular cerebral y diabetes | 29 | 97 | 62 | 72 | 38 | 21,8 | 2,5 | 5,3 | 12,0 | 3.162,75 |
| 6140 | Diabetes y enfermedad coronaria avanzada | 93 | 100 | 89 | 46 | 13 | 18,9 | 2,1 | 5,7 | 8,7 | 2.637,80 |
| 6141 | Diabetes y otra enfermedad crónica dominante | 119 | 98 | 84 | 39 | 19 | 19,4 | 1,6 | 5,0 | 7,5 | 2.768,53 |
| 6142 | Diabetes y asma | 22 | 100 | 64 | 45 | 9 | 16,3 | 1,6 | 4,2 | 11,6 | 2.390,68 |
| 6143 | Diabetes y otra enfermedad crónica moderada | 478 | 100 | 76 | 33 | 15 | 17,3 | 1,8 | 4,3 | 12,8 | 2.432,00 |
| 6144 | Diabetes e hipertensión | 754 | 100 | 57 | 16 | 3 | 23,2 | 2,3 | 5,2 | 8,6 | 1.397,47 |
| 6145 | Diabetes y otra enfermedad crónica | 23 | 100 | 83 | 43 | 13 | 21,9 | 1,7 | 4,8 | 7,0 | 1.547,74 |
| 7001 | Insuficiencia renal crónica-Diabetes-Otra enfermedad crónica dominante | 29 | 100 | 83 | 76 | 72 | 29,5 | 3,6 | 4,7 | 15,7 | 4.837,58 |
| 7010 | Insuficiencia cardíaca congestiva-Diabetes-Enfermedad pulmonar obstructiva crónica | 50 | 100 | 82 | 86 | 70 | 20,2 | 2,5 | 4,5 | 7,7 | 7.065,15 |
| 7011 | Insuficiencia cardíaca congestiva-Diabetes-Enfermedad vascular cerebral | 5 | 100 | 100 | 100 | 80 | 17,6 | 1,7 | 4,3 | 14,1 | 5,475,76 |
| 7012 | Insuficiencia cardíaca congestiva-Diabetes-Otra enfermedad crónica dominante | 25 | 100 | 76 | 80 | 68 | 23,9 | 3,6 | 5,0 | 11,2 | 4.676,95 |
| 7020 | Diabetes-Enfermedad coronaria avanzada-Otra enfermedad crónica dominante | 23 | 100 | 87 | 78 | 39 | 29,2 | 2,4 | 5,4 | 12,1 | 4.106,51 |
| 7021 | Diabetes-Enfermedad vascular cerebral-Otra enfermedad crónica dominante | 9 | 100 | 89 | 67 | 56 | 23,8 | 1,2 | 7,6 | 10,8 | 4.681,30 |
| 7022 | Diabetes-Enfermedad pulmonar obstructiva crónica Otra enfermedad crónica-dominante | 16 | 94 | 94 | 75 | 63 | 25,5 | 1,3 | 8,0 | 2,0 | 5.182,94 |
| 7023 | Diabetes-2 o más-Otra enfermedad crónica dominante | 4 | 100 | 100 | 75 | 25 | 21,6 | 1,9 | 4,5 | 5,0 | 2.747,77 |
| 7070 | Diabetes-Enfermedad vascular cerebral-Hipertensión | 21 | 100 | 71 | 48 | 38 | 26,4 | 2,8 | 2,8 | 10,8 | 3.675,54 |
| 7071 | Diabetes-Hipertensión-Otra enfermedad crónica dominante | 71 | 99 | 77 | 46 | 24 | 15,1 | 1,3 | 3,2 | 5,5 | 2.795,00 |
| 9010 | Diálisis y diabetes | 13 | 100 | 77 | 62 | 54 | 11,6 | 4,1 | 2,9 | 9,9 | 25.972,22 |
| Total diabetes | 3.212 | 100 | 62 | 29 | 12 | 16,4 | 3,9 | 1,8 | 9,1 | 1.980,60 | |
| Total todos los residentes | 90,849 | 75 | 27 | 20 | 4 | 6,0 | 0,9 | 0,3 | 0,2 | 559,68 | |
ABS: área básica de salud; SSIBE: Serveis de Salut Integrats Baix Empordà.
El análisis del consumo de recursos se puede realizar entre ABS y estaríamos hablando de los CRG como instrumento de medida de la variabilidad de la práctica médica. Por ejemplo, en el CRG 5424 (diabetes) las variaciones entre ABS oscilaron en el año 2005 entre un promedio de 11,8 y 13,8 visitas anuales en atención primaria, 0,83 y 2 visitas en atención especializada, 0,16 y 0,46 visitas al servicio de urgencias hospitalarias, y entre 0,17 y 0,3 días de hospitalización. En el CRG 5192 (hipertensión) las variaciones son de 10,7 a 13,3 en atención primaria, 1,1 a 2,1 en atención especializada, 0,1 a 0,4 en urgencias, y 0,03 a 0,21 en días de hospitalización. Estas diferencias no son iguales entre las distintas enfermedades, y tampoco son siempre las mismas ABS los casos extremos para todos los recursos.
Análisis de los motivos de consulta por grupos de riesgo clínicoEl último nivel de análisis consiste en la descripción de los motivos de consulta de las personas clasificadas en cada CRG. En los clasificados en el CRG 10000 (sanos usuarios), las diez causas más frecuentes de consulta son (entre paréntesis el porcentaje de pacientes del CRG que consulta por ese motivo): signos y síntomas inespecíficos (49,3%), infecciones de las vías respiratorias altas (20,9%), otras lesiones menores (13,9%), infecciones no bacterianas menores (12,8%), diagnósticos agudos menores del ámbito ORL (7,6%), lesiones cutáneas agudas (7,12%), problemas dentales (6,6%), lumbalgias agudas (6,1%), problemas articulares y musculoesqueléticos menores (4,5%), y náuseas, vómitos y diarrea (4,5%).
Cuando consideramos los pacientes clasificados en el CRG 54241 (diabetes nivel 1), los motivos de consulta son: diabetes (98,3%), signos y síntomas inespecíficos (85,4%), hipertensión (29,1%), infecciones de las vías respiratorias altas (14,6%), lumbalgias agudas (14%), otras lesiones menores (13,4%), problemas articulares y musculoesqueléticos menores (11,5%), lesiones cutáneas agudas (11,4%), osteoartritis (9,8%) y problemas dentales (8,8%).
DiscusiónLas OSI orientan su actuación hacia la población que tienen asignada. Para ello, necesitan disponer de sistemas de información que les faciliten esta labor. Los sistemas de ajuste de riesgo pretenden resolver este problema utilizando las características clínicas de los pacientes, esto es, la morbilidad atendida, mediante la codificación clínica de los problemas de salud atendidos por el sistema de salud. La utilización de estos sistemas en España es muy escasa, de carácter limitado en el tiempo y con ámbitos poblacionales y asistenciales relativamente limitados19–22.
La experiencia que mostramos incluye toda la población de residentes en una comarca, seguidos durante cuatro años, incluidos todos los niveles asistenciales. Este seguimiento ha permitido conocer la situación de la carga de enfermedad de la población que atiende la OSI (tabla 2), que ha resultado similar a la recogida en otras experiencias equivalentes en Estados Unidos y Canadá23.
Los CRG muestran una capacidad adecuada de discriminación en la clasificación de cada usuario en particular al considerar la importancia de las diferentes comorbilidades (tabla 4). Al tiempo, reflejan la estabilidad de la distribución en el conjunto de la población (tabla 2), mostrándose sensibles a la calidad y la cantidad de la información que se recoge mediante la codificación clínica de la morbilidad atendida (tabla 3). En este sentido, se pone de manifiesto que la no incorporación de la información clínica de atención primaria ofrece distorsiones en la medida de la morbilidad poblacional (tabla 3). La utilización de los CRG en años sucesivos permite observar la evolución de la prevalencia identificada de enfermedades crónicas en territorios definidos (fig. 1).
La distribución de la carga de enfermedad por grupo de edad (fig. 2) es muy similar a la que encuentran Berlinguet et al23 en Québec (Canadá). En la población estudiada en este trabajo, ningún grupo de edad tiene menos de un 40% de usuarios clasificados sanos. Sin embargo, en Québec este porcentaje desciende por debajo del 40% en los pacientes entre 65 y 85 años de edad. Una posible explicación de esta diferencia radica, con toda probabilidad, en el tamaño muestral (la de Québec incluye 7,3 millones de personas), pero no se puede descartar que haya también diferencias reales de carga de enfermedad entre ambas poblaciones, lo que podría permitir la utilización de los CRG para la comparación entre diferentes territorios y poblaciones. En nuestro estudio (tabla 3), estos resultados no deben interpretarse como diferencias de estado de salud debido a la distinta calidad y cantidad de la información clínica disponible del ABS no gestionada por SSIBE.
Curiosamente, observamos también el mismo fenómeno de elevación del porcentaje de personas clasificadas sanas mayores de 85 años en Québec, descrito como la «hipótesis de la compresión de la morbilidad»24.
La evolución de la carga de enfermedad en ambos sexos es similar, aunque se aprecian ligeras diferencias entre ellos (fig. 2), que podrían explicarse en función de la distinta utilización del sistema sanitario por hombres y mujeres. Según nuestros datos, las mujeres lo utilizan de manera similar a los hombres hasta los 15 años de edad, y posteriormente más (un 4% a 9%) que los hombres hasta los 45 años (período fértil de la mujer). A partir de esta edad la utilización es ligeramente superior a la de los hombres y claramente superior a partir de los 84 años de edad.
La singularidad de los CRG en comparación con otros métodos es la aproximación al problema de clasificación desde la significación clínica, los grados de gravedad y su multiplicidad de aplicaciones11,16. Inicialmente el sistema no se ha dirigido a crear sistemas de pago y, por ello, no parte del análisis de regresión como fundamento para la elaboración de grupos, a diferencia de ACG y DCG10,21,23. Aunque este artículo se ha centrado en los aspectos relacionados con la clasificación clínica proporcionada por los CRG, su utilidad en el análisis del empleo de los recursos asistenciales y de los costes derivados se pone de manifiesto en la tabla 4. Otras aproximaciones referidas al consumo de farmacia25, al gasto del conjunto de la población26 y a una enfermedad concreta27 nos permiten pensar que serán también en este ámbito de gran utilidad para las OSI y de aplicación para el conjunto del Sistema Nacional de Salud.
Por tanto, hemos mostrado que es factible la implantación de sistemas de ajuste de riesgo basados en la morbilidad poblacional atendida. El esfuerzo necesario para esta implantación es importante, pero permite comprender mejor el nivel de consumo sanitario relacionado con las enfermedades atendidas. No obstante, las limitaciones referentes a la utilización de las bases de datos de tipo administrativo permanecen vigentes28. Particularmente, los CRG son una herramienta que puede proporcionar un análisis adecuado en los diferentes niveles de gestión clínica y, por su configuración, pueden ayudar a los gestores y profesionales asistenciales para afrontar el reto de la mejora de la salud de la población que tienen encomendada en sus respectivos ámbitos de actuación.
Queremos expresar nuestro agradecimiento a todos los profesionales asistenciales y no asistenciales de Serveis de Salut Integrats del Baix Empordà, que han hecho posible disponer de la información que se incluye en el artículo. A Josep Vilà y Martí Pàmies, del Departamento de Informática (SSIBE), que contribuyeron en los procesos de preparación y gestión de la información analizada.
Financiación
Este trabajo ha sido financiado por la Agència d’Avaluació de Tecnologia i Recerca Mèdiques (AATRM), Projecte 128/01/2004: Classificació de pacients en una organització sanitària integrada. Utilitat dels clinical risk groups (CRG), así como por el Fondo de Investigación Sanitaria (FIS), Proyecto PI06/90638: Evaluación de sistemas de clasificación de pacientes en ámbito poblacional en una organización sanitaria integrada.