La medicina familiar y comunitaria es una disciplina académica, una especialidad y una profesión sanitaria que contiene un cuerpo asistencial, docente, investigador y de gestión. Su objeto de conocimiento es la persona entendida como un todo. La medicina familiar y comunitaria como disciplina académica, y la atención primaria como ámbito educativo sanitario, deben ser incorporadas en la universidad de manera nuclear. Su ausencia causa sesgos formativos y tiene importantes repercusiones sobre la calidad, la coordinación y la seguridad. El desarrollo de la Ley de Ordenación de las Profesiones Sanitarias (LOPS) y la construcción del Espacio Europeo de Educación Superior (EEES) propician, actualmente, su presencia en la Universidad. Desde los años 1960 se ha consolidado la disciplina académica, con departamentos de medicina familiar y comunitaria en prácticamente todas las universidades europeas, y un importante número de profesores médicos de familia. Se ha establecido el equilibrio entre un sistema basado en el hospital, orientado a la teoría, la enfermedad y el modelo biológico, con un modelo centrado en el paciente, basado en la resolución de problemas, orientado a la comunidad y con un modelo biopsicosocial. La introducción de la medicina familiar y comunitaria como asignatura propia, como materia longitudinal a lo largo de los años y transversal con otras disciplinas, y la atención primaria como ámbito de prácticas, supone una adecuación de la enseñanza a las necesidades de la sociedad y una normalización con respecto a la enseñanza en Europa, y da respuesta a las distintas normas legales que la amparan. Y esta nueva situación precisa una estructura (departamentos) y un profesorado (catedráticos, titulares y profesores asociados).
Family and community medicine is an academic subject, a medical specialty and a health profession with distinct dimensions: healthcare, teaching, research and management. In this discipline, the object of knowledge is the person, understood as a whole. Family medicine, as an academic subject, and primary care, as a health education setting, should be incorporated into the core graduate and postgraduate curricula. The absence of these elements leads to training bias and has major repercussions on quality, coordination and patient safety. The development of the Health Professions Act and the construction of the European Higher Education Area (EHEA) have created a favorable climate for the presence of this discipline in the university.
Since the 1960s, family medicine has been consolidated as an academic subject with its own departments in almost all European universities, and a significant number of family physicians are teachers. A balance has been achieved between the hospital-based system (based on theory, disease, and the biological model) and the patient-centred model (based on problem solving, community-oriented and the bio-psycho-social model). The introduction of family and community medicine as a specific subject, and as a transverse subject and as an option in practicals, represents the adaptation of the educational system to social needs. This adaptation also represents a convergence with other European countries and the various legal requirements protecting this convergence. However, this new situation requires a new structure (departments) and faculty (professors and associate and assistant professors).
- •
La medicina familiar y comunitaria no sólo es una especialidad y una profesión sanitaria, sino también una disciplina académica.
- •
Su ausencia de la universidad genera sesgos formativos, con la consiguiente repercusión en la calidad y la seguridad del sistema sanitario.
- •
Si la medicina familiar y comunitaria, y la atención primaria, han de ser la función central del sistema sanitario, también deben serlo en el sistema educativo.
- •
La enseñanza de grado, la proporción de médicos de familia en el profesorado de las facultades de medicina, la existencia de departamentos de medicina familiar y comunitaria, las prácticas obligatorias en atención primaria con médicos de familia, y las experiencias longitudinales de atención al paciente, son determinantes importantes en la elección de la medicina familiar y comunitaria como especialidad y profesión.
- •
La medicina familiar y comunitaria ha de ser incorporada como asignatura propia, como materia longitudinal a lo largo de los años y transversal con otras disciplinas, y como ámbito de prácticas en todas las facultades de medicina de España.
- •
Debe crearse el escenario docente en las facultades con profesorado especialista en medicina familiar y comunitaria, cubriendo plazas de catedráticos, profesores titulares y asociados.
Nihil volitum, nisi praecognitum (no se ama lo que no se conoce)
Adagio escolástico
IntroducciónDiversos autores, las sociedades científicas de medicina familiar y atención primaria, así como la Comisión Nacional de Medicina Familiar y Comunitaria1–8, han llamado la atención sobre la falta de continuidad entre la formación de grado y la formación especializada en esta disciplina. Según diversos informes, los recién licenciados acumulan muchos conocimientos muy específicos, tienen pocos conocimientos tan esenciales como comunicación, bioética, razonamiento clínico y juicio crítico, y sus conocimientos son reducidos sobre los problemas más prevalentes y generales y sobre la medicina preventiva clínica. No se manejan bien con habilidades y actitudes clave en la competencia profesional. Tienen poco grado de autonomía para el aprendizaje autodirigido debido a la tradicional metodología docente empleada en el grado (el profesor habla-muestra y el estudiante escucha-observa). Su elección de especialidad refleja a lo que han sido expuestos, las modas y la percepción sobre las especialidades como profesiones sanitarias1. Y estas realidades tienen una gran envergadura porque:
- -
La orientación de la formación de grado hacia la atención primaria está siendo reclamada en todo el mundo por servicios de salud y profesionales, para afrontar los nuevos condicionantes de la salud: cronicidad, pluripatología, dependencia, transnacionalidad, necesidad de eficiencia y resolutividad ante la crisis económica…9–12. El marco legal español define la atención primaria como la función central del sistema sanitario. La competencia de sus profesionales determina la efectividad y la eficiencia del sistema.
- -
El perfil médico más demandado por el sistema sanitario es el médico de familia. Actualmente representa el 37% de los médicos del Sistema Nacional de Salud, y las evidencias científicas recomiendan al menos el 50%13. Sin embargo, sólo un tercio de la oferta de plazas de médico interno residente (MIR) en España es para medicina familiar y comunitaria. La Comisión Nacional de Medicina Familiar y Comunitaria recomienda una oferta global de plazas MIR no superior a 5400 plazas (actualmente casi 7000), y de éstas al menos el 40% para medicina familiar y comunitaria, para garantizar la tasa de reposición de una especialidad ya en precario en algunas comunidades autónomas. Esta cifra se ajusta más a las necesidades reales del sistema, obviaría la reespecialización vinculada a la falta de expectativas laborales, rompería el efecto llamada y permitiría un punto de corte de examen más adecuado. Pero es evidente que esto obligaría a revisar las plantillas de algunos servicios y la distribución por comunidades autónomas y por especialidades, y a mejorar las condiciones laborales.
Formar médicos sólo en los hospitales sería como formar veterinarios sólo en los zoológicos
Anónimo
Según el Ministerio de Sanidad, se producen más de 406 millones de consultas al año en atención primaria y más del 92% se resuelven en este medio. El número de consultas en el segundo nivel es de 77,1 millones y el de ingresos de 5,23 millones14. Excluir todas estas actuaciones en atención primaria de la formación clínica con su enfoque es generar un sesgo importante. Si de epidemiología se tratara, estaríamos incurriendo, en la formación, en muchos de los posibles sesgos de selección y admisión, especialmente en el sesgo de Neymann (de prevalencia e incidencia).
En el hospital, el estudiante está expuesto a situaciones clínicas definidas, de mayor complejidad y gravedad, baja prevalencia y necesitadas de alta tecnología, por lo que el especialista hospitalario generalmente precisa llegar al «etiquetado», controlar su incertidumbre mediante pruebas diagnósticas antes de iniciar el tratamiento. Sin embargo, el médico de familia maneja la incertidumbre y puede no tener un diagnóstico de certeza, pero con una probabilidad razonablemente alta puede indicar un tratamiento, y considerar que el uso de pruebas diagnósticas sólo tiene sentido si modifica la conducta a seguir. El médico de familia maneja con soltura las probabilidades a priori, el esperar y ver, la longitudinalidad, la prevención y la promoción de la salud, el primum non nocere, el manejo del entorno, etc. todo lo que no se aprende en un entorno hospitalario.
Numerosas evidencias científicas vinculan el impacto de la atención primaria en los objetivos de un sistema sanitario (efectividad, eficiencia, equidad y vialibilidad) a determinadas características, y entre ellas a que sea desarrollada por un tipo específico de médico: el médico de familia. Farmer et al15 fueron los primeros en demostrar, con datos obtenidos de todos los condados de Estados Unidos, que aquellos con menores tasas de mortalidad ajustada por edad eran los que tenían una mayor densidad de médicos de familia. Asimismo, otros estudios demuestran el impacto que los médicos de familia tienen sobre la globalidad, la longitudinalidad y la relación médico-paciente, así como la relación de estas características con los niveles de salud11,13,16. Tales evidencias, unidas a los nuevos condicionantes de salud (cronicidad, pluripatología, dependencia, transnacionalidad, necesidad de eficiencia y resolutividad9,17) hacen que deba evitarse lo que Repullo18 denomina el «decálogo de la práctica clínica atolondrada por la hiperespecialización»: 1) cada síntoma, una exploración; 2) cada órgano, una especialidad; 3) cada parámetro anormal, un medicamento corrector; 4) cada problema, una intervención; 5) cada efecto adverso o complicación, una nueva acción (nunca un paso atrás); 6) nunca un adiós, sólo un hasta luego (revisión 12 meses); 7) prohibido pensar en más de un síndrome o problema a la vez; 8) prohibido pensar en lo que no es nuestro, en la historia clínica; 9) prohibido hablar con otras especialidades (de los enfermos, claro), y 10) ignorar al médico de primaria salvo que queramos mandar al paciente a la «papelera de reciclaje».
Sería de extraordinaria importancia que se asumieran las recomendaciones del documento liderado por Frenk9, que proponen la orientación de la formación de médicos hacia las necesidades de las poblaciones y sus sistemas sanitarios, de manera global e integrada y no parcelada y episódica. Reconocen el extraordinario papel que deben desempeñar la medicina de familia y la atención primaria en el sistema sanitario, y por esta misma razón en el sistema educativo.
Es ya indudable que la atención primaria es un entorno formativo de primera magnitud. Hay 2956 centros de salud en España15, un 30% están acreditados para la formación especializada y menos del 10% son utilizados por la universidad.
La universidad española, al igual que han hecho muchas de las de nuestro entorno, debe seguir la estela de las facultades que iniciaron un proceso de innovación profundo (Holanda-Maastrich, Canadá-MacMaster, Finlandia-Tampere, Israel-Ben Gurion), que incorporaron las teorías de la psicología educativa, el aprendizaje integrado y basado en la resolución de problemas en el marco de las realidades sociales y sanitarias, poniendo de forma precoz al alumno en contacto con los pacientes en sus entornos más habituales, y por esta razón con el médico de familia y en atención primaria. Curiosamente, las que iniciaron el proceso fueron facultades de nueva creación, lo cual nos proporciona una primera lección: es más fácil innovar desde el inicio que cambiar una estructura de poder y hábitos consolidados. Aun así, las que las siguieron con sus 95 departamentos de medicina familiar en Europa demostraron que es posible cambiar.
Exposición precoz a la atención primaria y modificación de preferenciasDiversos autores han definido los determinantes para la elección de especialidad6–8,19–22 (tabla 1), y están vinculados no sólo a las características propias de los alumnos sino al tipo de facultad y su plan de estudios, y a las percepciones de los alumnos sobre ellas. La exposición a diferentes roles médicos en su hábitat y las experiencias clínicas vividas a lo largo de los años de formación constituyen otros factores. De ahí la importancia del precoz contacto con la atención primaria y el cambio en el enfoque de la formación, sin limitarse sólo a la incorporación de la medicina familiar y comunitaria a la universidad.
Factores determinantes en los alumnos para la elección de especialidad
| Características vinculadas al perfil de los alumnos: |
| Determinantes familiares |
| Determinantes personales (sexo, edad, estado civil, origen, personalidad, valores, expectativas de ingresos, experiencias) |
| El sexo femenino, la edad mayor de 28 años y el origen rural se asocian positivamente con la elección de medicina familiar y comunitaria |
| Características vinculadas con las facultades de medicina y los planes de estudio: |
| Enseñanza de grado |
| Carácter público o privado de la facultad |
| Características y cualificación del profesorado |
| Contenido de los planes de estudio |
| Tipos de departamentos |
| Distribución y características de las prácticas |
| Experiencias de atención al paciente |
| Procesos de admisión |
| La proporción de médicos de familia en el profesorado de las facultades de medicina, la existencia de departamentos de medicina familiar y comunitaria, la presencia clara en los planes de estudio, las prácticas obligatorias en medicina familiar y comunitaria, las experiencias longitudinales de atención al paciente, y las características del proceso de admisión para seleccionar estudiantes, se asocian positivamente con la elección de medicina familiar y comunitaria |
| Percepciones de los alumnos de las características de la especialidad: |
| Estilo de vida controlable o no controlable (posibilidad de dedicación a la práctica privada, tiempo libre, consultas cómodas, cansancio emocional, realización profesional) |
| Percepción de ingresos |
| Valor social |
| Prestigio académico y profesional |
| Aunque los alumnos reconocen el valor social de la medicina familiar y comunitaria, consideran que el prestigio profesional y académico es bajo, los ingresos son menores, las condiciones laborales peores y las posibilidades de realización profesionales más escasas |
En recientes estudios en España23 se observa, por un lado, que los alumnos consideran a la medicina familiar y comunitaria monótona, no tecnológica, sin desafío intelectual, pero por otro lado, en una encuesta24 realizada en 20 facultades de medicina españolas con 5.311 alumnos, se aprecia que más del 90% consideran que hay suficientes motivos que justifican un aprendizaje teórico-práctico obligatorio en medicina familiar y comunitaria durante la carrera, que contribuye a la mejora de la atención de salud, que debe impartirse como asignatura específica, pero también de forma integrada en los contenidos de otras asignaturas, y que ha de ser impartida por médicos de familia. Los apartados en que los alumnos consideran que sus aportaciones serían mayores son en comunicación y relación médico-paciente (94,5%), en prevención y promoción de la salud (92,14%), en atención clínica de los problemas más frecuentes (93,86%) y en atención a lo largo de la vida (91,06%). Consideran que su función social es imprescindible (90,48%) y, sin embargo, que su prestigio científico es bajo (el 18% la consideran de gran prestigio y el 16,37% opina que goza de un estatus similar al de otras especialidades médicas). Varios autores han reflexionado sobre cómo valorizar la medicina familiar y comunitaria25,26, y los poderes políticos y universitarios deberían implantar ya las estrategias que den solución inmediata a esta incoherencia.
Convergencia europea: Bolonia y Espacio Europeo de Educación SuperiorLa construcción del EEES promueve la movilidad, las oportunidades de trabajo y la competitividad internacional del sistema educativo superior europeo.
El EEES delega los contenidos subespecializados a la formación especializada e impulsa en el grado la polivalencia. Nuestro entorno europeo universitario ya había reconocido esta importante cuestión y había promovido departamentos de medicina familiar y comunitaria en sus facultades de medicina (tabla 2). En estas facultades, la medicina familiar y comunitaria se desarrolla como formación nuclear a lo largo de todo el grado, tanto con asignaturas específicas como en materias y asignaturas transversales e integradas.
Presencia académica y porcentaje de universidades que tienen departamentos de medicina de familia
| Países | Porcentaje departamentos | Presencia académica durante el grado |
| Alemania | 100% | En 4°, 5° y 6° cursos |
| Austria | 50% | En 11° y 12° semestre (120 horas) |
| Bélgica | 100% | En 4° curso |
| Croacia | 100% | En periodo clínico (140 horas) |
| Dinamarca | 100% | En periodo clínico (7 semanas) |
| Eslovenia | 100% | En 6° curso (7 semanas) |
| España | 0% | Obligatoria en tres facultades de medicina, en 11 optativa (plan de estudios pre-Bolonia) |
| Finlandia | 100% | En 1° y 3° cursos (Turku), y en 4° y 6° cursos (Helsinki) |
| Francia | 30% | En periodo clínico |
| Grecia | 20% | En 6° curso (Creta) |
| Holanda | 100% | En periodo clínico |
| Hungría | 75% | En 5° y 6° cursos |
| Irlanda | 100% | En 4°, 5° y 6° cursos |
| Italia | 0% | En cuatro universidades (de 36) |
| Malta | 100% | En 3°, 4° y 5° cursos (12 semanas) |
| Noruega | 100% | En 10° Term (10-15 semanas) |
| Polonia | 100% | En 6° curso (100 horas) |
| Portugal | 100% | En 6° curso |
| Reino Unido | 100% | En 100% del periodo clínico |
| Suecia | 100% | En 6°, 7°, 8° y 9° semestres |
Fuente: elaboración propia.
La incorporación de la medicina familiar y comunitaria en el grado en España converge con Europa, pero para ello precisa vencer muchas resistencias (externas e internas), tener presencia como asignatura, materia y área de prácticas, y contar con profesorado acreditado (catedráticos, titulares y profesores asociados), incluidos en centros de salud universitarios, coordinados con las unidades docentes de medicina familiar y comunitaria, y con una estructura en el seno de la universidad que la sustente.
Departamentos de medicina familiar y comunitaria en la universidadLa presencia de departamentos de medicina familiar y comunitaria en Europa y occidente ha sido una evidencia argumental para reivindicar ante las autoridades competentes su presencia en la universidad española en igualdad con el resto de las disciplinas académicas.
En España, los departamentos universitarios son los órganos encargados de coordinar las enseñanzas de una o varias áreas de conocimiento, y de apoyar las iniciativas docentes o investigadoras del profesorado. Sin embargo, la «peculiar» legislación española obliga a tener más de 12 profesores titulares para que en una universidad pueda constituirse un departamento. Esta condición anula automáticamente cualquier posibilidad de que la medicina familiar y comunitaria lo consiga a corto o medio plazo. De hecho, una gran parte de los departamentos universitarios en España tienen una denominación formada por las distintas «áreas de conocimiento» de los profesores implicados. Conseguir el reconocimiento de la medicina familiar y comunitaria como área de conocimiento es un paso previo imprescindible para que en algún momento del futuro haya departamentos cuya denominación incluya «medicina familiar y comunitaria».
Sin embargo, los numerosos intentos hasta ahora realizados han fracasado. En 2003 se solicitó al Ministerio de Educación la incorporación de medicina familiar y comunitaria, urología y traumatología como áreas de conocimiento. Estas dos últimas fueron aprobadas, mientras que medicina familiar y comunitaria no recibió respuesta. Se «tolera» la medicina familiar y comunitaria como área de prácticas, incluso hasta se «tolera» como asignatura obligatoria, pero se vislumbra difícil en muchas facultades que los médicos de familia puedan impartir docencia en formación clínica humana, incluso en áreas aprobadas en el nuevo plan de estudios en las que han demostrado su potencialidad, como comunicación y bioética. Mientras que en medicina preventiva algunos médicos de familia (aunque en muy pocas facultades) colaboran en la materia, la patología médica y la patología general son impartidas por especialistas en medicina interna y sus subespecialidades, y participar en otras materias (atención a la mujer, problemas traumatológicos, de la piel u otorrinolaringológicos) suena a ciencia-ficción. Los motivos que explican esta importante resistencia pueden tener que ver con un marco legislativo universitario «difícil», con el desconocimiento del valor de la medicina de familia, la falta de confianza en los profesionales que ellos mismos han formado, la resistencia al cambio y un importante miedo a la pérdida de poder.
Desde hace muchos años, los médicos de familia de este país27,28 vienen reclamando a los poderes políticos y universitarios la implantación de la medicina familiar y comunitaria como asignatura (ya conseguido en la mitad de las facultades, pero en general con pocos créditos ECTS [European Credit Transfer System], en torno a 3), como áreas de conocimiento (solicitada, pero durmiendo el sueño de los justos), y la creación de departamentos de medicina familiar y comunitaria (con dudosas posibilidades si el marco legal no cambia). La medicina familiar y comunitaria debe poder coordinar y desarrollar las actividades docentes, asistenciales y de investigación con sus propios especialistas y en su propio departamento. En la tabla 2 se presenta el peso académico que tienen en los distintos países del mundo los departamentos de medicina familiar y comunitaria, y en la tabla 3 la especialidad de medicina familiar y comunitaria en Europa. En los países nórdicos y anglosajones hay departamentos de medicina familiar y comunitaria en el 100% de las facultades de medicina, y en el resto puede haber alguna facultad que no lo tenga, con un total de 95 departamentos de medicina familiar y medicina general en Europa. Sólo en España, Italia y Grecia, la mayoría de las facultades de medicina, de forma inaudita, se mantienen ajenas a esta realidad.
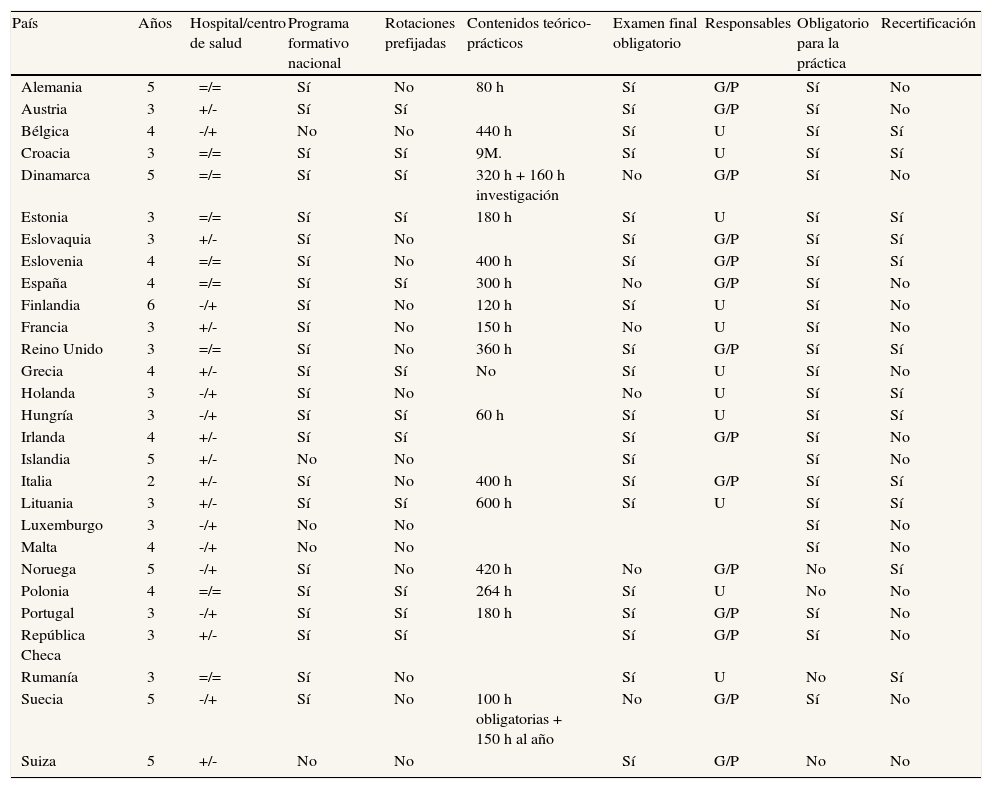
La formación especializada de la medicina familiar y comunitaria en Europa. EURACT (WONCA)
| País | Años | Hospital/centro de salud | Programa formativo nacional | Rotaciones prefijadas | Contenidos teórico-prácticos | Examen final obligatorio | Responsables | Obligatorio para la práctica | Recertificación |
| Alemania | 5 | =/= | Sí | No | 80 h | Sí | G/P | Sí | No |
| Austria | 3 | +/- | Sí | Sí | Sí | G/P | Sí | No | |
| Bélgica | 4 | -/+ | No | No | 440 h | Sí | U | Sí | Sí |
| Croacia | 3 | =/= | Sí | Sí | 9M. | Sí | U | Sí | Sí |
| Dinamarca | 5 | =/= | Sí | Sí | 320 h + 160 h investigación | No | G/P | Sí | No |
| Estonia | 3 | =/= | Sí | Sí | 180 h | Sí | U | Sí | Sí |
| Eslovaquia | 3 | +/- | Sí | No | Sí | G/P | Sí | Sí | |
| Eslovenia | 4 | =/= | Sí | No | 400 h | Sí | G/P | Sí | Sí |
| España | 4 | =/= | Sí | Sí | 300 h | No | G/P | Sí | No |
| Finlandia | 6 | -/+ | Sí | No | 120 h | Sí | U | Sí | No |
| Francia | 3 | +/- | Sí | No | 150 h | No | U | Sí | No |
| Reino Unido | 3 | =/= | Sí | No | 360 h | Sí | G/P | Sí | Sí |
| Grecia | 4 | +/- | Sí | Sí | No | Sí | U | Sí | No |
| Holanda | 3 | -/+ | Sí | No | No | U | Sí | Sí | |
| Hungría | 3 | -/+ | Sí | Sí | 60 h | Sí | U | Sí | Sí |
| Irlanda | 4 | +/- | Sí | Sí | Sí | G/P | Sí | No | |
| Islandia | 5 | +/- | No | No | Sí | Sí | No | ||
| Italia | 2 | +/- | Sí | No | 400 h | Sí | G/P | Sí | Sí |
| Lituania | 3 | +/- | Sí | Sí | 600 h | Sí | U | Sí | Sí |
| Luxemburgo | 3 | -/+ | No | No | Sí | No | |||
| Malta | 4 | -/+ | No | No | Sí | No | |||
| Noruega | 5 | -/+ | Sí | No | 420 h | No | G/P | No | Sí |
| Polonia | 4 | =/= | Sí | Sí | 264 h | Sí | U | No | No |
| Portugal | 3 | -/+ | Sí | Sí | 180 h | Sí | G/P | Sí | No |
| República Checa | 3 | +/- | Sí | Sí | Sí | G/P | Sí | No | |
| Rumanía | 3 | =/= | Sí | No | Sí | U | No | Sí | |
| Suecia | 5 | -/+ | Sí | No | 100 h obligatorias + 150 h al año | No | G/P | Sí | No |
| Suiza | 5 | +/- | No | No | Sí | G/P | No | No |
G/P: gobierno/profesión; U: universidad.
Euract. Specialist Training in General Practice/Family Medicine. (Consultado el 29/12/2010.) Disponible en: http://www.euract.org/index.php?folder_id=44.
Por el momento, el EEES ha supuesto la inclusión de una asignatura de medicina familiar y comunitaria en el currículo académico, y de un practicum en atención primaria, que las sociedades científicas y diferentes instancias han intentado homogeneizar29 (tabla 4). Esto implica la aparición en las facultades de profesorado especialista en medicina familiar y comunitaria, que se encargue de la materia propia y de las transversales que corresponda, así como de las prácticas tuteladas. Por ello, entre las salidas profesionales del médico de familia (tabla 5) debe encontrarse la carrera universitaria. Será necesario cubrir plazas de catedráticos, profesores titulares y asociados, y crear la figura de tutor de docencia de grado como responsable de la coordinación de la enseñanza de grado y la coordinación con las unidades docentes. Esta situación ha de llevar a reconsiderar los criterios empleados por la Agencia Nacional de Evaluación de la Calidad (ANECA) para acreditar profesores. Deben incluirse la evaluación de la competencia docente y su impacto sobre los alumnos, y no sólo del número de clases impartidas. La investigación, que tiene un peso clave en la acreditación de profesores y que pivota básicamente sobre el factor impacto, tiene que sufrir un ajuste para que sea comparable por áreas y niveles sanitarios. Un profesor que dedica su actividad sólo a la investigación, sin asistencia, tiene más probabilidades para publicar y ser acreditado, y más si pertenece a alguna área de conocimiento con revistas de muy alto factor de impacto, como ocurre en muchas de las preclínicas.
Competencias generales
| A) Valores profesionales, actitudes y comportamientos éticos: |
| C.01. Reconocer los elementos esenciales de la profesión médica, incluyendo los principios éticos, las responsabilidades legales y el ejercicio profesional centrado en el paciente. |
| C.02. Comprender la importancia de tales principios para el beneficio del paciente, de la sociedad y la profesión, con especial atención al secreto profesional. |
| C.03. Saber aplicar el principio de justicia social a la práctica profesional y comprender las implicaciones éticas de la salud en un contexto mundial en transformación. |
| C.04. Desarrollar la práctica profesional con respeto a la autonomía del paciente, a sus creencias y cultura. |
| C.05. Reconocer las propias limitaciones y la necesidad de mantener y actualizar su competencia profesional, prestando especial importancia al aprendizaje de manera autónoma de nuevos conocimientos y técnicas, y a la motivación por la calidad. |
| C.06. Desarrollar la práctica profesional con respeto a otros profesionales de la salud, adquiriendo habilidades de trabajo en equipo. |
| B) Fundamentos científicos de la medicina: |
| C.07. Comprender y reconocer la estructura y la función normal del cuerpo humano, a nivel molecular, celular, tisular, orgánico y de sistemas, en las distintas etapas de la vida y en los dos sexos. |
| C.08. Reconocer las bases de la conducta humana normal y sus alteraciones. |
| C.09. Comprender y reconocer los efectos, mecanismos y manifestaciones de la enfermedad sobre la estructura y función del cuerpo humano. |
| C.10. Comprender y reconocer los agentes causantes y factores de riesgo que determinan los estados de salud y el desarrollo de la enfermedad. |
| C.11. Comprender y reconocer los efectos del crecimiento, el desarrollo y el envejecimiento sobre el individuo y su entorno social. |
| C.12. Comprender los fundamentos de acción, indicaciones y eficacia de las intervenciones terapéuticas, basándose en la evidencia científica disponible. |
| C) Habilidades clínicas: |
| C.13. Obtener y elaborar una historia clínica que contenga toda la información relevante. |
| C.14. Realizar una exploración física y una valoración mental. |
| C.15. Tener capacidad para elaborar un juicio diagnóstico inicial y establecer una estrategia diagnóstica razonada. |
| C.16. Reconocer y tratar las situaciones que ponen la vida en peligro inmediato y aquellas otras que exigen atención inmediata. |
| C.17. Establecer el diagnóstico, pronóstico y tratamiento, aplicando los principios basados en la mejor información posible y en condiciones de seguridad clínica. |
| C.18. Indicar el tratamiento más adecuado de los procesos agudos y crónicos más prevalentes, así como de los enfermos en fase terminal. |
| C.19. Plantear y proponer las medidas preventivas adecuadas a cada situación clínica. |
| C.20. Adquirir experiencia clínica adecuada en instituciones hospitalarias, centros de salud u otras instituciones sanitarias, bajo supervisión, así como conocimientos básicos de gestión clínica centrada en el paciente y utilización adecuada de pruebas, medicamentos y demás recursos del sistema sanitario. |
| D) Habilidades de comunicación: |
| C.21. Escuchar con atención, obtener y sintetizar información pertinente acerca de los problemas que aquejan al enfermo y comprender el contenido de esta información. |
| C.22. Redactar historias clínicas y otros registros médicos de forma comprensible a terceros. |
| C.23. Comunicarse de modo efectivo y claro, tanto de forma oral como escrita, con los pacientes, los familiares, los medios de comunicación y otros profesionales. |
| C.24. Establecer una buena comunicación interpersonal que capacite para dirigirse con eficiencia y empatía a los pacientes, a los familiares, medios de comunicación y otros profesionales. |
| E) Salud pública y sistemas de salud: |
| C.25. Reconocer los determinantes de salud en la población, tanto los genéticos como los dependientes del sexo y del estilo de vida, demográficos, ambientales, sociales, económicos, psicológicos y culturales. |
| C.26. Asumir su papel en las acciones de prevención y protección ante enfermedades, lesiones o accidentes, y mantenimiento y promoción de la salud, tanto individual como comunitaria. |
| C.27. Reconocer su papel en equipos multiprofesionales, asumiendo el liderazgo cuando sea apropiado, tanto para el suministro de cuidados de la salud como en las intervenciones para la promoción de la salud. |
| C.28. Obtener y utilizar datos epidemiológicos, y valorar tendencias y riesgos para la toma de decisiones sobre salud. |
| C.29. Conocer las organizaciones nacionales e internacionales de salud y los entornos y condicionantes de los diferentes sistemas de salud. |
| C.30. Conocimientos básicos del Sistema Nacional de Salud y de legislación sanitaria. |
| F) Manejo de la información: |
| C.31. Conocer, valorar críticamente y saber utilizar las fuentes de información clínica y biomédica para obtener, organizar, interpretar y comunicar la información científica y sanitaria. |
| C.32. Saber utilizar las tecnologías de la información y la comunicación en las actividades clínicas, terapéuticas, preventivas y de investigación. |
| C.33. Mantener y utilizar los registros con información del paciente para su posterior análisis, preservando la confidencialidad de los datos. |
| G) Análisis crítico e investigación: |
| C.34. Tener, en la actividad profesional, un punto de vista crítico, creativo, con escepticismo constructivo y orientado a la investigación. |
| C.35. Comprender la importancia y las limitaciones del pensamiento científico en el estudio, la prevención y el manejo de las enfermedades. |
| C.36. Ser capaz de formular hipótesis, recolectar y valorar de forma crítica la información para la resolución de problemas, siguiendo el método científico. |
| C.37. Adquirir la formación básica para la actividad investigadora. |
Salidas profesionales del médico de familia
| Asistenciales: |
| • Medicina de familia en atención primaria |
| • Pediatría en atención primaria |
| • Unidades de cuidados paliativos |
| • Unidades de atención/hospitalización a domicilio |
| • Mutuas de accidentes laborales |
| • Unidades de valoración del daño corporal |
| • Centros de reconocimientos médicos |
| • Emergencias |
| • Urgencias hospitalarias |
| • Urgencias extrahospitalarias/puntos de atención continuada |
| • Residencias geriátricas |
| Gestión sanitaria: |
| • Cargos directivos en empresas relacionadas con la sanidad |
| • Director de operaciones en empresa de servicios sanitarios |
| • Director de servicios médicos en el ámbito privado y público |
| • Comercialización de productos médicos |
| Docencia: |
| • Facultades de medicina |
| • Escuelas universitarias de enfermería |
| • Otras escuelas universitarias |
| • Docencia sanitaria especializada: jefes de estudio y técnicos de salud de unidades docentes de medicina familiar y comunitaria |
| • Formación continuada en centros de salud/servicios médicos en el ámbito privado y público |
| Investigación: |
| • La mayor parte de la investigación médica en España se realiza en las universidades. Aunque en la actualidad no es muy difícil conseguir becas de investigación, la limitada duración (1 o 2 años) determina que el número de médicos que viven exclusivamente de la investigación sea muy escaso, y la mayoría lo hacen combinando investigación y docencia. De reciente aparición son las redes de investigación en atención primaria (p. ej., REDIAP y RIAP) |
| Otras: |
| Existen otras opciones laborales para el médico de familia en las cuales hay que seguir una preparación específica para cada una: |
| • Sanidad militar |
| • Sanidad nacional |
| • Médico de ayuntamiento |
| • Inspector médico de RENFE |
| • Inspector médico de la Seguridad Social |
| • Médico de registro civil |
| • Médico de sanidad penitenciaria |
| • Profesor de tecnología y práctica sanitaria (formación profesional) |
| • Reespecialización: el 15% de los médicos de familia hacen otra especialidad (la media en otras especialidades oscila entre el 4% y el 60%) |
| Trabajo en el extranjero:a |
| • Suecia: http://www.inem.es/ciudadano/eurextra/suecia.htm |
| • Portugal: http://www.apmcg.pt |
| • Reino Unido (embajada británica en España): Lissa.Perteghella@fco.gov.uk |
| • Irlanda (Dr. Ray Power): www.locumotion.com |
Con el desarrollo de la Ley de Ordenación de las Profesiones Sanitarias (LOPS, 2003) es previsible que, a corto y medio plazo, en los centros de salud docentes roten no sólo los especialistas en formación en medicina familiar y comunitaria, sino también en enfermería familiar y comunitaria, y los especialistas en formación en el tronco médico y en otros troncos cuyos programas prevean tanto en su periodo troncal como específico estancias en atención primaria. Si se apuesta de verdad por los centros de salud universitarios y docentes, los gobiernos central y autonómicos deberán reforzar mucho más la atención primaria.
La filosofía que subyace en la LOPS es la construcción formativa lógica que apuesta por sustentar la troncalidad sobre competencias transversales, comunes a varios especialistas, y así favorecer la continuidad asistencial en el itinerario de cada paciente. Y sobre este tronco, compacto, construir la especificidad de cada especialidad. No obstante, para que haya un continuum formativo debe partirse de un grado que ha de establecer cimientos sólidos polivalentes que puedan sostener la troncalidad.
Por lo tanto, es importante reseñar que resulta completamente distorsionante que se inicie la reforma de la troncalidad sin que se produzca la reforma hacia la pluripotencialidad en el grado. Tener 2 años transversales de formación especializada sin este cambio en el grado es, cuanto menos, poco natural.
ConclusionesLa inclusión de la medicina familiar y comunitaria en la universidad:
- 1)
Normaliza la situación española con Europa y favorece el EEES.
- 2)
La medicina familiar y comunitaria es un área de conocimiento y no la suma de retazos de todas las demás.
- 3)
Reequilibra la formación actual basada en el hospital.
- 4)
Facilita su elección vocacional para los que vayan a ser médicos de familia y su conocimiento para quienes no lo sean.
- 5)
Inicia al estudiante en el ejercicio del pensamiento crítico, el manejo de la incertidumbre en la toma de decisiones, el conocimiento global del enfermo, en su proyección integral y en las vertientes personal, familiar y comunitaria, y en la integración de la actividad preventiva con la curativa y la paliativa.
Todas estas consideraciones llevan a las sociedades científicas semFYC, SEMERGEN y SEMG, y a la Comisión Nacional de la Especialidad de Medicina Familiar y Comunitaria, a recomendar:
- -
La incorporación inmediata de la medicina familiar y comunitaria como área de conocimiento de la universidad española.
- -
La creación de departamentos o unidades específicas de medicina familiar y comunitaria dentro de los departamentos en el 100% de las facultades de medicina españolas.
- -
La consolidación de un cuerpo docente de medicina familiar y comunitaria en el 100% de las facultades de medicina (35% a 50% del profesorado vinculado y asociado): catedráticos, profesores titulares, contratados doctores y asociados, acreditados por ANECA.
- -
La creación de una red de centros de salud universitarios.
- -
La presencia de la medicina familiar y comunitaria en todas las facultades de medicina debe ser como:
- •
Asignatura obligatoria (recomendable 6 ECTS).
- •
Materia longitudinal y transversal: 100 créditos ECTS de formación clínica humana, medicina social, ética, comunicación, iniciación a la investigación y procedimientos diagnósticos y terapéuticos, impartidos por médicos de familia.
- •
El practicum en atención primaria debe tener un peso considerable. Se recomiendan 60 créditos ECTS, así como una prueba de competencia de fin de carrera, dirigidos por médicos de familia.
- •
- -
Consideramos, al igual que Starfield30, que la medicina familiar y comunitaria debe dar forma a la reforma, y no al revés.
Todos los autores que suscriben el presente trabajo cumplen los requisitos de autoría. Han contribuido al diseño y el contenido del trabajo, han redactado el artículo y han efectuado una revisión crítica, han leído y aprobado el manuscrito, y han aceptado el contenido de la versión enviada. V. Casado ha coordinado el trabajo de todos los autores, ha dado homogeneidad al texto final, ordenando contenidos y resumiendo texto. El texto final se ha sometido a la aprobación del resto de los autores y el manuscrito remitido ha sido aprobado por todos los autores.
FinanciaciónNinguna.
Conflictos de interesesNinguno.
A todos los médicos de familia que con su competencia, apoyo, compromiso, perseverancia y profesionalidad están proporcionando a la medicina de familia su dimensión como disciplina académica irrenunciable para las facultades de medicina de hoy y de mañana.