Analizar la calidad de la atención hospitalaria al paciente con ictus en los hospitales públicos catalanes antes de la difusión de la Guía de Práctica Clínica (GPC) del ictus, estudiando el grado de adhesión a determinadas recomendaciones de la GPC.
MétodosMediante revisión retrospectiva de historias clínicas de pacientes con ictus definidos mediante los códigos CIE-9 431, 433.×1, 434.×1, 436, e ingresados consecutivamente en 48 hospitales públicos catalanes en el primer semestre de 2005, se recogió información sobre distintos indicadores del proceso asistencial al ictus seleccionados según su evidencia científica o su importancia clínica. Los hospitales participantes reclutaron 20, 40 o 60 casos, según el número de ingresos/ año. Se llevó a cabo una auditoría externa en el 9,3% de los casos reclutados en cada centro, tras selección aleatoria, para determinar la calidad de los datos recogidos. Los indicadores se agruparon en 6 perfiles relacionados con diferentes aspectos de la práctica clínica.
ResultadosSe incluyeron 1.791 casos, un 53,9% hombres, con una media (desviación estándar) de edad de 75,6 (12,4) años. La concordancia global entre observadores fue de 0,7. El cumplimiento de los perfiles asistenciales (porcentaje medio [intervalo de confianza del 95%]) fue: calidad de la historia clínica, 78,5% (77,5-79,4); estándares de atención básica, 92,4% (91,5-93,2); evaluación neurológica, 38,3% (37,3-39,3); medidas iniciales del tratamiento rehabilitador, 44,9% (43,2-46,7); prevención y manejo de complicaciones, 68,4% (66,9-70), y medidas preventivas iniciales, 78,9% (77,3-80,4).
ConclusionesEn 2005 la atención hospitalaria al ictus era mejorable, sobre todo los aspectos relacionados con la evaluación y el seguimiento neurológico del paciente y la rehabilitación.
To determine the quality of in-hospital stroke care in public acute care hospitals in Catalonia before the implementation of a clinical practice guideline (CPG) on stroke by determining adherence to specific recommendations of the CPG.
MethodsWe retrospectively reviewed the case notes of consecutive patients with stroke (defined with ICD-9 codes: 431, 433.×1, 434.×1, and 436) admitted to 48 Catalan hospitals within the first half of 2005. Data were collected on indicators of the healthcare process selected on the basis of their scientific evidence and/or clinical relevance. The participating hospitals included 20, 40 or 60 stroke cases according to their annual stroke caseload. After random selection, up to 9.3% of all cases recruited at each study center were externally monitored to assess the quality of the data gathered. Indicators were grouped into six different dimensions related to distinct aspects of clinical practice.
ResultsWe analyzed data from 1,791 stroke cases (53.9% men, mean age: 75.6 [12.4] years). Overall inter-observer agreement was 0.7. Compliance with the six dimensions was as follows (mean percentage [95%CI]): quality of medical records, 78.5% (77.5-79.4); initial interventions, 92.4% (91.5-93.2); neurological assessment, 38.3% (37.3-39.3); assessment of rehabilitation needs, 44.9% (43.2-46.7); prevention and management of medical complications, 68.4% (66.9-70), and initial preventive measures, 78.9% (77.3-80.4).
ConclusionsIn the first half of 2005, in-hospital stroke care in Catalonia showed room for improvement particularly in aspects related to the neurological assessment and follow-up of patients and their rehabilitation process.
Hay evidencias de que el manejo y el tratamiento apropiados en la fase aguda del paciente con ictus, así como una adecuada estrategia de prevención secundaria, reducen la morbimortalidad relacionada con el evento1–4. En este contexto debe garantizarse que la evidencia científica, derivada principalmente de ensayos clínicos aleatorizados, se difunde adecuadamente e influye en la práctica clínica diaria5. Las guías de práctica clínica (GPC) son un instrumento idóneo para conseguirlo, ya que representan la estandarización de procesos y procedimientos6, y por tanto de la forma de resumir los hallazgos procedentes de estudios de investigación complejos, de manera que se pueda acelerar la traslación de éstos a la práctica clínica diaria y reducir, de este modo, la variabilidad en la calidad de la atención. A pesar de que las GPC son un instrumento necesario en la era de la medicina basada en la evidencia, su existencia no supone, por sí sola, la garantía de su implementación. Por ello, se han desarrollado múltiples métodos cuyo objetivo fundamental es la utilización de las GPC en la práctica profesional habitual7,8. La realización de auditorías periódicas que registren la incorporación de recomendaciones específicas de una GPC y la comunicación activa de sus resultados son algunos de los métodos propuestos9.
En Cataluña hay un Plan Director de Enfermedades del Aparato Circulatorio/Enfermedad Vascular Cerebral (PDEAC/EVC) que depende de la Dirección General de Planificación y Evaluación del Departamento de Salud (DOGC n.° 4584, 02.03.06). El Plan Director es el instrumento de información y estudio a través del cual el Departamento de Salud determina las directrices para impulsar, planificar, coordinar y evaluar las actuaciones a desarrollar en el ámbito de la promoción de la salud, la prevención, el tratamiento y la rehabilitación de las enfermedades del aparato circulatorio/enfermedades vasculares cerebrales con el objetivo de reducir la mortalidad asociada a éstas y mejorar la calidad de vida de los afectados. Uno de los primeros proyectos acometidos desde el Plan Director fue la elaboración, la publicación y la difusión de una GPC del ictus para profesionales10, que se presentó en junio de 2005 conjuntamente con una guía elaborada por y para pacientes con ictus y sus cuidadores («Superar el ictus»)11. Dentro del mismo proyecto («Las Guías del Ictus») se ubica el «Primer Audit Clínico del Ictus», un instrumento evaluativo que, siguiendo el ejemplo anglosajón12, pretende determinar el grado de adhesión a determinadas recomendaciones sobre el manejo de esta enfermedad que aparecen en la GPC del ictus, que se consideran indicadores de calidad del proceso de atención a esta afección.
El objetivo principal de este estudio fue determinar la calidad del proceso asistencial hospitalario al paciente con ictus en Cataluña antes de la implementación de la GPC del ictus, mediante el uso de indicadores de calidad y dimensiones de la atención.
MétodosDiseñoEl trabajo que se presenta en este artículo es la primera fase (preimplementación de la GPC) de un estudio casi experimental para determinar el impacto de la GPC del ictus en la calidad del proceso clínico-asistencial hospitalario al paciente con esta enfermedad mediante el análisis del grado de adhesión a determinadas recomendaciones de la GPC antes y después de su publicación, difusión e implementación.
Población de estudio y recogida de datosSe ha estudiado una muestra de pacientes consecutivos ingresados por ictus (manifestaciones agudas, súbitas, de las enfermedades vasculares cerebrales y, concretamente, el infarto cerebral, la hemorragia cerebral y la hemorragia subaracnoidea) en los 48 hospitales de agudos de la red de hospitales públicos de Cataluña durante el primer semestre de 2005. La definición de los casos se hizo mediante los códigos diagnósticos CIE-9 siguientes: 431, hemorragia intracerebral; 433.x1, oclusión y estenosis de arterias precerebrales con infarto; 434.x1, oclusión de arterias cerebrales con infarto, y 436, enfermedad vascular cerebral aguda mal definida. Los ataques isquémicos transitorios y las hemorragias su- baracnoideas se excluyeron del estudio. Para conse guir un tamaño muestral cercano al 15% de los ingresos por ictus que anualmente se registran en Cataluña y que, además, fuera representativo de la población ingresada por ictus en todas las provincias y regiones sanitarias, cada hospital participante incluyó 20, 40 o 60 casos en función del número de ingresos anuales por ictus del centro determinado mediante el análisis del CMBDAH de 2003. Así, los centros que habían ingresado menos de 150 ictus incluyeron 20 casos, los que habían ingresado 150-350 incluyeron 40, y los que habían ingresado más de 350 ictus/año incluyeron 60 casos. En cada hospital, uno o varios investigadores colaboradores se encargaron de la localización y la selección de la muestra local y de la recogida de datos. La muestra se identificó a partir de la lista de ingresos consecutivos coincidentes con los códigos diagnósticos mencionados anteriormente facilitada por el servicio de archivos. El investigador local seleccionó los primeros 20, 40 o 60 casos para su inclusión en el registro según la categoría hospitalaria antes mencionada. Los datos se recogieron entre marzo y mayo de 2006 mediante revisión retrospectiva de historias clínicas, y se incluyeron en un formulario electrónico al cual se accedía a través del portal de aplicaciones del Departamento de Salud. Cada usuario debía identificarse para acceder de forma segura a la aplicación que cumplía con la normativa vigente de protección de datos personales (LOPDP 15/99).
Auditoría externaCon el fin de controlar la calidad de los datos recogidos, se llevó a cabo una auditoría externa del 9,3% (167) de los casos reclutados (aproximadamente el 10% de los casos incluidos en cada hospital participante). Esta auditoría se basó en la doble revisión de historias clínicas (investigador local y monitor externo) seleccionadas aleatoriamente por el equipo coordinador del estudio. Ocho monitores participaron en la auditoría externa, todos ellos profesionales de la salud (médicos o enfermeros) y sin vinculación contractual con los centros que auditaban.
Desarrollo de la auditoríaLas recomendaciones más relevantes, escogidas según su evidencia científica o importancia clínica, y que representan indicadores de la calidad asistencial, fueron seleccionadas de entre las más de 250 recomendaciones contenidas en la GPC del ictus. Se identificaron 43 indicadores del proceso asistencial que se agruparon en 6 dimensiones o perfiles de la atención al ictus: calidad de la historia clínica (12), estándares de atención básica (4), evaluación neurológica (12), medidas iniciales del tratamiento rehabilitador (6), prevención y manejo de complicaciones (4), y medidas preventivas iniciales (5).
Los indicadores se definieron como simples cuando se correspondían con un único ítem en el formulario de recogida de datos, o bien complejos si procedían de la combinación de dos o más ítems del formulario de recogida de datos.
Análisis estadísticoEl análisis estadístico se llevó a cabo con el paquete STATA 9.0. Se realizó un análisis descriptivo de frecuencias de las variables discretas y de tendencia central (media o mediana) y dispersión (desviación estándar [DE] o intervalo intercuartílico) de las variables continuas según su distribución.
El cumplimiento de un indicador se definió como el número de pacientes que recibe la intervención adecuada u óptima en relación con el número total de pacientes en que dicha intervención está indicada (casos válidos). Para determinar si una intervención es o no óptima, los posibles valores de los 43 indicadores de proceso que integran los 6 perfiles asistenciales se re- codificaron, de manera que el indicador toma valor 1 cuando la atención cumple criterios de calidad y 0 cuando la atención no se considera óptima. Los criterios de una atención óptima/no óptima se describen en las tablas 1–5.
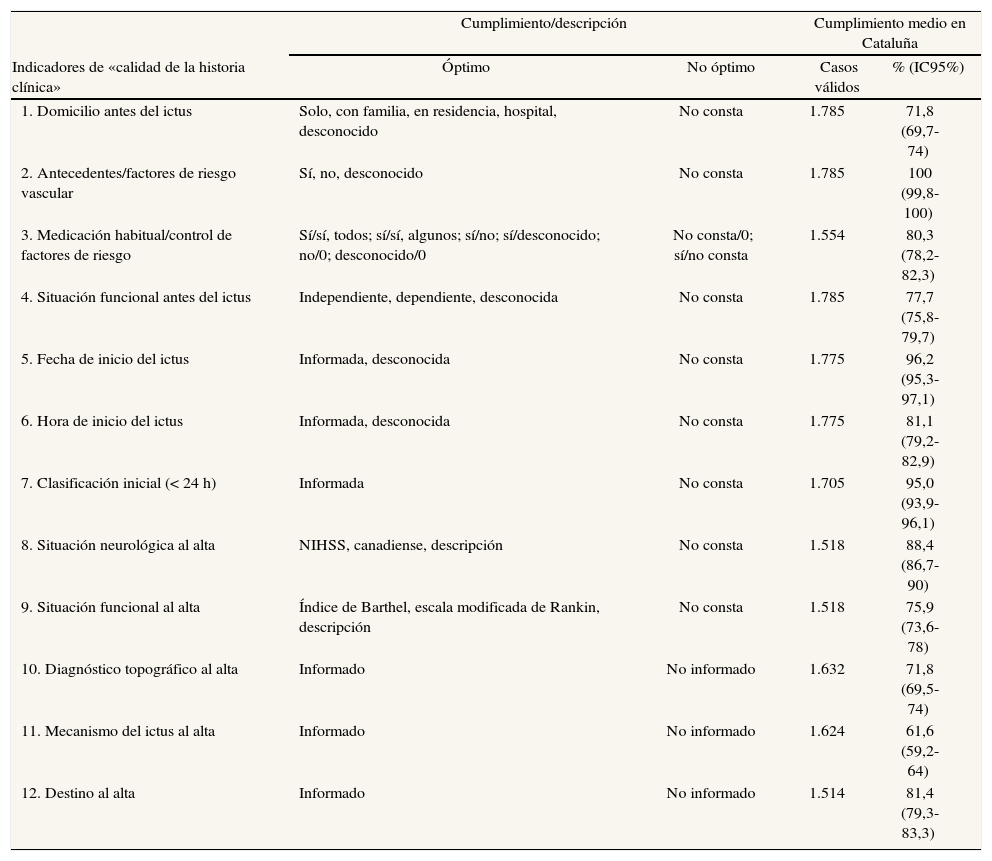
Cumplimiento de los indicadores de la dimensión «calidad de la historia clínica»
| Indicadores de «calidad de la historia clínica» | Cumplimiento/descripción | Cumplimiento medio en Cataluña | ||
| Óptimo | No óptimo | Casos válidos | % (IC95%) | |
| 1. Domicilio antes del ictus | Solo, con familia, en residencia, hospital, desconocido | No consta | 1.785 | 71,8 (69,7-74) |
| 2. Antecedentes/factores de riesgo vascular | Sí, no, desconocido | No consta | 1.785 | 100 (99,8-100) |
| 3. Medicación habitual/control de factores de riesgo | Sí/sí, todos; sí/sí, algunos; sí/no; sí/desconocido; no/0; desconocido/0 | No consta/0; sí/no consta | 1.554 | 80,3 (78,2-82,3) |
| 4. Situación funcional antes del ictus | Independiente, dependiente, desconocida | No consta | 1.785 | 77,7 (75,8-79,7) |
| 5. Fecha de inicio del ictus | Informada, desconocida | No consta | 1.775 | 96,2 (95,3-97,1) |
| 6. Hora de inicio del ictus | Informada, desconocida | No consta | 1.775 | 81,1 (79,2-82,9) |
| 7. Clasificación inicial (< 24 h) | Informada | No consta | 1.705 | 95,0 (93,9-96,1) |
| 8. Situación neurológica al alta | NIHSS, canadiense, descripción | No consta | 1.518 | 88,4 (86,7-90) |
| 9. Situación funcional al alta | Índice de Barthel, escala modificada de Rankin, descripción | No consta | 1.518 | 75,9 (73,6-78) |
| 10. Diagnóstico topográfico al alta | Informado | No informado | 1.632 | 71,8 (69,5-74) |
| 11. Mecanismo del ictus al alta | Informado | No informado | 1.624 | 61,6 (59,2-64) |
| 12. Destino al alta | Informado | No informado | 1.514 | 81,4 (79,3-83,3) |
IC: intervalo de confianza.
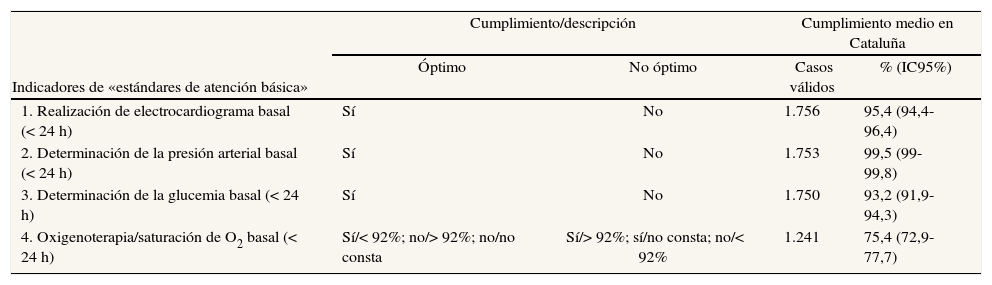
Cumplimiento de los indicadores de la dimensión «estándares de atención básica»
| Indicadores de «estándares de atención básica» | Cumplimiento/descripción | Cumplimiento medio en Cataluña | ||
| Óptimo | No óptimo | Casos válidos | % (IC95%) | |
| 1. Realización de electrocardiograma basal (< 24 h) | Sí | No | 1.756 | 95,4 (94,4-96,4) |
| 2. Determinación de la presión arterial basal (< 24 h) | Sí | No | 1.753 | 99,5 (99-99,8) |
| 3. Determinación de la glucemia basal (< 24 h) | Sí | No | 1.750 | 93,2 (91,9-94,3) |
| 4. Oxigenoterapia/saturación de O2 basal (< 24 h) | Sí/< 92%; no/> 92%; no/no consta | Sí/> 92%; sí/no consta; no/< 92% | 1.241 | 75,4 (72,9-77,7) |
IC: intervalo de confianza.
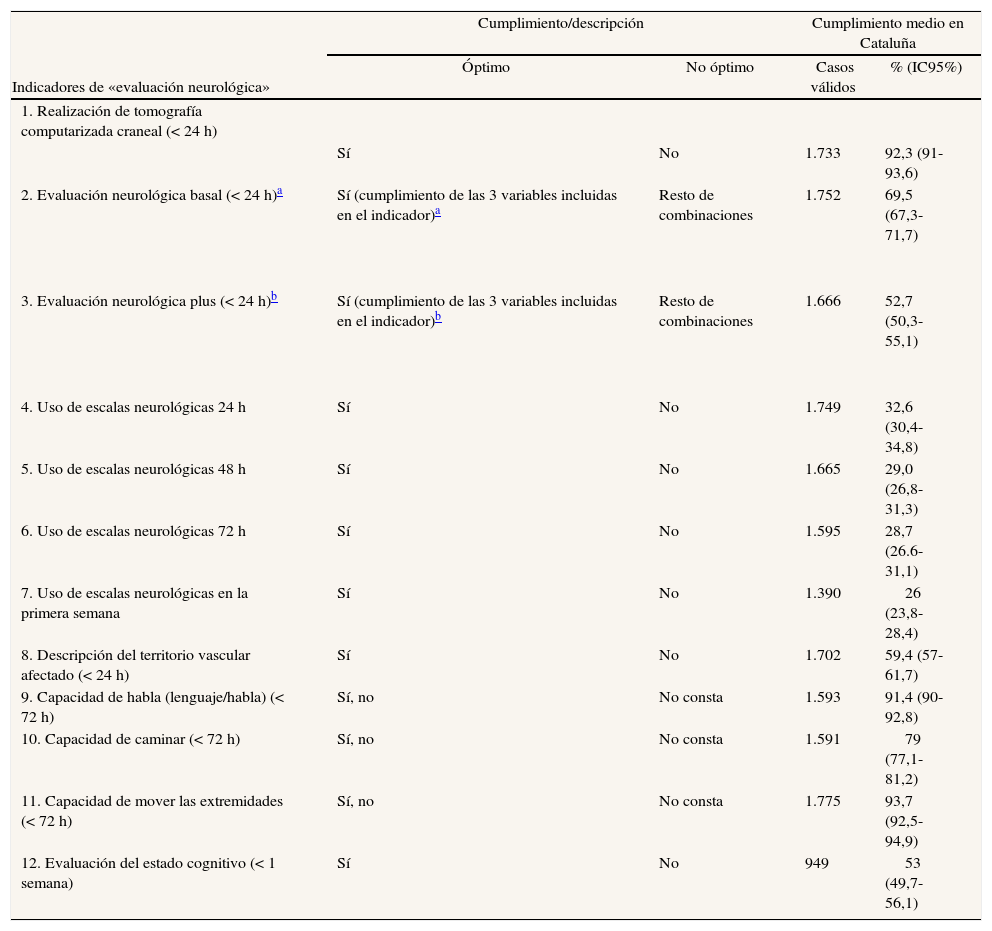
Cumplimiento de los indicadores de la dimensión «evaluación neurológica»
| Indicadores de «evaluación neurológica» | Cumplimiento/descripción | Cumplimiento medio en Cataluña | ||
| Óptimo | No óptimo | Casos válidos | % (IC95%) | |
| 1. Realización de tomografía computarizada craneal (< 24 h) | ||||
| Sí | No | 1.733 | 92,3 (91-93,6) | |
| 2. Evaluación neurológica basal (< 24 h)a | Sí (cumplimiento de las 3 variables incluidas en el indicador)a | Resto de combinaciones | 1.752 | 69,5 (67,3-71,7) |
| 3. Evaluación neurológica plus (< 24 h)b | Sí (cumplimiento de las 3 variables incluidas en el indicador)b | Resto de combinaciones | 1.666 | 52,7 (50,3-55,1) |
| 4. Uso de escalas neurológicas 24 h | Sí | No | 1.749 | 32,6 (30,4-34,8) |
| 5. Uso de escalas neurológicas 48 h | Sí | No | 1.665 | 29,0 (26,8-31,3) |
| 6. Uso de escalas neurológicas 72 h | Sí | No | 1.595 | 28,7 (26.6-31,1) |
| 7. Uso de escalas neurológicas en la primera semana | Sí | No | 1.390 | 26 (23,8-28,4) |
| 8. Descripción del territorio vascular afectado (< 24 h) | Sí | No | 1.702 | 59,4 (57-61,7) |
| 9. Capacidad de habla (lenguaje/habla) (< 72 h) | Sí, no | No consta | 1.593 | 91,4 (90-92,8) |
| 10. Capacidad de caminar (< 72 h) | Sí, no | No consta | 1.591 | 79 (77,1-81,2) |
| 11. Capacidad de mover las extremidades (< 72 h) | Sí, no | No consta | 1.775 | 93,7 (92,5-94,9) |
| 12. Evaluación del estado cognitivo (< 1 semana) | Sí | No | 949 | 53 (49,7-56,1) |
IC: intervalo de confianza.
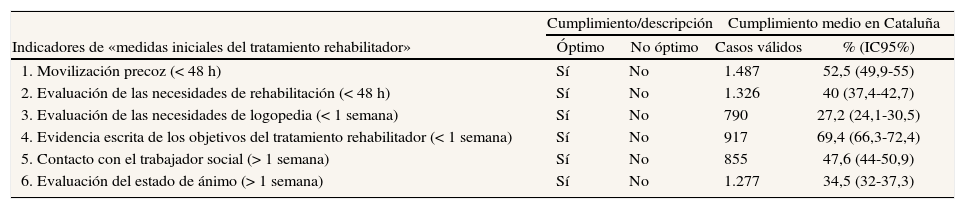
Cumplimiento de los indicadores de la dimensión «medidas iniciales del tratamiento rehabilitador»
| Indicadores de «medidas iniciales del tratamiento rehabilitador» | Cumplimiento/descripción | Cumplimiento medio en Cataluña | ||
| Óptimo | No óptimo | Casos válidos | % (IC95%) | |
| 1. Movilización precoz (< 48 h) | Sí | No | 1.487 | 52,5 (49,9-55) |
| 2. Evaluación de las necesidades de rehabilitación (< 48 h) | Sí | No | 1.326 | 40 (37,4-42,7) |
| 3. Evaluación de las necesidades de logopedia (< 1 semana) | Sí | No | 790 | 27,2 (24,1-30,5) |
| 4. Evidencia escrita de los objetivos del tratamiento rehabilitador (< 1 semana) | Sí | No | 917 | 69,4 (66,3-72,4) |
| 5. Contacto con el trabajador social (> 1 semana) | Sí | No | 855 | 47,6 (44-50,9) |
| 6. Evaluación del estado de ánimo (> 1 semana) | Sí | No | 1.277 | 34,5 (32-37,3) |
IC: intervalo de confianza.
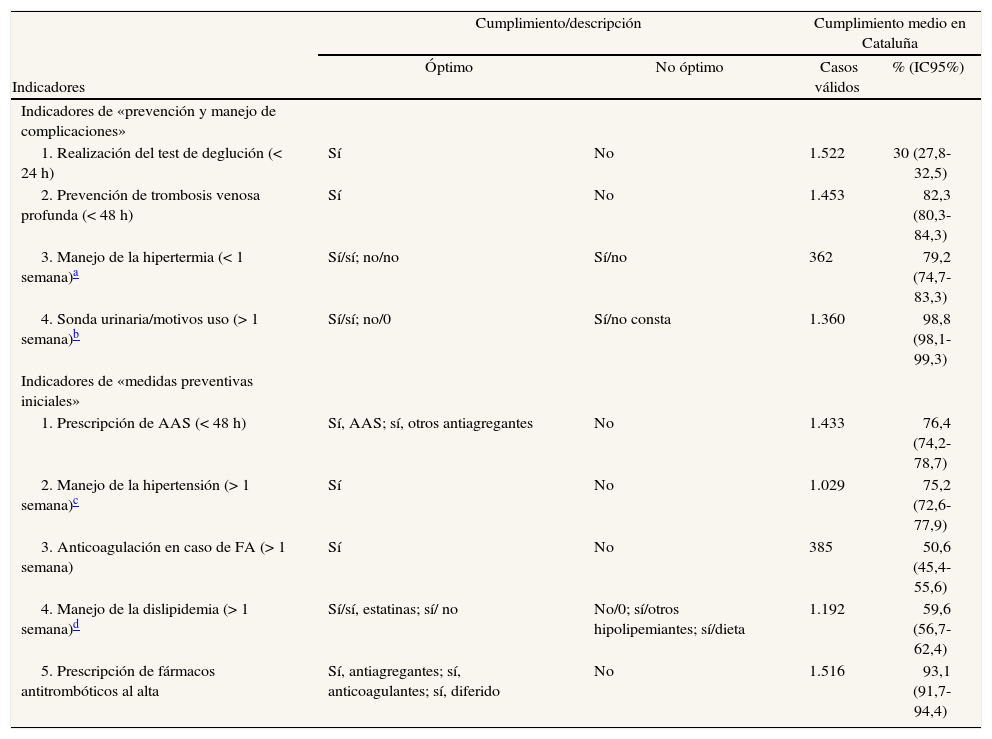
Cumplimiento de los indicadores de las dimensiones «prevención y manejo de complicaciones» y «medidas preventivas iniciales»
| Indicadores | Cumplimiento/descripción | Cumplimiento medio en Cataluña | ||
| Óptimo | No óptimo | Casos válidos | % (IC95%) | |
| Indicadores de «prevención y manejo de complicaciones» | ||||
| 1. Realización del test de deglución (< 24 h) | Sí | No | 1.522 | 30 (27,8-32,5) |
| 2. Prevención de trombosis venosa profunda (< 48 h) | Sí | No | 1.453 | 82,3 (80,3-84,3) |
| 3. Manejo de la hipertermia (< 1 semana)a | Sí/sí; no/no | Sí/no | 362 | 79,2 (74,7-83,3) |
| 4. Sonda urinaria/motivos uso (> 1 semana)b | Sí/sí; no/0 | Sí/no consta | 1.360 | 98,8 (98,1-99,3) |
| Indicadores de «medidas preventivas iniciales» | ||||
| 1. Prescripción de AAS (< 48 h) | Sí, AAS; sí, otros antiagregantes | No | 1.433 | 76,4 (74,2-78,7) |
| 2. Manejo de la hipertensión (> 1 semana)c | Sí | No | 1.029 | 75,2 (72,6-77,9) |
| 3. Anticoagulación en caso de FA (> 1 semana) | Sí | No | 385 | 50,6 (45,4-55,6) |
| 4. Manejo de la dislipidemia (> 1 semana)d | Sí/sí, estatinas; sí/ no | No/0; sí/otros hipolipemiantes; sí/dieta | 1.192 | 59,6 (56,7-62,4) |
| 5. Prescripción de fármacos antitrombóticos al alta | Sí, antiagregantes; sí, anticoagulantes; sí, diferido | No | 1.516 | 93,1 (91,7-94,4) |
IC: intervalo de confianza; AAS: ácido acetilsalicílico; FA: fibrilación auricular.
El indicador «manejo de la hipertermia» es un indicador complejo que procede de la combinación de dos variables: ¿hay registros de temperatura > 37,5 °C? Y, en caso afirmativo, ¿se ha establecido tratamiento antitérmico?
El indicador «sonda urinaria/motivos uso» es un indicador complejo que responde a las preguntas: ¿el paciente ha llevado sonda urinaria? Y, en ese caso, ¿por qué motivo?
El cumplimiento de una dimensión de la atención se definió como el porcentaje de intervenciones correctas u óptimas sobre el total de intervenciones, para un paciente determinado, incluidas en la dimensión. Si tomamos como ejemplo la dimensión «estándares de atención básica», ésta incluye un total de 4 indicadores: electrocardiograma basal, presión arterial basal, glucemia basal y oxigenoterapia. Si las primeras 3 intervenciones se realizaron correctamente, pero no se realizó oxigenoterapia cuando el paciente tenía una saturación de O2 < 92%, el cumplimiento de la dimensión se calcula, en este caso, como: (1+1+1+0)/4 = 0,75 (75%).
Se calcularon los valores porcentuales y los intervalos de confianza del 95% (IC95%) para cada indicador de calidad individual, y las medias de los valores porcentuales para cada indicador del cumplimiento de una dimensión de la atención. Como la distribución mues- tral de las puntuaciones de cumplimiento de las dimensiones de la atención no permitía utilizar técnicas de inferencia estadística paramétrica, se utilizaron técnicas estadísticas no paramétricas. Así, la estimación de los IC95% se realizó mediante técnicas de re- muestreo (bootstrap).
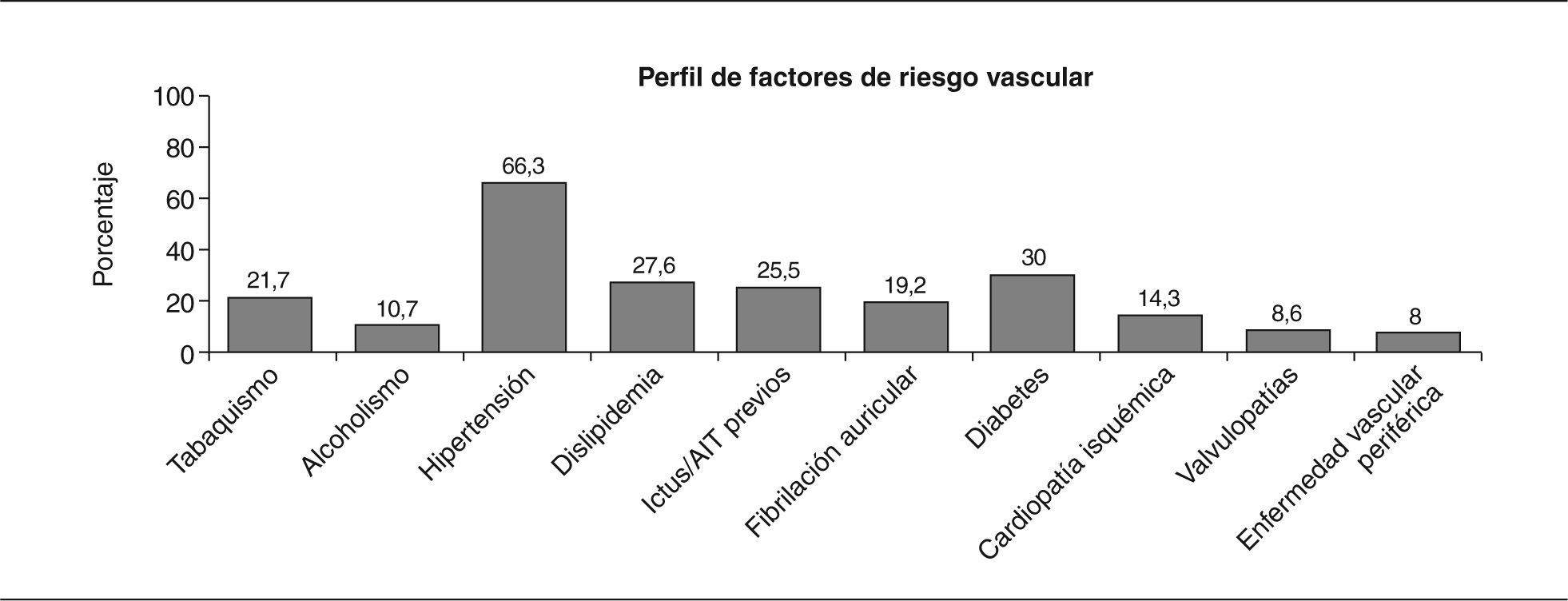
ResultadosSe incluyeron 1.805 casos en el registro, de los que finalmente se analizaron 1.791. Cinco casos se excluyeron del análisis por tratarse de duplicaciones (registros repetidos), y otros 9 al comprobarse que eran registros vacíos. El 53,9% (n = 966) eran hombres y la media (DE) de edad se situó en 75,6 (12,4) años. La mortalidad intrahospitalaria al séptimo día fue del 8,6% (155). La distribución de factores de riesgo vascular se muestra en la figura 1. La concordancia global media interobservador para el conjunto de las 92 variables incluidas en el estudio fue buena (índice kappa = 0,70). El 50% (46) de las variables analizadas obtuvieron un índice kappa > 0,61, y en el 22% (20) fue > 0,81 (concordancia importante y casi perfecta según criterios de Landis y Koch)13.
El valor porcentual medio del cumplimiento (IC95%) de cada una de las 6 dimensiones de la atención en el conjunto del territorio catalán fue: a) calidad de la historia clínica, 78,5% (77,5-79,4); b) estándares de atención básica, 92,4% (91,5-93,2); c) evaluación neuroló- gica, 38,3% (37,3-39,3); d) medidas iniciales del tratamiento rehabilitador, 44,9% (43,2-46,7); e) prevención y manejo de complicaciones, 68,4% (66,9-70), y f) medidas preventivas iniciales, 78,9% (77,3-80,4). En las tablas 1-5 se muestran los porcentajes de cumplimiento medio y el IC95% de los distintos indicadores de proceso que integran cada una de las 6 dimensiones de la atención, así como los casos válidos para el análisis en cada uno de ellos.
DiscusiónEste estudio muestra la situación basal, preimple- mentación de la GPC del ictus, de la calidad de la atención hospitalaria al paciente con ictus en 48 centros de la red de hospitales públicos de Cataluña analizada en función del cumplimiento de indicadores de proceso seleccionados previamente con criterios de evidencia científica y relevancia clínica. El estudio muestra que la atención hospitalaria que recibían estos pacientes en el primer semestre de 2005 era mejorable, particularmente en las dimensiones de la atención relacionadas con la evaluación neurológica y las medidas iniciales del tratamiento rehabilitador. Las dimensiones de la atención relacionadas con el manejo y la prevención de las complicaciones en la fase aguda y el establecimiento de medidas de prevención secundaria alcanzaron cumplimientos medios cercanos o superiores al 70%, y pueden considerarse globalmente satisfactorios.
Este estudio presenta como novedad importante el cálculo de indicadores de calidad sintéticos que se han obtenido de la agrupación de indicadores de proceso individuales y según los aspectos de la atención que valoran. Estos indicadores sintéticos nos han permitido resumir la información contenida en 43 indicadores en 6 dimensiones o perfiles asistenciales que reflejan distintos aspectos de la atención hospitalaria al paciente con ictus. Sin embargo, el cálculo de estos indicadores sintéticos tiene importantes limitaciones: a)los criterios para agrupar los indicadores están sujetos a apreciaciones subjetivas; b) la heterogeneidad del cumplimiento entre distintos indicadores dentro de una misma dimensión o perfil asistencial puede limitar la interpretación del resultado global del índice sintético, y c)no son indicadores estandarizados y, por tanto, no permiten realizar comparaciones con experiencias similares en otros contextos. Pensamos que la definición de indicadores de calidad de la atención hospitalaria del ictus podría mejorarse mediante el desarrollo de in dicadores sintéticos con características métricas adecuadas, válidos y sensibles a las variaciones en la calidad de la asistencia.
Sin embargo, hasta el momento es más relevante el análisis de la calidad basado en indicadores de la atención. En este sentido, el «Primer Audit Clínic de l'Ictus» ha mostrado cumplimientos superiores al 70% en 25 (58,1%) y superiores al 50% en 33 (76,7%) de los 43 indicadores seleccionados. Cabe destacar el cumplimiento muy satisfactorio que han alcanzado ciertos indicadores, como la determinación de la presión arterial y la glucemia basales (el 99,5 y el 93,2%, respectivamente), la realización de la tomografía compu- tarizada (TC) craneal en las primeras 24 h (92,3%), la prevención de trombosis venosa profunda (82,3%), la prescripción de ácido acetilsalicílico en las primeras 48 h (76,4%) y la prescripción de antitrombóticos al alta (93,1%). Contrariamente, los indicadores que se refieren al uso de escalas para la valoración objetiva de la situación neurológica en diferentes momentos del ingreso (con cumplimientos menores del 32%), la evaluación del estado cognitivo (53%), la evaluación de las necesidades de rehabilitación (40%), de logopedia (27,2%), del estado de ánimo (34,5%), el cribado de disfagia (30%), la anticoagulación en caso de fibrilación auricular (50,6%) y el manejo adecuado de la dislipi- demia (59,6%) tienen cumplimientos poco satisfactorios que deben mejorarse.
No todos los indicadores evaluados tienen el mismo peso en la evolución posterior del paciente con ictus. La dificultad radica en la cuantificación del peso de cada uno de esos indicadores y, por tanto, en la selección de los más importantes. En ediciones futuras deberá priorizarse el cumplimiento de los indicadores más relevantes para la óptima evolución neurológica y funcional de estos pacientes.
Se han puesto en marcha iniciativas en distintos países para mejorar la calidad de la atención al ictus mediante la definición de indicadores de calidad específicos que permitan comparar la atención ofrecida en diferentes hospitales14–21. Se pueden encontrar similitudes entre distintos proyectos, sobre todo en lo que a procesos intrahospitalarios se refiere. Son destacables las auditorías periódicas impulsadas por el grupo Clinical Effectiveness and Evaluation Unit del Royal Co- llege of Physicians14–17, que bienalmente analizan la atención al ictus en Gran Bretaña. En la edición de 200617, y a pesar de ciertas diferencias con ediciones anteriores, los cumplimientos se han mantenido cercanos a los alcanzados anteriormente. El cribado de disfagia se sitúa en el 66%, claramente superior al de Cataluña; la realización de TC craneal en las primeras 24 h tiene un cumplimiento del 42%, muy inferior al de Cataluña; la prescripción de ácido acetilsalicílico en las primeras 48 h es del 71%, similar a la nuestra; la prescripción de antitrombóticos al alta es del 100%, algo superior a la nuestra, y la evaluación del estado de ánimo tiene un cumplimiento del 55%, superior a lo que muestra el Audit catalán. También se han publicado recientemente los resultados del panel de indicadores de calidad del German Stroke Registers Study18, que muestra cumplimientos muy elevados en la mayoría de los indicadores seleccionados, a excepción del cribado de disfagia, que sólo alcanzó el 41,6%.
Un aspecto metodológico fundamental que hay que tener en cuenta al analizar los resultados de este trabajo es la recogida de datos mediante revisión retrospectiva de historias clínicas. Este método, utilizado repetidamente en las auditorías del Royal College of Physicians14–17, implica que sólo las intervenciones que se registran en la historia médica pueden analizarse y, por tanto, en caso de llevarse a cabo intervenciones, tanto de forma óptima como de forma no óptima o in- satisfactoria, de las cuales no quedara constancia en la historia médica, se estaría subestimando el cumplimiento de ese aspecto de la atención al comunicarse como «no informado». De hecho, la auditoría que presentamos, basada en la revisión retrospectiva de historias clínicas, podría tomarse como una auditoría de la calidad de la documentación clínica de los pacientes con ictus. En cualquier caso, parece obvio que la calidad «real» de la atención al ictus en el primer semestre de 2005 sólo pudo ser similar, cuando no mejor, que la que muestra este estudio. Otros aspectos relevantes que cabe tener en cuenta son los informes de alta/mortalidad y el proceso de codificación posterior. De forma similar a lo expuesto para la historia clínica, la auditoría evalúa también la calidad de la atención mediante los informes de alta/mortalidad, ya que estos documentos fueron una de las fuentes para la recogida de datos. La codificación de los diagnósticos de los informes de alta/mortalidad merece un comentario aparte, ya que la selección de los casos se hizo a través de 4 códigos específicos. Por ello, una codificación incorrecta podría significar la selección de casos no óptimos, así como la exclusión de casos óptimos. Si bien el primer supuesto puede desestimarse, ya que los casos seleccionados que realmente no respondían a los códigos de interés se excluyeron posteriormente, no podemos asegurar que no quedaran fuera del estudio casos óptimos a los que se asignó un código incorrecto.
Como conclusión, el «Primer Audit Clínic de l'Ictus» muestra que, en Cataluña y durante el primer semestre de 2005, la atención hospitalaria al paciente con ictus basada en el análisis del cumplimiento de distintos indicadores de proceso era heterogénea. Según los datos de que disponemos, ésta es la primera experiencia en nuestro país en que se analiza la calidad de la atención a los pacientes hospitalarios con ictus mediante un proyecto GPC/Audit institucional. El PDEAC/EVC tiene una estructura territorial bien definida que ha permitido el debate, en el seno de los distintos comités territoriales de la enfermedad vascular cerebral que se reúnen cuatrimestralmente, de los resultados alcanzados en esta auditoría por cada uno de ellos. El feedbackconstante con estos comités garantiza la implementación de la GPC en el territorio, una herramienta de difusión del conocimiento que pretende homogeneizar y mejorar la atención que reciben los pacientes con ictus en Cataluña. El «Segon Audit Clínic de l'Ictus», que se desarrollará en el primer semestre de 2008, confirmará si el proyecto GPC-Audit es efectivo y consigue mejorar de forma significativa la atención que reciben los pacientes con ictus en los hospitales catalanes.
AgradecimientosEl proyecto «Primer Audit Clínic de l'Ictus. Catalunya, 2005/2006» ha sido financiado por un proyecto de investigación del Instituto de Salud Carlos III (05/2709) y la Direcció General de Planificació i Avaluació, Departament de Salut, Ge- neralitat de Catalunya.
El PDEAC/EVC quiere agradecer la colaboración inestimable de todos los profesionales que han participado en la recogida de datos del «Primer Audit de l'Ictus. Catalunya 2005/2006», así como de los técnicos de salud de las distintas regiones sanitarias/ámbitos territoriales:
Hospital Arnau de Vilanova (Lleida): J. Sanahuja, M. Lo- reto Oró; Hospital de Santa Maria (Lleida): J. Cabau, F. Nicolás Sánchez; Espitau Val d'Aran: C. Cuadrada Majó; Fun- dació Hospital La Seu: B. Romera; Hospital del Pallars (Tremp): S. Aranda, O. Viana; Hospital Universitari Joan XXIII: R. Marés, L. Millán Casas; Hospital de la Santa Tecla i Sant Pau (Tarragona): A. Pellisé Guinjoan, J. Batlle Nadal; Hospital de Reus: J. González Menacho, S. González Menacho; Pius Hospital de Valls: F. Fernández Muixí; Hospital de Tortosa Verge de la Cinta: J. Baiges, M. Garcés; Hospital de Móra d'Ebre: J. Oro- bitg; Hospital de Figueres: O. Carmona, M. Rubio Gómez, T. López López; Hospital de Blanes: R. Massa; Hospital de Camp- devanol: M. Pedrerol, J. Pla Solé, X. Zato Granada; Hospital de Palamós: X. Pérez, X. Ustrell Roig; Hospital Universitari Doctor Josep Trueta (Girona): J. Serena Leal, M. Castellanos Rodrigo, Y. Silva Blas, E. Riva Amarante; Parc Sanitari Martí i Julia (Girona): A. Turón; Hospital de Sant Jaume (Olot): J. Bisbe Company; Hospital de Calella: Á. Martos, O. del Río Pérez; Hospital de Mataró: P. Fossas, M. Floriach Robert; Hospital de l'Esperit Sant (Santa Coloma de Gramenet): J. Sánchez Ojanguren; Hospital Municipal de Badalona: J. Grau Amo- rós; Hospital Universitari Germans Trias i Pujol: A. Dávalos, N. Pérez de la Ossa; Hospital de Vic: C. Sanclemente Ansó, A. Pedragosa Vall; Hospital de Granollers: J. Serra Moscoso; Hospital de Sant Celoni: F. Deulofeu, M.A. Abel Terradas; Hospital de Mollet: J. Vilaseca, F.J. Muñoz Rodríguez; Hospital de Terrassa: J.J. Llebot Serna; Hospital Mútua de Terrassa: M. Aguilar, C. Terrón; Hospital Parc Taulí de Sabadell: D. Cánovas, A. Tercero Uribe; Fundació Althaia (Manresa): J. Saura Salvadó, D. Vigil Martín, J. Pinazo, J. Aligué; Hospital Sant Bernabé (Berga): F. Pastor; Hospital de Puigcerda: N. Mar- galef Mir; Ciutat Sanitaria Universitaria de Bellvitge: F. Rubio, P. Cardona Portela; Hospital Sant Joan de Déu de Martorell: P. Comas, L. Morales Ollé, D. Mon; Hospital de Viladecans: A. Martínez Yélamos, M. Jato de Evan, M. Huerta; Hospital de la Creu Roja (Hospitalet): J. Bello López; Hospital de Sant Boi: B. Robles del Olmo; Hospital d'Igualada: T. Bernal; Hospital de l'Alt Penedes (Vilafranca de Penedes): A. Arribas, E. Catena Ruiz; Hospital de Sant Camil: A. Moral, E. Franquet Gómez; Hospital del Mar: J. Roquer, A. Ois; Hospital de Sant Pau: J.L. Martí Vilalta, J. Martí Fábregas, D. Cocho, Y. Bravo; Hospital Dos de Maig: A. Salvado, M.M. Torreño Sánchez; Hospital Clínic i Provincial: A. Chamorro, A. Cervera; Hospital del Sagrat Cor: A. Arboix, V. Cendrós; Hospital Universitari Vall d'Hebron: J. Álvarez Sabín, M. Ribó Jacobi; Clínica Plató: N. Fabregat Fabra, A. Ayuso i Gatell.