Este artículo tiene un objetivo doble: en la primera parte nos proponemos ilustrar la experiencia internacional en la evaluación de la atención primaria utilizando tanto iniciativas de comparación multinacional como experiencias de evaluación nacional en países de nuestro entorno; en la segunda parte se describen los avances realizados hasta la fecha en la articulación del Sistema de Información de Atención Primaria (SIAP) en España. La centralidad de la atención primaria en los discursos conceptuales que sustentan los trabajos de evaluación de los sistemas sanitarios tropieza con la realidad de la calidad y disponibilidad de los datos necesarios para construir indicadores relevantes. El escaso desarrollo de fuentes de datos sistemáticas y estandarizadas que recojan diagnósticos y documenten procesos y resultados intermedios de ámbito individual en la atención primaria es un problema en todos los países. También la necesidad de subsanar esta carencia se ha convertido en prioridad para la mayoría de los estados, especialmente en la última década. En España, el concepto de SIAP hace su aparición en 2003 y sus primeros datos se publican en 2006. Desde entonces se han ido incorporando diferentes elementos, contando con la implicación de todas las comunidades autónomas. Los aspectos recogidos en la actualidad se refieren a la población asignada, los recursos disponibles, el catálogo de centros asistenciales, la oferta de servicios y la actividad desarrollada. La construcción de una base de datos con información clínica constituye el siguiente elemento con que dotar a este sistema de información, en fase de implementación.
The aim of this article is two-fold: firstly, to illustrate international experiences of assessing primary care performance by using examples of both cross-country comparisons and national assessment efforts and, secondly, to describe the progress achieved to date in the articulation of the Spanish Primary Care Information System. The central role assigned to primary care in conceptual frameworks clashes with the severe limitations in the quality and availability of the data required to construct the indicators. The lack of systematic and standardized databases covering diagnosis, procedures and intermediate results in individual patients is endemic across countries. Filling this gap has become a priority in most countries, especially during the last decade. In Spain, the concept of the Primary Care Information System appeared in 2003 and the first data/results were published in 2006. Since then, distinct elements have been progressively incorporated with the involvement of the various autonomous regions in Spain. Currently, the system includes various aspects such as the population assigned, the available resources, a national catalogue of primary care centers, and activity. The next challenge in this work in progress is to build a database of clinical information.
En el campo de la evaluación de la atención primaria existe todavía una distancia importante entre los sistemas de indicadores consensuados (teoría) y el limitado sistema de indicadores factibles (práctica).
Es necesario introducir elementos nuevos en los sistemas de información que sustentan la atención primaria. Principales lagunas detectadas en la comparación internacional y en los países de nuestro entorno:
Continuidad de los cuidados: requiere interoperatividad real de los sistemas de información de los distintos ámbitos de atención que permita seguir al paciente individual en su interacción con el sistema de salud.
Calidad técnica (efectividad y seguridad) de los procesos asistenciales en atención primaria: requiere el registro sistemático, cronológico y codificado de diagnósticos, intervenciones y resultados intermedios.
La publicación temprana y sostenida de los limitados indicadores disponibles ha resultado útil allí donde se ha probado: funciona como un potente estímulo para mejorar los sistemas de información, refinar los indicadores y aprender a utilizarlos adecuadamente.
En España:El desarrollo de un sistema de información de atención primaria (SIAP) priorizado, común del Sistema Nacional de Salud, homogéneo entre todas las comunidades autónomas, es una herramienta imprescindible para la visualización, el conocimiento y la mejora de la atención primaria en España.
A la disponibilidad actual de datos del SIAP (siempre mejorable) le falta un aspecto clave: cubrir la gran laguna de información existente en torno al proceso de atención. La Base de Datos Clínicos de Atención Primaria (BDCAP), proyecto ya en marcha, pretende cubrir dicha laguna y dar respuesta a las demandas y necesidades de información.
La implicación de las diferentes administraciones sanitarias, principalmente de las comunidades autónomas, con el Ministerio de Sanidad, Política Social e Igualdad, en un proyecto común, es crucial para la construcción de los distintos aspectos del SIAP.
Permítasenos antes de entrar en materia encuadrar la perspectiva desde la que queremos abordar los indicadores en el ámbito de la atención primaria.
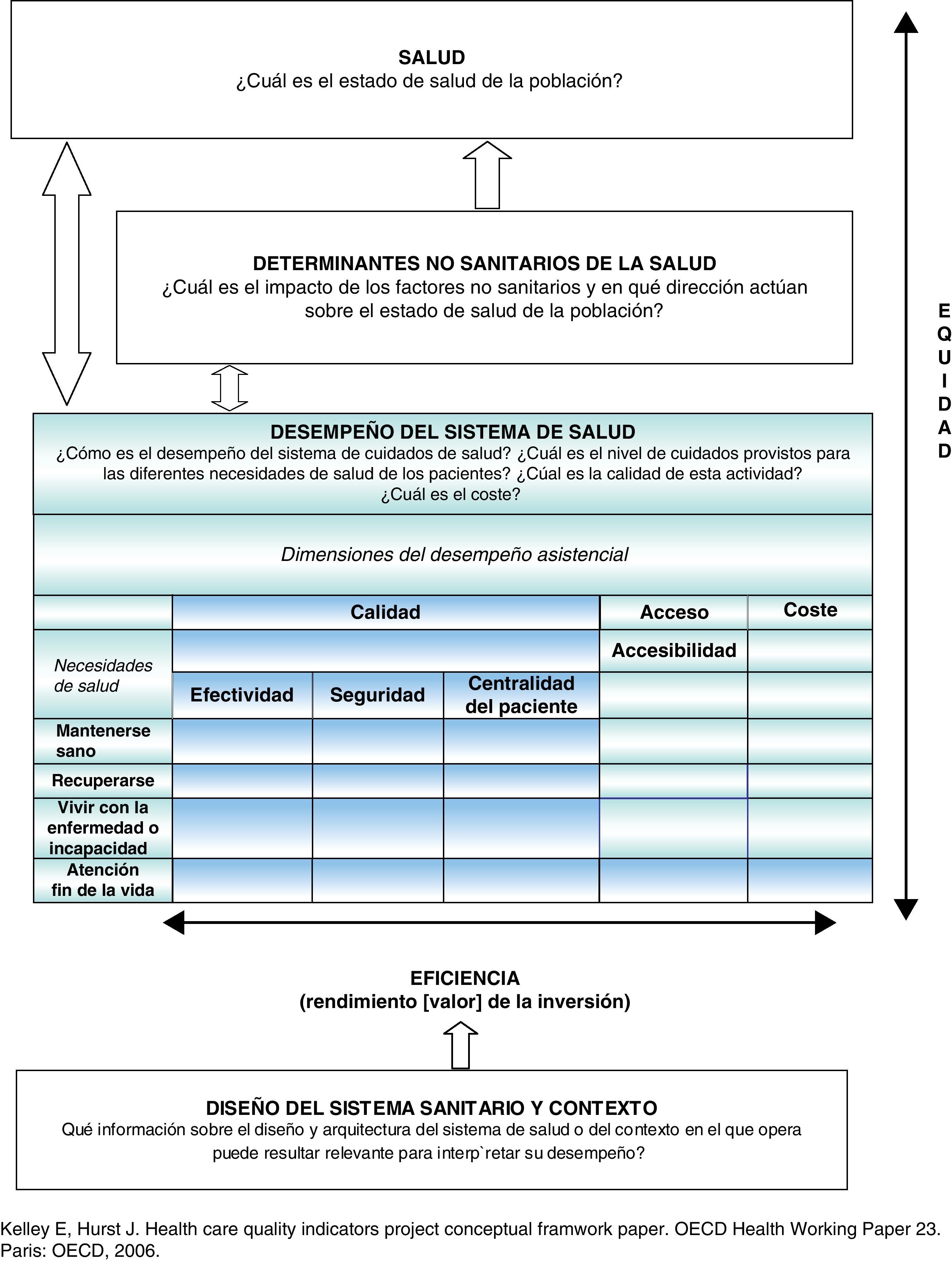
La atención primaria está orgánicamente integrada en un sistema destinado a cubrir las necesidades de salud de la población (mantenerse sano, recuperar la salud, vivir con la enfermedad y llegar al final de la vida en condiciones dignas) (fig. 1). La métrica de su evaluación contempla el nivel de calidad (efectividad, seguridad y centralidad del paciente), la accesibilidad y el coste con que atiende estas necesidades de los individuos, valorando la eficiencia y la equidad con que funciona.
Lógicamente, los indicadores que permitan evaluarla deberán ser específicos, reflejando su aportación a la producción de salud (promoción de la salud, prevención, diagnóstico, tratamiento y rehabilitación de la enfermedad). Así, los resultados medidos habrán de serle atribuibles, y propios los procesos y estructuras valorados. Sin embargo, su naturaleza de primer punto de contacto y clave de la continuidad asistencial hace que, con frecuencia, los indicadores relevantes necesiten trascender hacia la interfase con otros dispositivos, midiendo el impacto y la calidad de la atención primaria en interacción con la especializada y con los servicios comunitarios y sociales.
Más allá del consenso científico a la hora de elegir los indicadores (las medidas han de ser válidas y fiables), resulta imprescindible el acuerdo sobre su relevancia y la forma en que han de interpretarse entre aquellos que los proponen, quienes van a tomar decisiones basadas en ellos y los que son responsables de los procesos y resultados que miden.
Huyendo de discursos prescriptivos, este artículo pretende exponer los avances realizados en hacer operativa la evaluación estructurada y sostenida de la atención primaria y los factores que limitan este empeño. En la primera parte nos proponemos ilustrar las experiencias internacionales más relevantes; la segunda describe los avances realizados en la articulación del Sistema de Información de Atención Primaria (SIAP) en España.
Experiencias internacionales: retos compartidos, lecciones aprendidasEl ámbito internacional nos ofrece experiencias de dos tipos: las centradas en la comparación entre países y las iniciativas de evaluación nacional del sistema sanitario en países de nuestro entorno.
Los retos de la comparación internacionalLas iniciativas para producir anualmente estadísticas de salud armonizadas, y por tanto útiles para la comparación internacional, se remontan a principios de la década de 1980. La Organización para la Cooperación y el Desarrollo Económico (OCDE) con Health Data1 y el Health Care Quality Indicators Project2, y la Organización Mundial de la Salud (OMS) con la European Health for all Database (HfA DB)3, fueron pioneras en esta línea. Más recientemente, también la Comisión Europea (CE), a través de Eurostat y de la Dirección General de Salud y Consumo (DG SANCO), se ha sumado al esfuerzo desarrollando el sistema europeo de indicadores de salud (ECHI)4 a partir, en gran medida, de la experiencia acumulada por las otras dos organizaciones y en estrecha colaboración con ellas.
La centralidad de la atención primaria en los discursos conceptuales que sustentan estos trabajos (véase el informe sobre la salud mundial publicado en 2008 por la OMS5) tropieza con la realidad de la calidad y la disponibilidad de los datos necesarios para construir indicadores relevantes6,7. A esto se añade la diversidad entre países en la forma de organizar los cuidados de atención primaria (diferencias en actores y funciones), y en los lenguajes de codificación (CIE-9, CIE-10, ICPC1, ICPC2…), que hace compleja la estandarización8.
Considerables esfuerzos metodológicos han permitido homogeneizar a lo largo de los años las definiciones hasta hacer razonablemente comparables los indicadores relacionados con aspectos estructurales de la atención primaria (volumen y tipo de personal disponible por 1.0001 o 100.0003 habitantes, dispositivos de atención primaria por 100.000 habitantes3) y comparar actividad/utilización (número de consultas anuales de médico de familia per cápita1, tasas poblacionales de inmunización1,3,4) o gasto anual1 (gasto corriente e inversiones en atención en consultas externas no especializadas). Es difícil sostener que esta información baste para valorar la contribución de la atención primaria a la producción de salud del sistema sanitario. Se precisa información sobre la adecuación de los procesos asistenciales (en función de la situación de cada paciente y del momento en que se proporcionan) y los resultados obtenidos en términos de salud y experiencia del paciente individual según su perfil socioeconómico, para poder valorar la efectividad y, en fin, la calidad, o en términos poblacionales la equidad y la eficiencia del sistema.
Las organizaciones internacionales han recurrido a dos tipos de indicadores para evaluar y comparar la calidad de los cuidados de atención primaria de forma indirecta. Por un lado se ha tratado de aproximar la efectividad de la promoción de la salud y la prevención mediante tasas poblacionales de obesidad1,3,4, tabaquismo1,3,4, enfermedades prevenible mediante vacunación (hepatitis, sarampión, rubéola, parotiditis, difteria) y abortos1,3,4. Por otro lado, se ha tratado de medir la efectividad diagnóstica y de tratamiento calculando tasas poblacionales de ingresos potencialmente evitables por 100.000 habitantes. Desarrollados por la americana Agency for Healthcare Research and Quality (AHRQ)9, estos indicadores han sido validados y adoptados en buen número de países, así como por la OCDE y la CE4,10. Estas tasas se refieren a una serie de enfermedades crónicas cuyo buen manejo extrahospitalario debería evitar las exacerbaciones que motivarían la hospitalización: ingresos por asma, enfermedad pulmonar obstructiva crónica, insuficiencia cardiaca congestiva, hipertensión y complicaciones agudas de la diabetes están entre los más utilizados. La principal ventaja de estos indicadores es que se construyen a partir de bases de datos hospitalarias (como es el Conjunto Mínimo de Bases de Datos [CMBD] español). Se trata de fuentes de carácter administrativo altamente estandarizadas y disponibles desde hace años en todos los países. El inconveniente reside en que tales ingresos no son necesariamente atribuibles a la acción de la atención primaria, sino al dispositivo ambulatorio en su sentido más amplio. Por ello, suelen presentarse como indicadores del tratamiento ambulatorio de la enfermedad crónica antes que de la efectividad de la atención primaria.
Experiencias nacionales de evaluaciónVolvamos ahora la vista hacia los esfuerzos realizados en los países de nuestro entorno para evaluar su sistema de atención primaria. El principal caballo de batalla en la mayoría de los países es la limitación de las fuentes de datos sistemáticas y estandarizadas que recojan información clínica relevante y permitan documentar procesos y resultados. Si bien en la última década se ha asistido a un avance considerable (en ocasiones sustentado por la implantación de la historia clínica digital), el grado de desarrollo de estos sistemas de información es todavía desigual en los diversos países. Entre los pioneros cabe destacar las experiencias de Canadá y Reino Unido.
La estructura federal de Canadá condiciona un sistema de salud totalmente descentralizado hacia las provincias. El Canadian Institute for Health Information (CIHI) puso en marcha la estrategia nacional de evaluación del sistema de salud en el año 2000, que integraba un programa de información en atención primaria. En el periodo de consulta se seleccionaron 105 indicadores para valorar tres dimensiones: acceso (facilidad de cita, barreras lingüísticas, comunicación y adaptación a grupos vulnerables), buena práctica clínica (prácticas de excelencia para ciertas condiciones clínicas) y organización y provisión de servicios (amplitud de cartera de servicios, tecnologías de la información de apoyo, relaciones entre proveedores y gasto). En 2006 sólo 30 de estos indicadores contaban con fuentes de datos fiables11,12 (tabla 1). En algunos casos, las provincias y organizaciones locales contaban con sistemas de recogida de este tipo de datos, pero los estándares y el grado de implantación eran tan variados que no permitían la comparación nacional. Así, entre 2006 y 2008 se pusieron en marcha diversas iniciativas encaminadas a mejorar esta situación13. Hay varios elementos clave en esta experiencia:
- •
La necesidad de negociación para el consenso entre territorios y entre los diferentes actores en cada territorio.
- •
Una estrategia basada fundamentalmente en las bases de datos habituales introduciendo algunos elementos nuevos en los sistemas de información existentes.
- •
La publicación temprana de los indicadores funciona como palanca para el cambio, poniendo de manifiesto las lagunas del sistema de información y las líneas de acción a seguir.
Indicadores disponibles del conjunto de PHC indicators del Canadian Institute for Health Information
| Acceso |
| Población adscrita a un proveedor regular de atención primaria |
| Organizaciones de atención primaria que aceptan nuevos usuarios |
| Dificultades en el acceso sistemático a la atención primaria |
| Dificultades en el acceso a atención urgente o no urgente en horarios nocturnos o de fin de semana |
| Cobertura de atención primaria fuera del horario habitual |
| Dificultades en el acceso a información sobre atención primaria o consejo médico |
| Dificultades lingüísticas en la comunicación con proveedores de atención primaria |
| Programas especializados de atención a población vulnerable o con necesidades especiales |
| Buena práctica clínica |
| Inmunización contra la gripe en mayores de 65 años |
| Cribado de cáncer de cérvix |
| Cribado de riesgo de enfermedad |
| Cribado de factores de riesgo modificables en adultos diabéticos |
| Control glucémico en la diabetes |
| Cribado de factores de riesgo modificables en adultos con enfermedad coronaria |
| Monitorización de medicación antidepresiva |
| Cribado de factores de riesgo modificables en adultos con hipertensión |
| Control de presión arterial en la hipertensión |
| Tratamiento de la dislipidemia |
| Tratamiento de la depresión |
| Hospitalizaciones evitables |
| Organización y provisión de servicios |
| Cartera de servicios |
| Satisfacción de los usuarios con su proveedor de atención primaria |
| Programas para la atención al enfermo crónico en atención primaria |
| Participación del usuario en el plan de tratamiento |
| Colaboración asistencial con otras organizaciones sanitarias |
| Proveedores trabajando en redes/equipos asistenciales multidisciplinarios |
| Registros de pacientes con enfermedades crónicas |
| Uso de alertas y sistemas de farmacovigilancia |
| Adopción de tecnología de telecomunicaciones en las organizaciones de atención primaria |
| Gasto medio operacional per cápita |
| Sistemas de remuneración de los proveedores de atención primaria |
El caso del National Health Service (NHS) británico ilustra otro tipo de estrategia. Se trata de la creación de un sistema de información ex novo alineado con los objetivos de una reforma. En 2004 se puso en marcha el programa Quality and Outcomes Framework como parte del nuevo contrato para los médicos generales. Se trata de un esquema de pago por objetivos (pay for performance) que introduce en los contratos incentivos económicos ligados a la adopción de ciertas prácticas basadas en la evidencia y a la consecución de determinados resultados intermedios. Esta iniciativa es también peculiar en tanto que se origina con la voluntad política explícita de aumentar el gasto sanitario (considerado insuficiente por ser inferior a la media del entorno OCDE), ante la creciente percepción social de deficiencias en la calidad de los servicios prestados y la variabilidad injustificada entre proveedores14. Aunque se trata de un esquema voluntario, más del 99% de las organizaciones de primaria se adhirieron.
El sistema de indicadores desarrollado para monitorizar el nuevo contrato incluye unas 130 medidas basadas en la evidencia o en el consenso de expertos. La mayoría de los indicadores se centran en aspectos clínicos, pero también contiene elementos organizativos y relacionados con la experiencia del paciente (tabla 2).
Dominios de evaluación en el QoF inglés (2009/10)
| Clínico: Tratamiento de las enfermedades crónicas más comunes |
| 86 indicadores de proceso y resultado intermedio que cubren 20 áreas clínicas, incluyendo cardiovascular (coronaria, hipertensión, ictus…), respiratorias (asma, enfermedad pumonar obstructiva crónica…), endocrinología (diabetes, hiper/hipotiroidismo…), cáncer, enfermedad mental y trastornos del comportamiento. |
| Organizativo |
| 36 indicadores que cubren 5 aspectos organizativos: registros e información, información al paciente, formación, manejo de consulta y manejo de fármacos. |
| Experiencia del paciente |
| 3 indicadores relacionados con los tiempos de espera y la experiencia del paciente. |
| Servicios adicionales |
| 9 indicadores relacionados con 4 áreas de servicio: cribado de cáncer de cérvix, seguimiento del niño sano, materno-infantil y contracepción. |
| • Los indicadores pueden ser de cinco tipos: |
| • Resultados de salud, donde el indicador mide directamente un resultado: mortalidad, morbilidad, calidad de vida… Por ejemplo: ausencia de crisis epiléptica en los últimos 12 meses. |
| • Resultados intermedios, tales como dinteles de presión arterial, cifras de colesterol, hemoglobina glucosilada… |
| • Procesos directamente ligados a resultados de salud, que miden intervenciones terapéuticas que se sabe que mejoran los resultados. Puede ser prescripción o intervención no farmacológica, incluyendo derivación a especialista para determinada intervención |
| • Proceso: recuento de acciones puro, como monitorización de la presión arterial o revisión física en os diabéticos. |
| • Registro: el indicador es la existencia de un registro clínico para determinado tipo de pacientes. |
Disponible en: http://www.ic.nhs.uk/statistics-and-data-collections/audits-and-performance/the-quality-and-outcomes-framework
Sin entrar en el debate sobre la eficiencia de este método de mejora de la calidad asistencial (que requeriría otro artículo completo15), hay varios elementos interesantes para el tema que nos ocupa:
- •
Introduce un sistema de información específico (Quality Management Analysis System) basado en el registro voluntario de datos. Al estar ligado al sistema de pago, la modificación del comportamiento de los proveedores en cuanto al registro de datos es notable16.
- •
Los indicadores son accesibles al público y, aunque no parece que esta información influya en su elección de proveedor, sí tiene un efecto sobre las organizaciones de atención primaria que se comparan entre sí.
Hasta hace unos años la atención primaria ha tenido escasa visibilidad dentro del Sistema Nacional de Salud (SNS), al no haber un sistema de información común que aglutinara los de las comunidades autónomas. Por ello, el desarrollo de dicho sistema y la obtención de indicadores comunes relevantes, fiables y útiles, se convirtió en una de las metas del Sistema de Información del Sistema Nacional de Salud.
Sistema de Información de Atención Primariaa,17Este sistema se nutre de la gran cantidad de datos que registran los profesionales de atención primaria, de los cuadros de mando desarrollados por gestores y planificadores para la evaluación comparada de profesionales y centros sanitarios integrando indicadores en los pactos de gestión con los profesionales, y de los esfuerzos llevados a cabo por las administraciones sanitarias con el apoyo de las nuevas tecnologías de la información. Podemos decir, pues, que los ámbitos local y autonómico disponen de gran cantidad de información.
El conjunto del SNS, sin embargo, no disponía de información alguna procedente de fuentes oficiales y con criterios estandarizados. Por ello, en el sistema descentralizado español se hacía necesaria la integración de información priorizada en un sistema común, dotando de un marco de referencia nacional, aportando visibilidad al conjunto, que potenciara y ampliara las fronteras de la comparabilidad, y posibilitase su difusión internacional.
La creación en 2003 del Grupo de Trabajo del SIAP por la Subcomisión de Sistemas de Información del SNSb inicia este proceso, impulsado en 2005 por el Consejo Interterritorial del SNS. Esta necesidad enlaza también con poder disponer de algunos de los indicadores incluidos en el conjunto priorizado de indicadores clave del SNSc, en las diversas estrategias en salud acordadas, en las estrategias en AP21, así como de compromisos internacionales (fundamentalmente los indicadores ECHI de la UE e indicadores de calidad de OCDE). Para ello se establece una estrategia de avance por fases sucesivas de complejidad, en un marco que abarca desde la población de referencia (población con tarjeta sanitaria individual) hasta los recursos existentes, la organización funcional, la oferta de servicios, la actividad desarrollada, la atención clínica y el coste generado por dicha atención. Como elemento central del proceso, además del consenso, la necesaria normalización técnica de criterios y estandarización de la nomenclatura.
Población con tarjeta sanitaria individuald
Elemento básico en la atención primaria es partir del conocimiento de la cantidad, y las características de edad y sexo, de la población a atender. Permite comparar demográficamente cada área de salud, provincia y comunidad (fig. 2), y sirve de denominador para determinados indicadores (ratios, frecuentación…).
Cabe mencionar que se ha culminado la incorporación de las bases de datos de tarjeta sanitaria individual de todas las comunidades autónomas a la «base de datos de población protegida del SNS». Aporta, entre otras utilidades, la identificación unívoca de todos los ciudadanos con derecho a la atención sanitaria mediante un código de identificación personal (CIP-SNS) supracomunitario, único y vitalicio. Ello hace posible, entre otras aplicaciones, el intercambio de información clínica digital en el SNS.
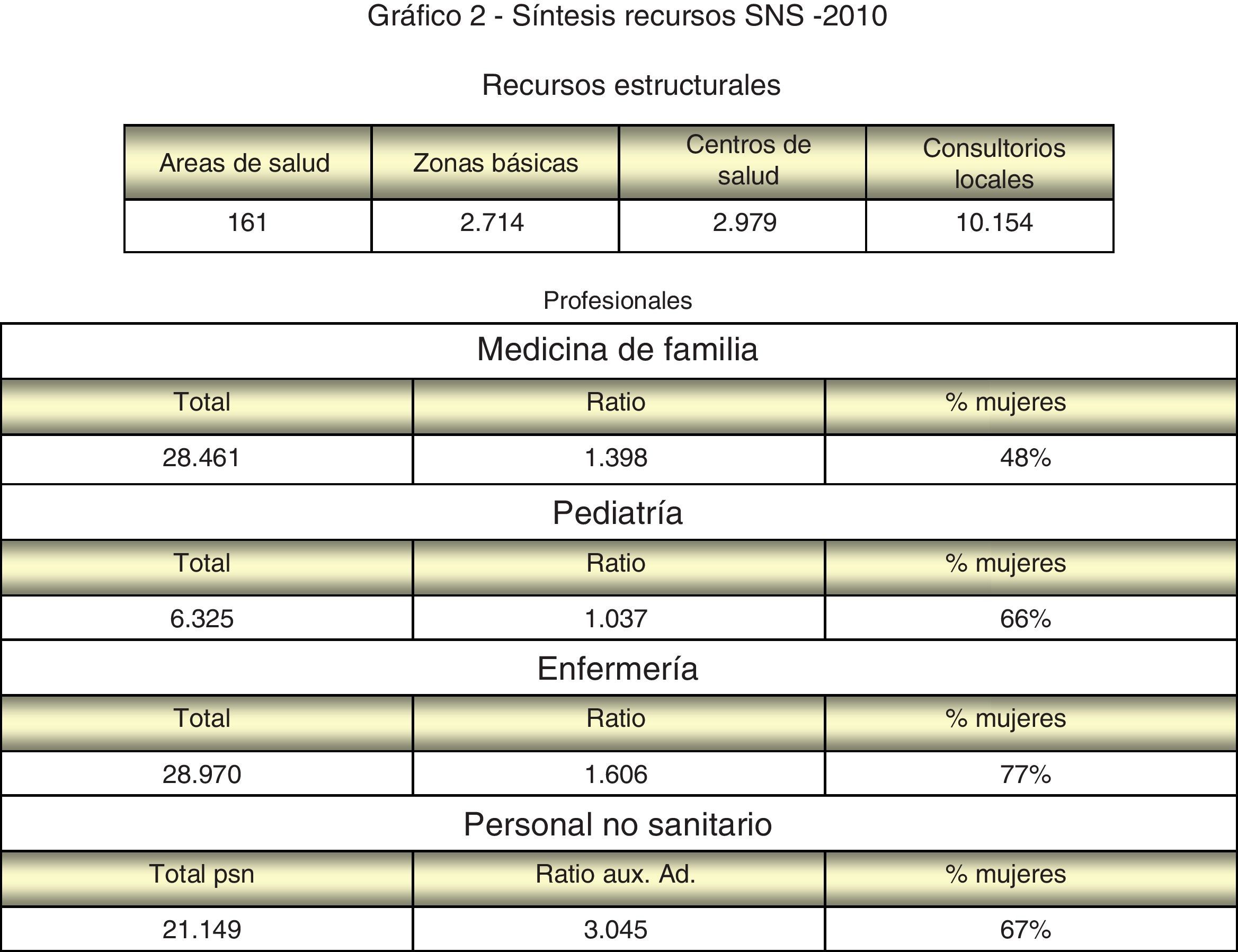
RecursosEl conocimiento de los recursos físicos (centros de salud y consultorios locales)e permite, desde un punto de vista estadístico, conocer el grado de oferta y aproximarnos al nivel de dispersión de la población (proporción de consultorios locales respecto a centros de salud) según la ordenación sanitaria en zonas básicas de salud. La existencia de un Catálogo de centrosf, además de proporcionar su localización geográfica, permite visualizar el grado de accesibilidad física.
El uso de proporciones de población asignadas a diferentes profesionales (medicina de familia, pediatría, enfermería y auxiliar administrativo) permite valorar la evolución de los recursos disponibles y su adaptación a estándares de planificación establecidos (fig. 3).
Algunos profesionales, como los específicos de urgencias, entre otros, no están integrados en estadísticas comparativas, debido a la influencia de la diversidad organizativa existente. Se dispone por ello de informes descriptivos, tanto de la organización funcional como de los recursos de cada comunidadg,h,i,j.
Oferta de serviciosLa oferta de servicios de atención primaria se entiende como el conjunto de:
- •
Cartera de servicios ofertada por atención primaria (CSAP).
- •
Procedimientos, diagnósticos y terapéuticos, realizados por atención primaria.
- •
Acceso a pruebas o procedimientos efectuados por el segundo nivel.
A estos efectos, se entiende por CSAP la concreción priorizada de servicios, expresamente organizada, sustentada documentalmente y con criterios de evaluación. El informek analiza pormenorizadamente los documentos en uso disponibles en cada comunidad autónoma, permite compartir los diversos modelos existentes y comparar las recomendaciones clínicas incluidas como criterios de calidad.
Tanto los procedimientos como el acceso a pruebas se exponen en un listadol. No se dispone de un análisis de la extensión en su uso, pues mientras algunos son realizados de forma generalizada por todos los centros, otros se llevan a cabo solo en algunos. E igual ocurre con ciertas pruebas.
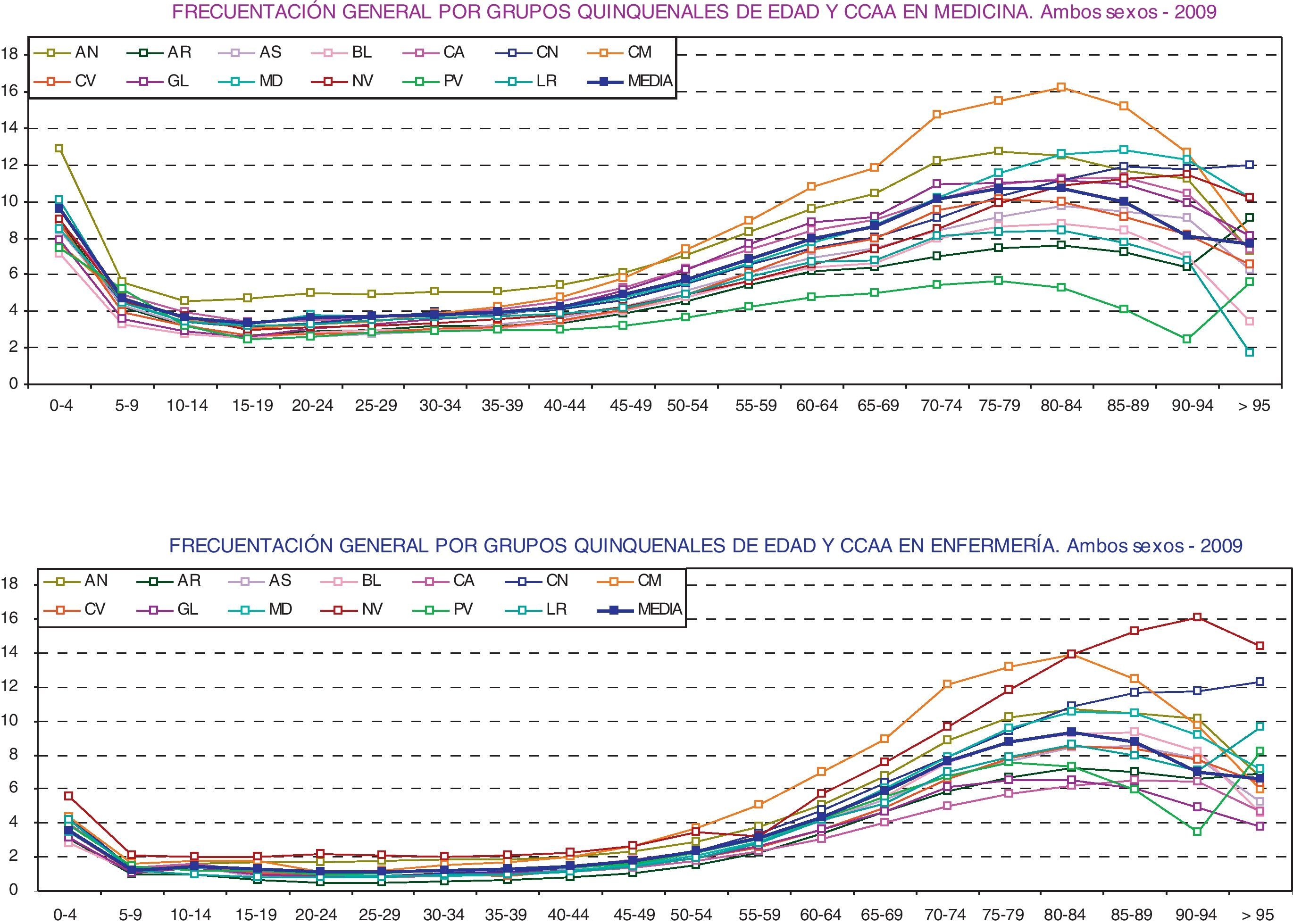
La cantidad de actividad que se desarrolla y el análisis del uso que de los servicios hacen los ciudadanos son elementos constantes en los debates, y objeto de estudio para la mejora de la planificación y la gestión. Entre los indicadores que pueden encontrarse y elaborarse con los datos recabados, en la figura 4 se muestra uno de ellos, correspondiente al perfil de frecuentación de la población según grupos de edad.
Se están estableciendo ajustes de la población en función de su composición según edad y sexo (criterios aceptados unánimemente) para comparar mejor frecuentaciones entre diversas poblaciones, utilizando como estándar la población europea.
Están completándose datos de demanda de atención urgente, tanto procedente de atención primaria como de dispositivos específicos de emergencias (estructuras de gestión del 112/061), con fines similares.
Actuación clínica. Base de datos clínicos de atención primaria del SNS18–24
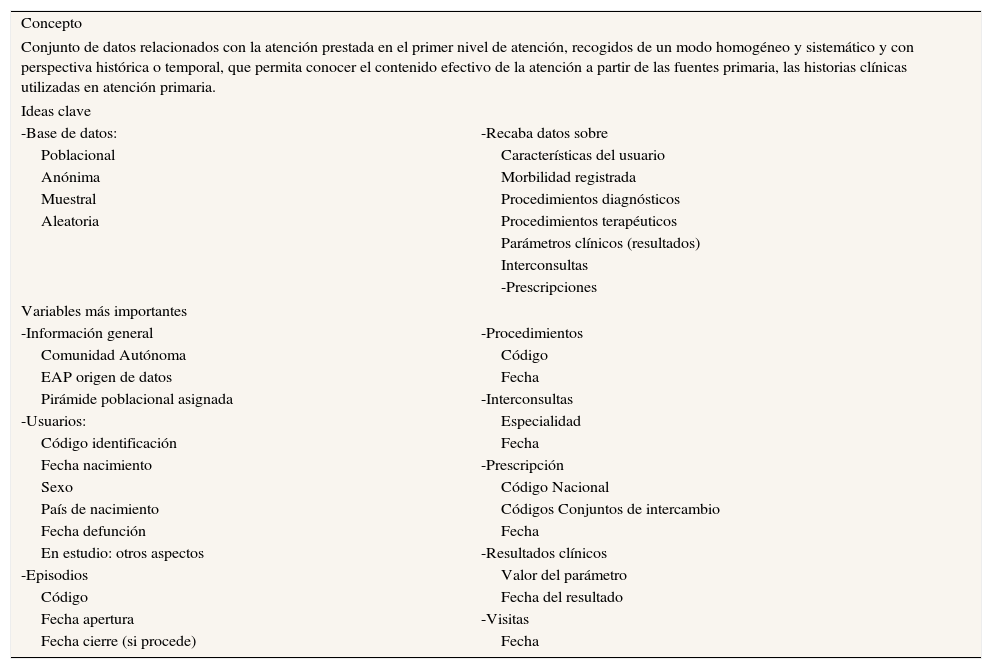
Los objetivos principales de la Base de Datos Clínicos de Atención Primaria (BDCAP) del SNS son conocer el perfil de la morbilidad atendida de la población (y su análisis por edad y sexo), la prevalencia atendida de los diversos problemas de salud, la calidad y la variabilidad de la práctica clínica, una estimación de costes del proceso de atención y ciertos resultados intermedios en salud (tabla 3).
Base de datos clínicos de atención primaria (BDCAP) - Resumen
| Concepto | |
| Conjunto de datos relacionados con la atención prestada en el primer nivel de atención, recogidos de un modo homogéneo y sistemático y con perspectiva histórica o temporal, que permita conocer el contenido efectivo de la atención a partir de las fuentes primaria, las historias clínicas utilizadas en atención primaria. | |
| Ideas clave | |
| -Base de datos: | -Recaba datos sobre |
| Poblacional | Características del usuario |
| Anónima | Morbilidad registrada |
| Muestral | Procedimientos diagnósticos |
| Aleatoria | Procedimientos terapéuticos |
| Parámetros clínicos (resultados) | |
| Interconsultas | |
| -Prescripciones | |
| Variables más importantes | |
| -Información general | -Procedimientos |
| Comunidad Autónoma | Código |
| EAP origen de datos | Fecha |
| Pirámide poblacional asignada | -Interconsultas |
| -Usuarios: | Especialidad |
| Código identificación | Fecha |
| Fecha nacimiento | -Prescripción |
| Sexo | Código Nacional |
| País de nacimiento | Códigos Conjuntos de intercambio |
| Fecha defunción | Fecha |
| En estudio: otros aspectos | -Resultados clínicos |
| -Episodios | Valor del parámetro |
| Código | Fecha del resultado |
| Fecha apertura | -Visitas |
| Fecha cierre (si procede) | Fecha |
Pretende servir como patrón de referencia a administraciones y profesionales, ser útil para el análisis de gestión clínica y de calidad asistencial, la investigación epidemiológica y de servicios en salud, etc. Ha de cubrir también la demanda de indicadores, tanto de instancias nacionales como internacionales.
Para todo ello, recabará datos sobre características básicas de los ciudadanos incluidos y aquellos relacionados con los problemas de salud por los que han sido atendidos (tabla 4).
Tipo de información y de indicadores a obtener de la Base de Datos Clínicos de Atención Primaria
| Morbilidad registrada, análisis por edad y sexo |
| De un determinado problema de salud |
| Frecuencias absolutas, tasas, coberturas, perfiles de morbilidad |
| Coexistencia de dos o más problemas |
| Utilización de procedimientos y pruebas |
| Frecuencias absolutas, tasas, calidad de proceso (criterios seleccionados) |
| Utilización de interconsultas |
| Frecuencias absolutas, tasas, motivos… |
| Utilización de fármacos |
| Relación diagnóstico-terapéutica, relación con otros procedimientos, perfiles poblacionales (fármacos más prescritos por edad y sexo)… |
| Control de procesos crónicos/resultados intermedios |
| Resultado de parámetros clínicos seleccionados, aplicación de criterios de «buen control» |
| Análisis de costes |
| Incluyendo para el cálculo procedimientos, interconsultas, prescripciones y visitas |
Fuente: Sistema de Información de Atención Primaria (SIAP). Proyecto BDCAP. Instituto de Información Sanitaria. Ministerio de Salud, Política Social e Igualdad.
Entre los retos para su construcción destaca el relacionado con la normalización, pues la coexistencia de diversas clasificaciones internacionales para la codificación de los episodios (CIAP1, CIAP2, CIE9-MC y CIE10) introduce no pocas dificultades. También se requiere el establecimiento de equivalencias en una terminología común (SNOMED-CT, Systematized Nomenclature of Medicine-Clinical Terms) de los sistemas de identificación/codificación, principalmente de procedimientos, pruebas e interconsultas, de cada comunidad autónoma.
Otras fuentes e indicadoresHay otras fuentes de información que quizás no se consideren propiamente «de» atención primaria, pero sin duda son muy útiles «para» ella.
Haciendo una brevísima mención, pues su análisis no es objeto de este artículo y son de sobra conocidas sus fuentes y utilidades, cabe recordar la importancia de los resultados de la Encuesta Nacional de Salud (y de las encuestas autonómicas), la estadística de Defunciones Según Causa de Muerte25, la estadística de Enfermedades de Declaración Obligatoria, el Registro de Altas de Hospitalización (CMBD)26 y la opinión de los ciudadanos (Barómetro Sanitario y encuestas autonómicas).
Conclusiones- 1.
En el ámbito internacional, el interés por incluir la atención primaria en el análisis comparativo de los sistemas sanitarios tropieza con la realidad de la falta de homogeneidad y disponibilidad de los datos necesarios para construir indicadores relevantes. La evaluación de la atención primaria requiere introducir elementos nuevos en los sistemas de información que la apoyan. Lagunas de información cruciales:
- a)
Continuidad de los cuidados: requiere interoperatividad de los sistemas de información de los distintos ámbitos de atención que permita seguir al paciente individual en sus interacciones con primaria, especializada, servicios sociales y comunitarios (identificador único del paciente).
- b)
Calidad técnica (efectividad y seguridad) de los procesos asistenciales en atención primaria, que requiere el registro sistemático y codificado de:
- –
Diagnósticos (reflejando la secuencia temporal de aparición).
- –
Intervenciones (consejo preventivo, derivación a grupos terapéuticos o de apoyo, prescripción farmacéutica, derivación a especializada, servicios sociales, servicios comunitarios…).
- –
Resultados intermedios (resultado de pruebas diagnósticas, inclusión en protocolos basados en la evidencia…)
- –
- a)
- 2.
El enfoque «enfermedad» en la evaluación de los cuidados sanitarios aparece en la mayoría de las iniciativas descritas en los diferentes países, reproduciendo la evolución de la interacción del paciente con los distintos dispositivos. Entre sus ventajas se encuentra que pone de lleno en valor la interfase entre dispositivos y por tanto la accesibilidad y la continuidad de los cuidados. Por otro lado, permite el desarrollo de rutas o vías clínicas más fáciles de evaluar, identificando directamente dónde es necesario intervenir o modificar procesos.
- 3.
Tanto en los contextos multinacionales como en los nacionales, la publicación sistemática y temprana de la información disponible resulta útil como estímulo para mejorar el sistema de información, refinar los indicadores y aprender a utilizarlos adecuadamente:
- a)
Evidencia de forma palpable la distancia entre el sistema de indicadores consensuado (teoría) y el muy limitado sistema de indicadores factibles (práctica).
- b)
Permite la comparación, lo que aumenta el interés de los profesionales en la cantidad de información y la adecuación y utilidad de los indicadores que se usan para medir su actividad, especialmente cuando éstos tienen alguna repercusión en términos de imagen pública o de remuneración.
- a)
- 4.
En España se dispone, en el ámbito autonómico, de gran cantidad de información sobre atención primaria, que no siempre se difunde ni es comparable, lo cual constituye una situación a revertir.
- 5.
EL SIAP-SNS está cubriendo progresivamente en nuestro país las lagunas existentes de información, estandarizada y comparable, disponible sobre atención primaria. Su contenido actual abarca, principalmente, aspectos de estructura, recursos y actividad/utilización.
- 6.
La incorporación de información clínica, con el desarrollo de la BDCAP, representa un paso decisivo en el empeño de disponer de información sobre la morbilidad atendida y los procesos de atención, su calidad y resultados intermedios.
M.S. Ichaso ha contribuido redactando el caso español. S. García ha contribuido redactando el panorama internacional.
FinanciaciónNinguna.
Conflicto de interesesNinguno.
La primera autora desea expresar su agradecimiento al grupo de trabajo del SIAP, a la Subcomisión de Sistemas de Información del SNS y a los técnicos de las comunidades autónomas, por su trabajo e implicación en el desarrollo del SIAP.