Analizar si la efectividad de la terapia antirretroviral combinada (cART) en la progresión a sida y muerte se ve afectada por diferencias sociodemográficas en una cohorte de usuarios de drogas intravenosas, infectados por el virus de la inmunodeficiencia humana (VIH).
MétodosSe analiza la cohorte formada por 3.122 VIH+ identificados en los Centros de Información y Prevención del sida de la Comunidad Valenciana, con un seguimiento posterior en 1.876. Se calcula la progresión a sida y muerte desde la seroconversión por medio de curvas de Kaplan-Meier en función de las variables sociodemográficas (edad, sexo, estudios, estado civil y tiempo desde la primera inyección). Posteriormente, se ajustan modelos de regresión de Cox.
ResultadosNo se observaron diferencias significativas para las variables consideradas al evaluar el tiempo hasta la aparición de sida. Al evaluar la supervivencia se encuentra un exceso de mortalidad entre los sujetos para los que se dispone de seguimiento (hazard ratio [HR] = 1,35; intervalo de confianza del 95% [IC95%]: 0,20-1,54). En los individuos sin seguimiento se observa una disminución del riesgo de muerte en los que tienen estudios secundarios (HR = 0,51; IC95%: 0,35-0,74) y universitarios (HR = 0,41; IC95%: 0,18-0,93), frente a aquellos sin estudios. En los individuos en que se ha efectuado el seguimiento, las diferencias se atenúan y pierden la significación en los sujetos con estudios secundarios (HR = 0,92; IC95%: 0,72-1,19) y universitarios (HR = 0,62; IC95%: 0,35-1,11).
ConclusionesEl exceso de mortalidad encontrado en sujetos de niveles educativos bajos, sobre todo entre los que no acudieron al sistema sanitario en los momentos iniciales de haber sido identificado como VIH+, refuerza la necesidad de efectuar intervenciones que favorezcan el acceso al sistema sanitario, sobre todo entre los socialmente más desfavorecidos.
To analyze whether the effectiveness of combined antiretroviral therapy in delaying progression to AIDS and death is affected by social inequities in a cohort of HIV-positive injecting drug users (IDUs).
MethodsA cohort of 3,122 HIV-positive IDUs identified in the AIDS Information and Prevention Centers of the autonomous region of Valencia was analyzed, with further follow-up in 1,876. Progression to AIDS and death after seroconversion were calculated by Kaplan-Meier estimation according to sociodemographic variables (age, sex, education, marital status, length of addiction). Cox regression models were also fitted.
ResultsNo significant differences were observed according to the variables considered when analyzing time to AIDS development. Evaluation of survival time revealed that individuals with further follow-up showed an excess of mortality (HR = 1.35; 95%CI: 0.20-1.54). For individuals without follow-up, mortality risk was reduced in those with secondary school education (HR = 0.51; 95%CI: 0.35-0.74) and with university education (HR = 0.41; 95%CI: 0.18-0.93) compared with those with no education. When individuals with follow-up were analyzed, the differences lost significance for those with secondary school education (HR = 0.92; 95%CI: 0.72-1.19) and university education (HR = 0.62; 95%CI: 0.35-1.11).
ConclusionsThe mortality excess found in IDUs with lower educational levels, especially among those not seeking healthcare in the initial period after being identified as HIV-positive, highlights the need for interventions aimed at facilitating access to health systems, especially among the socially disadvantaged.
El patrón de la mortalidad y de la incidencia del sida cambió de forma radical tras la aparición en los países desarrollados de la terapia antirretro- viral combinada (cART) para el tratamiento de las personas infectadas por el virus de la inmunodeficiencia humana (VIH)1–3. Hay resultados contradictorios sobre la asociación entre variables sociodemográficas, la efectividad de los tratamientos y la evolución de la infección por el VIH. En algunas cohortes se muestra que tener un estatus socioeconómico y cultural bajo se asocia con una mayor mortalidad por sida4–6. Por el contrario, otros estudios concluyen que pertenecer a un grupo con bajo estatus no influye en la evolución de la enfermedad ni en la mortalidad7,8. Conocer el estatus social de los sujetos es complejo, y en salud pública se ha usado el nivel de estudios como un buen indicador para medir las desigualdades sociales9.
Los usuarios de drogas intravenosas (UDI) son una población que se caracteriza por tener una vida asociada con condiciones precarias, que en numerosas ocasiones raya la marginalidad. A pesar de ello, las diferencias de comportamiento por cuestiones sociales de origen, sobre todo relacionadas con el nivel educativo, pueden relacionarse con un acceso diferente a los tra- tamientos10–13. Por otra parte, las diferencias en la progresión de la infección por sexo14 pueden modificarse al tener en cuenta las diferencias sociales entre los UDI hombres y mujeres.
En nuestro entorno disponemos de la cohorte de UDI prevalentes reclutada en los Centros de Información y Prevención del Sida (CIPS) de la Comunidad Valenciana, a la que se ha imputado la fecha de seroconversión15 siguiendo las pautas utilizadas por otras cohortes16,17. En el presente estudio se propone analizar si la efectividad de la cART para retrasar la aparición del sida y la mortalidad se ve afectada por algunas características sociodemográficas en una cohorte de UDI preva- lentes con infección por el VIH.
Sujetos y métodoSe utiliza información proveniente de los UDI infectados por el VIH, identificados en los tres CIPS de la Comunidad Valenciana, situados en las ciudades de Alicante, Castellón y Valencia. Los CIPS se abrieron al público a finales de 1987 y a ellos acuden los sujetos, de forma espontánea o remitidos desde otras instituciones, que sospechan pueden haber contraído el VIH. En esos centros se realiza la determinación de los anticuerpos del VIH de forma anónima, confidencial y gratuita. Además, por medio de una entrevista se recoge información sobre las prácticas de riesgo y las características sociodemográficas. La estructura y el funcionamiento de estos centros están ampliamente explicados en otras publicaciones18–20.
Desde su apertura hasta junio de 1996 se identificaron 3.122 UDI con infección por el VIH en los tres CIPS considerados. Se clasifica a un sujeto como infectado cuando en su primer contacto con el CIPS el resultado de la prueba es positivo para el VIH. De 1.876 (60%) individuos se dispone de seguimiento en alguna visita posterior al CIPS o a diferentes hospitales, donde se recoge información del estado inmunitario (lin- focitos CD4 y carga viral), así como de las enfermedades diagnósticas de sida, y si fallece en el hospital. De los otros 1.246 sujetos sólo se dispone de la información de la primera visita al centro.
Para todos ellos se imputa una fecha de serocon- versión. El método utilizado para llevarla a cabo está desarrollado en varios artículos15,21. Brevemente, para los sujetos con información de CD4 se imputa la fecha de seroconversión a partir de un modelo de progresión desde la infección hasta un determinado porcentaje de CD4. Para los sujetos sin información de CD4 se imputa la fecha de seroconversión a partir de la densidad de incidencia de infección por el VIH.
Anualmente se efectúa un cruce con el registro de mortalidad de la Comunidad Valenciana para conocer el estatus vital. El último cruce de mortalidad se realizó con los datos disponibles hasta diciembre de 2004. A partir de las características sociodemográficas recogidas en el momento del primer contacto con el centro se dispone de datos sobre el sexo, la edad y el nivel de estudios, categorizado en 5 grupos: sin estudios, estudios primarios, estudios secundarios, estudios universitarios y desconocido. Asimismo, se recogen datos sobre el estado civil (soltero, casado, viudo/separado/divorciado y desconocido) y el tiempo transcurrido desde la primera inyección, categorizado en 3 grupos: < 3, 3-10 y > 10 años de consumo.
El calendario se divide en períodos según la disponibilidad de las terapias: en la era pre-cART, antes de la disponibilidad de ésta, y en la era post-cART, a partir de 1997, cuando el uso de la terapia está extendido en los sujetos infectados por el VIH.
Tanto para el grupo de seguimiento como para el de sujetos sin seguimiento se analiza el tiempo desde la seroconversión hasta la muerte, asumiendo que los sujetos están vivos si no se encuentran en el registro y, por tanto, se censura el seguimiento hasta diciembre de 2004. Para el tiempo de evolución a sida sólo se considera la subcohorte de sujetos seguidos, censurando en la fecha del último contacto para los sujetos que no desarrollan la enfermedad.
Para el cálculo de la progresión a sida y muerte se utiliza el modelo de Kaplan-Meier, con entrada retrasada desde la seroconversión imputada hasta el momento de entrada en la cohorte. Para el ajuste de las curvas en función de las diferentes variables sociode- mográficas se utilizan modelos de Cox. Para evaluar las diferencias según la disponibilidad de terapias se introduce el período de calendario como variable dependiente del tiempo. Se introducen interacciones de las variables sociodemográficas y el calendario para evaluar los efectos diferenciales en función de las características de los sujetos de las cohortes. Los análisis se llevan a cabo utilizando el programa STATA 9.0.
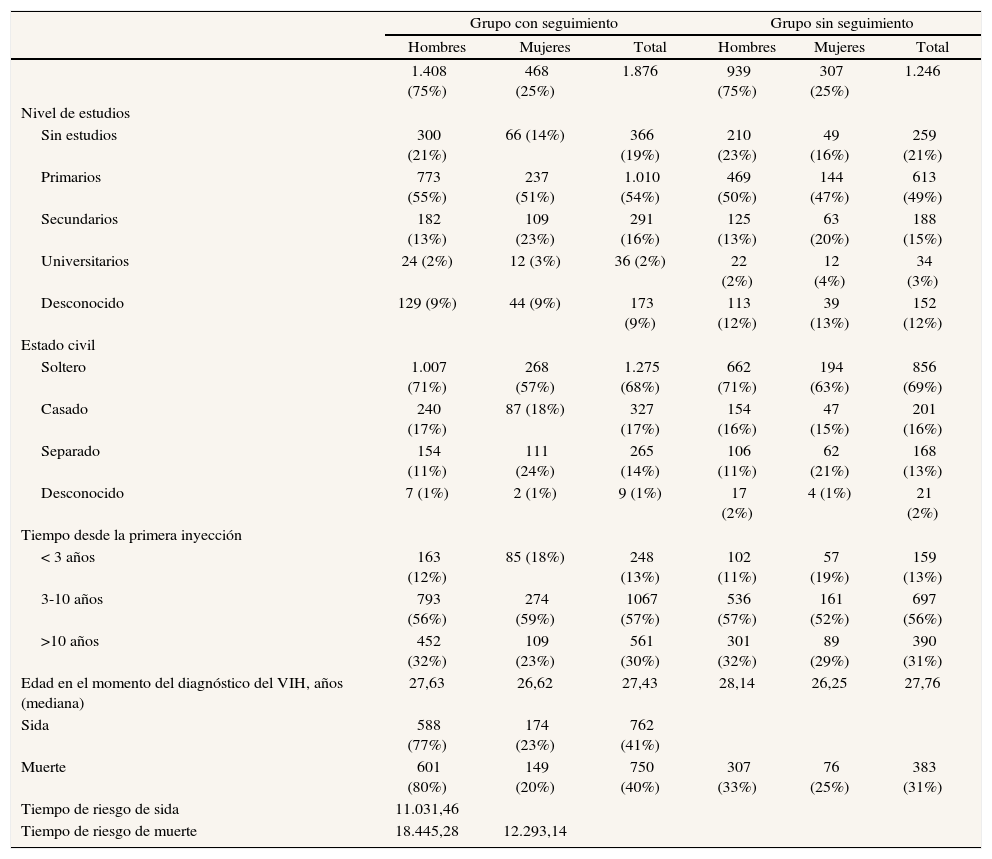
ResultadosTres cuartas partes de los 1.876 sujetos con seguimiento de la cohorte son hombres; un 73% no tiene estudios o tiene estudios primarios, y los que tienen estudios universitarios representan únicamente un 2%. Un 57% lleva entre 3 y 10 años consumiendo drogas inyectadas cuando acuden por primera vez a los CIPS, y sólo el 13% llevan menos de 3 años. La edad promedio en la primera visita se sitúa en torno a los 27,44 años (tabla 1). Durante el seguimiento, 762 (41%) desarrollaron sida, con un tiempo mediano de incubación de 9,27 años, y 750 (40%) fallecieron durante el período de estudio. El tiempo mediano de seguimiento es de 12,91 años desde la seroconversión.
Características sociodemográficas de los UDI que acuden a los CIPS de la Comunidad Valenciana (1987-1996)
| Grupo con seguimiento | Grupo sin seguimiento | |||||
| Hombres | Mujeres | Total | Hombres | Mujeres | Total | |
| 1.408 (75%) | 468 (25%) | 1.876 | 939 (75%) | 307 (25%) | 1.246 | |
| Nivel de estudios | ||||||
| Sin estudios | 300 (21%) | 66 (14%) | 366 (19%) | 210 (23%) | 49 (16%) | 259 (21%) |
| Primarios | 773 (55%) | 237 (51%) | 1.010 (54%) | 469 (50%) | 144 (47%) | 613 (49%) |
| Secundarios | 182 (13%) | 109 (23%) | 291 (16%) | 125 (13%) | 63 (20%) | 188 (15%) |
| Universitarios | 24 (2%) | 12 (3%) | 36 (2%) | 22 (2%) | 12 (4%) | 34 (3%) |
| Desconocido | 129 (9%) | 44 (9%) | 173 (9%) | 113 (12%) | 39 (13%) | 152 (12%) |
| Estado civil | ||||||
| Soltero | 1.007 (71%) | 268 (57%) | 1.275 (68%) | 662 (71%) | 194 (63%) | 856 (69%) |
| Casado | 240 (17%) | 87 (18%) | 327 (17%) | 154 (16%) | 47 (15%) | 201 (16%) |
| Separado | 154 (11%) | 111 (24%) | 265 (14%) | 106 (11%) | 62 (21%) | 168 (13%) |
| Desconocido | 7 (1%) | 2 (1%) | 9 (1%) | 17 (2%) | 4 (1%) | 21 (2%) |
| Tiempo desde la primera inyección | ||||||
| < 3 años | 163 (12%) | 85 (18%) | 248 (13%) | 102 (11%) | 57 (19%) | 159 (13%) |
| 3-10 años | 793 (56%) | 274 (59%) | 1067 (57%) | 536 (57%) | 161 (52%) | 697 (56%) |
| >10 años | 452 (32%) | 109 (23%) | 561 (30%) | 301 (32%) | 89 (29%) | 390 (31%) |
| Edad en el momento del diagnóstico del VIH, años (mediana) | 27,63 | 26,62 | 27,43 | 28,14 | 26,25 | 27,76 |
| Sida | 588 (77%) | 174 (23%) | 762 (41%) | |||
| Muerte | 601 (80%) | 149 (20%) | 750 (40%) | 307 (33%) | 76 (25%) | 383 (31%) |
| Tiempo de riesgo de sida | 11.031,46 | |||||
| Tiempo de riesgo de muerte | 18.445,28 | 12.293,14 | ||||
CIPS: Centro de Información y Prevención del Sida; UDI: usuario de drogas intravenosas; VIH: virus de la inmunodeficiencia humana.
No se encuentran diferencias en las características entre los sujetos que sólo acuden una vez a los CIPS. Así, de los 1.246 sujetos de la cohorte para los que no se dispone de seguimiento, el 75% son hombres y un 70% no tiene estudios o tiene estudios primarios, con un porcentaje de estudios universitarios reducido, como ocurre con el grupo de seguimiento (3%). En cuanto al tiempo desde la primera inyección en la primera visita, los porcentajes son similares a los observados en el grupo de seguimiento: un 56% lleva entre 3 y 10 años y sólo el 13% lleva menos de 3 años. La edad promedio en la primera visita se sitúa en torno a los 27,76 años, y 383 (31%) fallecieron durante el periodo de estudio (tabla 1).
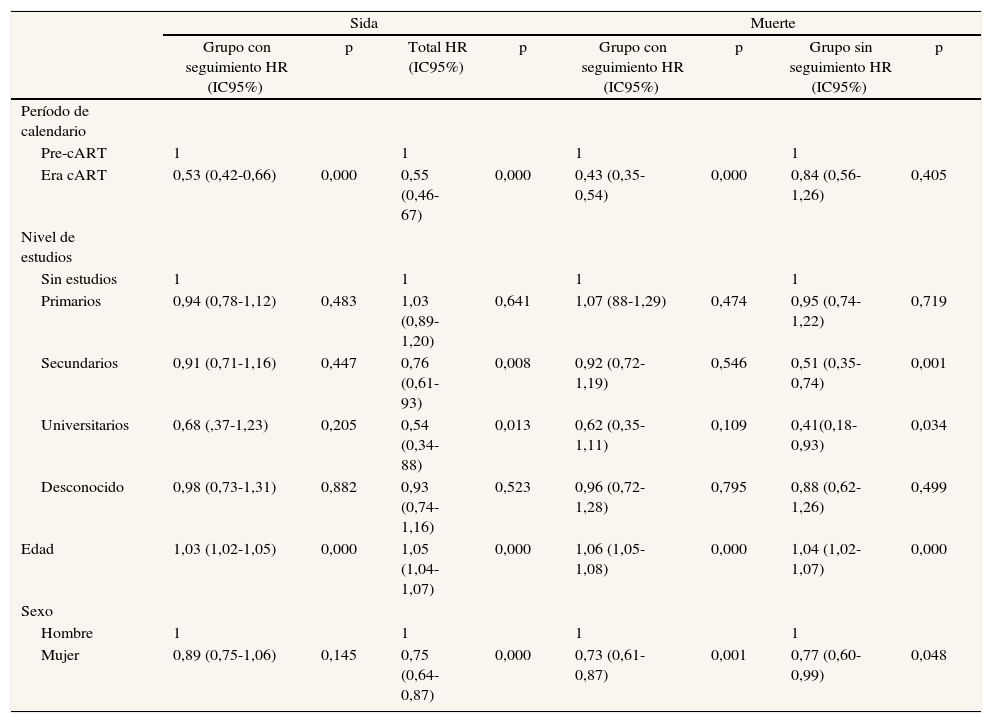
Al evaluar la progresión a sida según las diferentes variables sociodemográficas no se observan diferencias estadísticamente significativas según el nivel de estudios, el tiempo desde la primera inyección ni el estado civil. En cuanto al sexo se apuntan diferencias, aunque no son significativas. Al analizar el tiempo libre de sida según el período de calendario, a partir de 1998 se observa un alargamiento de los tiempos de incubación. Tras el ajuste de un modelo de Cox multivariante para el tiempo libre de sida se pone de manifiesto la reducción del riesgo de sida en los períodos post-cART (hazar ratio [HR] = 0,53; intervalo de confianza del 95% [IC95%]: 0,42-0,66). En este modelo sólo se observa un aumento del riesgo con la edad, pero ninguna asociación con el resto de variables sociodemográficas. No se encuentra interacción de las variables sociales y el período de calendario.
En cuanto al riesgo de muerte, se observa una asociación entre el nivel de estudios y la mortalidad (tabla 2), con un menor riesgo entre los que tienen estudios secundarios o universitarios frente a los que no tienen estudios. También se observan diferencias en cuanto a la edad, el sexo y el período de calendario, pero no respecto al tiempo desde la primera inyección. No se observan interacciones de las variables sociodemo- gráficas y el calendario.
Efecto de las características sociodemográficas en la progresión de la infección a sida y muerte desde la seroconversión
| Sida | Muerte | |||||||
| Grupo con seguimiento HR (IC95%) | p | Total HR (IC95%) | p | Grupo con seguimiento HR (IC95%) | p | Grupo sin seguimiento HR (IC95%) | p | |
| Período de calendario | ||||||||
| Pre-cART | 1 | 1 | 1 | 1 | ||||
| Era cART | 0,53 (0,42-0,66) | 0,000 | 0,55 (0,46-67) | 0,000 | 0,43 (0,35-0,54) | 0,000 | 0,84 (0,56-1,26) | 0,405 |
| Nivel de estudios | ||||||||
| Sin estudios | 1 | 1 | 1 | 1 | ||||
| Primarios | 0,94 (0,78-1,12) | 0,483 | 1,03 (0,89-1,20) | 0,641 | 1,07 (88-1,29) | 0,474 | 0,95 (0,74-1,22) | 0,719 |
| Secundarios | 0,91 (0,71-1,16) | 0,447 | 0,76 (0,61-93) | 0,008 | 0,92 (0,72-1,19) | 0,546 | 0,51 (0,35-0,74) | 0,001 |
| Universitarios | 0,68 (,37-1,23) | 0,205 | 0,54 (0,34-88) | 0,013 | 0,62 (0,35-1,11) | 0,109 | 0,41(0,18-0,93) | 0,034 |
| Desconocido | 0,98 (0,73-1,31) | 0,882 | 0,93 (0,74-1,16) | 0,523 | 0,96 (0,72-1,28) | 0,795 | 0,88 (0,62-1,26) | 0,499 |
| Edad | 1,03 (1,02-1,05) | 0,000 | 1,05 (1,04-1,07) | 0,000 | 1,06 (1,05-1,08) | 0,000 | 1,04 (1,02-1,07) | 0,000 |
| Sexo | ||||||||
| Hombre | 1 | 1 | 1 | 1 | ||||
| Mujer | 0,89 (0,75-1,06) | 0,145 | 0,75 (0,64-0,87) | 0,000 | 0,73 (0,61-0,87) | 0,001 | 0,77 (0,60-0,99) | 0,048 |
cART: terapia antirretroviral combinada; HR: hazardratio; I C95%: intervalo de confianza del 95%.
Si se restringe el análisis a los sujetos para quienes se dispone de seguimiento, las diferencias observadas en cuanto al nivel de estudios se atenúan y pierden la significación, con una HR de 0,92 (IC95%: 0,72-1,19) y de 0,62 (IC95%: 0,35-1,11) para los sujetos con estudios secundarios y universitarios, respectivamente. Por el contrario, en los no seguidos se observa un patrón similar al de toda la muestra, con una HR significativa de 0,51(IC95%: 0,35-0,74) y de 0,41 (IC95%: 0,18-0,93) en los sujetos con nivel de estudios secundarios y universitarios, respectivamente. En ambos casos se mantienen las diferencias por edad y sexo. Sin embargo, en el caso de los no seguidos, si bien en la era cART se observa un menor riesgo, éste no es significativo (HR = 0,84; IC95%: 0,56-1,26). Al efectuar un modelo conjunto se encuentra un exceso de mortalidad entre los sujetos para los que se dispone de seguimiento (HR = 1,35; IC95%: 0,20-1,54).
DiscusiónEl principal objetivo del presente estudio es valorar si las diferencias sociodemográficas en el momento de conocer el estado serológico frente al VIH entre los UDI que acuden a los CIPS de la Comunidad Valenciana afectaba a la progresión de la infección. No se observa una evolución diferente a sida si se compara a los sujetos según el nivel de estudios o según el tiempo desde la primera inyección en el momento del primer contacto con el centro. Sin embargo, al igual que los datos observados en otros estudios22,23, éstos indican que las mujeres tienen un menor riesgo de desarrollar la enfermedad, aunque estas diferencias no son estadísticamente significativas, sin encontrar diferencias en este efecto antes y después de la introducción de la cART.
Al analizar el riesgo de muerte se observan diferencias en cuanto al nivel de estudios, de manera que los sujetos con un nivel de estudios más alto tienen un menor riesgo de muerte, como ocurre en la población general5 o en cohortes de UDI4,24,25. Sin embargo, al analizar por separado a los grupos con o sin seguimiento, las diferencias de riesgo de muerte en el primero no son tan notables como en el segundo, en el que sí se encuentran diferencias significativas. Una posible explicación de esta reducción del efecto es que las diferencias en la progresión a muerte según el nivel de estudios se minimizan en el momento en que los sujetos contactan con el sistema sanitario. Sin embargo, entre los sujetos que no vuelven a contactar con los CIPS y retrasan su contacto con el sistema sanitario parece que sus estrategias de afrontamiento y manejo de la enfermedad son mejores en los que poseen un nivel de estudios mayor.
Se realizó un análisis para valorar si hay diferencias entre las personas con y sin seguimiento, pero no las hay en cuanto a sus características sociodemográficas en el momento de su primer contacto con el CIPS. No obstante, los sujetos en que se efectuó el seguimiento tienen mayor riesgo de morir, tal vez debido a que tienen un peor estado de salud que, probablemente, se asocia con un contacto más temprano con el sistema sanitario. Asimismo, se observa un porcentaje ligeramente más elevado de muertes por causas hepáticas y más bajo por tumores que en los sujetos sin seguimiento.
Como ocurre en estudios semejantes22,26–28, la introducción de la cART se muestra efectiva a partir de 1997, tanto en la progresión a sida como a muerte en los sujetos con seguimiento. Para las personas de quienes no se dispone de seguimiento, la efectividad de la introducción de la cART no es tan evidente, lo que sugiere que la falta de contacto con el sistema implica no beneficiarse de los tratamientos disponibles.
Como se ha mencionado, las diferencias encontradas entre los hombres y las mujeres para el riesgo de mortalidad también se encuentran en la cohorte de se- roconvertores de nuestro país22. Así, a pesar de que en un trabajo llevado a cabo en el CIPS de Valencia18 se puso de manifiesto que las mujeres tienen mayor riesgo de infectarse por el VIH, éstas tienen un menor riesgo de morir que los hombres. Ello podría deberse a una actitud diferente ante la infección en el sentido de tener un mejor cumplimiento del tratamiento29 o de mantener un contacto más adecuado con el sistema de salud. Estas diferencias también se producen en la población general25, ya que se sabe que las mujeres actúan de forma diferente que los hombres frente a la enfermedad y utilizan más el sistema sanitario30,31.
Hay algunas limitaciones en el presente estudio, como son la ausencia de información del tratamiento individualizado de cada sujeto, así como que la identificación de las muertes se efectúa mediante los registros de mortalidad. Respecto al primer punto, la asignación de todo el efecto de la reducción de la mortalidad a la cART puede ser demasiado optimista ya que, paralelamente a la introducción de las terapias eficaces, pueden haberse producido otros fenómenos que influyan en la mortalidad del colectivo de UDI, como el aumento de la efectividad de los programas de reducción de daños. Por otra parte, aunque seguramente hay una infraestimación de las muertes, no creemos que tengan que ver con el nivel educativo de los sujetos.
Por otro lado, esa identificación de las defunciones puede acarrear sesgos a la hora de comparar los sujetos seguidos con los no seguidos, ya que para los primeros se dispone de una información más exhaustiva al obtener datos de los hospitales.
Finalmente, otro de los posibles problemas es la estrategia de censura al asumir que si un sujeto no aparece en el registro es porque estaba vivo en diciembre de 2004. Se efectuaron diferentes análisis de sensibilidad, utilizando distintas estrategias de censura (en tiempo de seguimiento real, o añadiendo un año) para los casos seguidos, pero no se encontraron resultados diferentes.
Los excesos de mortalidad hallados en los niveles educativos más bajos, sobre todo entre los que no acuden al sistema sanitario en los momentos iniciales del diagnóstico de la infección por el VIH, refuerzan la necesidad de efectuar intervenciones que reduzcan las diferencias sociodemográficas y de acceso al sistema sanitario.
AgradecimientosEste trabajo ha sido parcialmente financiado por una beca del FIS (Fondo de Investigación Sanitaria) (02/0639) y Becas de la Escuela Valenciana de Estudios en Salud de la Con- selleria de Sanitat de la Generalitat Valenciana. Isabel Hurtado está financiada por el CIBER de Epidemiología y Salud Pública (CIBERESP) e Inmaculada Ferreros por el Proyecto GEMES (FIPSE 06).