Comparar la concordancia de los pesos de complejidad entre los estratificadores Clinical Risk Groups (CRG) y los grupos de morbilidad ajustada (GMA), determinar cuál de ellos es el mejor predictor de ingreso hospitalario y optimizar el método para seleccionar el 0,5% de pacientes de más alta complejidad que se incluirán en un protocolo de intervención.
MétodoEstudio analítico transversal en 18 zonas de salud de Canarias, con una población a estudio de 385.049 personas, usando variables sociodemográficas procedentes de la tarjeta sanitaria, los diagnósticos y el uso de los recursos asistenciales obtenidos de la historia electrónica de salud de atención primaria (HSAP) y del conjunto mínimo básico de datos hospitalario, el estado funcional registrado en la HSAP y los fármacos prescritos en el sistema de receta electrónica. A partir de esos datos se estimó la concordancia entre estratificadores, se evaluó la capacidad de cada estratificador para predecir ingresos y se construyeron modelos para optimizar la predicción.
ResultadosLa concordancia entre los pesos de complejidad de los estratificadores fue fuerte (rho = 0,735) y la concordancia entre categorías de complejidad fue moderada (Kappa ponderado = 0,515). El peso de complejidad GMA predice el ingreso hospitalario mejor que el del CRG (área bajo la curva [AUC]: 0,696 [0,695-0,697] vs. 0,692 [0,691-0,693]). Se añadieron otras variables predictivas al peso GMA, obteniendo la mejor AUC (0,708 [0,707-0,708]) el modelo compuesto por GMA, sexo, edad, escalas de Pfeiffer y Barthel, existencia de reingreso y número de grupos terapéuticos prescritos.
ConclusionesSe constató una fuerte concordancia entre estratificadores y una mayor capacidad predictiva de los ingresos por parte de los GMA, que puede aumentarse añadiendo otras dimensiones.
To compare the concordance of complexity weights between Clinical Risk Groups (CRG) and Adjusted Morbidity Groups (AMG). To determine which one is the best predictor of patient admission. To optimise the method used to select the 0.5% of patients of higher complexity that will be included in an intervention protocol.
MethodCross-sectional analytical study in 18 Canary Island health areas, 385,049 citizens were enrolled, using sociodemographic variables from health cards; diagnoses and use of healthcare resources obtained from primary health care electronic records (PCHR) and the basic minimum set of hospital data; the functional status recorded in the PCHR, and the drugs prescribed through the electronic prescription system. The correlation between stratifiers was estimated from these data. The ability of each stratifier to predict patient admissions was evaluated and prediction optimisation models were constructed.
ResultsConcordance between weights complexity stratifiers was strong (rho = 0.735) and the correlation between categories of complexity was moderate (weighted kappa = 0.515). AMG complexity weight predicts better patient admission than CRG (AUC: 0.696 [0.695-0.697] versus 0.692 [0.691-0.693]). Other predictive variables were added to the AMG weight, obtaining the best AUC (0.708 [0.707-0.708]) the model composed by AMG, sex, age, Pfeiffer and Barthel scales, re-admissions and number of prescribed therapeutic groups.
Conclusionsstrong concordance was found between stratifiers, and higher predictive capacity for admission from AMG, which can be increased by adding other dimensions.
La Estrategia para el Abordaje de la Cronicidad en el Sistema Nacional de Salud1 propone la priorización de pacientes en una pirámide tipo Kaiser, mediante actividades de estratificación que ordenan a los/las pacientes para priorizar su atención, reduciendo el grado de subjetividad y mejorando el uso de recursos2.
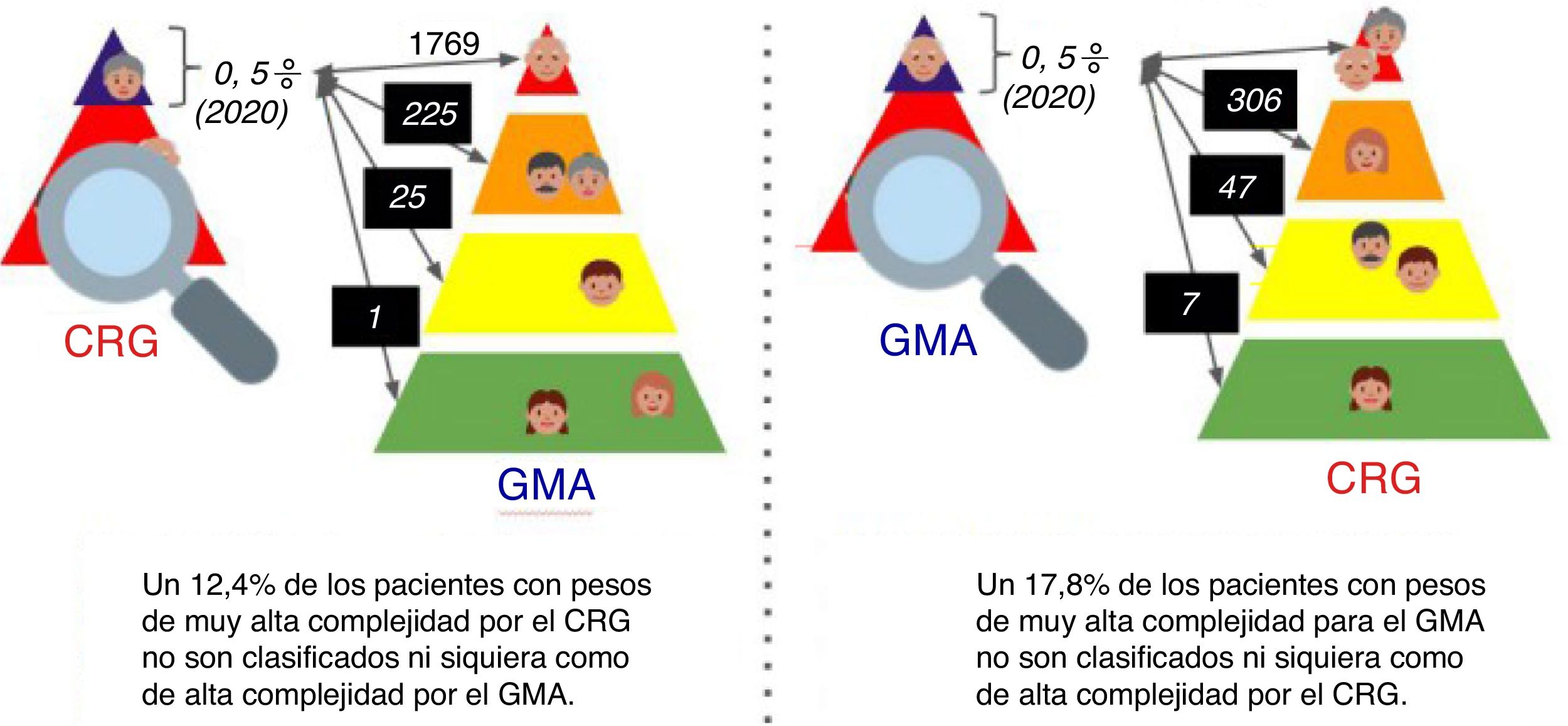
La Estrategia de Cronicidad del Servicio Canario de la Salud contempla entre sus objetivos iniciales los/las pacientes crónicos/as de alta complejidad3. Como primera actuación, se plantea una intervención proactiva en el 0,5% de la población general con más complejidad, dirigida a evitar complicaciones que requieran ingreso hospitalario. Para identificar a estos/as pacientes se ha recurrido al uso de herramientas de agrupación de morbilidad poblacional4, diseñadas para estimar en cada persona su consumo de recursos sanitarios en el año siguiente, clasificándolos en conjuntos de pacientes que determinarán qué tipo de intervención es necesaria.
A diferencia de los agrupadores de casuística, concebidos para determinar la eficiencia de las intervenciones hospitalarias, los agrupadores poblacionales permiten analizar el uso de recursos en todo el sistema sanitario, pudiendo con ello mejorar la equidad de la atención sanitaria y favoreciendo intervenciones proactivas, que serán más coste-efectivas en pacientes de alto riesgo5.
Son criterios deseables de un agrupador poblacional, entre otros, que sea capaz de prever recursos sanitarios, identificar pacientes potencialmente frágiles y tener validez poblacional y un coste asequible6. Además, es aconsejable que resulten herramientas comprensibles y válidas para los/las profesionales.
Existen diferentes agrupadores poblacionales, como los Adjusted Clinical Groups7, los Clinical Risk Groups (CRG)8, SPARRA (Scottish Patients at Risk of Readmission and Admission)9, los Diagnostic Cost Group (DCG)10 y los grupos de morbilidad ajustados (GMA)11, entre otros, que mediante pesos relativos permiten una clasificación poblacional. Estos agrupadores tratan de medir la complejidad solo a partir de la morbilidad y del consumo de recursos, sin incorporar otras dimensiones de la misma, como pueden ser la situación socioeconómica, la discapacidad o la fragilidad, los cuidados, parámetros clínicos o escalas de valoración de gravedad.
Este estudio compara los dos estratificadores disponibles en nuestra comunidad, CRG y GMA, para valorar su utilidad en la identificación de pacientes de alta complejidad.
El CRG es una herramienta de ajuste del riesgo y un sistema de clasificación clínico, que se usa para medir el grado de enfermedad de una población a partir de los registros habituales, tanto en el ámbito hospitalario como en el de atención primaria. Se ha usado en numerosos países para caracterizar clínicamente a una población12 o a un subconjunto de ella13,14, valorar las diferencias de morbilidad entre zonas15, evaluar en qué medida los/las pacientes de mayor riesgo están siendo tratados/as específicamente por enfermería12, predecir qué grupos y que pacientes individuales realizarán mayores consumos de recursos en el sistema sanitario16–19 (incluyendo en algún caso la comparación con otros modelos20), explicar específicamente el gasto farmacéutico21,22 y tratar de definir qué pacientes tendrán una determinada evolución23 o sobre cuáles realizar una intervención posterior al ingreso hospitalario24.
El estratificador GMA parte de un convenio de colaboración entre CatSalut y el Institut Català de la Salut (ICS). El Sistema Nacional de Salud lo tomó como referencia en su proyecto de estratificación de la población1. Esta herramienta ha sido validada en Cataluña11 y sus autores aportan como ventaja el ahorro económico, así como la flexibilidad y la adaptabilidad a las necesidades asistenciales y organizativas de la población española. A su vez, la Comunidad de Madrid ha descrito la concordancia entre el nivel de riesgo relativo proporcionado por el agrupador GMA y el nivel de intervención asignado por los médicos de familia del Servicio Madrileño de Salud, obteniendo un kappa ponderado de 0,6025.
Los objetivos de este estudio son comparar los estratificadores CRG y GMA en cuanto al grado de concordancia de los pesos de complejidad y su clasificación en niveles de complejidad, estimar cuál de ellos resulta más exacto para determinar qué pacientes tienen un mayor riesgo de ingreso hospitalario al año siguiente y añadir otras variables para obtener el mejor modelo explicativo de la probabilidad de ingreso hospitalario.
MétodoEstudio analítico transversal durante los años 2013 y 2014, utilizando como fuentes de información la base de datos de la tarjeta sanitaria individual, la historia de salud de atención primaria del Servicio Canario de Salud (DRAGO AP), el conjunto mínimo básico de datos al alta hospitalaria (CMBDH), el Sistema de Información de Centros Concertados (SICH) y el conjunto mínimo básico de datos de cirugía ambulatoria (CMBD-CA).
Como población de estudio se tomaron los usuarios con tarjeta sanitaria individual (385.049) de 18 zonas básicas de salud de Canarias, seleccionadas por ser las zonas elegidas para pilotar la intervención prevista. Fueron criterios de exclusión haber cambiado de zona de salud o fallecer durante el periodo de estudio.
Las variables utilizadas para estimar la concordancia entre los estratificadores fueron los pesos de complejidad calculados por el CRG predictivo y el GMA al final del segundo año. El primero tiene en cuenta la edad, el sexo, los diagnósticos de los contactos de atención primaria, las hospitalizaciones y la cirugía mayor ambulatoria de los últimos 2 años y las recetas prescritas. Clasifica a las personas en categorías clínicas mutuamente excluyentes, a partir de la codificación de todos los contactos asistenciales, usando información demográfica (edad y sexo) y clínica (diagnósticos, procedimientos y medicación). Cada persona se clasifica jerárquicamente, primero en nueve estados de salud desde catastrófico hasta sano, dividiéndose cada uno de manera sucesiva en varias categorías hasta llegar al nivel más detallado de información, denominado CRG (1076 grupos), obtenido en función de la combinación de problemas y la gravedad de cada uno. Cada CRG tiene un peso de complejidad predeterminado que mide el uso de recursos necesarios para ese/esa paciente en relación con un/a paciente promedio.
El GMA considera todos los diagnósticos médicos disponibles de la historia de atención primaria, CMBDH y CMBD-CA, así como su fecha. Clasifica a la población adscrita en diferentes categorías mutuamente excluyentes. Agrupa a la población en seis grupos de morbilidad, dividiéndose estos, a su vez, en cinco niveles de complejidad. Por otro lado, asigna a cada paciente un peso de complejidad individualizado, obtenido por agregación de los pesos predeterminados de cada uno de los grupos diagnósticos en que se encuentre el/la paciente.
A partir de estos pesos en cada estratificador, ordenamos a los/las pacientes por niveles en pirámides, distribuyendo el 5% más complejo en el nivel 4, el 15% siguiente en complejidad en el nivel 3, el 30% en el nivel 2, y el 50% menos complejo en el nivel 1. Para cada paciente comparamos si el nivel asignado sería el mismo en ambas pirámides.
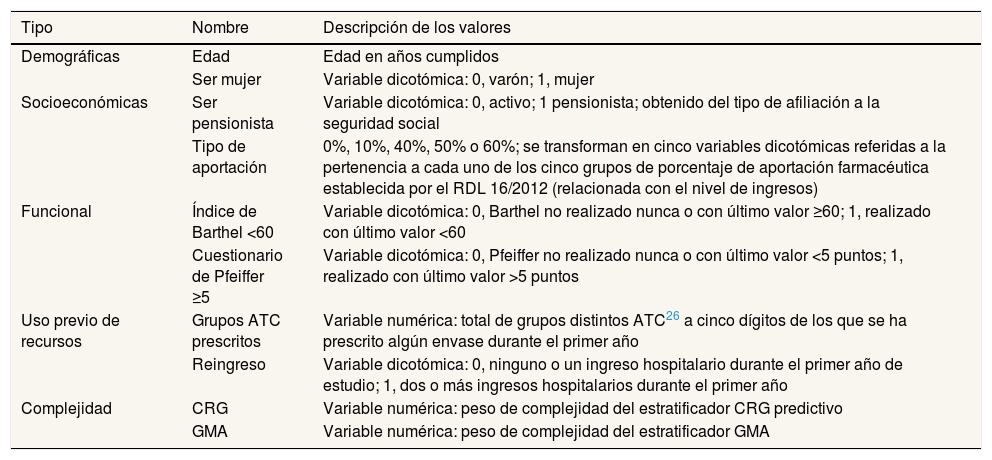
Las variables utilizadas para evaluar la capacidad predictiva de los estratificadores sobre el ingreso hospitalario y desarrollar los modelos predictivos fueron demográficas, socioeconómicas, funcionales, de uso de recursos y el peso de complejidad obtenido por los estratificadores (tabla 1). Las variables funcionales, el índice de Barthel y la escala de Pfeiffer, y las variables de usos de recursos, reingresos y el número de medicamentos prescritos, se incluyeron por ser criterios de complejidad de la estrategia de cronicidad del Servicio Canario de Salud. La variable dependiente fue el ingreso hospitalario por cualquier causa en el segundo año de estudio, obtenido a partir del CMBDH y del SICH.
Variables predictivas
| Tipo | Nombre | Descripción de los valores |
|---|---|---|
| Demográficas | Edad | Edad en años cumplidos |
| Ser mujer | Variable dicotómica: 0, varón; 1, mujer | |
| Socioeconómicas | Ser pensionista | Variable dicotómica: 0, activo; 1 pensionista; obtenido del tipo de afiliación a la seguridad social |
| Tipo de aportación | 0%, 10%, 40%, 50% o 60%; se transforman en cinco variables dicotómicas referidas a la pertenencia a cada uno de los cinco grupos de porcentaje de aportación farmacéutica establecida por el RDL 16/2012 (relacionada con el nivel de ingresos) | |
| Funcional | Índice de Barthel <60 | Variable dicotómica: 0, Barthel no realizado nunca o con último valor ≥60; 1, realizado con último valor <60 |
| Cuestionario de Pfeiffer ≥5 | Variable dicotómica: 0, Pfeiffer no realizado nunca o con último valor <5 puntos; 1, realizado con último valor >5 puntos | |
| Uso previo de recursos | Grupos ATC prescritos | Variable numérica: total de grupos distintos ATC26 a cinco dígitos de los que se ha prescrito algún envase durante el primer año |
| Reingreso | Variable dicotómica: 0, ninguno o un ingreso hospitalario durante el primer año de estudio; 1, dos o más ingresos hospitalarios durante el primer año | |
| Complejidad | CRG | Variable numérica: peso de complejidad del estratificador CRG predictivo |
| GMA | Variable numérica: peso de complejidad del estratificador GMA |
ATC: Anatomical, Therapeutic, Chemical classification system; CRG: Clinical Risk Groups; GMA: grupos de morbilidad ajustados.
El análisis estadístico se realizó con el programa R versión 3.1.2 (paquetes MASS, ROCR y caret). Inicialmente se llevó a cabo un análisis descriptivo de todas las variables. Se compararon los pesos de complejidad individuales proporcionados a cada paciente por los agrupadores CRG y GMA, y los niveles de la pirámide en que quedarían clasificados/as por ambos estratificadores. Además, se realizó un análisis de concordancia específica al grupo de pacientes que se clasificaron en el 0,5% de mayor complejidad (denominados/as de «muy alta complejidad») por cada agrupador. Posteriormente se estudió la relación bivariante entre cada variable independiente y la variable dependiente, utilizando, según el tipo de variables y la distribución, las pruebas t de Student, ANOVA y U de Wilcoxon.
Por último se valoraron los modelos predictivos CRG, GMA y la combinación del mejor de ambos con otras variables. Como métodos de comparación entre las predicciones y los resultados reales se usaron, en todos los modelos comparados, el área bajo la curva ROC (AUC) y el valor predictivo positivo en el 0,5% de más complejidad, tomando como positivos aquellos/as pacientes que cada estratificador seleccionó dentro de ese nivel de mayor complejidad, y como verdaderos positivos el subconjunto de estos/as pacientes que ingresó el siguiente año.
Los modelos predictivos se generaron mediante regresión logística. Se creó un modelo para cada una de las dimensiones relacionadas con la complejidad y se combinaron las variables que hubieran resultado significativas en cada modelo. Para validar los resultados de los modelos obtenidos se realizó una validación cruzada de 10 intervalos, consistente en dividir aleatoriamente la población en 10 subconjuntos o intervalos iguales, y sucesivamente aislar uno de ellos, calcular la fórmula de regresión con los datos de los otros nueve y aplicar dicha fórmula a los datos del intervalo aislado para conseguir el indicador que evalúa la capacidad predictiva de la fórmula en ese intervalo. Finalmente, se toma como medida global de rendimiento del modelo la media del indicador en todos los intervalos, con su intervalo de confianza del 95%.
ResultadosCumplían los criterios de inclusión 385.049 usuarios/as. La edad media fue de 39,2 años, la mediana de 39 años y los percentiles 25 y 75 fueron 23 y 54 años, respectivamente. El 51,2% de la población eran mujeres y un 80,1% eran activos/as. En cuanto a la aportación a la receta médica del Servicio Nacional de Salud, el 57,7% aportaban el 40%, el 17,1% aportaban el 10%, el 15,3% aportaban el 50%, el 8,6% no aportaban, un 0,2% aportaban el 60% y un 1,1% eran mutualistas.
Tenían registradas puntuaciones ≥5 en el cuestionario Pfeiffer un 0,3% de toda la población de estudio, y un 0,2% tenía un índice de Barthel <60.
Un 0,5% de pacientes tuvieron dos o más ingresos el año anterior. En cuanto a la prescripción de fármacos en dicho periodo, no se prescribió ninguno en el 29,7% de los/las pacientes, se prescribieron 1-5 fármacos diferentes en el 41,8%, 6-10 en el 18,1%, 11-15 en el 7%, y un 3,5% recibieron 16 o más fármacos a lo largo del año.
Los pesos de complejidad calculados con la información disponible al final del segundo año tuvieron, en el caso del CRG, un rango de valores de 0 a 63,1 (con una media de 1,4), una mediana de 0,2 y unos percentiles 25 y 75 de 0,05 y 1,5, respectivamente. La distribución de los pesos de complejidad GMA tuvo un rango de valores entre 0 y 307,4, con una media de 5,4, una mediana de 3,5 y unos percentiles 25 y 75 de 1,3 y 7,1, respectivamente.
El 3,3% del total de pacientes de la muestra tuvieron algún ingreso en el segundo año.
Para estimar la concordancia entre los pesos de complejidad de los estratificadores en el segundo año se tomaron los pesos crudos de ambos indicadores, obteniendo una correlación entre ellos de 0,735 (rho de Spearman), con p <0,001. Ese índice de correlación puede considerarse fuerte (entre 0,6 y 0,8).
Al comparar los niveles de la misma pirámide propuestos por cada estratificador, se obtuvo un índice de Kappa ponderado de 0,515 (moderado). El 59,9% de los/las pacientes se clasificaron en el mismo escalón de la pirámide con ambos estratificadores, un 35,9% tenía una diferencia de un nivel entre ambas clasificaciones, un 4,0% de dos estratos y solo un 0,1% había sido clasificado con tres escalones de diferencia.
Analizando específicamente los/las pacientes clasificados/as por el orden de los pesos de cada estratificador como de muy alta complejidad (percentil 99,5 o superior), se encontró que el 38,7% de los/las seleccionados/as como de muy alta complejidad por uno de los estratificadores también lo fue por el otro. El índice Kappa de concordancia en esta comparación fue de 0,384 (regular). Además, encontramos que entre el 12,4% y el 17,8% de pacientes que uno de los estratificadores estimaba como de muy alta complejidad no se clasificaba por el otro agrupador ni siquiera como de alta complejidad, es decir, se situaba por debajo del percentil 95% por el otro (fig. 1).
En cuanto a la relación bivariante entre las diferentes variables recogidas el primer año y la probabilidad de tener un ingreso hospitalario en el segundo año, se constató para todas las variables predictivas estudiadas una relación significativa con la probabilidad de ingreso hospitalario en el segundo año (en todos los casos p <0,001). La edad media de los/las pacientes ingresados/as el segundo año fue de 48,9 años, frente a 38,9 años de aquellos/as no ingresados/as. La mediana del peso de complejidad de CRG predictivo fue de 1,64 en quienes tuvieron ingreso, y de 0,23 en quienes no lo tuvieron. Finalmente, la mediana del peso de complejidad GMA fue de 7,22 en quienes tuvieron ingreso en el siguiente año, y de 3,31 en quienes no lo tuvieron. En la tabla 2 se presenta la probabilidad de ingreso hospitalario en función del resto de las variables.
Análisis bivariante entre variables independientes y probabilidad de ingreso. Variables cualitativas
| Variable | Valor | Proporción de ingreso en el segundo año |
|---|---|---|
| Sexo | Mujer | 3,77% (3,71%-3,83%) |
| Varón | 2,78% (2,73%-2,84%) | |
| Tipo de afiliación | Pensionista | 6,49% (6,41%-6,56%) |
| Activo | 2,49% (2,44%-2,54%) | |
| Dependencia para las actividades básicas de la vida diaria (Barthel <60) | Sí | 23,83% (23,69%-23,96%) |
| No | 3,24% (3,19%-3,30%) | |
| Deterioro cognitivo moderado o severo (Pfeiffer ≥5) | Sí | 15,87% (15,75%-15,99%) |
| No | 3,25% (3,20%-3,31%) | |
| Ingresos hospitalarios el primer año | 2 o más | 28,84% (28,70%-28,99%) |
| 0 ó 1 | 3,16% (3,11%-3,22%) |
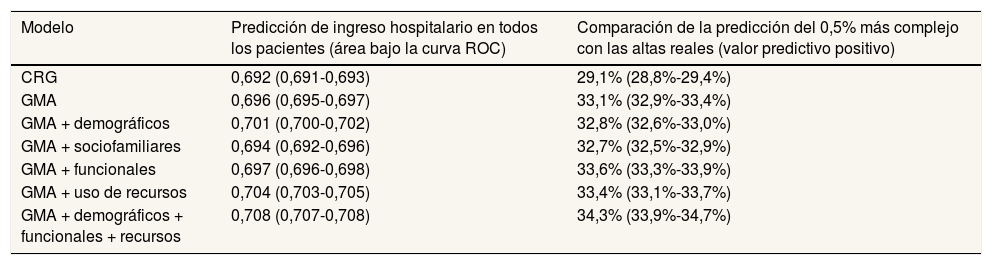
Respecto a la comparación de modelos predictivos de ingreso hospitalario el segundo año, el modelo basado en GMA predice mejor el ingreso hospitalario que el CRG, según se observa en la tabla 3. Los modelos que combinan el GMA con datos demográficos o con el uso de recursos se han mostrado superiores en cuanto a su curva ROC, pero ningún modelo aislado ha sido significativamente superior al GMA en cuanto a la capacidad de predecir el 0,5% con mayor probabilidad de alta real. Por ello, se utilizó un modelo de combinación de los anteriores, cuya predicción sí resultó superior a la proporcionada por el GMA, incluyendo las siguientes variables finalmente significativas: GMA, ser mujer, edad, Pfeiffer ≥5, Barthel <60, tener reingresos y número de grupos terapéuticos prescritos (tabla 4).
Comparación de modelos predictivos
| Modelo | Predicción de ingreso hospitalario en todos los pacientes (área bajo la curva ROC) | Comparación de la predicción del 0,5% más complejo con las altas reales (valor predictivo positivo) |
|---|---|---|
| CRG | 0,692 (0,691-0,693) | 29,1% (28,8%-29,4%) |
| GMA | 0,696 (0,695-0,697) | 33,1% (32,9%-33,4%) |
| GMA + demográficos | 0,701 (0,700-0,702) | 32,8% (32,6%-33,0%) |
| GMA + sociofamiliares | 0,694 (0,692-0,696) | 32,7% (32,5%-32,9%) |
| GMA + funcionales | 0,697 (0,696-0,698) | 33,6% (33,3%-33,9%) |
| GMA + uso de recursos | 0,704 (0,703-0,705) | 33,4% (33,1%-33,7%) |
| GMA + demográficos + funcionales + recursos | 0,708 (0,707-0,708) | 34,3% (33,9%-34,7%) |
CRG: Clinical Risk Groups; GMA: grupos de morbilidad ajustados; ROC: Receiver Operating Characteristic.
Explicación del modelo que incluye variables demográficas, funcionales y de uso de recursos
| Cómo influye en la probabilidad de ingreso hospitalario | Odds ratioa |
|---|---|
| Cada punto adicional de peso de complejidad GMA | 1,054 (1,043-1,063) |
| Ser mujer | 1,208 (1,185-1,231) |
| Cada año de vida adicional | 1,098 (1,086-1,110) |
| Tener Pfeiffer ≥5 | 1,333 (1,211–1,468) |
| Tener Barthel <60 | 2,620 (2,382-2,880) |
| Haber tenido dos o más ingresos el año anterior | 2,672 (2,498-2,858) |
| Cada grupo adicional de medicamentos prescritos el año anterior | 1,039 (1,029-1,050) |
Este trabajo analizó en primer lugar cuál era la concordancia entre las estratificaciones proporcionadas por CRG y GMA, y específicamente la existente al clasificar a los pacientes como de muy alta complejidad. Al comprobar que esta última era moderada, se procedió a comparar la capacidad predictiva del ingreso hospitalario con cada uno de estos estratificadores.
Otros grupos han tratado de comparar los agrupadores con la valoración de los/las profesionales. La Consejería de Sanidad de Madrid ha constatado la buena correlación entre esta y el peso de complejidad del GMA 25. Por su parte, el Servicio Catalán de la Salud ha comparado los pesos de CRG y GMA con la valoración de la complejidad efectuada por evaluadores clínicos, obteniendo unos niveles de correspondencia similares para ambos agrupadores, salvo en los estratos de riesgo de mayor complejidad, para los que el GMA tiene una mejor correlación que el CRG27.
Con nuestros datos, el estratificador GMA resultó mejor predictor de la probabilidad de ingreso que el CRG. Esto podría deberse a las diferencias entre las fuentes de información de ambos agrupadores, y a la manera en que se registra la información en nuestra historia clínica de atención primaria. En el caso del CRG, las fuentes de información son las prescripciones y aquellos diagnósticos que en los últimos 2 años se asociaron a alguna visita, y dado que en la historia DRAGO-AP no es imprescindible asociar a cada visita un diagnóstico, es muy posible que muchos diagnósticos no sean tenidos en cuenta por el CRG. El GMA, por el contrario, incluye todos los diagnósticos del paciente, hayan sido asociados o no a alguna de las consultas de los últimos años.
El grupo de Cataluña también ha relacionado ambos agrupadores con los ingresos hospitalarios, resultando igualmente el GMA un agrupador más certero que el CRG11.
Como limitaciones de este estudio es preciso comentar que hemos incluido todos los ingresos, urgentes y programados, e incluso los obstétricos, es decir, no solo los directamente relacionados con la complejidad.
En relación con la comparación entre estratificadores, clasificar dos pirámides basadas en percentiles tiene como limitación el hecho de que sujetos con pesos muy similares pueden quedar clasificados en estratos diferentes.
En cuanto a la optimización del modelo, el relativamente escaso uso en la historia de salud de los cuestionarios de Barthel y Pfeiffer puede sobreestimar la correlación entre ellos y el ingreso hospitalario, dado que estos cuestionarios serán aplicados con más frecuencia en pacientes más complejos. De todas maneras, el objetivo del estudio no es cuantificar el grado de correlación de cada variable, sino determinar su capacidad predictiva en el contexto de los datos disponibles.
Además de las dimensiones que se han añadido en este trabajo para intentar mejorar las predicciones (demografía, morbilidad, nivel funcional, información socioeconómica y valoración familiar), es posible encontrar en la historia otras variables de las dimensiones ya incluidas (uso de fármacos de riesgo, uso de otros recursos sanitarios o sociales, otras escalas funcionales) u otros grupos de variables predictoras (necesidades de cuidado, niveles de riesgo, gravedad, etc.) que podrían mejorar aún más las predicciones sobre la complejidad. En este sentido, una revisión comparativa de diferentes estratificadores ha constatado el mejor resultado predictivo de costes futuros para los mismos según se incorporan más tipos de información5.
La predicción del alta hospitalaria, con nuestros datos, resulta más precisa con el uso de GMA que con el de CRG, y las predicciones del GMA pueden mejorarse añadiendo los reingresos del año anterior, el gasto farmacéutico y ciertos parámetros funcionales.
Los estratificadores poblacionales, basados en datos de tipo sociodemográfico, de diagnóstico y de utilización previa de recursos, identifican grupos con necesidades diferentes y permiten dimensionar adecuadamente la oferta sanitaria.
¿Qué añade el estudio realizado a la literatura?En nuestra población, los grupos de morbilidad ajustada predicen mejor el alta hospitalaria que los estratificadores Clinical Risk Groups. Esta capacidad mejora añadiendo al modelo variables como el sexo, la edad, los reingresos, el gasto farmacéutico y datos funcionales. Elegir un buen agrupador y aumentar su precisión permitirán mejorar la asistencia a los pacientes y ahorrar recursos al sistema sanitario.
Miguel Ángel Negrín Hernández.
Declaración de transparenciaLa autora principal (garante responsable del manuscrito) afirma que este manuscrito es un reporte honesto, preciso y transparente del estudio que se remite a Gaceta Sanitaria, que no se han omitido aspectos importantes del estudio, y que las discrepancias del estudio según lo previsto (y, si son relevantes, registradas) se han explicado.
Contribuciones de autoríaEl presente trabajo ha sido coordinado y concebido por M. Estupiñán Ramírez y H. Sánchez Janáriz. El diseño de la investigación se debe a M. Estupiñán Ramírez. En cuanto a la recogida, el análisis y la interpretación de los resultados, fueron realizados por M. Estupiñán Ramírez, H. Sánchez Janáriz, M.C. Company Sancho y R. Tristancho Ajamil. La organización del contenido y la redacción las llevaron a cabo M. Estupiñán Ramírez, H. Sánchez Janáriz, M.C. Company Sancho y R. Tristancho Ajamil. Todas las personas firmantes han participado en la revisión crítica del presente artículo hasta alcanzar la versión final para su publicación.
FinanciaciónNinguna.
Conflicto de interesesNinguno.
Los/las autores/as expresan su reconocimiento a las personas que han extraído de las bases de datos la información necesaria para la realización de este estudio: Ricardo Vergara Montoya, Enrique Pérez Díaz, José Miguel Rodríguez Lugo y Roberto Jorge Alejandro.