Comprender el proceso de toma de decisión de un grupo de mujeres de continuar la gestación tras una infección prenatal por virus Zika y el diagnóstico de microcefalia de sus fetos.
MétodoEstudio cualitativo. Se realizaron dos grupos de discusión y entrevistas semiestructuradas a 21 mujeres residentes en el Departamento del Huila (Colombia) que, por presentar una infección prenatal por virus Zika entre 2015 y 2016, tuvieron hijos/as con microcefalia congénita. Los datos se analizaron siguiendo el enfoque de la teoría fundamentada.
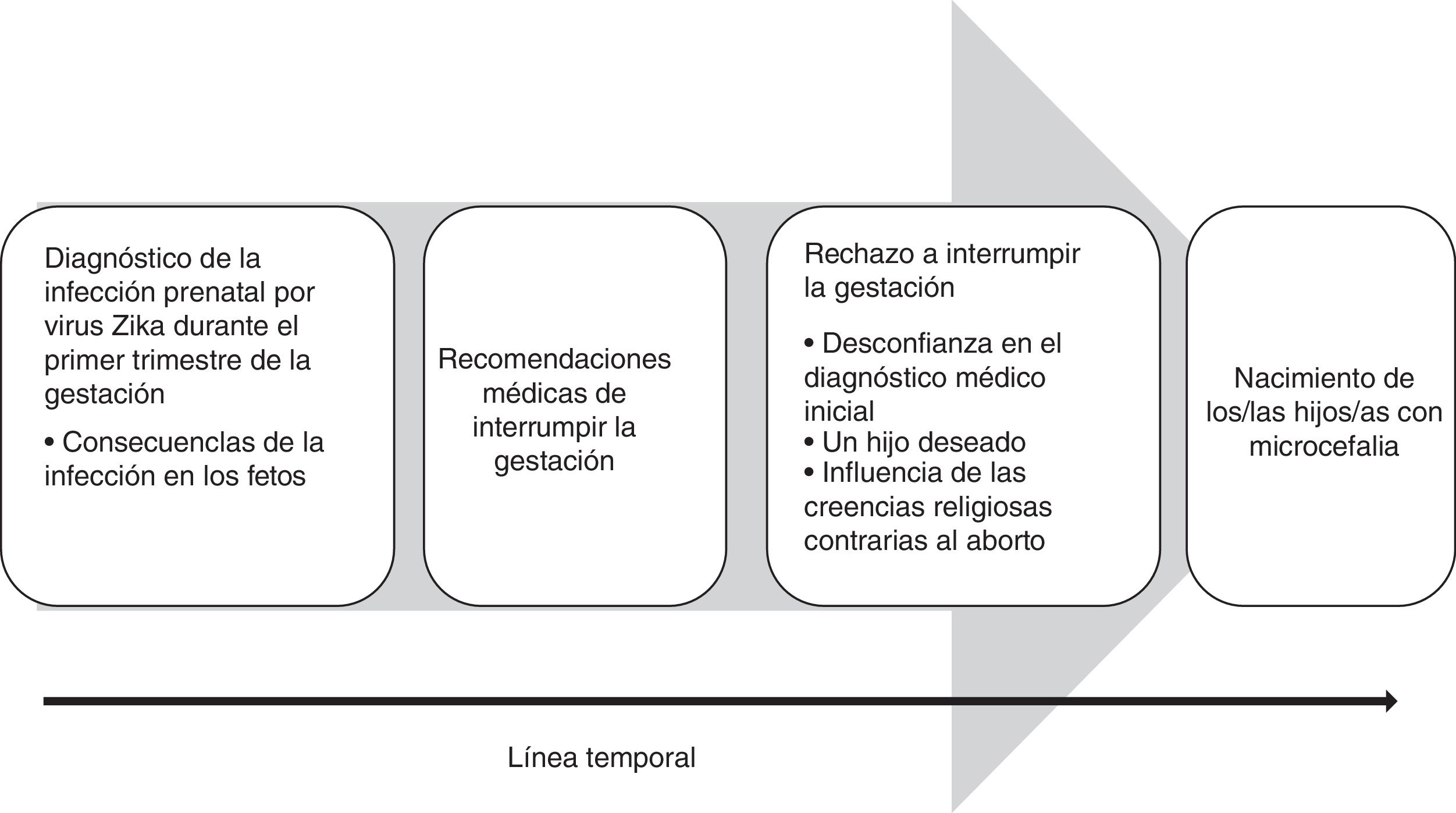
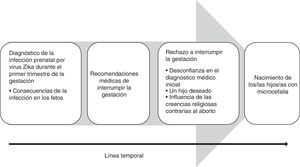
ResultadosEmergieron cuatro categorías que muestran el proceso temporal desde antes de tomar la decisión de continuar la gestación ante una infección prenatal por virus Zika hasta sus consecuencias. El proceso se inicia con el diagnóstico de la infección durante el primer trimestre de la gestación, continúa con las recomendaciones médicas de interrumpir la gestación y el rechazo de las mujeres a interrumpirla, y concluye con el nacimiento de los/las niños/as con microcefalia congénita.
ConclusiónLas mujeres rechazaron la opción del aborto debido a conflictos éticos basados en creencias religiosas y en el valor de la maternidad. Es necesario diseñar políticas de apoyo social para las mujeres y las familias afectadas por este problema en Colombia. Debido al impacto internacional de la epidemia, los gobiernos deberán tomar medidas apropiadas para hacer frente a los futuros casos de infecciones por virus Zika en otros países.
To understand the decision-making process of a group of women to continue gestation following a prenatal Zika virus infection and the diagnosis of microcephaly of their fetuses.
MethodQualitative study. Two discussion groups and semi-structured interviews were conducted with 21 women residing in the Department of Huila (Colombia) who presented a prenatal Zika virus infection between 2015 and 2016, their children were born with congenital microcephaly. The data were analyzed following the Grounded Theory approach.
ResultsFour categories emerged from the analysis of the data showing a temporal process, from before to taking the decision to continue gestation following prenatal Zika virus infection to its consequences. The process begins with the diagnosis virus infection during the first trimester of gestation, continuing with medical recommendations to interrupt gestation and women's refusal to interrupt gestation, and ending with the birth of children with congenital microcephaly.
ConclusionWomen rejected abortion due to ethical conflicts based on religious beliefs and the value of motherhood. It is necessary to design social support policies for women and families affected by this problem in Colombia. Due to the international impact of the epidemic, governments should take appropriate measures to deal with future cases of Zika infections in other countries.
Las epidemias de virus Zika de 2015 y 2016 significaron una emergencia global, y para América Latina y el Caribe fueron un grave problema de salud pública por el nacimiento de niños/as con microcefalia1. En 2015 se notificó un aumento de los casos de microcefalia y de otras malformaciones fetales potencialmente asociadas con la infección por el virus Zika, y en abril de 2016 se reconoció la asociación causal existente entre la infección prenatal por dicho virus y el nacimiento con microcefalia y otras alteraciones neurológicas cuyas manifestaciones clínicas son discapacidad intelectual, alteraciones oftalmológicas y auditivas, y epilepsia2. En 2015, Colombia declaró un brote de esta enfermedad3 y en 2015-2016 se notificaron 696 casos de niños/as que nacieron con microcefalia congénita4.
Un diagnóstico de malformación congénita fetal significa un shock emocional, así como profundos sentimientos de preocupación en las madres y los padres5, ya que su futuro se vuelve incierto. En este sentido, se suceden reacciones de angustia, culpa, indecisión y vergüenza previas a las fases de negociación, aceptación y adaptación ante la nueva condición6.
A pesar de que en Colombia es legal la interrupción del embarazo por malformaciones fetales7, y de la recomendación realizada por la Organización Mundial de la Salud (OMS) de proveer el acceso al aborto seguro en caso de microcefalia sospechada o confirmada por infección prenatal por virus Zika8, hubo mujeres que decidieron continuar con la gestación después de la confirmación del diagnóstico prenatal. La investigación sobre la epidemia por virus Zika en Latinoamérica se ha centrado en mayor medida en aspectos clínicos y epidemiológicos9–11, y hasta el momento no existen estudios que exploren los factores implicados en la decisión de las mujeres de continuar o no con el embarazo. Este conocimiento puede ayudar a los/las profesionales a comprender las necesidades, las incertidumbres y las expectativas que afrontan las mujeres ante una anomalía fetal.
El presente estudio se propuso comprender el proceso de la toma de decisión de un grupo de mujeres en el Departamento del Huila (Colombia) de continuar la gestación tras una infección prenatal por virus Zika y el diagnóstico de microcefalia de los fetos.
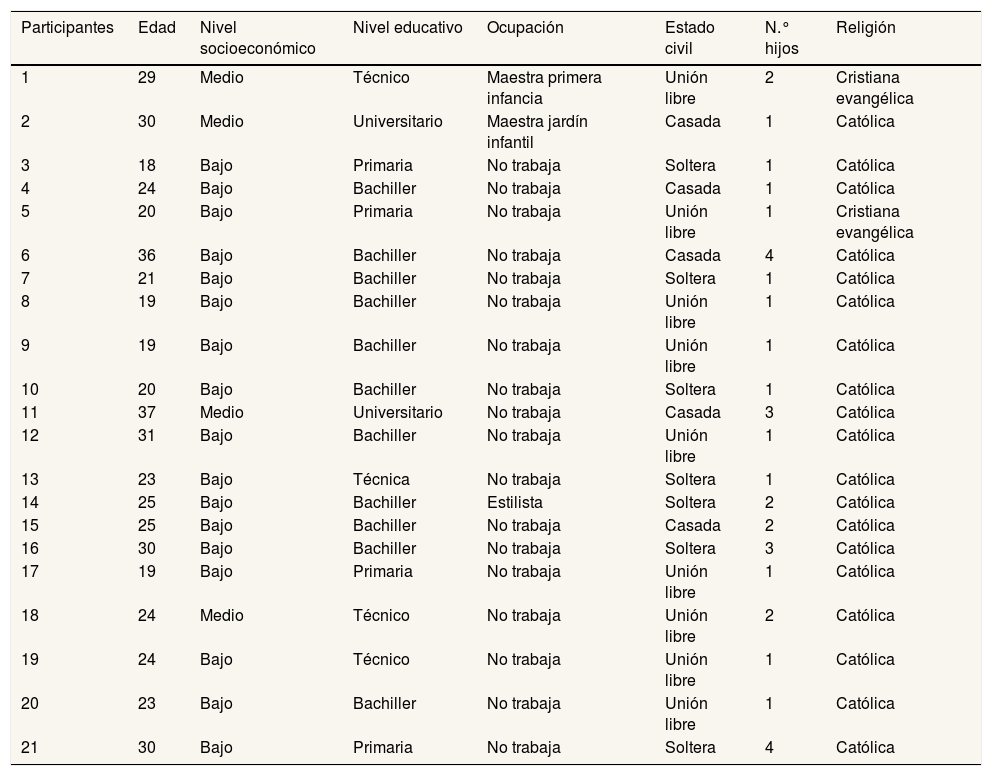
MétodoSe trata de un estudio cualitativo realizado en 2019 en el Departamento del Huila (Colombia). Todas las participantes presentaron una infección prenatal por virus Zika entre 2015 y 2016, y sus hijos/as nacieron con microcefalia congénita. El rango de edad de las mujeres fue de 18-37 años (promedio: 25 años). Participaron 21 mujeres, de las cuales 17 se ubicaban en un nivel socioeconómico bajo (ingresos familiares inferiores al salario mínimo mensual). Al quedar embarazadas, seis eran solteras y el resto mantenían relaciones estables con sus compañeros sentimentales (tabla 1).
Características de las mujeres participantes en el estudio
| Participantes | Edad | Nivel socioeconómico | Nivel educativo | Ocupación | Estado civil | N.° hijos | Religión |
|---|---|---|---|---|---|---|---|
| 1 | 29 | Medio | Técnico | Maestra primera infancia | Unión libre | 2 | Cristiana evangélica |
| 2 | 30 | Medio | Universitario | Maestra jardín infantil | Casada | 1 | Católica |
| 3 | 18 | Bajo | Primaria | No trabaja | Soltera | 1 | Católica |
| 4 | 24 | Bajo | Bachiller | No trabaja | Casada | 1 | Católica |
| 5 | 20 | Bajo | Primaria | No trabaja | Unión libre | 1 | Cristiana evangélica |
| 6 | 36 | Bajo | Bachiller | No trabaja | Casada | 4 | Católica |
| 7 | 21 | Bajo | Bachiller | No trabaja | Soltera | 1 | Católica |
| 8 | 19 | Bajo | Bachiller | No trabaja | Unión libre | 1 | Católica |
| 9 | 19 | Bajo | Bachiller | No trabaja | Unión libre | 1 | Católica |
| 10 | 20 | Bajo | Bachiller | No trabaja | Soltera | 1 | Católica |
| 11 | 37 | Medio | Universitario | No trabaja | Casada | 3 | Católica |
| 12 | 31 | Bajo | Bachiller | No trabaja | Unión libre | 1 | Católica |
| 13 | 23 | Bajo | Técnica | No trabaja | Soltera | 1 | Católica |
| 14 | 25 | Bajo | Bachiller | Estilista | Soltera | 2 | Católica |
| 15 | 25 | Bajo | Bachiller | No trabaja | Casada | 2 | Católica |
| 16 | 30 | Bajo | Bachiller | No trabaja | Soltera | 3 | Católica |
| 17 | 19 | Bajo | Primaria | No trabaja | Unión libre | 1 | Católica |
| 18 | 24 | Medio | Técnico | No trabaja | Unión libre | 2 | Católica |
| 19 | 24 | Bajo | Técnico | No trabaja | Unión libre | 1 | Católica |
| 20 | 23 | Bajo | Bachiller | No trabaja | Unión libre | 1 | Católica |
| 21 | 30 | Bajo | Primaria | No trabaja | Soltera | 4 | Católica |
Se realizaron dos grupos de discusión sucesivos con las 21 participantes y se entrevistó individualmente a seis de ellas. Los grupos de discusión duraron entre 60 y 90 minutos, y las entrevistas requirieron un promedio de 90 minutos; tanto los grupos como las entrevistas los realizó la primera autora. A partir de un guion de preguntas se generó un debate con las participantes (tabla 2). Las otras dos investigadoras del equipo colombiano realizaron observación y registraron la información en un diario de campo.
Guion de preguntas para las entrevistas y los grupos de discusión
| • Información biográfica. |
| • Preguntas de partida: |
| – ¿Cómo fue su experiencia durante el embarazo? |
| – ¿Cuéntenos que sintió cuando le informaron de que su hijo/a podía nacer con microcefalia? |
| – ¿Cómo reaccionó cuando le informaron de que su hijo/a podía nacer con microcefalia? |
| – ¿Cuáles fueron sus razones para continuar con el embarazo? |
La recolección y el análisis de la información se realizaron a la par. Los grupos de discusión y las entrevistas se grabaron en audio y fueron transcritos literalmente. Las mismas tres investigadoras participaron en el análisis de la información con el apoyo del programa ATLAS.ti-8 para codificar y organizar la información siguiendo los primeros pasos de la teoría fundamentada12. Todas las investigadoras participaron en la discusión y la reflexión sobre las categorías identificadas en los resultados. El análisis preliminar se presentó a las participantes en un tercer encuentro y, con la información ofrecida por ellas, se retroalimentaron los resultados finales.
Se tuvieron en cuenta los aspectos éticos planteados por la Resolución 8430 de 199313 y del Consejo de Organizaciones de las Ciencias Médicas para la investigación con seres humanos14. Se obtuvo el aval del Comité de Ética en Investigación de la Facultad de Salud de la Universidad Surcolombiana. Se garantizó la confidencialidad de los datos mediante la anonimización de las transcripciones y la asignación de un número para identificar a las participantes. Todas las participantes participaron voluntariamente en el estudio y firmaron el consentimiento informado correspondiente.
ResultadosSe identificaron cuatro categorías que muestran el proceso temporal que atravesaron las mujeres desde el diagnóstico de la infección por virus Zika durante la gestación, pasando por la recomendación de interrumpir la gestación y el rechazo a hacerlo, hasta el nacimiento y sus consecuencias (fig. 1).
La infección durante el primer trimestre de la gestación tomó a las mujeres por sorpresa. A pesar de tomar las medidas para disminuir la posibilidad de contagio, tal como se anunciaba en los medios de comunicación y recomendaban los médicos, teniendo en cuenta las condiciones climáticas que favorecen la circulación del virus en el Departamento del Huila, fue imposible evitar las picaduras de mosquito (tabla 3, 1).
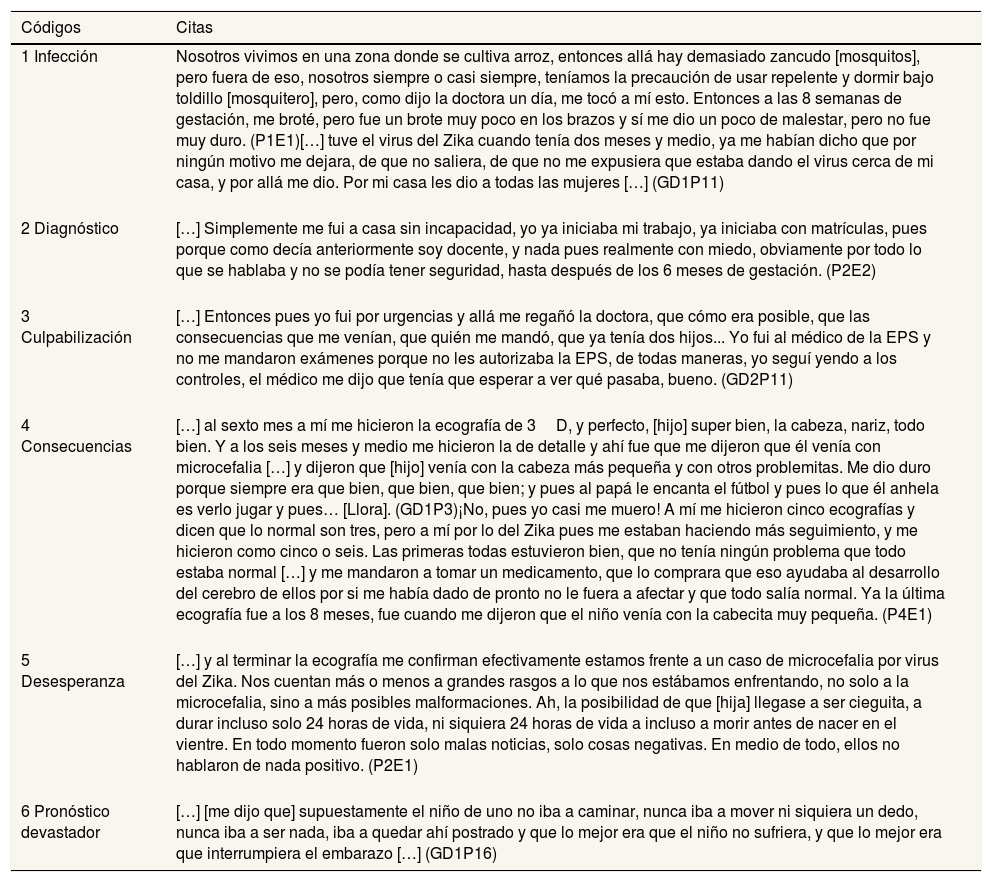
Códigos y citas para la categoría «Diagnóstico de la infección prenatal por virus Zika durante el primer trimestre de la gestación»
| Códigos | Citas |
|---|---|
| 1 Infección | Nosotros vivimos en una zona donde se cultiva arroz, entonces allá hay demasiado zancudo [mosquitos], pero fuera de eso, nosotros siempre o casi siempre, teníamos la precaución de usar repelente y dormir bajo toldillo [mosquitero], pero, como dijo la doctora un día, me tocó a mí esto. Entonces a las 8 semanas de gestación, me broté, pero fue un brote muy poco en los brazos y sí me dio un poco de malestar, pero no fue muy duro. (P1E1)[…] tuve el virus del Zika cuando tenía dos meses y medio, ya me habían dicho que por ningún motivo me dejara, de que no saliera, de que no me expusiera que estaba dando el virus cerca de mi casa, y por allá me dio. Por mi casa les dio a todas las mujeres […] (GD1P11) |
| 2 Diagnóstico | […] Simplemente me fui a casa sin incapacidad, yo ya iniciaba mi trabajo, ya iniciaba con matrículas, pues porque como decía anteriormente soy docente, y nada pues realmente con miedo, obviamente por todo lo que se hablaba y no se podía tener seguridad, hasta después de los 6 meses de gestación. (P2E2) |
| 3 Culpabilización | […] Entonces pues yo fui por urgencias y allá me regañó la doctora, que cómo era posible, que las consecuencias que me venían, que quién me mandó, que ya tenía dos hijos... Yo fui al médico de la EPS y no me mandaron exámenes porque no les autorizaba la EPS, de todas maneras, yo seguí yendo a los controles, el médico me dijo que tenía que esperar a ver qué pasaba, bueno. (GD2P11) |
| 4 Consecuencias | […] al sexto mes a mí me hicieron la ecografía de 3D, y perfecto, [hijo] super bien, la cabeza, nariz, todo bien. Y a los seis meses y medio me hicieron la de detalle y ahí fue que me dijeron que él venía con microcefalia […] y dijeron que [hijo] venía con la cabeza más pequeña y con otros problemitas. Me dio duro porque siempre era que bien, que bien, que bien; y pues al papá le encanta el fútbol y pues lo que él anhela es verlo jugar y pues… [Llora]. (GD1P3)¡No, pues yo casi me muero! A mí me hicieron cinco ecografías y dicen que lo normal son tres, pero a mí por lo del Zika pues me estaban haciendo más seguimiento, y me hicieron como cinco o seis. Las primeras todas estuvieron bien, que no tenía ningún problema que todo estaba normal […] y me mandaron a tomar un medicamento, que lo comprara que eso ayudaba al desarrollo del cerebro de ellos por si me había dado de pronto no le fuera a afectar y que todo salía normal. Ya la última ecografía fue a los 8 meses, fue cuando me dijeron que el niño venía con la cabecita muy pequeña. (P4E1) |
| 5 Desesperanza | […] y al terminar la ecografía me confirman efectivamente estamos frente a un caso de microcefalia por virus del Zika. Nos cuentan más o menos a grandes rasgos a lo que nos estábamos enfrentando, no solo a la microcefalia, sino a más posibles malformaciones. Ah, la posibilidad de que [hija] llegase a ser cieguita, a durar incluso solo 24 horas de vida, ni siquiera 24 horas de vida a incluso a morir antes de nacer en el vientre. En todo momento fueron solo malas noticias, solo cosas negativas. En medio de todo, ellos no hablaron de nada positivo. (P2E1) |
| 6 Pronóstico devastador | […] [me dijo que] supuestamente el niño de uno no iba a caminar, nunca iba a mover ni siquiera un dedo, nunca iba a ser nada, iba a quedar ahí postrado y que lo mejor era que el niño no sufriera, y que lo mejor era que interrumpiera el embarazo […] (GD1P16) |
El diagnóstico generó incertidumbre y temor por la salud del feto. La imposibilidad de realizar exámenes diagnósticos específicos para saber si por la infección sus fetos tenían algún problema generó aún mayor inquietud en las mujeres. Solo les quedó esperar que avanzara la gestación para conocer si esta infección causaría alteraciones en el feto (tabla 3, 2).
Por otra parte, algunos médicos que atendieron a las mujeres durante la infección las cuestionaron, regañaron y culparon por quedarse embarazadas durante la epidemia (tabla 3, 3).
Durante el tercer trimestre de la gestación fue diagnosticada la microcefalia fetal, a pesar de que durante el embarazo los exámenes y las revisiones no habían mostrado alteraciones (tabla 3, 4).
Las mujeres expresaron que, desde el momento del diagnóstico en la institución hospitalaria pública departamental, los médicos les explicaron la condición con la que nacerían sus fetos y los problemas de salud que tendrían, así como las implicaciones en la calidad de vida y el impacto negativo que traería para las vidas de las mujeres y sus familias. Incluso, todas refirieron el pronóstico devastador de los galenos sobre las condiciones en que vivirían sus hijos/as (tabla 3, 5).
Recomendaciones médicas de interrumpir la gestaciónAnte la alteración fetal diagnosticada, las mujeres tuvieron un seguimiento regular por un grupo multidisciplinario de especialistas (ginecólogo, pediatra, genetista y psicóloga) creado en el hospital público del Departamento para dar respuesta a la epidemia en la región. Las participantes narraron que no les ofrecieron otra opción distinta a interrumpir la gestación (tabla 4, 1). A todas, las sugerencias del equipo de salud las hizo reflexionar sobre las condiciones de vida que tendrían sus hijos/as: múltiples malformaciones y problemas de salud, dolor y sufrimiento que afectarían negativamente su calidad de vida; asimismo, sobre las cuestiones individuales, familiares y económicas para las mujeres con el nacimiento de sus hijos/as (tabla 4, 2).
Códigos y citas para la categoría «Recomendaciones médicas de interrumpir la gestación»
| Códigos | Citas |
|---|---|
| 1 Opción de abortar | Por lo mismo, porque supuestamente el niño de uno no iba a caminar, nunca iba a mover ni siquiera un dedo, nunca iba a ser nada, iba a quedar ahí postrado y que lo mejor era que el niño no sufriera, y que lo mejor era que interrumpiera el embarazo. (GD1P16) |
| 2 Reflexión sobre la decisión | […] en ocasiones pensaba eso [interrumpir el embarazo], yo tenía mi cabeza confundida con tantas cosas […] yo decía: Dios mío ¿Para qué traer un bebé al mundo a sufrir? Y yo también decía: Bueno, ella [médica] también tiene razón porque yo tengo mis 2 hijos y este sería el tercero. (P6E1) |
| 3 Sospecha de intereses | Solo que en este momento lo que necesita [trabajadora social] es que le diga que voy a interrumpir mi embarazo y no lo voy a hacer porque a usted como Estado les conviene que al mundo no traigamos niños con malformaciones ni con ningún tipo de condiciones especiales, porque se sobreentiende que son enfermedades de alto costo y que obviamente no les conviene. (P2E1) |
Otro elemento que describen es la insistencia por parte de algunos/as profesionales de la institución hospitalaria pública para que interrumpieran la gestación. Esto generó molestias en algunas mujeres al considerar que no les ofrecían opciones diferentes y que el único interés del Estado colombiano era evitar el nacimiento de niños/as con discapacidad por el alto costo económico y social para el sistema de salud (tabla 4, 3).
Rechazo a interrumpir la gestación1) Desconfianza en el diagnóstico médico inicialDiez mujeres desconfiaron del diagnóstico inicial realizado por los especialistas en la institución hospitalaria pública donde fueron atendidas y guardaron la esperanza de que este fuera un error de los galenos (tabla 5, 1). Tampoco consideraban muy creíble que algo tan pequeño e insignificante como la picadura de un mosquito pudiera causar tantos problemas en sus fetos (tabla 5, 2). Por esto, decidieron buscar otras opiniones de médicos en instituciones privadas, lo que implicó un costo económico importante para ellas y sus familias (tabla 5, 3).
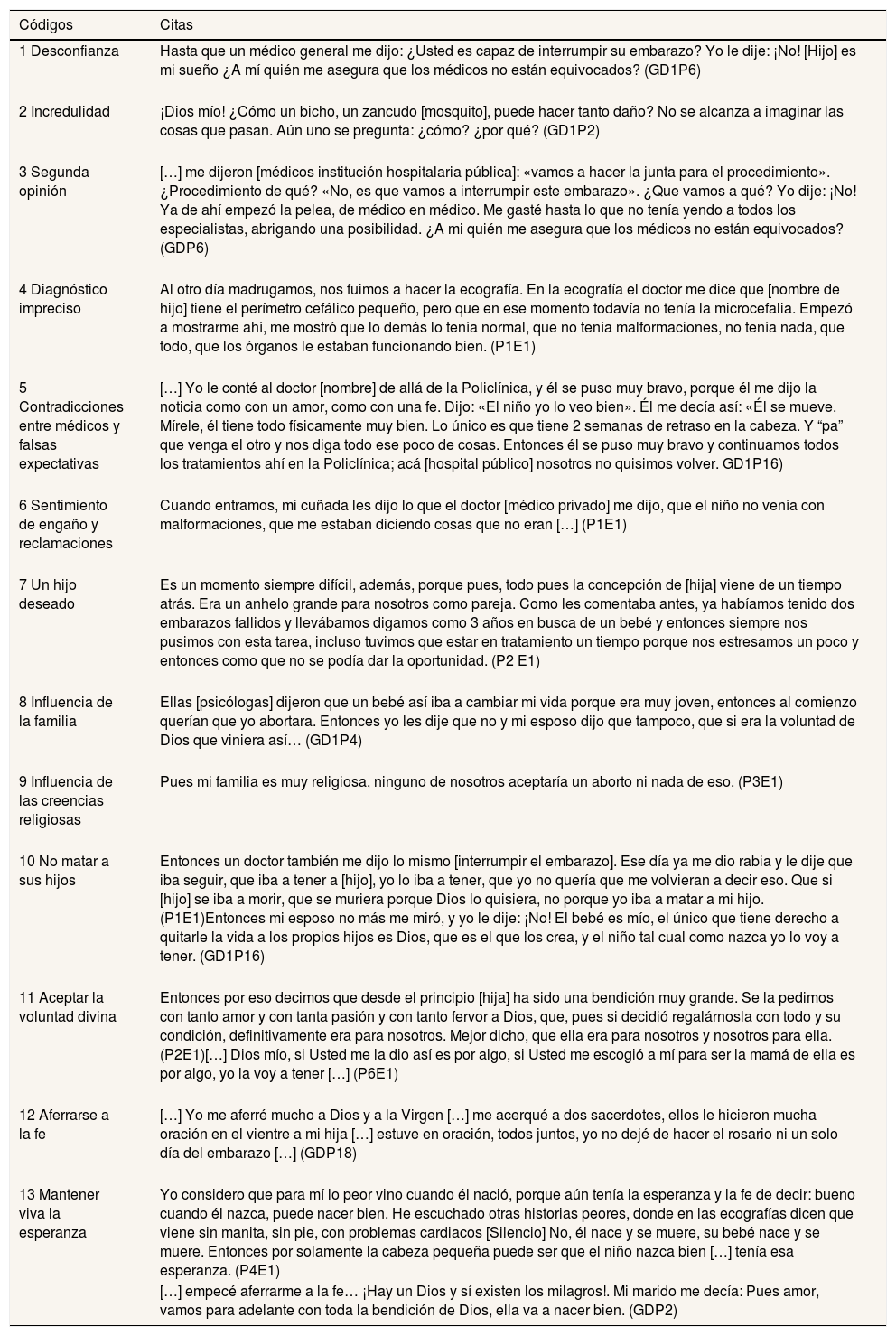
Códigos y citas para la categoría «Rechazo a interrumpir la gestación»
| Códigos | Citas |
|---|---|
| 1 Desconfianza | Hasta que un médico general me dijo: ¿Usted es capaz de interrumpir su embarazo? Yo le dije: ¡No! [Hijo] es mi sueño ¿A mí quién me asegura que los médicos no están equivocados? (GD1P6) |
| 2 Incredulidad | ¡Dios mío! ¿Cómo un bicho, un zancudo [mosquito], puede hacer tanto daño? No se alcanza a imaginar las cosas que pasan. Aún uno se pregunta: ¿cómo? ¿por qué? (GD1P2) |
| 3 Segunda opinión | […] me dijeron [médicos institución hospitalaria pública]: «vamos a hacer la junta para el procedimiento». ¿Procedimiento de qué? «No, es que vamos a interrumpir este embarazo». ¿Que vamos a qué? Yo dije: ¡No! Ya de ahí empezó la pelea, de médico en médico. Me gasté hasta lo que no tenía yendo a todos los especialistas, abrigando una posibilidad. ¿A mi quién me asegura que los médicos no están equivocados? (GDP6) |
| 4 Diagnóstico impreciso | Al otro día madrugamos, nos fuimos a hacer la ecografía. En la ecografía el doctor me dice que [nombre de hijo] tiene el perímetro cefálico pequeño, pero que en ese momento todavía no tenía la microcefalia. Empezó a mostrarme ahí, me mostró que lo demás lo tenía normal, que no tenía malformaciones, no tenía nada, que todo, que los órganos le estaban funcionando bien. (P1E1) |
| 5 Contradicciones entre médicos y falsas expectativas | […] Yo le conté al doctor [nombre] de allá de la Policlínica, y él se puso muy bravo, porque él me dijo la noticia como con un amor, como con una fe. Dijo: «El niño yo lo veo bien». Él me decía así: «Él se mueve. Mírele, él tiene todo físicamente muy bien. Lo único es que tiene 2 semanas de retraso en la cabeza. Y “pa” que venga el otro y nos diga todo ese poco de cosas. Entonces él se puso muy bravo y continuamos todos los tratamientos ahí en la Policlínica; acá [hospital público] nosotros no quisimos volver. GD1P16) |
| 6 Sentimiento de engaño y reclamaciones | Cuando entramos, mi cuñada les dijo lo que el doctor [médico privado] me dijo, que el niño no venía con malformaciones, que me estaban diciendo cosas que no eran […] (P1E1) |
| 7 Un hijo deseado | Es un momento siempre difícil, además, porque pues, todo pues la concepción de [hija] viene de un tiempo atrás. Era un anhelo grande para nosotros como pareja. Como les comentaba antes, ya habíamos tenido dos embarazos fallidos y llevábamos digamos como 3 años en busca de un bebé y entonces siempre nos pusimos con esta tarea, incluso tuvimos que estar en tratamiento un tiempo porque nos estresamos un poco y entonces como que no se podía dar la oportunidad. (P2 E1) |
| 8 Influencia de la familia | Ellas [psicólogas] dijeron que un bebé así iba a cambiar mi vida porque era muy joven, entonces al comienzo querían que yo abortara. Entonces yo les dije que no y mi esposo dijo que tampoco, que si era la voluntad de Dios que viniera así… (GD1P4) |
| 9 Influencia de las creencias religiosas | Pues mi familia es muy religiosa, ninguno de nosotros aceptaría un aborto ni nada de eso. (P3E1) |
| 10 No matar a sus hijos | Entonces un doctor también me dijo lo mismo [interrumpir el embarazo]. Ese día ya me dio rabia y le dije que iba seguir, que iba a tener a [hijo], yo lo iba a tener, que yo no quería que me volvieran a decir eso. Que si [hijo] se iba a morir, que se muriera porque Dios lo quisiera, no porque yo iba a matar a mi hijo. (P1E1)Entonces mi esposo no más me miró, y yo le dije: ¡No! El bebé es mío, el único que tiene derecho a quitarle la vida a los propios hijos es Dios, que es el que los crea, y el niño tal cual como nazca yo lo voy a tener. (GD1P16) |
| 11 Aceptar la voluntad divina | Entonces por eso decimos que desde el principio [hija] ha sido una bendición muy grande. Se la pedimos con tanto amor y con tanta pasión y con tanto fervor a Dios, que, pues si decidió regalárnosla con todo y su condición, definitivamente era para nosotros. Mejor dicho, que ella era para nosotros y nosotros para ella. (P2E1)[…] Dios mío, si Usted me la dio así es por algo, si Usted me escogió a mí para ser la mamá de ella es por algo, yo la voy a tener […] (P6E1) |
| 12 Aferrarse a la fe | […] Yo me aferré mucho a Dios y a la Virgen […] me acerqué a dos sacerdotes, ellos le hicieron mucha oración en el vientre a mi hija […] estuve en oración, todos juntos, yo no dejé de hacer el rosario ni un solo día del embarazo […] (GDP18) |
| 13 Mantener viva la esperanza | Yo considero que para mí lo peor vino cuando él nació, porque aún tenía la esperanza y la fe de decir: bueno cuando él nazca, puede nacer bien. He escuchado otras historias peores, donde en las ecografías dicen que viene sin manita, sin pie, con problemas cardiacos [Silencio] No, él nace y se muere, su bebé nace y se muere. Entonces por solamente la cabeza pequeña puede ser que el niño nazca bien […] tenía esa esperanza. (P4E1) |
| […] empecé aferrarme a la fe… ¡Hay un Dios y sí existen los milagros!. Mi marido me decía: Pues amor, vamos para adelante con toda la bendición de Dios, ella va a nacer bien. (GDP2) |
Desafortunadamente, los médicos privados consultados no contaban con formación ni con experiencia en salud materno-fetal como los especialistas de la institución hospitalaria pública donde fueron diagnosticadas, y a pesar de la evidencia ecográfica de la disminución del perímetro cefálico fetal le restaron importancia y no repararon ni explicaron a las mujeres sus consecuencias (tabla 5, 4).
Algunos de estos/as profesionales cuestionaron el diagnóstico inicial y recomendaron a las mujeres no interrumpir la gestación y no continuar asistiendo a las citas médicas en la institución hospitalaria pública, lo que generó mayor incertidumbre y falsas expectativas en las mujeres, sus compañeros y familias, e influyó en la decisión de no interrumpir la gestación (tabla 5, 5).
Con una segunda opinión, se sintieron engañadas por los médicos de la institución pública y no perdieron la ilusión de que sus hijos/as nacieran sin microcefalia u otros problemas de salud. Todas intentaron mantener viva la esperanza y solo en el momento del nacimiento se convencieron de la condición que les fue diagnosticada (tabla 5, 6).
2) Un hijo deseadoTodas las participantes aceptaron el embarazo, deseaban a su hijo/a y habían creado un fuerte vínculo con el feto. Para cuatro de ellas eran gestaciones que guardaban un significado especial por ser el primer embarazo o el primer hijo varón, por la búsqueda con insistencia de los embarazos y por pérdidas previas, así como por la realización de tratamientos para lograrlos (tabla 5, 7).
3) Influencia de las creencias religiosas contrarias al abortoA pesar de sopesar las implicaciones del nacimiento de sus hijos/as, las creencias religiosas de las mujeres y sus familias influyeron de forma notoria en la decisión de no interrumpir la gestación (tabla 5, 8). Decidieron aceptar y respetar la voluntad divina y consideraron la gestación y a su hijo/a como una bendición de Dios y una respuesta a todas sus plegarias por un descendiente para su matrimonio.
De hecho, varias se sintieron «elegidas» por Dios para traer al mundo a unos/as niños/as que consideraron especiales y bendecidos/as, explicando que eran parte de un plan divino que no debían cuestionar (tabla 5, 9). Afirmaron que solo Dios tiene el derecho sobre la vida de sus hijos/as y que Él decidiría si debían vivir o no. Interrumpir la gestación era sinónimo de «matarlos» (tabla 5, 10). Así, se aferraron a Dios y le imploraban un milagro para que sus hijos/as nacieran sin microcefalia, y de no ser posible, que no tuvieran otras malformaciones congénitas o fallecieran al nacer (tabla 5, 11).
Esperanzadas en un milagro, reafirmaron y fortalecieron su fe en Dios, lo que las llevó a ellas y a sus familias a desarrollar diversas prácticas religiosas: asistencia a cultos, pago de promesas, acciones caritativas con personas más necesitadas y búsqueda de apoyo con líderes religiosos (tabla 5, 12).
Nacimiento de los/las hijos/as con microcefaliaLos últimos meses de la gestación, tras recibir el diagnóstico, para las mujeres fue un tiempo de incertidumbre y miedos. Se preguntaban cómo serían sus hijos/as, si nacerían o no con microcefalia, y si sobrevivirían. A pesar de sus temores, la llegada del parto supuso felicidad al comprobar que no tenían otras malformaciones congénitas visibles y que nacieron vivos/as (tabla 6, 1).
Códigos y citas para la categoría «Nacimiento de los hijos con microcefalia»
| Códigos | Citas |
|---|---|
| 1 Incertidumbre y temor durante la gestación | Después de eso, pues realmente esos tres meses [gestación] fueron terribles, porque son muchos miedos, porque pues además de que te dicen que tu hijo viene con microcefalia, tu hijo viene con muchas cosas más, tu hijo puede ser ciego, tu hijo no va a caminar, tu hijo probablemente sea un vegetal, tu hijo va a tener una parálisis cerebral, un desarrollo no normal, con una discapacidad […] es dura, es muy dura. (GD1P11) |
| 2 Miedo antes del nacimiento y felicidad después del nacimiento | Llegó el día de la cesárea […]. Esto era otro temor. ¿Por qué? ¿Qué tal que se muera cuando nazca? Y la imaginación de mamá, que uno decía: ¿Cómo será? Uno se imagina de muchas maneras. (P1E1)¡Ay, una felicidad muy grande! ¡A mí no me importaba cómo viniera! Yo sentía una felicidad de que estuviera vivo. Entonces lo demás ya no me importaba […] (E1P1)[…] ella [doctora] dijo: ¿Quieres verla? Yo le dije: sí doctora. La asomó y me la mostró [silencio corto y lágrimas] ¡Perfecta para mí! En ese momento ni siquiera me fije en su cabeza […] ¡Gracias, Dios, porque yo la veo bien! (GD2P7) |
| 3 Negación | Fue ya cuando él nació que fuimos a una cita con neuróloga de [localidad] y allá nos lo dijeron, así como sin anestesia… que el niño que no iba a hacer nada. Y yo lloré y lloré. A él [esposo] le provocaba madrear [insultar] a la neuróloga, porque ella fue muy dura. Decía que él no iba a caminar, que no iba a hacer nada, que iba a ser un niño como un vegetal. (P3E1) |
| 4 Actual negación de la condición del/de la hijo/a | […] yo veo a [hijo] ante mis ojos como un niño normal, independientemente de que no se puede sentar, de que no camine. Yo lo veo a él normal… Cuando convulsiona [nombre de hijo], eso es lo que más me afecta, ver cuando hace esos brincos, esas cosas tan horribles que una mamá se siente como tan impotente. (E1P1) |
| 5 Búsqueda de tratamientos alternativos | […] yo lo metí en un tratamiento que valió casi tres millones, cuatro millones y medio […] para ayudarle a reconstruir las neuronas que tiene dañadas él […] que le iba a ayudar en todo a él, en que caminara, hiciera todo, reconstruir lo que él tiene dañado, que son unas calcificaciones en el cerebro, que como que le impiden el desarrollo de él. Entonces eso era lo que decían que le iban a ayudar a reconstruir todo eso […] pero no, yo me sentí engañada […] mi marido está muy bravo […] no le sirvió para nada. (P3) |
En un primer momento no les importó el tamaño de la cabeza; ni siquiera se fijaron en ello. Al constatar que no tenían otras malformaciones o problemas de salud, asumieron que sus hijos/as eran «normales» y que solo tenían «un poco pequeña la cabecita», lo que tranquilizó a las mujeres (tabla 6, 2). Posteriormente, en las citas médicas con los especialistas fue confirmado el diagnóstico de microcefalia. Sin embargo, especialmente los padres, no aceptaron esta realidad (tabla 6, 3).
De hecho, casi 3 años después del nacimiento (en el momento de realización del trabajo de campo) es común que las mujeres continúen negando la realidad de la condición de sus hijos/as y consideren que son normales a pesar de la discapacidad múltiple, el retraso en el desarrollo y las explicaciones médicas sobre la microcefalia y sus consecuencias (tabla 6, 4). Conservan la esperanza en la mejoría del desarrollo motor y que puedan realizar actividades como sentarse, caminar y alimentarse solos. En definitiva, continúan buscando tratamientos diferentes a los biomédicos para «curar» la microcefalia, llegando hasta el punto en cuatro de ellas de pagar fuertes sumas de dinero para que les realicen tratamientos alternativos con la esperanza de que les «arreglen» las neuronas a sus hijos/as (tabla 6, 5).
DiscusiónEste estudio muestra que la decisión de continuar la gestación tras una infección prenatal por virus Zika fue un proceso temporal que dependió de varios factores relacionados entre sí: la incertidumbre ante una alteración congénita en los fetos después de la infección, la desconfianza ante el diagnóstico de microcefalia, las recomendaciones médicas de interrumpir la gestación y la negativa a hacerlo debido a la desconfianza en los médicos de la institución pública y el sistema sanitario, las falsas expectativas generadas por otros galenos del sistema privado de salud, el deseo de un/a hijo/a y las creencias religiosas contrarias al aborto. Este proceso terminó con el nacimiento de niños/as con microcefalia.
En el hospital público departamental donde fueron atendidas en primera instancia las participantes, los/las profesionales de la salud les recomendaron la interrupción de la gestación cuando fue confirmado el diagnóstico de microcefalia, teniendo en cuenta la experiencia en Brasil, donde se presentaron los primeros casos y el mayor número de ellos15, y las recomendaciones de la OMS16 y (de forma menos directa) del Ministerio de Salud colombiano17.
Los resultados de este estudio coinciden con los de otros que describen que un diagnóstico tardío de una anomalía fetal es traumático y que tomar la decisión de interrumpir la gestación es un proceso complejo, en especial después de que se confirme la viabilidad fetal (≥24 semanas)18. Es habitual buscar otras opiniones médicas y de madres y padres de hijos/as con la misma anomalía fetal acerca del futuro, el tipo de discapacidad, la calidad de vida y la carga que el cuidado implica para las familias5,18–21.
A diferencia de las participantes en este estudio, a otras mujeres colombianas que padecieron una infección prenatal por virus Zika no siempre se les informó sobre la posibilidad de abortar, o cuando decidieron hacerlo tuvieron que enfrentar múltiples barreras para el acceso al aborto22. Pese a las advertencias de los médicos, las participantes del estudio tomaron la decisión de continuar la gestación, manteniendo la esperanza de dar a luz un/una hijo/a sano/a. En esto influyó lo difícil de confirmar con certeza una relación causal entre la microcefalia y el virus, la sintomatología y el diagnóstico serológico que no permitían diferenciar la infección de otras por flavivirus como el Dengue y el Chickungunya23, y que muchas veces la infección se presenta asintomática24; también, la imposibilidad de realizar un diagnóstico fetal antes del tercer trimestre, ya que la evidencia ultrasónica es más notable en este periodo de la gestación24,25.
En Colombia, hasta el año 2006 no se legalizó la interrupción de la gestación7, pero aún persisten una resistencia social, sentimientos negativos y oposición al aborto26,27. Esta última ha sido históricamente liderada por la iglesia católica y, posteriormente, por una coalición de iglesias cristianas28. Por lo anterior, al igual que otros estudios realizados en el país, se observa que la opción del aborto genera conflictos éticos en las mujeres por sus convicciones religiosas, la sacralidad de la maternidad, la esperanza del milagro de la cura de una anomalía, la culpa y el amor incondicional junto al estigma social que les supondría29. Asimismo, el incumplimiento del rol social femenino como madre, caracterizado por la tenencia de un/una hijo/a, y los valores religiosos y patriarcales, traen consecuencias negativas para las mujeres, como el aislamiento social y los sentimientos de vergüenza y culpa al no cumplir con las expectativas sociales30. Sin embargo, las expectativas también incluyen un bebé sano y se las juzga cuando no producen uno «perfecto»29.
Las dudas mostradas sobre la credibilidad de los profesionales del sistema de salud público y la búsqueda de otra opinión en médicos privados podrían explicarse, en parte, porque a partir de 1993 Colombia convirtió su sistema sanitario en uno neoliberal (transformando el derecho a la salud en un bien de mercado)31,32 y la imagen pública de los médicos se deterioró, producto de las exigencias y de las imposiciones administrativas y financieras del sistema de salud debido a la carga de trabajo excesiva por la insuficiencia de recursos humanos, el pluriempleo, el pago por productividad, la mala remuneración y la inestabilidad laboral, incentivando la reducción de los tiempos de consulta a los/las pacientes33. Por otra parte, el bajo nivel educativo de las mujeres las condena a una falta de agencia sobre su propia salud reproductiva.
Este estudio contribuye a difundir la evidencia sobre las consecuencias de esta infección prenatal e indica la necesidad de diseñar políticas de apoyo social a las mujeres y las familias afectadas por este problema. Las implicaciones del estudio no se limitan al contexto nacional, debido al impacto internacional de la epidemia que actualmente traspasa las fronteras de Latinoamérica34. Los gobiernos deberán tomar medidas apropiadas para hacer frente a los futuros casos de infecciones por virus Zika en otros países.
Hasta donde sabemos, es el primer estudio acerca de la decisión de las mujeres de continuar la gestación ante un diagnóstico prenatal de microcefalia asociado a virus Zika. Una limitación del estudio se deriva de la técnica de recogida de información mediante grupos de discusión, en la que puede haberse producido la deseabilidad social de los discursos. Aun así, la confianza generada en el grupo de mujeres durante las diversas sesiones y la triangulación de la información con entrevistas individuales ha contribuido a relativizar este posible sesgo. Los resultados se circunscriben al contexto de la región Surcolombiana, por lo que futuros estudios en otras regiones del país donde nacieron niños/as con microcefalia durante las epidemias de 2015 y 2016 ayudarán a aumentar el conocimiento sobre las consecuencias a medio y largo plazo. Asimismo, entrevistar a los padres de los/las hijos/as y a los familiares más cercanos podría ayudar a complementar estas visiones. Es necesario continuar con los esfuerzos de investigación para acercarse y profundizar en otros temas que atañen a este colectivo particular de mujeres.
En Colombia, la epidemia de 2015 y 2016 por virus Zika trajo consigo el nacimiento de menores con microcefalia congénita. La Organización Mundial de la Salud recomendó la interrupción de la gestación ante la infección prenatal por la posibilidad de malformaciones fetales.
¿Qué añade el estudio realizado a la literatura?Continuar la gestación ante una infección prenatal por virus Zika y un diagnóstico de microcefalia fetal es un proceso en el que interactúan el diagnóstico de la infección durante la gestación, las recomendaciones de interrumpirla y el rechazo por el deseo de tener un hijo y razones religiosas, ya que la opción del aborto genera conflictos éticos en las mujeres debido a sus creencias y valores religiosos y patriarcales. Es necesario el diseño de políticas públicas de apoyo social para las mujeres y sus familias afectadas por este problema.
La autora principal (garante responsable del manuscrito) afirma que este manuscrito es un reporte honesto, preciso y transparente del estudio que se remite a Gaceta Sanitaria, que no se han omitido aspectos importantes del estudio, y que las discrepancias del estudio según lo previsto (y, si son relevantes, registradas) se han explicado.
Editor responsable del artículoCarlos Álvarez-Dardet.
Contribuciones de autoríaC. Laza Vásquez participó en la concepción, el diseño y la ejecución del estudio, y es la principal responsable en la escritura del manuscrito. M.E. Rodríguez Vélez y J. Lasso Conde apoyaron la concepción y el diseño del estudio, la recogida de datos, el análisis y la interpretación de los datos, y asimismo han revisado y realizado aportaciones al sentido en el manuscrito. E. Briones Vozmediano y M. Gea-Sánchez apoyaron la concepción y el diseño del estudio, el análisis y la interpretación de los datos, y han dirigido la escritura del manuscrito.
AgradecimientosA las mujeres que participaron en el estudio, por compartirnos sus experiencias de vida, y a los estudiantes del Semillero de Investigacion Femme del Programa de Enfermería de la Universidad Surcolombiana, Keila Vanessa Cortés Martínez, Paola Andrea Castaño Paya y Juan Pablo Sinisterra Castro, por el apoyo durante el proceso de recoleccion de la información. A la Universidad Surcolombiana y la Universitat de Lleida, por la financiación del estudio.
FinanciaciónEste estudio fue financiado a través de la Convocatoria institucional para conformar el banco de proyectos de investigación, desarrollo e innovación en la modalidad de menor cuantía (2017-2018), dirigida a los grupos de investigación de la Universidad Surcolombiana (Neiva-Huila), Colombia. Código 2706. Además, contó con la cofinanciación del Pla de Promoció de la Recerca de la Universitat de Lleida y del programa Serra Húnter de la Generalitat de Catalunya. El estudio se realizó conjuntamente entre los grupos de investigación Salud y Grupos Vulnerables, del Programa de Enfermería de la Universidad Surcolombiana, el Grup d’Estudis Societat, Salut, Educació i Cultura (GESEC), de la Universitat de Lleida, y el Grup de Recerca en Cures de la Salut (GRECS) del IRBLleida.
Conflictos de interesesUna de las autoras (E.B.V.) forma parte del comité editorial de Gaceta Sanitaria, pero no ha participado en el proceso editorial del manuscrito.