La continuidad asistencial es básica para afrontar las múltiples necesidades de los enfermos crónicos y al final de la vida. Para conseguirla, debemos superar las barreras organizativas de los distintos niveles asistenciales, estableciendo mecanismos de coordinación adecuados. La preocupación por encontrar soluciones efectivas a los problemas que amenazan la continuidad asistencial es creciente, y favorece la constante aparición de estrategias profesionales e institucionales destinadas a mejorarla. En este trabajo se describen algunas de las propuestas destinadas a mejorar la coordinación asistencial en el contexto de la atención primaria, desde el punto de vista de la enfermería, el trabajo social y los cuidados paliativos. Se insiste en aumentar el número y la calidad de las visitas domiciliarias, debido al incremento de pacientes crónicos con multimorbilidad y con necesidades complejas. La efectividad de la atención domiciliaria depende de la regularidad con que el paciente es seguido y de la estabilidad de los programas asistenciales, más que del servicio que se ocupe del seguimiento del paciente o del profesional encargado de las visitas domiciliarias.
Continuity of care is essential to address the multiple needs of the chronically and terminally ill. To achieve this aim, the organizational barriers of the different levels of care must be overcome by establishing appropriate coordination mechanisms. Interest in finding effective solutions to the problems that threaten continuity of care is increasing, favoring the continued development of professional and institutional strategies to improve coordination. The present article explores some of the proposals to improve the coordination of care in primary care settings, from the point of view of nursing, social work and palliative care. Due to the increase in patients with chronic and complex needs and multimorbidity, the number and quality of home visits should be increased. The effectiveness of home care depends on the regularity of follow-up and the stability of the healthcare programs, rather than on the service responsible for monitoring the patient or the professional responsible for home visits.
- •
Los profesionales de enfermería deben corresponsabilizarse del continuo asistencial de su población, asumiendo más competencias clínicas y más avanzadas.
- •
La implicación activa de los médicos de atención primaria en la atención a los pacientes al final de la vida aumenta el porcentaje de enfermos que mueren en su domicilio.
- •
Debemos crear indicadores de evaluación de fácil manejo que permitan medir el buen funcionamiento de la coordinación, y sobre todo los resultados globales.
- •
La gestión compartida de casos se plantea como la metodología que articula el abordaje conjunto e integral sociosanitario.
La continuidad asistencial es una característica primordial de la atención primaria intrínsecamente relacionada con la satisfacción de los pacientes y con su calidad de vida. Se asocia a menos medicalización, menos intervencionismo y menos hospitalizaciones1.
Conseguir un seguimiento apropiado de los pacientes y dar respuesta a los complejos problemas de salud de la población en un contexto social cambiante es un desafío que pone a prueba la capacidad de adaptación de la atención primaria y de los distintos profesionales que la integran. Se trata de satisfacer las necesidades sociosanitarias y las expectativas de una población mejor informada y más autónoma, pero también especialmente vulnerable por numerosas razones: medicalización de la vida, enfermedades crónicas, comorbilidad, envejecimiento, enfermedades mentales, dependencia, tránsitos frecuentes entre atención primaria y atención hospitalaria, y agotamiento del entorno sociofamiliar2. En este escenario asistencialmente tan complejo afloran con mayor acritud las deficiencias que entorpecen los atributos de la continuidad asistencial, se reclama insistentemente mayor coordinación y cobran especial relieve las iniciativas que pretenden evitar la fragmentación que se produce en la prestación de los servicios, aplicando medidas organizativas y de integración de servicios sanitarios y prestaciones sociales3.
La atención domiciliaria es irremplazable si quiere garantizarse la continuidad en el proceso de cuidados y dar respuesta a las múltiples necesidades sociosanitarias que presentan los pacientes. De hecho, hasta el 85% de los pacientes crónicos en su domicilio tienen una esperanza de vida superior a 6 meses, y los procesos que padecen son principalmente enfermedades crónicas e incurables, que afectan profundamente a su salud y su capacidad funcional4. A pesar de su importancia, sigue siendo notoria la falta de información en relación con aspectos básicos de la atención domiciliaria, como la financiación, la organización y la prestación de los servicios, o sobre su calidad e integración, como se pone de manifiesto en una reciente revisión sobre servicios domiciliarios en Europa5.
Actualmente el interés por la continuidad asistencial se está revitalizando, por una parte debido a la redefinición de los papeles profesionales y, por otra, por el previsible impacto global de las enfermedades crónicas junto a las iniciativas de gestión de la enfermedad y de gestión de casos6,7. Términos como crhonic care model, share care nurse home o specialist liaison nurse designan propuestas de mejora de la atención mediante la búsqueda de soluciones destinadas a evitar la fragmentación de los cuidados, principalmente en situaciones de cambio de nivel asistencial8,9. La realización de estas iniciativas debe ser cuidadosamente estudiada, ya que en general proceden de países con sistemas sanitarios muy fragmentados y difícilmente son adaptables a nuestro sistema sanitario.
En este trabajo describiremos algunas de las propuestas destinadas al fortalecimiento de la continuidad asistencial en el contexto de la atención primaria, desde la perspectiva de la enfermería, del trabajo social y de los cuidados paliativos.
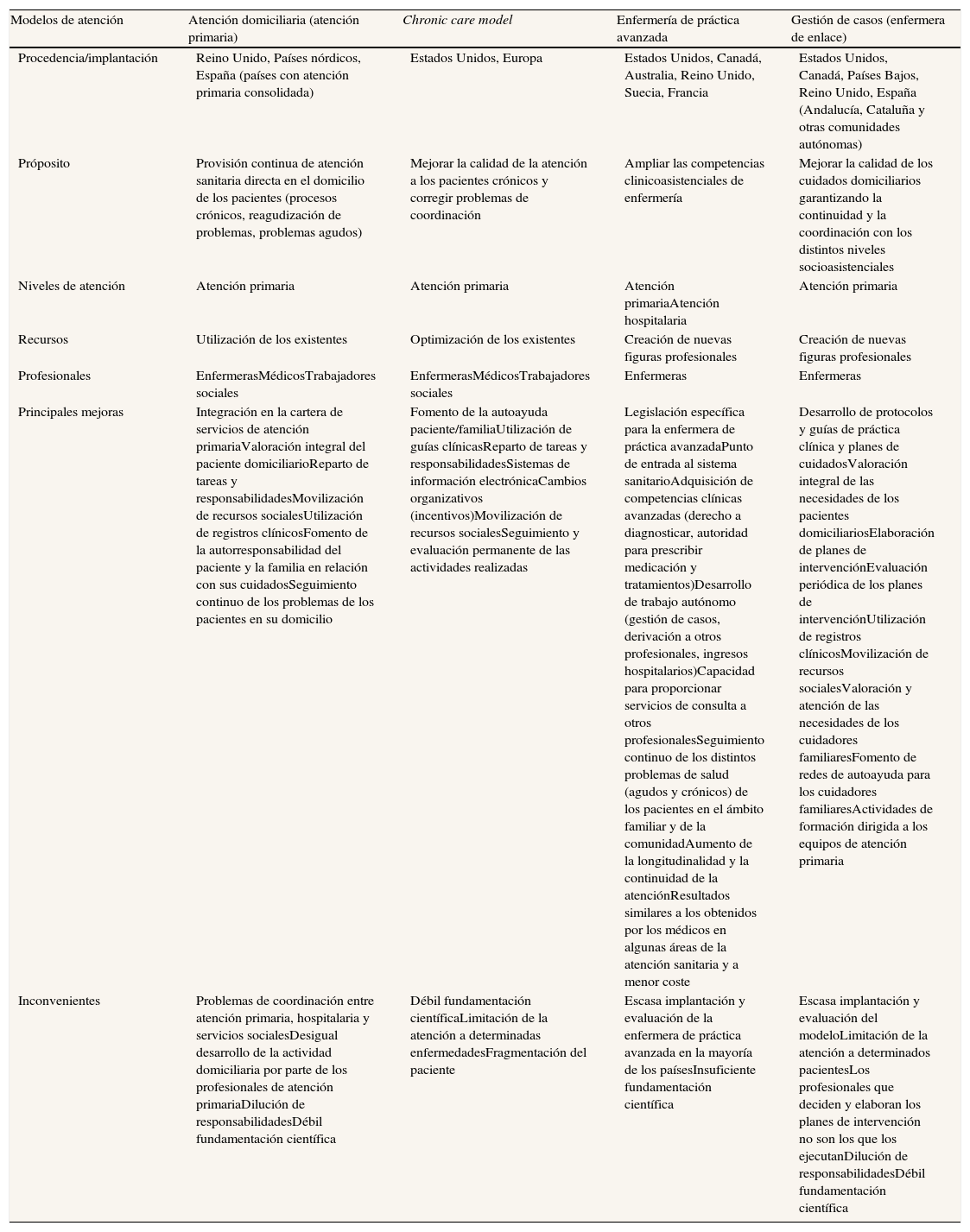
Optimización de recursos en atención primaria: a propósito del papel de enfermeríaSe han propuesto distintas alternativas para mejorar la calidad y la continuidad de los cuidados de enfermería (tabla 1). Unas se inclinan por potenciar la capacidad de los profesionales de enfermería para resolver problemas de salud cada vez más complejos; serían las reformas procontenido, y se han concretado en las iniciativas denominadas de enfermería de elevada capacitación. Los resultados comunicados muestran que la calidad de la atención puede ser equivalente a la prestada por médicos en algunas áreas de la atención primaria, y con menor coste10–12. Otras alternativas muy proclives a la innovación son las denominadas reformas procoordinación, algunas de las cuales se describen en la tabla 1. La intención de unas reformas y otras, de unas figuras de enfermería y de otras, es mejorar la coordinación asistencial en la provisión de cuidados a enfermos complejos y ancianos con tránsitos frecuentes al hospital. Éste es el tipo de pacientes que se relaciona más frecuentemente con deficiencias asistenciales (morbimortalidad evitable, hospitalizaciones evitables), con problemas de seguridad (efectos adversos por medicamentos, encarnizamiento terapéutico) y con un incremento de los costes. Estas propuestas destacan, además, el valor de los cuidados domiciliarios en la continuidad asistencial13,14.
Modelos organizativos de atención para mejorar la continuidad y la coordinación de los cuidados
| Modelos de atención | Atención domiciliaria (atención primaria) | Chronic care model | Enfermería de práctica avanzada | Gestión de casos (enfermera de enlace) |
| Procedencia/implantación | Reino Unido, Países nórdicos, España (países con atención primaria consolidada) | Estados Unidos, Europa | Estados Unidos, Canadá, Australia, Reino Unido, Suecia, Francia | Estados Unidos, Canadá, Países Bajos, Reino Unido, España (Andalucía, Cataluña y otras comunidades autónomas) |
| Próposito | Provisión continua de atención sanitaria directa en el domicilio de los pacientes (procesos crónicos, reagudización de problemas, problemas agudos) | Mejorar la calidad de la atención a los pacientes crónicos y corregir problemas de coordinación | Ampliar las competencias clinicoasistenciales de enfermería | Mejorar la calidad de los cuidados domiciliarios garantizando la continuidad y la coordinación con los distintos niveles socioasistenciales |
| Niveles de atención | Atención primaria | Atención primaria | Atención primariaAtención hospitalaria | Atención primaria |
| Recursos | Utilización de los existentes | Optimización de los existentes | Creación de nuevas figuras profesionales | Creación de nuevas figuras profesionales |
| Profesionales | EnfermerasMédicosTrabajadores sociales | EnfermerasMédicosTrabajadores sociales | Enfermeras | Enfermeras |
| Principales mejoras | Integración en la cartera de servicios de atención primariaValoración integral del paciente domiciliarioReparto de tareas y responsabilidadesMovilización de recursos socialesUtilización de registros clínicosFomento de la autorresponsabilidad del paciente y la familia en relación con sus cuidadosSeguimiento continuo de los problemas de los pacientes en su domicilio | Fomento de la autoayuda paciente/familiaUtilización de guías clínicasReparto de tareas y responsabilidadesSistemas de información electrónicaCambios organizativos (incentivos)Movilización de recursos socialesSeguimiento y evaluación permanente de las actividades realizadas | Legislación específica para la enfermera de práctica avanzadaPunto de entrada al sistema sanitarioAdquisición de competencias clínicas avanzadas (derecho a diagnosticar, autoridad para prescribir medicación y tratamientos)Desarrollo de trabajo autónomo (gestión de casos, derivación a otros profesionales, ingresos hospitalarios)Capacidad para proporcionar servicios de consulta a otros profesionalesSeguimiento continuo de los distintos problemas de salud (agudos y crónicos) de los pacientes en el ámbito familiar y de la comunidadAumento de la longitudinalidad y la continuidad de la atenciónResultados similares a los obtenidos por los médicos en algunas áreas de la atención sanitaria y a menor coste | Desarrollo de protocolos y guías de práctica clínica y planes de cuidadosValoración integral de las necesidades de los pacientes domiciliariosElaboración de planes de intervenciónEvaluación periódica de los planes de intervenciónUtilización de registros clínicosMovilización de recursos socialesValoración y atención de las necesidades de los cuidadores familiaresFomento de redes de autoayuda para los cuidadores familiaresActividades de formación dirigida a los equipos de atención primaria |
| Inconvenientes | Problemas de coordinación entre atención primaria, hospitalaria y servicios socialesDesigual desarrollo de la actividad domiciliaria por parte de los profesionales de atención primariaDilución de responsabilidadesDébil fundamentación científica | Débil fundamentación científicaLimitación de la atención a determinadas enfermedadesFragmentación del paciente | Escasa implantación y evaluación de la enfermera de práctica avanzada en la mayoría de los paísesInsuficiente fundamentación científica | Escasa implantación y evaluación del modeloLimitación de la atención a determinados pacientesLos profesionales que deciden y elaboran los planes de intervención no son los que los ejecutanDilución de responsabilidadesDébil fundamentación científica |
En España han tenido buena acogida las innovaciones relacionadas con la gestión de enfermedades y la gestión de casos, a la vista de su implantación en algunas comunidades autónomas15.
Las publicaciones que muestran los resultados de la actividad de estas figuras nuevas de enfermería, y de estas nuevas estrategias asistenciales, suelen proceder de estudios observacionales o de comparaciones semiexperimentales, no de ensayos clínicos ni de comparaciones entre grupos equivalentes, por lo que sus hallazgos hay que aceptarlos con cautela por los diferentes errores que pueden contener. Algunos comunican mejoras en la coordinación y el seguimiento de los pacientes, por ejemplo tras la aplicación de intervenciones preventivas con enfermeras de enlace a pacientes que han sufrido un infarto, pero no se obtienen mejoras en los resultados de salud en cuanto al abandono del hábito tabáquico, pérdida de peso, disminución de la presión arterial o del colesterol. Otros trabajos refieren mejoras en los resultados intermedios (en las cifras de presión arterial, en el control glucémico o en la mejora de síntomas depresivos), pero escasean los datos sobre evolución comparativa a largo plazo en términos de supervivencia o reingresos hospitalarios16.
La profesión de enfermería en atención primaria no está exenta de la competencia que impone el determinismo tecnológico y la parcelación de la enfermedad y de los pacientes por razones de edad o de patología, de manera que han proliferado otras profesiones y otras opciones asistenciales que ocupan progresivamente espacios profesionales tangenciales a la enfermería. La gama de servicios clinicoasistenciales de la enfermería de atención primaria podría ser muy amplia, pero su agenda en el ámbito de los cuidados domiciliarios sigue ligada a la demanda, siendo la atención a pacientes con úlceras por presión el problema de salud que más visitas de enfermería genera17. Para dar un vuelco a esta situación, para satisfacer las demandas ciudadanas de cuidados, se precisa una enfermería que sea altamente profesionalizada, polivalente y comprometida18.
Si los mejores cuidados son los que se prestan por personal competente, en el menor plazo de tiempo posible y lo más cerca posible del domicilio del paciente, creemos que la enfermería de atención primaria puede proporcionarlos si cuenta con liderazgo profesional y con apoyo político-gerencial para efectuar algunos cambios. Para empezar, es esencial disponer de población formalmente asignada, lo que favorece la longitudinalidad, la permanencia en el cupo y el manejo de agendas18. Finalmente, la continuidad de cuidados se favorece cuando es el mismo profesional el que efectúa, coordina y decide el plan a realizar. Es más rápido, eficaz y seguro para el paciente, y más coste-efectivo para el conjunto del sistema sanitario. Para eso se necesita que enfermería disponga de herramientas y de atribuciones suficientes para poner en la cabecera del enfermo lo que pueda necesitar, desde un medicamento (prescripción enfermera) hasta una ayuda ortoprotésica (cama articulada, superficies especiales para el manejo de la presión) o una ayuda sociosanitaria.
Algunas de las innovaciones aludidas pueden verse como una oportunidad laboral y profesional para la enfermería (o para otras profesiones), o como una oportunidad para los políticos y gestores que, preocupados por los costes y la descoordinación asistencial, necesitan acciones inmediatas. Sin embargo, lo aconsejable es analizar con cautela los resultados de estos proyectos antes de generalizar su implantación, así como optimizar los recursos profesionales ya existentes y la propia estructura del conjunto de la atención primaria, para establecer una reforma que facilite verdaderamente la coordinación entre niveles asistenciales.
La atención al final de la vida: coordinación asistencial o deterioro de la calidad en la prestación de serviciosEn los últimos años hemos asistido a una progresiva toma de conciencia en el medio sanitario sobre la importancia de la atención de los pacientes al final de la vida. Los principios de atención en cuidados paliativos encajan dentro de los elementos conceptuales de la atención primaria, tanto por su accesibilidad y conocimiento biográfico y clínico del paciente, como por la perspectiva integral de la asistencia que implica la atención a los diversos aspectos de esta última etapa. Sin embargo, hay una pérdida progresiva del protagonismo en la asunción de cuidados del enfermo al final de la vida por parte de los médicos de familia. Las principales razones que pueden explicar esta pérdida de protagonismo son la dependencia progresiva del paciente de los servicios hospitalarios, las dificultades de coordinación entre niveles asistenciales, los problemas de organización y la ausencia de formación específica19,20.
Los organismos internacionales han insistido en los últimos años en la necesidad de poner en marcha programas de cuidados paliativos en todos los niveles asistenciales21. Se precisan modelos integrados, que permitan la capacitación de todos los niveles asistenciales, faciliten la coordinación para la atención a pacientes al final de la vida y actúen de acuerdo con la complejidad de cada caso. El problema estriba en el modelo específico a adoptar. Dada la preferencia clara de los pacientes por permanecer en su domicilio, parece claro que estos programas deben estar basados en la atención primaria. Varios estudios demuestran que los programas basados en atención primaria son mejor acogidos por pacientes, cuidadores y médicos de familia22.
En los países desarrollados, el porcentaje de fallecimientos en los hospitales es superior al 50%23. La mediana de días de hospitalización en los últimos meses de vida es un parámetro en constante crecimiento en las últimas décadas. En los pacientes oncológicos, esta cifra llega a ser de 20 días, representando alrededor de un tercio del periodo final de la vida24. El constante incremento de las muertes en el hospital y de los días de hospitalización al final de la vida puede llegar a colapsar los sistemas sanitarios, sin que por otra parte represente ninguna mejoría en la calidad de vida del paciente25. De ahí la urgencia en el desarrollo de programas de cuidados paliativos.
Se precisan todavía más trabajos bien diseñados para demostrar la efectividad de los programas de cuidados paliativos26,27. En la evaluación de estos programas se han utilizado distintas herramientas e indicadores, como el porcentaje de pacientes fallecidos en su domicilio. A pesar de sus limitaciones, es un indicador adecuado para evaluar la repercusión de la puesta en marcha de estos programas, para comparar diferentes tipos de asistencia al final de la vida o para valorar el ahorro conseguido con programas de apoyo domiciliario26,27. La implicación activa de los médicos de atención primaria en la atención a los pacientes al final de la vida aumenta el porcentaje de enfermos que mueren en su domicilio28,29. En la medida en que aumentan las visitas domiciliarias realizadas por los médicos de familia se incrementa el porcentaje de fallecimientos en el domicilio. Además, este efecto es aditivo al conseguido por los equipos domiciliarios específicos de cuidados paliativos28,29.
La función fundamental de los equipos de soporte es contribuir a mejorar la asistencia a los pacientes al final de la vida, consiguiendo una mayor capacitación de los equipos de atención primaria y facilitando su coordinación con otros niveles para asegurar la continuidad de los cuidados. Estos programas deben contar con un sistema de evaluación y actuar sólo bajo demanda del médico de familia correspondiente19,30. En conclusión, los equipos de soporte no deben suplantar la actividad del médico de familia sino realizar atención compartida en los pacientes más complejos.
La implantación de los programas de cuidados paliativos en nuestro país muestra grandes desigualdades, tanto en lo que se refiere a la existencia de equipos específicos como en lo relativo al tipo de funcionamiento de dichos recursos. Sería importante que el desarrollo de la Estrategia de Cuidados Paliativos del Ministerio de Sanidad contribuyera a homogeneizar ambos temas. En la Estrategia queda claro que la atención a los pacientes al final de la vida debe pivotar sobre la atención primaria31. No debe olvidarse que estos pacientes requieren una gran cantidad de asistencia y numerosas actividades de coordinación29. La labor de los equipos de soporte debe ser fomentar y compartir esas visitas domiciliarias y facilitar la coordinación. Otras formas de actuación (hospitalización domiciliaria, equipos específicos que actúen sin contar con atención primaria) serán menos coste-efectivas y romperán la continuidad asistencial en la atención a los pacientes al final de la vida.
El desarrollo general de los programas de cuidados paliativos, y específicamente de los equipos de soporte domiciliarios, ha corrido paralelo al interés creciente por el seguimiento de los pacientes con enfermedades crónicas. Los programas de seguimiento domiciliario de pacientes con insuficiencia cardiaca y enfermedades respiratorias crónicas avanzadas disminuyen las tasas de reingreso y mejoran la calidad de vida y los costes de la atención32,33. La validez y la consistencia de dichos trabajos han llevado a incluir la implantación de estos programas como recomendación A en las guías clínicas. La efectividad de estos programas domiciliarios no parece depender del servicio que se encargue del seguimiento del paciente (hospital o atención primaria), ni del profesional responsable de las visitas domiciliarias (médico o enfermera), sino de que el paciente sea seguido regularmente en su domicilio de acuerdo con un programa preestablecido. Está claro que tales programas deberían ser más coste-efectivos (y probablemente tendrían más continuidad en el tiempo) si fueran liderados desde atención primaria. Sin embargo, parece que la atención domiciliaria sigue siendo la gran asignatura pendiente en atención primaria. El número de enfermos crónicos sigue aumentando y, sin embargo, el número de visitas domiciliarias en los centros de salud sigue disminuyendo. En consecuencia, el reto de la atención primaria debe ser tratar de priorizar la atención a estos pacientes.
El trabajo social sanitario en la continuidad asistencialEl trabajo social se incorporó a la atención primaria coincidiendo con el auge de la reforma sanitaria y con la modernización del sistema sanitario. A lo largo de la década de 1980 se publicaron las leyes autonómicas de servicios sociales y se inició la configuración de un Sistema Público de Servicios Sociales. Los trabajadores sociales sanitarios, en su función asistencial, se centraron en la atención psicosocial34 de las necesidades de pacientes-familias y de grupos-comunidades, y en los modelos de intervención, con la intención de consolidar la profesionalización del trabajador social sanitario y de demostrar su efectividad35,36.
En la práctica, las atribuciones relacionadas con los recursos sociales quedaron reducidas a la derivación. Se entendía que el trabajador social sanitario exclusivamente debía orientar hacia los recursos y no participar en la gestión del acceso a ellos ni en su planificación35. Se desarrolló una función “derivante” para el acceso a los recursos sociales que están en otro sistema (educación, vivienda, asociaciones de enfermos), con la consiguiente dificultad para evidenciar la eficiencia de las intervenciones. Se trata de una derivación activa, con amplia información sobre lo que del recurso podría esperarse, con contacto previo con los profesionales de los servicios sociales generales o especializados, y con el resumen del problema y una propuesta por escrito a través de informe social.
Los trabajadores sociales sanitarios establecen, en los equipos de atención primaria, formas locales de colaboración y coordinación con los servicios sociales comunitarios; participan de la evolución del sistema sanitario y son observadores activos de los cambios sociales. Dirigen preferentemente su acción hacia los procesos generadores de dependencia (anciano frágil, personas inmovilizadas, enfermos en procesos terminales, personas cuidadoras de las personas dependientes, etc.). La gestión de casos se plantea como la metodología que articula el abordaje conjunto e integral sociosanitario.
Actualmente, la Ley de Promoción de la Autonomía y Atención a la Dependencia supone un avance en la protección social, pero hay grandes diferencias en la configuración de los servicios según el territorio, desde la integración plena de la atención a la dependencia en un sistema de servicios sociales en Aragón hasta la desvinculación completa de este servicio respecto de los servicios sociales en Extremadura.
La gestión de casos en la coordinación sociosanitaria es reclamada como una función de los trabajadores sociales sanitarios ubicados en atención primaria, por su histórico papel de enlace entre ambos sistemas y por su búsqueda de respuestas a necesidades sociales emergentes en un contexto de enfermedad, de cronicidad, de deterioro progresivo y de atención en el final de la vida37. Sin embargo, para ganar legitimidad científica en estas tareas, los trabajadores sociales sanitarios deben seguir profundizando y afianzando su profesionalización con la especialización posgrado, e investigando las consecuencias de sus intervenciones, de la coordinación sociosanitaria y de los factores estructurales que condicionan la salud, el bienestar y la desigualdad.
Conclusiones y recomendacionesComo en otros escenarios asistenciales y como en otras competencias profesionales del Sistema Nacional de Salud, también en las atribuciones asistenciales de enfermería de atención primaria, de los cuidados paliativos y de los trabajadores sociales sanitarios se echan en falta indicadores suficientes para evaluar la actividad y los resultados en salud, así como investigaciones destinadas a probar formas organizativas novedosas.
Se han ensayado varias fórmulas organizativas para articular la coordinación (organizaciones sanitarias integradas, organizaciones sanitarias comunitarias integradas, con distintos acrónimos según los países: OSCI, OSI), y en todas ellas se delegan o comparten tareas de los médicos de familia y de otros profesionales: enfermería, farmacia y cuidados paliativos. Sus valoraciones no muestran diferencias en resultados en salud y sólo la satisfacción de los profesionales implicados parece salir ganando.
Las experiencias de enfermería publicadas muestran mejoras en la coordinación y el seguimiento de los pacientes y en los resultados intermedios, pero escasean los datos sobre la evolución comparativa a largo plazo en términos de supervivencia o reingresos hospitalarios.
La efectividad de los programas de atención a domicilio (cuidados paliativos y patologías crónicas) no parece depender del servicio que se encargue del seguimiento del paciente (hospital o atención primaria), ni del profesional responsable de las visitas domiciliarias (médico o enfermera), sino de que el paciente sea seguido intensamente en el domicilio de acuerdo con un programa preestablecido. En este sentido, los programas sistematizados de visitas domiciliarias preventivas a ancianos disminuyen las tasas de mortalidad, y las tasas de institucionalización, y retrasan el declive funcional38.
La atención domiciliaria no puede seguir siendo la asignatura pendiente en atención primaria. El número de enfermos crónicos (complejos y con necesidades sanitarias y sociales) va a seguir aumentando. En consecuencia, la atención primaria debe priorizar la atención a estos pacientes. Para ello debe disponerse de suficientes recursos sociales y sanitarios, y que éstos sean fácilmente obtenibles cuando se necesiten.
Contribuciones de autoríaTodos los autores han participado en la elección de la estructura, de los contenidos y en la redacción del artículo.
FinanciaciónNinguna.
Conflicto de interesesNinguno.