Para que atención primaria pueda responder a las necesidades de salud en su comunidad, es imprescindible la participación de diversos profesionales. En el centro de salud deben integrarse sus diferentes enfoques y funciones, poniéndolos al servicio de los resultados. Esta orientación exige compartir en el equipo elementos esenciales, como son la historia electrónica, la organización de la atención a diferentes grupos poblacionales, los sistemas de calidad o las interconsultas entre profesionales del mismo centro. Ejemplos de interrelaciones pueden ser una mujer captada en la consulta de embarazo atendida en odontología preventiva, un adulto con hábito tabáquico remitido de odontología al médico de familia o la enfermera, o una paciente con lumbalgia derivada a la consulta de anticoncepción. A continuación se analizan las actuaciones y las perspectivas de diferentes profesiones en la atención a la salud bucodental, la atención a la salud sexual/reproductiva y la atención de fisioterapia.
For primary health care to have an impact on health in the community, the involvement of multiple professionals is essential. The health team should include the knowledge and experience of distinct professional disciplines, with a results-oriented approach. This new approach requires the team to share key elements, such as the electronic record, the organization of care for different population groups, quality systems, and consultations among professionals in the same center. Examples of these interrelations are a woman attending an prenatal visit being referred to preventive dentistry, a smoking adult referred from dentistry to the family doctor or nurse, and a patient with low back pain referred from physiotherapy to a consultation on contraception. The present article analyzes the actions and perspectives of different disciplines in oral health care, sexual health / reproductive care and physiotherapy.
- •
El principal objetivo de este capítulo es analizar las actuaciones y las perspectivas de diferentes profesiones en la atención a la salud bucodental, la atención a la salud sexual/reproductiva y la atención de fisioterapia.
- •
Se constata el desarrollo alcanzado en estos aspectos de la cartera de servicios de atención primaria, así como las diferencias de organización y estructura en las distintas comunidades autónomas.
- •
Se hacen propuestas para profundizar en la integración, no sólo dentro del equipo, sino con los pacientes o sus asociaciones, con otros niveles asistenciales o con las aseguradoras.
- •
Para que atención primaria pueda responder a las necesidades de salud en su comunidad, es imprescindible la participación de diversos profesionales. En el centro de salud deben integrarse sus diferentes enfoques y funciones, poniéndolos al servicio de los resultados, como se analiza a continuación.
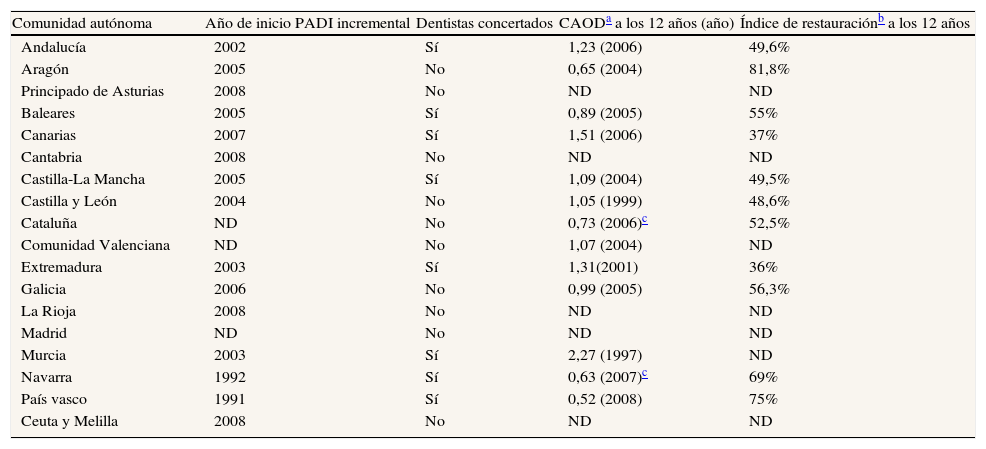
Desde la implantación de los Programas de Asistencia Dental Infantil (PADI) en el País Vasco y Navarra a principios de la década de 1990 hasta la actualidad, prácticamente todas las comunidades autónomas se han ido incorporando a la prestación asistencial básica en población infantil (7 a 15 años de edad). A partir del Real Decreto 111/20081, el Plan de Salud Bucodental pretende equipar esta asistencia básica en todo el territorio nacional. Incluso en los últimos años algunas han ampliado (o están a punto de hacerlo) las prestaciones hasta los 18 años de edad (es el caso de Navarra, País Vasco y muy recientemente Andalucía). Estos programas tienen por finalidad interceptar la patología de caries en dentición permanente y tratarla en caso de estar ya presente. Tienen una vocación eminentemente preventiva, al tratarse de programas de carácter incremental. Incluyen la prevención y el tratamiento de la dentición permanente (selladores de fisuras, obturaciones, en algunos casos endodoncias, extracciones), en lo que viene a denominarse «asistencia dental básica», generalmente mediante un modelo capitativo en el cual se abona por paciente y año. También se incluyen (aunque en este caso se realice un pago por acto médico) los traumatismos y alteraciones de los dientes anteriores permanentes. Excluyen expresamente la dentición temporal (salvo extracciones) y el tratamiento de la maloclusión. En la tabla 1 se muestran los datos de los PADI por comunidades autónomas, así como datos referentes a tasas de caries e índices de restauración. En algunas comunidades autónomas se han iniciado hace unos años programas específicos para el tratamiento de la población con discapacidad intelectual; el ejemplo más notorio es el de Extremadura. Para el resto de la población, las prestaciones públicas continúan limitándose a los tratamientos de urgencia (dolor, infección), así como a las prestaciones de cirugía bucal hospitalaria.
Programas de asistencia dental infantil y tasas de caries en las comunidades autónomas7
| Comunidad autónoma | Año de inicio PADI incremental | Dentistas concertados | CAODa a los 12 años (año) | Índice de restauraciónb a los 12 años |
| Andalucía | 2002 | Sí | 1,23 (2006) | 49,6% |
| Aragón | 2005 | No | 0,65 (2004) | 81,8% |
| Principado de Asturias | 2008 | No | ND | ND |
| Baleares | 2005 | Sí | 0,89 (2005) | 55% |
| Canarias | 2007 | Sí | 1,51 (2006) | 37% |
| Cantabria | 2008 | No | ND | ND |
| Castilla-La Mancha | 2005 | Sí | 1,09 (2004) | 49,5% |
| Castilla y León | 2004 | No | 1,05 (1999) | 48,6% |
| Cataluña | ND | No | 0,73 (2006)c | 52,5% |
| Comunidad Valenciana | ND | No | 1,07 (2004) | ND |
| Extremadura | 2003 | Sí | 1,31(2001) | 36% |
| Galicia | 2006 | No | 0,99 (2005) | 56,3% |
| La Rioja | 2008 | No | ND | ND |
| Madrid | ND | No | ND | ND |
| Murcia | 2003 | Sí | 2,27 (1997) | ND |
| Navarra | 1992 | Sí | 0,63 (2007)c | 69% |
| País vasco | 1991 | Sí | 0,52 (2008) | 75% |
| Ceuta y Melilla | 2008 | No | ND | ND |
ND: no determinado.
Este esquema de asistencia bucodental, si bien con una lógica preventiva perfectamente defendible, presenta una serie de limitaciones importantes, entre las que cabe señalar:
- •
La dificultad para implementar los PADI con un porcentaje de utilización razonable. En efecto, incluso en aquellos PADI con mayor tradición, como es el del País Vasco, no se ha conseguido, a pesar de los años, superar un índice de utilización superior al 62% a 65%. Cuando se analiza el índice de utilización constante (porcentaje de sujetos que utilizan el programa al menos una vez al año), las cifras son decepcionantemente bajas.
- •
La gran disparidad existente en cuanto a la implementación de estos programas infantiles en las diferentes comunidades autónomas.
- •
La inclusión de tratamientos tales como la endodoncia, al suponer una contradicción importante con un plan eminentemente preventivo e incremental.
- •
La carencia de un análisis serio, basado en criterios epidemiológicos y de utilización del programa, en relación a la estipulación de los costes de estos programas.
- •
La exclusión de la dentición temporal, si bien tiene una justificación en cuanto a priorización de recursos, no deja de ser errónea en cuanto que imposibilita un enfoque de salud bucodental integral, máxime cuando se conoce perfectamente que un mal estado de salud en dentición temporal está altamente relacionado con el estado futuro de la dentición permanente.
- •
La incorporación (en algunas comunidades autónomas) de más de una cohorte a la vez distorsiona mucho la filosofía del modelo capitativo, basado precisamente en la incorporación gradual e incremental de los beneficiarios.
- •
Las desigualdades en la gestión de los PADI entre las diferentes comunidades autónomas. En algunas comunidades autónomas, el peso burocrático es percibido como excesivo por los profesionales liberales que colaboran en los programas PADI. La Comunidad Autónoma de Murcia, donde mediante un acuerdo con la Consejería de Salud se ha transferido a los propios profesionales (a través del Colegio de Dentistas de Murcia) la propia gestión, es un ejemplo digno de analizar.
Los datos epidemiológicos más actuales de España demuestran que, si bien la caries y las enfermedades periodontales están disminuyendo o estabilizándose, aún queda mucha patología sin tratar2,3. Los datos del último Eurobarómetro de 20104 indican que nuestro país se sitúa a la cola de Europa en cuanto a visitas periódicas al dentista. El último año acudieron al odontólogo sólo el 43% de la población española, frente al 57% de media en la Unión Europea. En el caso de la población infantil la situación es aún más dramática: sólo el 15% de los padres llevaron a su hijo/a al dentista en el último año. Todos estos datos llevan a plantear una serie de prioridades y retos para el futuro de la asistencia bucodental pública en nuestro país5–7:
- •
Reforzar los PADI: sin ninguna duda, la implantación de estos programas ha supuesto un enorme avance en la asistencia pública bucodental en España. Sin embargo, han de corregirse disfunciones que con el tiempo han ido apareciendo. Parece obvio que, después de casi 20 años de su aparición, la información recogida permita remodelar las áreas deficientes. En este sentido, imperan medidas integrales que permitan optimizar los índices de utilización de los PADI, incorporando a aquellos usuarios que probablemente más lo necesitan y menos lo usan.
- •
Analizar la viabilidad de incorporar la dentición temporal en la cartera de servicios de los PADI. El índice de restauración en dentición temporal en nuestro país (3% a 7% a los 3 a 4 años de edad) es de los más bajos de la Unión Europea. Una mala salud bucodental en dentición temporal es incompatible con una buena salud en dentición permanente.
- •
Incorporar de manera sistemática la salud bucodental en la población española con discapacidad intelectual a la cartera de servicios, no sólo porque tienen más patología debido a sus deficiencias psicomotoras, sino sobre todo porque algunos necesitan ser atendidos bajo sedación o anestesia general, lo que requiere instalaciones especiales y aumenta considerablemente los costes.
- •
Incorporar a los ancianos en situaciones económicas difíciles, pues es una injusticia social que muchos de ellos, al disfrutar solamente de pensiones no contributivas y pese a haber contribuido también a forjar el estado de bienestar, no puedan sufragar los costes de unas rehabilitaciones prostodónticas adecuadas, lo cual, por mala masticación, provoca una adaptación inadecuada de su dieta y un incremento de la obesidad (distrofia farinácea), la diabetes mellitus y las hiperlipidemias, aparte de los consabidos problemas digestivos y las alteraciones psicosociales (pérdida de la autoestima, dificultad para las relaciones interpersonales y depresión).
- •
Numerosas enfermedades sistémicas tienen una grave repercusión oral. Tal es el caso del síndrome de Sjögren, el lupus y otros procesos que requieren un abordaje específico y urgente.
La salud sexual y reproductiva es un área vinculada a la salud pública y a la atención primaria de la salud, y aunque incluye aspectos que requieren coordinación con la atención especializada, la mayoría de las intervenciones se dirigen a ofrecer información, educación y asesoramiento más que al diagnóstico y el tratamiento8,9. En un anterior informe se presentaron algunos datos sobre la salud sexual y reproductiva en España10.
La cartera de servicios comunes de atención primaria del Sistema Nacional de Salud (SNS)11 incluye, en relación a la atención a los adolescentes, la promoción de una sexualidad saludable y la prevención de embarazos no deseados y de enfermedades de transmisión sexual. En lo referente a la atención a la mujer incluye el diagnóstico precoz de cáncer ginecológico y de mama, la indicación y el seguimiento de métodos anticonceptivos no quirúrgicos, y el asesoramiento sobre otros métodos anticonceptivos y la interrupción voluntaria del embarazo. Respecto a la atención al embarazo y puerperio incluye la captación de la mujer embarazada y la detección de los embarazos de riesgo, el seguimiento del embarazo normal, la educación maternal y la visita puerperal. En la cartera de servicios comunes también se incluyen la atención a la mujer en el climaterio, y la detección y la atención a la violencia de género y malos tratos.
Las barreras para la atención de calidad a la salud sexual y reproductiva derivan del modo en que ésta se ha desplegado9, y se han identificado a partir de grupos de trabajo multidisciplinarios12. Entre las más destacadas cabe señalar:
- •
La falta de coordinación entre los diferentes niveles asistenciales.
- •
La gran variabilidad en la oferta de servicios según las comunidades autónomas o incluso dentro de la misma comunidad, que implica diferencias en la composición, la dotación, el funcionamiento, las funciones y los objetivos de los equipos profesionales. En la atención a la salud sexual y reproductiva pueden estar implicados centros de atención especializada, centros específicos de atención a la salud sexual y reproductiva, centros de salud y centros dependientes de ayuntamientos.
- •
Los sistemas de registro de información sobre salud sexual y reproductiva son poco adecuados y no hay un sistema de información unificado sobre indicadores de calidad de este tipo de atención.
- •
En la atención a la salud sexual prima la vertiente asistencial, centrada en la prevención de riesgos asociados al comportamiento sexual, más que un enfoque de promoción de la salud. El predominio de acciones dirigidas mayoritariamente a mujeres y población joven dificulta el acceso de los grupos vulnerables a los métodos anticonceptivos y la corresponsabilidad del hombre en las decisiones en materia de salud sexual y reproductiva. Especialmente en los centros de atención no específica hay una definición poco clara de los objetivos de los diferentes profesionales en materia de salud sexual.
- •
La atención al parto se encuadra en un modelo centrado en la atención especializada, que conlleva un mayor riesgo de intervenciones innecesarias, una actividad profesional centrada en la enfermedad, un mayor coste y una sobredimensión de los aspectos médico-técnicos, con la realización de menos actividades de promoción de la salud y prevención de la enfermedad, y menor participación de las usuarias.
Los centros de atención primaria deberían tener un papel de coordinación de las intervenciones en salud sexual y reproductiva, y ofrecer una oferta amplia de servicios. Por sus características de accesibilidad, integración y continuidad de cuidados, orientación a la prevención y promoción de la salud, proyección comunitaria y posibilidad de reducir los costes, las intervenciones en materia de salud sexual y reproductiva que no requieran una atención especializada deberían ofrecerse preferentemente desde la atención primaria9. Esto implica unificar criterios, reducir la variabilidad asistencial y asumir, en atención primaria, de forma general, intervenciones como el seguimiento de la gestación, la prevención del cáncer cervical y la contracepción, incluyendo la inserción del dispositivo intrauterino. Otras intervenciones, como el parto de bajo riesgo programado en el domicilio o el aborto voluntario en el centro de salud durante el primer trimestre, en otros países son asumidas por la atención primaria.
Para ofrecer una atención integrada será necesaria una descripción clara de las competencias profesionales, la reducción en lo posible del número de profesionales y lugares a donde acudir para los diferentes aspectos de una consulta de salud sexual y reproductiva, y mejorar los sistemas para el registro y la consulta de la información clínica. Por su perfil competencial específico14, la matrona es un profesional clave en el centro de atención primaria, para el desarrollo no sólo de los cuidados relacionados con la atención a la gestación y el puerperio sino también con la planificación familiar y la salud sexual.
Deberían proveerse intervenciones en materia de salud sexual y planificación familiar dirigidas a hombres y mujeres de todas las edades, y favorecer la accesibilidad a los servicios de salud sexual y reproductiva a los grupos de riesgo12. Los centros de salud sexual y reproductiva dirigidos específicamente a la población joven, que permitan visitas anónimas y les protejan de ser juzgados moralmente, siguen siendo necesarios en nuestro contexto.
Es necesario promover intervenciones multidisciplinarias conjuntas de educación sexual entre los profesionales de atención primaria y otros ámbitos educativos. La educación sexual debería incluir aspectos como la vivencia de la sexualidad en diferentes edades, la corresponsabilidad de hombres y mujeres, la diversidad o la lucha contra la violencia sexual, desde etapas educativas precoces12,13. Un ejemplo interesante son las experiencias que integran la educación sobre sexualidad y anticoncepción con todo tipo de información útil para grupos de jóvenes, aprovechando las ventajas de las tecnologías de la comunicación, como blogs o redes sociales.
La participación de los usuarios es una de las líneas estratégicas en materia de salud sexual y reproductiva12. Existen ejemplos recientes destacables de participación de asociaciones y grupos de usuarios en la elaboración o la evaluación de estrategias de salud sexual y reproductiva12,15, o en programas de apoyo a grupos como las madres lactantes16. En el ámbito individual, la participación requiere establecer mecanismos de información sobre la atención y los recursos en salud sexual y reproductiva, comprensibles y que integren la pluralidad cultural. Un buen ejemplo es la elaboración de un «plan de parto y nacimiento» que recoja los deseos de cada mujer respecto al embarazo y el parto, tras ser informadas y asesoradas por la matrona12.
España está inmersa en un proceso de cambio en la forma de atender el parto, que influye en las actividades de atención primaria durante la gestación y el puerperio: deben basarse en la mejor evidencia disponible y considerar los aspectos emocionales del proceso, la participación y el protagonismo de las mujeres y sus parejas. Para una atención de calidad, se han propuesto estrategias basadas en la formación de los profesionales, protocolos y guías clínicas, la participación, la coordinación institucional y la investigación, y la difusión de buenas prácticas12. La combinación de diferentes estrategias de mejora, que integren los diversos niveles de la organización, desarrolladas localmente y dirigidas a todos los grupos de interés, es probable que sea el abordaje más útil para implementar los cambios16,17.
La cartera de servicios de fisioterapia en España. Situación actual y perspectivas de futuroA finales de la década de 1980 se inició la dotación de recursos de fisioterapia a los centros de salud. Pocos años más tarde, con la circular del INSALUD 4/91 de 25 de abril de 1991, la fisioterapia queda integrada en atención primaria desde un punto de vista normativo.
En 2001 se inician las transferencias de sanidad a las comunidades autónomas que no habían sido transferidas, y actualmente sólo quedan Ceuta y Melilla como Instituto Nacional de Gestión Sanitaria. En este proceso, muchas comunidades autónomas optaron inicialmente por dar continuidad al modelo del INSALUD de regulación de la fisioterapia, asumiendo informalmente la referida normativa.
El Ministerio de Sanidad y Consumo estableció la cartera de servicios básicos de la fisioterapia en el Real Decreto 1030/2006, que establece la cartera de servicios comunes del SNS que también es adoptada por Mutualidad General de Funcionarios Civiles del Estado (MUFACE)24. Este decreto comprende:
- •
Prevención del desarrollo o de la progresión de trastornos musculoesqueléticos.
- •
Tratamientos fisioterapéuticos para el control de los síntomas y la mejora funcional en procesos crónicos musculoesqueléticos.
- •
Recuperación de procesos agudos musculoesqueléticos leves.
- •
Tratamientos fisioterapéuticos en trastornos neurológicos.
- •
Fisioterapia respiratoria.
- •
Orientación/formación sanitaria al o a la paciente o a la persona cuidadora, en su caso.
Desde la Asociación Española de Fisioterapeutas, en 2007, se consideró que la experiencia acumulada por parte de los equipos de atención primaria, gestores y fisioterapeutas, debía permitir un adecuado rediseño de las unidades de fisioterapia en atención primaria para adecuarse al Real Decreto. Se propuso un documento marco de referencia conceptual y profesional, que incluía:
- •
Propuesta de los contenidos de la cartera de servicios de fisioterapia definida por el RD 1030/2006.
- •
Relación genérica de los elementos necesarios para su desarrollo, para su consideración global por parte de planificadores y profesionales sanitarios de atención primaria.
- •
Normas que permitan a los planificadores y profesionales un rediseño de los procesos y recursos actuales, capaz de posibilitar a la comunidad autónoma un acceso equitativo a la cartera de servicios propuesta.
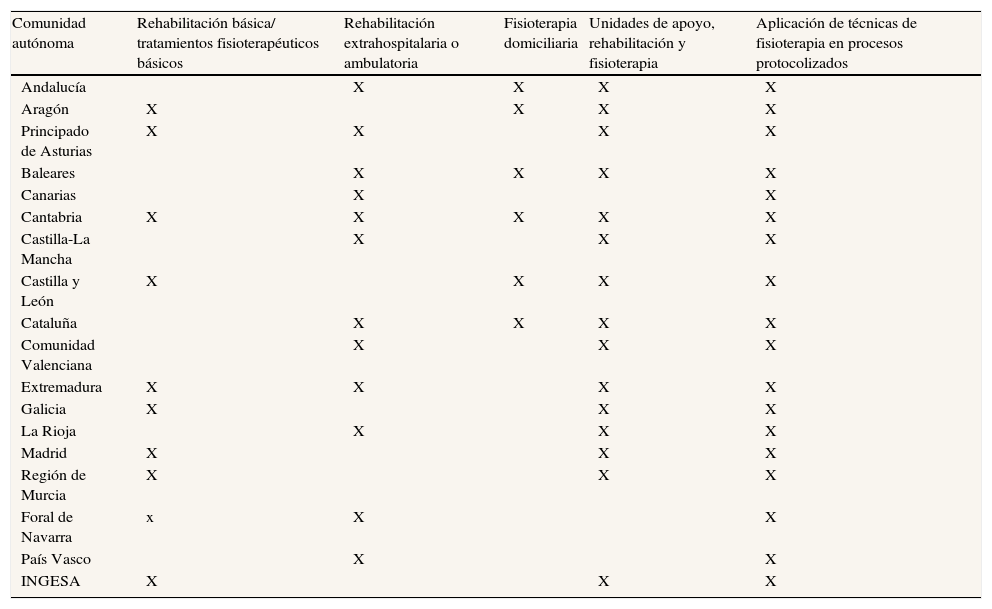
El RD 1030/2006, de 15 de septiembre, contempla en uno de sus epígrafes la rehabilitación básica. En la recogida de información de cada una de las comunidades autónomas del SNS en 2010 se observa que parte de ellas incluye está oferta18.
Para facilitar la comparabilidad entre las comunidades autónomas, en la tabla 2 se ordenan las diferentes intervenciones de fisioterapia básica:
- -
Rehabilitación básica/tratamientos fisioterapéuticos básicos: los registros obtenidos no han sido indicativos de que el fisioterapeuta cumpla la cartera de servicios que el SNS marcaba en este epígrafe. Se ha recogido información sobre qué tratamientos aplican o constituyen la fisioterapia básica, y en cada comunidad han adoptado las patologías más prevalentes, no todas se evalúan y en la mayoría predomina la atención de proximidad del usuario a la unidad de fisioterapia19,20.
- -
Rehabilitación extrahospitalaria o ambulatoria: los servicios de fisioterapia se enmarcan dentro de los servicios integrales de rehabilitación, reciben usuarios desde cualquier nivel de atención y especialidad, y pasan obligatoriamente por el médico especialista en medicina física y rehabilitación. Excepcionalmente se pactará previamente con el médico y el fisioterapeuta el tratamiento a realizar. Los servicios de rehabilitación están definidos como de atención especializada de soporte a la atención primaria. Son servicios mixtos que, por ubicación, pueden encontrarse en centros de salud o en servicios diferenciados20.
- -
Fisioterapia domiciliaria: desdoblada en diferentes tipos de intervención, desde la implicación de los cuidadores del enfermo (dándoles normas de conducta ante la patología), como seguimiento de tratamientos e intervenciones directas en según qué ejercicios. El fisioterapeuta realiza intervenciones concretas y tratamientos. En algunos casos pasan a ser supervisores del tratamiento, y por último, tratamientos que concluyen hasta el final de su recuperación. Las afecciones tratadas en el domicilio son muy diversas según las comunidades autónomas y la prioridad en función de cómo aplican las intervenciones.
- -
Unidades de apoyo en rehabilitación y fisioterapia: pueden estar formadas por distintos profesionales, a tiempo parcial o jornada completa (médico especialista en medicina física y rehabilitación compartido con la atención especializada, fisioterapeutas, auxiliares de enfermería, celadores y administrativos).
- -
Aplicación de las técnicas de fisioterapia en procesos protocolizados: incluyen los registros en formato protocolos y programas de actuación en fisioterapia, guías de práctica clínica, guías de procedimientos y guías de actuaciones, con inclusión o no de circuitos de derivación. Esto no indica que la derivación sea directa al fisioterapeuta desde el equipo de atención primaria21–23.
La asistencia fisioterapéutica actual en España17
| Comunidad autónoma | Rehabilitación básica/ tratamientos fisioterapéuticos básicos | Rehabilitación extrahospitalaria o ambulatoria | Fisioterapia domiciliaria | Unidades de apoyo, rehabilitación y fisioterapia | Aplicación de técnicas de fisioterapia en procesos protocolizados |
| Andalucía | X | X | X | X | |
| Aragón | X | X | X | X | |
| Principado de Asturias | X | X | X | X | |
| Baleares | X | X | X | X | |
| Canarias | X | X | |||
| Cantabria | X | X | X | X | X |
| Castilla-La Mancha | X | X | X | ||
| Castilla y León | X | X | X | X | |
| Cataluña | X | X | X | X | |
| Comunidad Valenciana | X | X | X | ||
| Extremadura | X | X | X | X | |
| Galicia | X | X | X | ||
| La Rioja | X | X | X | ||
| Madrid | X | X | X | ||
| Región de Murcia | X | X | X | ||
| Foral de Navarra | x | X | X | ||
| País Vasco | X | X | |||
| INGESA | X | X | X |
Como resultados globales, se observa que en nueve de las comunidades autónomas se habla del acceso directo a la fisioterapia y cómo se realiza la atención18:
- -
Criterios de inclusión: incluyen procedimientos protocolizados. Algunas comunidades autónomas desarrollan criterios de calidad dirigidos a varios procesos específicos (algias vertebrales, complejo articular del hombro o procesos respiratorios crónicos).
- -
Valoración inicial: recogen el diagnóstico del problema, y los antecedentes y la repercusión de éste. Algunos indican el tipo de exploración física que ha de realizarse en función de las localizaciones.
- -
Intervenciones: objetivos terapéuticos e intervenciones previstas. Se recogen las intervenciones concretas a realizar en función del problema.
- -
Resultados: técnicas aplicadas, objetivos alcanzados, y fecha y motivo de alta.
Todos los pacientes tratados en las unidades de fisioterapia tienen registros informáticos (ficha de tratamiento o historia clínica compartida con los equipos de atención primaria). Los registros no permiten evaluar de modo conjunto las intervenciones realizadas por el fisioterapeuta, ni estandarizar intervenciones.
Las proporciones de habitantes por fisioterapeuta oscilan entre 25.000 y 15.000 habitantes, según la comunidad autónoma.
La fisioterapia en atención primaria está en concordancia con el modelo propio de provisión de servicios de cada comunidad autónoma. En algunos casos es ofertada por proveedores externos contratados por el Servicio de Salud, mediante concurso público para la provisión de la actividad de fisioterapia4. En el caso de MUFACE, ésta regula anualmente el concierto suscrito con las distintas entidades, tanto públicas como privadas, para la prestación de dicha asistencia (tabla 2)24.
La asistencia fisioterapéutica en España: los retos futurosActualmente es difícil hablar de uniformidad de las unidades de fisioterapia en atención primaria, pues los criterios son distintos en cada comunidad autónoma. Aun teniendo una cartera de servicios común del SNS, las realidades de cada comunidad, la autonomía de gestión y las distintas transferencias dificultan una puesta en común. Para satisfacerlos, es necesario un proceso de rediseño de los servicios de fisioterapia y de la relación con los equipos de atención primaria.
Para prestar el servicio de fisioterapia en atención primaria, como se realiza en otros países, debemos plantear una serie de prioridades y retos para el futuro:
- •
Reforzar los programas de actuación en fisioterapia por patologías, que incluyan los algoritmos de resolución y derivación de las afecciones más prevalentes, para la cartera de servicios común del SNS.
- •
Analizar la viabilidad de unificar la población por fisioterapeuta, con su vinculación directa a los equipos de atención primaria.
- •
Incorporar la atención domiciliaria como prestación propia de la fisioterapia en atención primaria, con el resto del equipo y vinculación directa.
- •
Participar en la salud comunitaria como prevención y promoción de la salud, incentivando, entre otras medidas, el ejercicio físico. En los programas del equipo de atención primaria, educación sobre medidas ergonómicas.
- •
Promover los autocuidados y el control de las algias articulares. Educación para economizar su uso.
- •
Impulsar la participación del fisioterapeuta en reducir el coste sanitario. Trabajo en grupos y protocolizar la patología crónica.
El diseño y la aprobación de la versión final los realizaron todos los autores. A. Villa y J.C. Llodra contribuyeron al primer apartado, A. Oliver al segundo y M.M. Inglés al tercero.
FinanciaciónNinguna.
Conflictos de interesesNinguno.